ĐÁNH GIÁ KẾT QUẢ ĐIỀU TRỊ SỚM UNG THƯ TUYẾN GIÁP
BẰNG PHẪU THUẬT TẠI KHOA NGOẠI CHUNG
BỆNH VIỆN NỘI TIẾT TRUNG ƯƠNG NĂM 2018
Nguyễn Tiến Lãng, Phạm Bá Tuân, Nguyễn Ngọc Huân,
Đinh Văn Trực, Ngô Văn Bằng, Vũ Trọng Hạnh,
Nguyễn Văn Nghị, Trần Thị Hiền Phi
Bệnh viện Nội tiết Trung ương
ABSTRACT
Evaluating results of early surgical treatment in patients with thyroid carcinoma at General Surgery Department – National Hospital of Endocrinology
Aim: Describing the clinical, subclinical characteristics and evaluating early results of early surgical treatment for thyroid cancer in The Department of General Surgery – National Hospital of Endocrinology. Materials and methods: 753 thyroid cancer cases were operated in The Department of General Surgery – National Hospital of Endocrinology between January 1st, 2018 and December 31 st, 2018. Results: The average age: 45,3 ± 11,7 years, common age: 30-44 years(40,4%); female/male: 696/57 ≈ 12,2/1; history of Graves’ disease : 2,7%.Time before to detect disease: <12 months: 82,1%, 74,1% self –exam neck mass, 25,9% were detected by healthy screening. Symptoms: dysphagia and hoarseness: 31,2% và 2,4%. Nodules examine: hard density: 93,5%; clear boderline 90,3%; moveable 95,2%. Lymph nodes exam 22,4%; included 91,1% ipsilateral, hard density 95,3%; movealbe 96,4%. Nodules in ultrasound: multinodules is 67,7%; size of nodule < 20mm is 79,2%; tirads 4: 93,8% (tirads 4b: 50,6%). Ipsilateral lymph nodes in ultrasound: 76,2%; size of lymph node ≤ 10mm is 51,1%. Median Tg: 35.255 ± 70.35 ng/ml. Positive FNA: 76,0%; suspicious cancer 12,9%; positive frozen section: 95,8%. Pathologist (pathology) results: PTC: 97,7%; FTC: 1,7%; MTC: 0,4% and anaplastic 0,1%. T1 stage: 43,8%; T4 stage 28,9%; stage I: 60,3%; stage IV 16,7%. Procedures: total thyroidectomy 71,8%; lobectomy 28,2%. Neck dissection 57,9%; In surgery: Bleeding 0,1%, Injury recurrent nerve 0,5%. Complications after surgery: hoarseness is a common symptom in the 1st post-operative day: 2,7%; after 1 week: 1,5%; after 3 months: 0,5%. Hypocalcemia is a common symptom in the 3rd post-operative day 4,1%, after decreasing and stability before dicharged from the hospital; permanent hypocalcemia: 0%. Chyle Leakage 1,1 %, there are 2 case must reoperative surgery to close Leakage .
TÓM TẮT
Mục tiêu: Mô tả đặc điểm lâm sàng, cận lâm sàng và đánh giá kết quả điều trị sớm ung thư tuyến giáp bằng phẫu thuật tại Khoa Ngoại chung – Bệnh viện Nội tiết Trung ương. Đối tượng và phương pháp nghiên cứu: 753 trường hợp ung thư tuyến giáp được điều trị phẫu thuật tại Khoa Ngoại Chung – Bệnh viện Nội tiết Trung ương năm 2018. Kết quả: Độ tuổi trung bình là 45,3 ± 11,7 tuổi, hay gặp nhất là 30-44 tuổi chiếm 40%; tỷ lệ nữ/nam = 696/57 ≈ 12,2/1; tiền sử bệnh basedow 2,7%. Thời gian phát hiện bệnh dưới 12 tháng 82,1%; 74,1% trường hợp tự sờ thấy khối vùng cổ; 25,9% trường hợp phát hiện qua khám sức khỏe định kỳ; triệu chứng nuốt vướng và khàn tiếng lần lượt là 31,2% và 2,4%. Khám thấy u 87,8%; mật độ cứng chắc 93,5%; ranh giới rõ 90,3%; di động dễ 95,2%. khám thấy hạch cổ 22,4%; mật độ cứng chắc 95,3%; di động dễ 96,4%. Siêu âm u hai thùy 58,6%; đa u 67,7%; kích thước u < 20mm chiếm 79,2%; tirads 4 chiếm tỷ lệ cao 93,8% trong đó tirads 4b chiếm 50,6%. Tỷ lệ phát hiện hạch nghi ngờ trên siêu âm là 31,2%; đa số là hạch cổ cùng bên (76,2%); kích thước hạch ≤ 10mm 51,1%. Nồng độ Tg trung bình 35.255 ± 70.35 ng/ml, cao nhất 624.0 ng/ml. Tỷ lệ chọc tế bào dương tính 76,0%; nghi ngờ 12,9%; cắt lạnh dương tính 95,8%. Mô bệnh học thể nhú, nhú nang 97,7%; thể nang 1,7%; thể tủy 0,4% và thể không biệt hóa 0,1%. Khối u T1 chiếm 43,8%, T4 chiếm 28,9%; Giai đoạn I chiếm 60,3%; giai đoạn IV là 16,7%. Phương pháp phẫu thuật: cắt toàn bộ tuyến giáp 71,8%; cắt 1 thùy + eo 28,2%; nạo vét hạch cổ 57,9%. Tai biến chảy máu trong mổ 0,1%, tổn thương TKTQ 0,5%. Biến chứng gặp chủ yếu trong ngày đầu là khàn tiếng 2,7%; sau tuần đầu giảm còn 1,5%; sau 3 tháng còn 0,5%. Hạ canxi chủ yếu xảy ra từ ngày thứ 3 sau mổ (4,1%) sau đó giảm dần và ổn định khi ra viện; không có trường hợp nào suy cận giáp vĩnh viễn. Tỷ lệ rò dưỡng chấp là 1,1% trong đó 2 trường hợp phải đóng đường rò.
Chịu trách nhiệm chính: Nguyễn Tiến Lãng
Ngày nhận bài: 01/7/2019
Ngày phản biện khoa học: 21/7/2019
Ngày duyệt bài: 1/8/2019
1. ĐẶT VẤN ĐỀ
Ung thư tuyến giáp là bệnh ác tính thường gặp nhất của hệ nội tiết, theo Hiệp hội Quốc tế phòng chống ung thư, ung thư tuyến giáp chiếm khoảng 90% tổng số các ung thư tuyến nội tiết và khoảng 3,6% tổng số các ung thư nói chung. Theo GLOBOCAN 2018, ung thư tuyến giáp đứng hàng thứ 5 trong số các bệnh ung thư ở nữ giới, đứng hàng thứ 11 chung cho cả 2 giới với 567.233 ca mới mắc và 41071 ca tử vong hàng năm. Tỉ lệ mắc khoảng 3,31/100.000 dân ở cả hai giới và nữ/nam là 3/1 [1]. Tại Việt Nam, ung thư tuyến giáp có xu hướng gia tăng và nằm trong nhóm các nước có tỉ lệ mắc bệnh cao, đứng hàng thứ 9 trong tất cả các loại ung thư cả hai giới (5418 ca mới mắc, 528 ca tử vong mỗi năm) và đứng hàng thứ 5 ở nữ giới, tỉ lệ nữ/nam là 5/1 [1].
Chẩn đoán trước mổ ung thư tuyến giáp thường dựa vào lâm sàng, siêu âm tuyến giáp và chọc tế bào bằng kim nhỏ [2, 3]. Mô bệnh học sau mổ gồm các thể biệt hóa, thể tủy và thể không biệt hóa. Trong đó ung thư tuyến giáp thể biệt hóa chiếm 80 – 90% và có tiên lượng tốt do có thể phẫu thuật triệt căn và đáp ứng tốt với I131 sau phẫu thuật [2, 3].
Phẫu thuật là phương pháp đóng vai trò quyết định trong điều trị ung thư tuyến giáp [3]. Ngày nay việc ứng dụng rộng rãi công nghệ cao, cùng với kinh nghiệm của phẫu thuật viên đã góp phần làm cho việc phẫu thuật ung thư tuyến giáp ngày càng đạt đến độ hoàn chỉnh, tỷ lệ tai biến, biến chứng cũng giảm thiểu một cách đáng kể.
Tuy nhiên về chỉ định phẫu thuật cho tới nay còn một số quan điểm khác nhau nhất là với ung thư tuyến giáp thể biệt hóa, vấn đề chỉ cắt bỏ thùy giáp, cắt gần toàn bộ hay cắt toàn bộ tuyến giáp kèm theo có hoặc không nạo vét hạch cổ còn nhiều tranh luận.
Tại Bệnh viện Nội tiết Trung ương việc chỉ định phẫu thuật ung thư tuyến giáp dựa trên các triệu chứng lâm sàng, xét nghiệm, tế bào học, chẩn đoán hình ảnh, yếu tố nguy cơ, đánh giá tổn thương trong mổ theo hướng dẫn của Hiệp hội tuyến giáp Hoa Kỳ (ATA), Mạng lưới ung thư toàn diện quốc gia (NCCN) và Hiệp hội các nhà lâm sàng học Mỹ (AACE) để áp dụng phương pháp phẫu thuật phù hợp nhất với từng trường hợp cụ thể [3, 4].
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu:
Gồm 753 bệnh nhân được chẩn đoán xác định về mô bệnh học là ung thư tuyến giáp được điều trị phẫu thuật tại khoa Ngoại Chung – Bệnh viện Nội tiết Trung ương từ tháng 01/2018 đến tháng 12/2018, có đủ các tiêu chuẩn chọn mẫu nghiên cứu.
- Tiêu chuẩn chọn bệnh nhân
– Có chẩn đoán mô bệnh học sau phẫu thuật là ung thư tuyến giáp.
– Được phẫu thuật tại khoa Ngoại Chung.
– Không mắc bệnh ung thư vùng đầu cổ khác.
– Có thông tin sau điều trị.
– Có hồ sơ lưu trữ đầy đủ.
- Tiêu chuẩn loại trừ:
– BN đã phẫu thuật tại tuyến trước.
– BN cũ đến điều trị vì tái phát, di căn.
– Bệnh nhân mắc bệnh nội khoa nặng.
2.2. Phương pháp nghiên cứu:
Thiết kế nghiên cứu: Phương pháp nghiên cứu mô tả.
Cỡ mẫu: Gồm tất cả bệnh nhân đủ tiêu chuẩn nghiên cứu trong thời gian từ tháng 01/2018 đến tháng 12/2018.
Qua thu thập bệnh nhân và hồ sơ bệnh án chúng tôi chọn vào mẫu nghiên cứu tất cả là 753 bệnh nhân.
Phương pháp thu thập số liệu:
Tất cả bệnh nhân ung thư tuyến giáp đủ tiêu chuẩn nghiên cứu được thu thập thông tin theo một mẫu bệnh án thống nhất gồm các chỉ số về lâm sàng, cận lâm sàng, cách thức phẫu thuật, các tai biến trong phẫu thuật và biến chứng sau phẫu thuật; theo dõi sau điều trị.
Xử lý số liệu: Số liệu được xử lý bằng phần mềm tin học SPSS 20.0. Phân tích kết quả theo phương pháp thống kê y học. So sánh sự khác biệt giữa các tỷ lệ bằng test c2, các trường hợp có tần số nhỏ hơn 5 sử dụng test Fisher’s Exact Test.
3. KẾT QUẢ VÀ BÀN LUẬN
3.1. Đặc điểm lâm sàng:
Bảng 1. Tuổi, giới
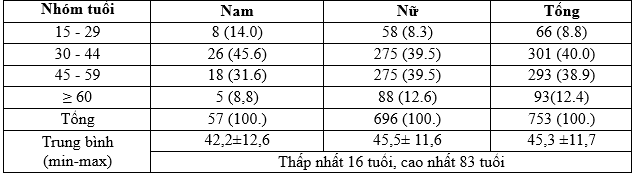
Theo nghiên cứu của chúng tôi độ tuổi trung bình 45,3 ± 11,7 tuổi, nhỏ nhất là 16 và cao nhất là 83 tuổi; lứa tuổi 30-59 tuổi (78,9%) cao nhất là nhóm 30-44 tuổi (40%) (Bảng 1). Lê Văn Quảng (2001) thấy lứa tuổi 21-60 tuổi là 76,6% và đỉnh cao cũng ở nhóm tuổi 31-40 tuổi chiếm 29,2% [5]. Những nghiên cứu gần đây cho thấy ung thư tuyến giáp ngày càng có xu hướng trẻ hơn nhưng vẫn chủ yếu tập trung trong độ tuổi lao động 21-60 tuổi cao nhất là nhóm 31-45 tuổi; vì vậy việc lựa chọn phương pháp phẫu thuật là rất quan trọng để bệnh nhân có chất lượng sống tốt nhất. Tỷ lệ nữ/nam = 696/57 ≈ 12,2/1; tỷ lệ của chúng tôi cao hơn so với nghiên cứu của Nguyễn Quốc Bảo là 3,1/1 [6]; của Lê Văn Quảng là 2,5/1 [5].
Tiền sử: Chưa có sự khẳng định về tiền sử bệnh Basedow có ảnh hưởng tới sự xuất hiện hay phát triển của ung thư tuyến giáp hay không nhưng một số tác giả thấy rằng một u giáp trạng phát triển trên nền một bệnh nhân bị bệnh Basedow thì dễ nghi ngờ ung thư. Nghiên cứu của chúng tôi có 20 trường hợp có tiền sử Basedow chiếm 2,7%. Tỷ lệ này cao hơn so với nghiên cứu của Đinh Xuân Cường (2010) 1,3% [7].
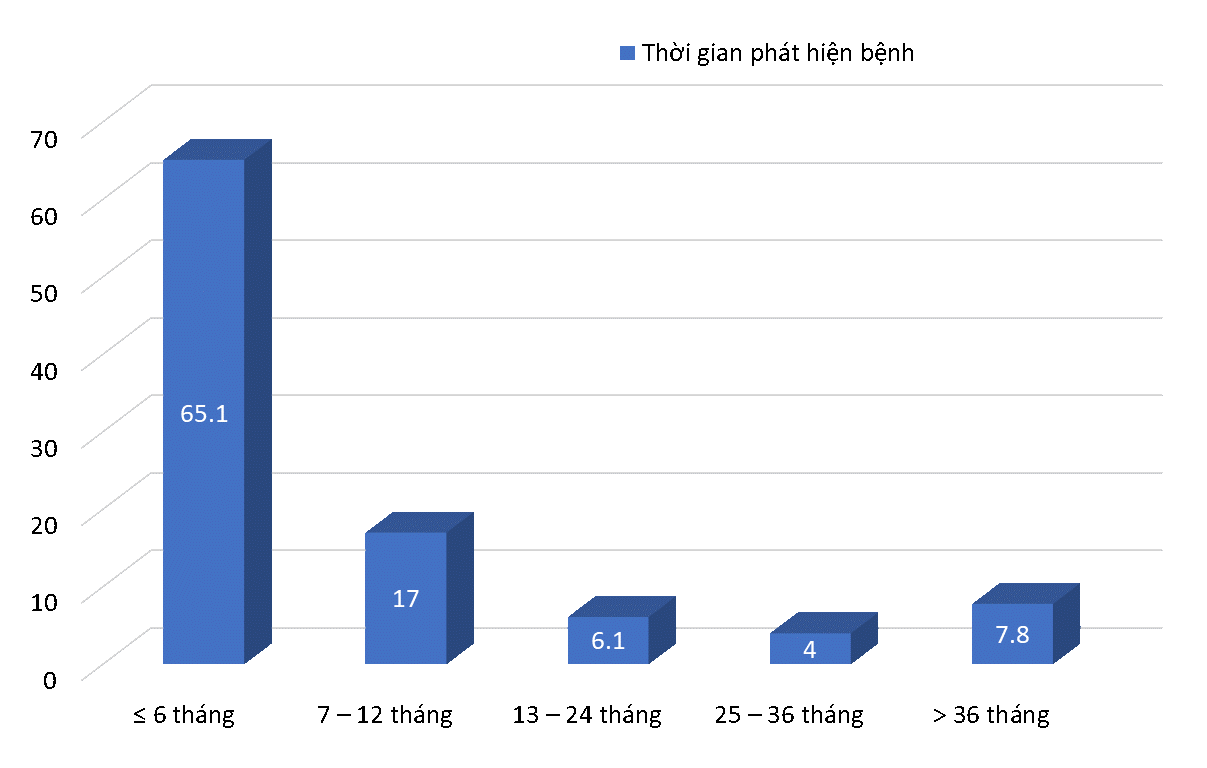
Biểu đồ 1. Thời gian phát hiện bệnh
Trong nghiên cứu của chúng tôi thời gian phát hiện bệnh đến lúc bệnh nhân vào viện ≤ 12 tháng chiếm 82,1%, trong đó dưới 6 tháng chiếm 65,1% (Biểu đồ 1); có 25,9% trường hợp phát hiện qua khám sức khỏe định kỳ; điều này chứng tỏ có nhiều người hiểu và quan tâm đến sức khỏe của bản thân.
Tuy nhiên cũng có 7,8% trường hợp đến muộn sau 36 tháng, trong đó có 5 trường hợp bệnh nhân đến muộn sau 15 năm.
Triệu chứng cơ năng: Kết quả của chúng tôi có 31,2% nuốt vướng; 2,4% khàn tiếng; 1,3% khó thở. Tỷ lệ này trong nghiên cứu của Trần Trọng Kiểm (2009) lần lượt là 28,6%; 2,5% và 5,7% [8].
Triệu chứng thực thể:
Trong nghiên cứu của chúng tôi khám lâm sàng phát hiện 87,8% có khối u trong đó mật độ cứng chắc 93,5%; ranh giới u rõ 90,3%; di động dễ 95,2%. Vị trí u thùy eo chiếm tỷ lệ 4,8%; u ở cả hai thuỳ chiếm tỷ lệ cao 46,9%; thuỳ phải 26,3% và thuỳ trái 21,9%. Kích thước u < 20mm chiếm 76,2%; 20-40mm chiếm 21,9%; > 40mm chiếm 1,8%. Tỷ lệ u > 40mm trong nghiên cứu của chúng tôi thấp hơn của Lê Văn Quảng (2002) (26,4%) [5]; Trần Trọng Kiểm (2009) (23,0%) [8] có thể do bệnh nhân trong nghiên cứu của chúng tôi đến khám và điều trị ở giai đoạn sớm hơn.
Tỷ lệ khám thấy hạch cổ 22,4%; hạch cùng bên 91,1%; mật độ cứng chắc (95,3%).
* Đặc điểm cận lâm sàng:
Siêu âm: Siêu âm tuyến giáp rất có giá trị phát hiện tổn thương nghi ngờ ung thư, bướu đa nhân chiếm 67,7%; vị trí u hai thùy 58,6%; thùy phải 22,7%; thùy trái 15,5% và thùy eo 3,2%. TIRADS 4 chiếm 93,8% trong đó TIRADS 4c chiếm 50,6%. Tỷ lệ phát hiện hạch nghi ngờ trên siêu âm là 31,2%; hạch cổ một bên 76,2%.
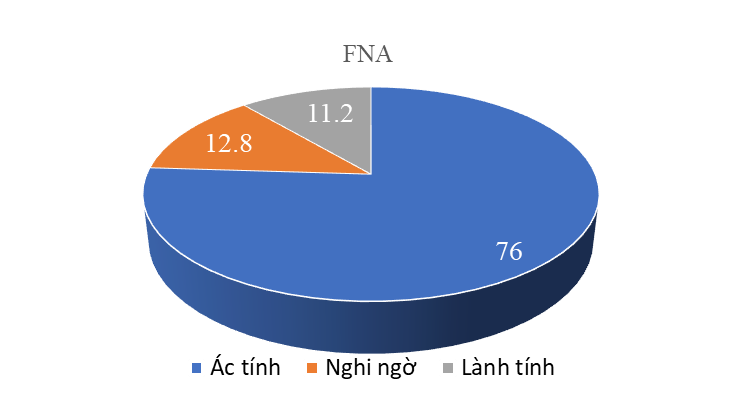
Biểu đồ 2. Chọc tế bào bằng kim nhỏ
Tỷ lệ thấy tế bào ác tính 76,0%; 12,8% nghi ngờ; 11,2% lành tính (Biểu đồ 2). Kết quả của chúng tôi phù hợp với Nguyễn Quốc Bảo (1999) tỷ lệ dương tính 74,1%, âm tính giả 25,9% [6]; thấp hơn so với Trần Trọng Kiểm (2009) tỷ lệ dương tính là 81%, âm tính giả là 19% [8]; theo Cibas, (2010) mức độ chính xác của phương pháp chọc hút tế bào bằng kim nhỏ đạt từ 71% đến 96% tùy theo cách lấy và vị trí chọc hút [9]. 119 trường hợp nghi ngờ chúng tôi cho cắt lạnh trong mổ kết quả dương tính 95,8%.
Bảng 2. Phân loại mô bệnh học
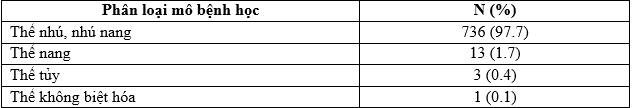
Kết quả nghiên cứu chúng tôi: 97,7% là ung thư tuyến giáp thể nhú – nhú nang; thể nang chiếm 1,7%; thể tủy 0,4% và thể không biệt hóa 0,1% (Bảng 2). Kết quả ung thư tuyến giáp thể nhú – nhú nang của chúng tôi cao hơn so với các tác giả trong và ngoài nước: Lê Văn Quảng (2001) 79,5% [5]; Vũ Trung Chính (2002) 88,9% [10]; Trần Trọng Kiểm (2009) 90,2% [8].
Phân loại TNM và giai đoạn bệnh: dựa vào bảng phân loại TNM của Hiệp hội Quốc tế phòng chống Ung thư và Hiệp hội Ung thư Hoa Kỳ (AJCC – 2017). Trong 753 bệnh nhân nghiên cứu của chúng tôi, khối u T1 chiếm 43,8%; khối u T4 chiếm 28,9%. Hạch di căn vùng cổ 42,2%. Giai đoạn bệnh: giai đoạn I chiếm 60,3%; giai đoạn II, III, IV tương ứng là 8,1%; 14,9% và 16,7%;
Theo nghiên cứu của Lê Văn Quảng (2001): giai đoạn I, II, III, IV tương ứng là 65,6%; 7,8%; 22,4% và 4,2% [5]. Nghiên cứu của Đinh Xuân Cường (2010) là 64,4%; 7,6%; 24,9% và 3,1 % [7].
3.2. Kết quả điều trị:
Bảng 3. Phương pháp phẫu thuật:
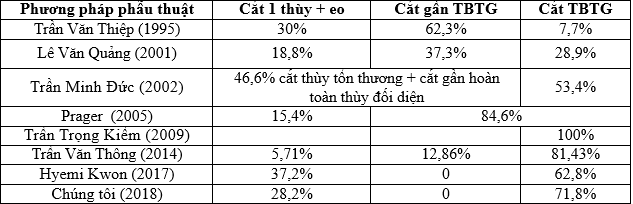
Về phương pháp phẫu thuật u giáp hiện nay vẫn còn nhiều quan điểm khác nhau. Trong nghiên cứu của chúng tôi tỷ lệ cắt 1 thùy và eo tuyến giáp là 28,2%, tỷ lệ cắt toàn bộ tuyến giáp là 71,8% (Bảng 4). Tỷ lệ này có sự khác biệt lớn so với các nghiên cứu trước đây.
Chúng tôi chỉ định phẫu thuật theo khuyến cáo của NCCN và ATA cắt 1 thùy và eo tuyến giáp trong ung thư tuyến giáp thể nhú khi bệnh nhân có tất cả các yếu tố sau: u khu trú ở 1 thùy, khối u T1,T2, chưa phá vỡ vỏ bao tuyến giáp, không có tiền sử chiếu xạ vùng đầu cổ, chưa có di căn hạch cổ và di căn xa. Cắt toàn bộ tuyến giáp khi u ở cả 2 thùy, đa nhân, khối u T3 trở lên, có di căn hạch cổ, di căn xa, có tiền sử chiếu xạ vùng đầu cổ. Trong nghiên cứu của chúng tôi không có trường hợp nào cắt gần toàn bộ tuyến giáp vì để lại một phần nhỏ tuyến giáp thùy đối diện sẽ không theo dõi, phát hiện được tái phát di căn sau mổ bằng định lượng Tg và xạ hình toàn thân. Vì vậy những trường hợp nguy cơ cao chúng tôi chủ động cắt toàn bộ tuyến giáp.
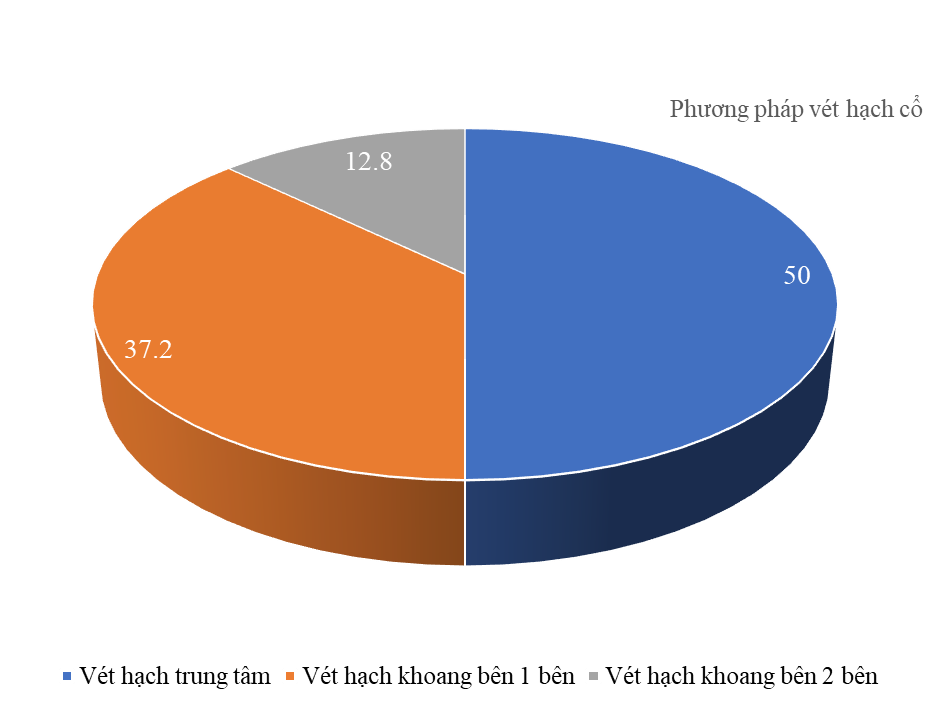
Biểu đồ 3. Phương pháp nạo vét hạch cổ
Vấn đề vét hạch trong ung thư tuyến giáp cũng còn nhiều tranh luận, đặc biệt là vét hạch khoang trung tâm dự phòng. Thông thường các tác giả đồng ý tiến hành nạo vét hạch khi có hạch xác định trước mổ trên lâm sàng hoặc cận lâm sàng. Nghiên cứu của 1 số tác giả: theo Vũ Trung Chính (2002) tỷ lệ vét hạch cổ một bên 53,8%, hai bên 16,7% [10]; Theo Trần Trọng Kiểm (2009) tỷ lệ vét hạch là 75,4 % trong đó vét hạch khoang trung tâm là 28,3%; vét hạch khoang trung tâm và khoang bên là 71,7% [8]; theo G. Giugliano (2014) tỷ lệ vét hạch khoang trung tâm là 73,9%; vét hạch khoang trung tâm và khoang bên 1 bên 24,6%; 2 bên 1,5% [11]. Trong nghiên cứu của chúng tôi có 436/753 trường hợp vét hạch cổ chiếm 57,9% trong đó vét hạch trung tâm đơn thuần 50%, vét hạch khoang trung tâm và khoang bên 1 bên 37,2% và vét hạch khoang trung tâm và khoang bên 2 bên 12,8% (Biểu đồ 3). Chúng tôi chỉ định nạo vét hạch cổ căn cứ vào kích thước khối u, mức xâm lấn xung quanh của khối u, tình trạng hạch phát hiện trên lâm sàng, cận lâm sàng và trực tiếp kiểm tra trong mổ.
Các tai biến và biến chứng: Tỷ lệ tai biến và biến chứng phụ thuộc nhiều yếu tố như kích thước u, tình trạng xâm lấn tại chỗ, di căn xâm lấn tại hạch cổ, phương pháp phẫu thuật, kinh nghiệm của phẫu thuật viên…
Bảng 4. Các tai biến trong mổ
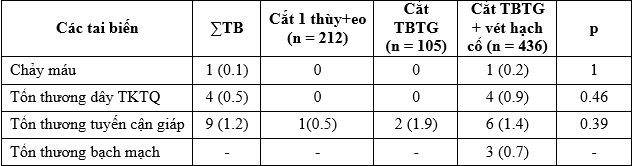
Trong nghiên cứu của chúng tôi có 1 trường hợp chảy máu trong mổ (0,1%), 4 trường hợp tổn thương TKTQ quặt ngược (0,5%); 9 trường hợp tổn thương tuyến cận giáp (1,2%); 3 trường hợp tổn thương bạch mạch (0,7%). Các tai biến đều xử lý ngay trong mổ: khâu cầm máu, cấy lại tuyến cận giáp vào cơ ức đòn chũm, khâu nối lại TKTQ quặt ngược, đóng đường rò. Tỷ lệ tai biến ở nhóm cắt TBTG + vét hạch cổ cao hơn nhưng không có ý nghĩa thống kê (Bảng 4).
Bảng 5. Các biến chứng sau mổ
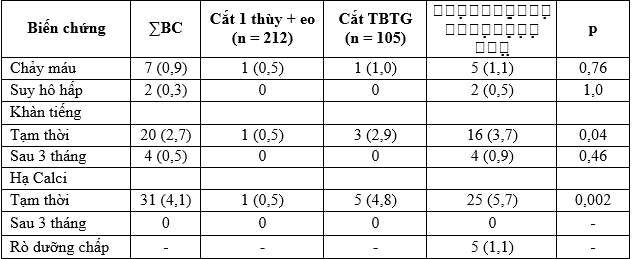
Trong nghiên cứu của chúng có 7 trường hợp chảy máu sau mổ đã được xử trí mổ cầm máu ngay (0,9%); 2 trường hợp suy hô hấp được đặt lại ống NKQ, lưu ống sau 5 ngày rút bệnh nhân ổn định (0,3%). Tỷ lệ biến chứng chảy máu, suy hô hấp giữa các phương pháp phẫu thuật khác nhau nhưng không có ý nghĩa thống kê (Bảng 5).
Về biến chứng khàn tiếng, trong nghiên cứu của chúng tôi có 20 trường hợp khàn tiếng tạm thời trong 24h đầu sau phẫu thuật (2,7%), những bệnh nhân này được điều trị bằng Solumedrol – Vitamin 3B và châm cứu sau 1 tuần tỉ lệ này giảm còn 1,5%. Kết quả của chúng tôi thấp hơn so với Vũ Trung Chính (2002) 3,8% [10]; Trần Trọng Kiểm (2009) 4,9% [8].
Theo dõi sau 3 tháng còn 4 bệnh nhân nói khàn, soi tai mũi họng kiểm tra thấy liệt dây thanh 1 bên (0,5%). Đối chiếu lại hồ sơ bệnh án, các bệnh nhân này đều là những trường hợp đến muộn khối u đã xâm lấn rộng. Tỷ lệ của chúng tôi thấp hơn so với nghiên cứu của Hyemi Kwon và CS (2017) (0,7%) [12].
Tỷ lệ biến chứng khàn tiếng tạm thời thấp hơn khi cắt 1 thùy + eo, sự khác biệt có ý nghĩa thống kê (p = 0,04) (Bảng 5). Tỷ lệ khàn tiếng trong nhóm cắt toàn bộ tuyến giáp + vét hạch cổ lớn hơn nhóm cắt toàn bộ tuyến giáp đơn thuần không có ý nghĩa thống kê (p = 0,479 & 0,421) (Bảng 6).
Bảng 6. Liên quan giữa khàn tiếng, tê chân tay với phương pháp phẫu thuật
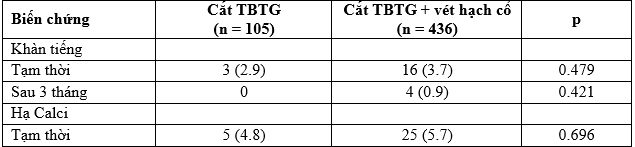
Về biến chứng hạ canxi máu, chúng tôi thấy: trong ngày đầu tiên tỉ lệ hạ canxi máu tạm thời gây tê bì mặt, co quắp tay chân 1,5%, tỷ lệ này tăng cao nhất từ ngày thứ 3 sau mổ (4,1%) (Bảng 5), bệnh nhân được tiêm Calciclorid tĩnh mạch 1-2g/ngày x 3-5 ngày sau đó dùng Calcitriol, hầu hết bệnh nhân đều ổn định khi ra viện. Tỷ lệ suy cận giáp tạm thời trong nghiên cứu của của chúng tôi thấp hơn Nguyễn Quốc Bảo (1999) 6,45% [6]; Vũ Trung Chính (2002) 7,7% [10]; Hyemi Kwon và CS (2017) 13% [12]. Tỷ lệ biến chứng hạ calci tạm thời thấp khi cắt 1 thùy + eo, sự khác biệt có ý nghĩa thống kê (p = 0,002) (Bảng 5). Sự khác biệt không có ý nghĩa thống kê khi so sánh giữa nhóm cắt toàn bộ tuyến giáp đơn thuần và nhóm cắt toàn bộ tuyến giáp + vét hạch cổ (p = 0,696) (Bảng 6).
Về biến chứng rò dưỡng chấp: Trong nghiên cứu của chúng tôi có 5/436 trường hợp vét hạch có rò dưỡng chấp (1,1%) trong đó 2 trường hợp rò nhiều phải mổ khâu đóng lại đường rò (Bảng 5). Tỷ lệ rò dưỡng chấp trong nghiên cứu của chúng tôi tương đương với nghiên cứu của Trần Trọng Kiểm (2009) 1,1% [8]. Theo nghiên cứu của Inhye Park và CS (2018) tỷ lệ rò dưỡng chấp là 0,5-8,3% tùy loại phẫu thuật [13].
Bảng 7. Liên quan giữa rò dưỡng chấp theo phương pháp vét hạch

Sự khác biệt giữa tỷ lệ rò dưỡng chấp với phương pháp vét hạch không có ý nghĩa thống kê (p= 0,328) (Bảng 7).
4. KẾT LUẬN
Qua nghiên cứu kết quả phẫu thuật 753 trường hợp ung thư tuyến giáp tại khoa Ngoại Chung – Bệnh viện Nội tiết Trung ương chúng tôi rút ra một số kết luận sau:
– Tỷ lệ ung thư tuyến giáp ngày càng gia tăng, chủ yếu là ung thư tuyến giáp thể nhú, bệnh nhân thường được phát hiện sớm nhờ sự phát triển và ứng dụng các phương tiện chẩn đoán hình ảnh.
– Phẫu thuật là lựa chọn đầu tiên trong chiến lược điều trị ung thư tuyến giáp, việc áp dụng phương pháp phẫu thuật dựa trên các yếu tố nguy cơ cao và giai đoạn bệnh:
+ Cắt 1 thùy & eo tuyến giáp với bệnh nhân u một bên, khối u T1,2 không có các yếu tố nguy cơ cao.
+ Cắt toàn bộ tuyến giáp chỉ định cho những trường hợp đa u hai bên; hoặc u ở một bên có kèm theo các yếu tố nguy cơ cao; khối u T3 trở lên – Cắt toàn bộ tuyến giáp ngay từ lần phẫu thuật đầu tiên với ung thư tuyến giáp thể không biệt hóa, kém biệt hóa, thể tủy nếu được chẩn đoán trước mổ. Nếu được chẩn đoán sau mổ thì cắt lại toàn bộ tuyến giáp ngay sau đó.
+ Vét hạch cổ trung tâm hoặc cổ bên được thực hiện ở những bệnh nhân đã xác định có hạch di căn trước mổ hoặc trong mổ.
– Tai biến và biến chứng của phẫu thuật phụ thuộc vào giai đoạn bệnh, các yếu tố nguy và liên quan đến kinh nghiệm của phẫu thuật viên.
TÀI LIỆU THAM KHẢO
- Bray, et al. (2018), “Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries“, CA Cancer J Clin. 68(6), pp. 394-424.
- Nguyễn Văn Hiếu (2015), Ung thư học, Nhà xuất bản Y học, Hà Nội, 141-152.
- NCCN Guidelines® (2017), Thyroid carcinoma, nccn.org, version 1. 2017.
- R. Haugen, et al. (2016), “2015 American Thyroid Association Management Guidelines for Adult Patients with Thyroid Nodules and Differentiated Thyroid Cancer: The American Thyroid Association Guidelines Task Force on Thyroid Nodules and Differentiated Thyroid Cancer“, Thyroid. 26(1), pp. 1-133.
- Lê Văn Quảng (2001), Nghiên cứu đặc điểm lâm sàng, kết quả điều trị và tìm hiểu một số yếu tố tiên lượng của ung thư tuyến giáp nguyên phát tại Bệnh viện K, Đại học Y Hà Nội, Hà Nội.
- Nguyễn Quốc Bảo (1999), Nghiên cứu điều trị ung thư giáp trạng bằng cắt bỏ tuyến giáp toàn bộ, Luận văn tốt nghiệp BS CK II, Đại học Y Hà Nội.
- Đinh Xuân Cường (2010), Nghiên cứu đặc điểm lâm sàng, mô bệnh học và kết quả điều trị phẫu thuật ung thư tuyến giáp tại Bệnh viện K, Đại học Y Hà Nội, Hà Nội.
- Trần Trọng Kiểm (2009), Nghiên cứu phẫu thuật cắt bỏ tuyến giáp kết hợp iode phóng xạ 131I điều trị ung thư tuyến giáp thể biệt hóa, Luận án Tiến sỹ Y học, Học viện Quân Y, Hà Nội.
- S. Cibas (2010), “Fine-needle aspiration in the work-up of thyroid nodules“, Otolaryngol Clin North Am. 43(2), pp. 257-71, vii-viii.
- Vũ Trung Chính (2002), Nghiên cứu áp dụng phương pháp điều trị ung thư giáp trạng thể biệt hóa bằng cắt bỏ tuyến giáp toàn bộ kết hợp 131I, Luận văn Thạc sỹ Y học, Trường Đại học Y Hà Nội.
- Giugliano, et al. (2014), “Central neck dissection in differentiated thyroid cancer: technical notes“, Acta Otorhinolaryngol Ital. 34(1), pp. 9-14.
- Kwon, et al. (2017), “A comparison of lobectomy and total thyroidectomy in patients with papillary thyroid microcarcinoma: a retrospective individual risk factor-matched cohort study“, Eur J Endocrinol. 176(4), pp. 371-378.
- Park, et al. (2018), “Management of chyle leakage after thyroidectomy, cervical lymph node dissection, in patients with thyroid cancer“, Head Neck. 40(1), pp. 7-15.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



