CHẨN ĐOÁN VÀ ĐIỀU TRỊ BỆNH MẮT GRAVES
Hoàng Trung Vinh
Học viện Quân y
SUMMARY
Diagnosis and treatment of
Graves eye disease
Graves’ ophthalmopathy is clinically relevant in approximately 50% of patients with Graves’ disease, severe forms affecting 3%–5% of patients. Two age peaks ofincidence are observed in the fifth and seventh decades of life, with slight differences between women and men. The disease is more frequent in women than in men, although the female-to-male ratio is only 1:4 in severe forms of eye disease. The natural history of Graves’ ophthalmopathy is incompletely defined, but in many instances, especially in mild forms, the disease may remit or improve spontaneously. The onset of the ophthalmopathy is in most cases concomitant with the onset of hyperthyroidism, but eye disease may precede or follow hyperthyroidism. Cigarette smoking plays an important role in the occurrence of the ophthalmopathy, and is also associated with a higher degree of disease severity and a lower effectiveness of its medical treatment. Primary prevention (i.e., avoidance of the occurrence of the ophthalmopathy) is presently not feasible, but smoking withdrawal in relatives of patients with Graves’ disease might be important. In terms of secondary prevention (i.e., avoidance of progression of subclinical eye disease into overt and severe ophthalmopathy) in addition to refraining from smoking, early and accurate control of thyroid dysfunction (both hyperthyroidism and hypothyroidism), as well as early diagnosis and treatment of mild eye disease are important. As to the role that management of hyperthyroidism may play in the course of Graves’ ophthalmopathy, while antithyroid drugs and thyroidectomy are not disease-modifying treatments, radioiodine therapy causes a progression of the ophthalmopathy in approximately 15% of patients, especially high-risk patients, who smoke, have severe hyperthyroidism or uncontrolled hypothyroidism, high levels of thyrotropin (TSH)-receptor antibody, or preexisting eye disease. However, the risk of radioiodine-associated progression of the opthalmopathy can be eliminated by concomitant treatment with middle-dose glucocorticoids. In terms of tertiary prevention (i.e., avoidance of deterioration and complications of overt disease) early immunosuppressive treatment or orbital decompression, as appropriate, are essential tools. Smoking withdrawal may increase the effectiveness of immunosuppressive treatment.
Keywords: Graves’ ophthalmopathy, Graves’ disease, hyperthyroidism,eye disease, immunosuppressive treatment.
TÓM TẮT
Bệnh mắt Graves trong lâm sàng gặp khoảng 50% bệnh nhân Grave, trong đó 3- 5% mức độ nặng. Tuổi hay gặp là 50 và 60 với tỷ lệ khác nhau ở nam và nữ. Bệnh mắt hay gặp ở nữ song ở nam thường nặng hơn so với nữ với tỷ lệ 1/4. Tiến triển tự nhiên của bệnh mắt còn chưa được biết rõ song trong nhiều trường hợp đặc biệt thể nhẹ thì bệnh có thể thuyên giảm hoặc toàn phát. Tại thời điểm xuất hiện bệnh mắt thì đa số trường hợp cường chức năng tuyến giáp tuy vậy bệnh mắt có thể xuất hiện trước hoặc sau khi bệnh chính biểu hiện. Hút thuốc lá đóng vai trò quan trọng trong việc xảy ra bệnh mắt, thường liên quan đến mức độ nặng của bệnh và hiệu quả thấp trong điều trị. Dự phòng tiên phát (tránh xuất hiện bệnh mắt) thực tế không thể thực hiện được song nếu bỏ hút thuốc vẫn có vai trò quan trọng. Dự phòng thứ phát (tránh tiến triển của bệnh mắt dưới lâm sàng sang bệnh mắt lâm sàng hoặc làm nặng bệnh) phải bao gồm phối hợp bỏ thuốc lá, kiểm soát sớm và chặt chẽ rối loạn chức năng tuyến giáp (cả cường và suy chức năng) trong đó phải chẩn đoán sớm và điều trị bệnh mắt mức độ nhẹ và rất quan trọng.
Điều trị cường giáp bằng thuốc kháng giáp tổng hợp hoặc phẫu thuật tuyến giáp sẽ không ảnh hưởng đến bệnh mắt song sử dụng iod phóng xạ có thể làm cho bệnh mắt tiến triển ở 15% trường hợp đặc biệt bệnh nhân có kèm nguy cơ cao như hút thuốc lá, cường giáp mức độ nặng hoặc khó kiểm soát, nồng độ TRAb tăng cao, hoặc có bệnh mắt phối hợp. Tuy vậy nguy cơ bệnh mắt tiến triển nếu điều trị bằng iod phóng xạ vẫn có thể hạn chế được nếu phối hợp sử dụng glucocorticoid liều thấp.
Dự phòng cấp 3 (đệ tam cấp) để tránh phá hủy cấu trúc mắt và biến chứng của bệnh mắt lâm sàng cần áp dụng sớm liệu pháp miễn dịch hoặc giải phóng chèn ép bằng các biện pháp. Ngừng hút thuốc lá có tác dụng tăng hiệu quả của liệu pháp miễn dịch.
Từ khóa: Bệnh mắt Grave, bệnh Grave, cường chức năng tuyến giáp, bệnh mắt, liệu pháp ức chế miễn dịch.
Chịu trách nhiệm chính: Hoàng Trung Vinh
Ngày nhận bài: 01/10/2018
Ngày phản biện khoa học: 10/10/2018
Ngày duyệt bài: 15/10/2018
1. Khái niệm và danh pháp
Bệnh mắt là biểu hiện lâm sàng đặc trưng của cường chức năng tuyến giáp trong bệnh Grave đồng thời cũng là biểu hiện đặc hiệu cho cơ chế tự miễn của bệnh. Tổn thương mắt xuất hiện liên quan đến bệnh song tiến triển có thể không song hành với bệnh chính. Bệnh mắt gây tổn thương tất cả các cấu trúc tại mắt. Mặc dù gặp với tỷ lệ không cao song vẫn có những bệnh nhân tổn thương mức độ nặng, dẫn đến mất thị lực hoặc nhiễm khuẩn hốc mắt phải cắt bỏ. Khi biểu hiện bệnh mắt có thể phải bổ sung trong phác đồ điều trị cùng với bệnh chính.
Bệnh được gọi với nhiều danh pháp khác nhau tùy thuộc vào sự quen dùng của từng tác giả, quốc gia, châu lục song không có sự khác biệt nhau về bản chất. Các danh pháp thường được sử dụng bao gồm:
+ Bệnh mắt Grave – Grave’s ophthalmopathy (GO)
+ Bệnh mắt do tuyến giáp – Thyroid Eye Disease
+ Bệnh mắt liên quan đến tuyến giáp – Thyroid associated ophthalmopathy
+ Bệnh mắt do cường chức năng tuyến giáp – Hyperthyroid Eye Disease
+ Bệnh hốc mắt liên quan đến tuyến giáp – Thyroid associated orbitopathy (TAO)
+ Bệnh hốc mắt Grave – Grave’s orbitopathy
+ Lồi mắt do cường chức năng tuyến giáp – Hyperthyroid exophthalmos
Tên gọi phổ biến là bệnh mắt Grave, bệnh mắt do tuyến giáp hoặc lồi mắt do cường chức năng tuyến giáp.
2. Đặc điểm dịch tễ học
Bệnh mắt do tuyến giáp gặp ở các tình trạng chức năng, giai đoạn bệnh trong đó 90% là do cường chức năng ; 10% bình giáp và khoảng 3% suy giáp. Trong số bệnh nhân cường giáp có khoảng 50% trường hợp biểu hiện bệnh mắt tuy vậy chỉ có 3-5% mức độ nặng. Bệnh hay gặp ở nữ, tỷ lệ mắc ở nam và nữ là 1/4. Tỷ lệ xuất hiện cao hơn thuộc lứa tuổi 50 và 70.
Cũng có tài liệu công bố khoảng 90% trường hơp bệnh mắt xuất hiện ở bệnh nhân cường chức năng tuyến giáp đang hoạt đồng hoặc bệnh đã ổn định. Khoảng 1/3 bệnh nhân Grave có một vài dấu hiệu và /hoặc triệu chứng của bệnh mắt nhưng chỉ có khoảng 5% biểu hiện mức độ vừa đến nặng.
Bệnh nhân nữ nguy cơ mắc bệnh mắt cao hơn song ở bệnh nhân nam, tuy vậy nếu bệnh xuất hiện ở nam thì thường biểu hiện nặng hơn so với nữ. Tuổi càng cao thì mức độ bệnh càng nặng.
Bệnh mắt có thể xuất hiện ở bất kỳ giai đoạn nào khi có cường chức năng, đôi khi không song hành với bệnh chính nghĩa là có thể xuất hiện trước các triệu chứng, dấu hiệu lâm sàng khác của bệnh; xuất hiện đồng thời với các triệu chứng, dấu hiệu lâm sàng khác, cũng có thể xuất hiện khi đã bình giáp thậm chí suy giáp sau điều trị bằng biện pháp dùng thuốc kháng giáp tổng hợp, phẫu thuật tuyến giáp hoặc 131I. Đặc biệt sau liệu pháp 131I có thể gây tiến triển bệnh mắt đã có trước đó hoặc xuất hiện mới ở khoảng 15%. Ponto KA và cs (2015) theo dõi 461 bệnh nhân cường chức năng tuyến giáp được điều trị bằng thuộc kháng giáp tổng hợp nhận thấy bệnh mắt xuất hiện ở 44,1% khi có cường chức năng; 30,2% khi đã bình giáp và 10,5% khi đã suy giáp.
3. Cơ chế bệnh sinh tổn thương mắt do cường chức năng tuyến giáp.
Bệnh mắt do cường chức năng tuyến giáp không rõ nguyên nhân. Mặc dù còn một số tranh luận song đến nay đã thống nhất rối loạn miễn dịch là cơ chế bệnh sinh chủ yếu của bệnh. Yếu tố quan trọng nhất gây tổn thương thuộc về kháng thể kháng thụ thể TSH gọi là TRAb. Đây cũng là kháng thể chủ yếu gây cường chức năng tuyến giáp trong bệnh Grave. Do giảm số lượng T ức chế (Ts) nên số lượng và hoạt tính của tế bào T hỗ trợ (Th) tăng lên kích thích các tế bào lympho B. Các tế bào T hỗ trợ và tế bào lympho B trở thành kháng nguyên kích thích tạo ra tự kháng thể TRAb.
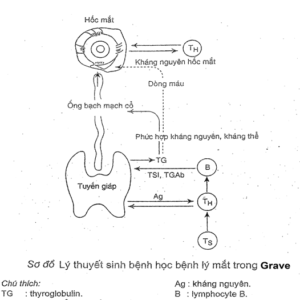
|
Sơ đồ 3.1. Cơ chế sinh bệnh học bệnh mắt Grave. |
Sau khi hình thành, TRAb sẽ kết hợp với thyroglobulin tạo thành phức hợp kháng nguyên – kháng thể. Phức hợp này lưu hành trong máu tới hốc mắt theo dòng máu hoặc ống bạch mạch cổ. Ngay tại hốc mắt cũng tạo ra TRAb. Tại hốc mắt phức hợp này kết hợp với các cấu trúc như cơ giữ nhãn cầu, mô mềm gây viêm, phù nề, giữ nước, tăng sinh tổ chức liên kết, thâm nhiễm các tế bào lympho và tương bào. Khi hoạt hóa tế bào lympho cũng đại thực bào trong hốc mắt sẽ sản sinh ra các cytokin như interferon , TNT α, interleukin 1α, kích thích nguyên bào sợi hốc mắt, tăng sinh và sản xuất glycosaminoglycan (GAG). Nguyên nhân cơ bản gây lồi mắt là do tăng sinh thâm nhiễm, phù nề tổ chức sau nhãn cầu, tăng lực đẩy nhãn cầu ra phía trước, xơ hóa các cơ quan ngoài nhãn cầu (giảm lực giữ nhãn cầu ở vị trí sinh lý). Các cơ giữ nhãn cầu bị viêm, phì đại, tăng trương lực cũng góp phần đẩy nhãn cầu ra phía trước và là nguyên nhân gây rốn loạn trương lực thần kinh của các cơ vận nhãn. Bên cạnh vai trò của TRAb thì ở bệnh nhân còn có sự đóng góp của yếu tố gây lồi mắt-exophthalmos producing substance-EPS, được tiết ra từ tuyến yên với một lượng lớn hơn bình thường.
4. Biểu hiện lâm sàng, cận lâm sàng bệnh mắt.
4.1. Cấu trúc mắt bị tổn thương và biểu hiện lâm sàng
+ Mi mắt
+ Giác mạc
+ Kết mạc
+ Cơ ngoại nhãn cầu
+ Dây thần kinh thị giác
*Triệu chứng lâm sàng
+ Cảm giác chói mắt, chảy nước mắt, cộm, nóng rát hốc mắt.
+ Đau nhức sau nhãn cầu
+ Mẩn đỏ mi mắt.
+ Phù quanh mi mắt
+ Phù kết mạc.
+ Nề nổi cục
+ Lồi mắt thường cân xứng hai bên ; 10-20% chỉ lồi một bên .
+ Co rút mi.
+ Hạn chế vận động nhãn cầu
+ Phù nề hoặc cương tụ kết mạc, giác mạc.
+ Giảm hoặc mất thị lực do viêm khô giác mạc hoặc chèn ép thần kinh thị giác, nhìn đôi (song thị)
+ Rối loạn trương lực thần kinh của các cơ vận nhãn chủ yếu do co cơ mi trên (cơ Muller).
– Dấu hiệu Dalrymple: hở khe mi, còn gọi là “lồi mắt giả”.
– Dấu hiệu Von Graefe: mất đồng vận giữa nhãn cầu và mi mắt
– Dấu hiệu Stellwag: 2 mi mắt nhắm không kín.
– Dấu hiệu Joffroy: mất đồng tác giữa nhãn cầu và cơ chán.
– Dấu hiệu Moebius: liệt cơ vận nhãn gây song thị, hội tụ của 2 mắt không đều.
– Dấu hiệu Jellinek: viền sẫm màu ở quanh mi mắt.
4.2. Cận lâm sàng
+ Lồi mắt xác định bằng thước Heltel.
+ Phù nề, phì đại cát cơ hốc mắt xác định dựa vào chẩn đoán hình ảnh (CT-scanner hoặc MRI hốc mắt)
+ Nhãn áp có thể tăng.
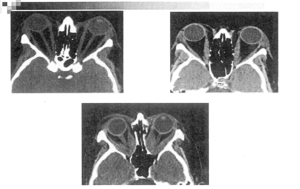
Hình. Phì đại cơ giữ nhãn cầu trong bệnh mắt Grave
* Biểu hiện giai đoạn viêm.
Các tổn thương mắt nhất là các cấu trúc hở có thể bị viêm. Khi viêm sẽ có các biểu hiện sau.
+ Đau phía sau nhãn cầu không liên quan đến vận động mắt hoặc đau khi vận động.
+ Đỏ ở mí mắt.
+ Xung huyết kết mạc.
+ Phù nề kết mạc.
+ Sưng nổi cục lệ.
+ Mi mắt phù nề hoặc dày lên.
5. Phân loại bệnh mắt do tuyến giáp
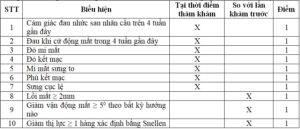
Bảng 5.1. Đánh giá hoạt động bệnh mắt dựa vào điểm lâm sàng CAS (Clinical activity score)
| STT | Biểu hiện | Tại thời điểm thăm khám | So với lần khám trước | Điểm |
| 1 | Cảm giác đau nhức sau nhãn cầu trên 4 tuần gần đây | X | 1 | |
| 2 | Đau khi cử động mắt trong 4 tuần gần đây | X | 1 | |
| 3 | Đỏ mi mắt | X | 1 | |
| 4 | Đỏ kết mạc | X | 1 | |
| 5 | Mi mắt sưng to | X | 1 | |
| 6 | Phù kết mạc | X | 1 | |
| 7 | Sưng cục lệ | X | 1 | |
| 8 | Lồi mắt ≥ 2mm | X | 1 | |
| 9 | Giảm vận động mắt ≥ 50 theo bất kỳ hướng nào | X | 1 | |
| 10 | Giảm thị lực ≥ 1 hàng xác định bằng Snellen | X | 1 |
Lưu ý: + Các nội dung từ 1-7 được đánh giá khi chưa có trong lần khám trước.
+ Xác định có bệnh mắt hoạt động khi CAS ≥ 3 điểm.
Bảng 5.2. Đánh giá mức độ nặng của bệnh mắt
| Mức độ | Co rút mi mắt(mm) | Mô mềm | Độ lồi
(mm) |
Nhìn đôi | Lộ giác mạc | Thần kinh thị giác |
| Nhẹ | < 2 | Liên quan nhẹ | < 3 | Không có hoặc thoáng qua | Không
có |
Bình thường |
| Vừa | ≥ 2 | Liên quan vừa | ≥ 3 | Không thường xuyên | Nhẹ | Bình thường |
| Nặng | ≥2 | Liên quan nặng | ≥ 3 | Thường xuyên | Nhẹ | Bình thường |
| Đe dọa thị lực | – | – | – | – | Nặng | Chèn ép |
Giới hạn trên của mức bình thường độ lồi mắt một số chủng tộc
Người Mỹ gốc Phi: Nữ/nam: 23/24 mm
Người da trắng: Nữ /nam: 19/21 mm
Châu Á: Nữ / nam: 16/17 ( Thái Lan) hoặc 18,6 mm người Trung Quốc
Bảng 5.3. Yếu tố nguy cơ gây bệnh mắt Grave
| Yếu tố nguy cơ | Chỉ định can thiệp | Chú thích |
| Tuổi | Không | Tuổi càng cao nguy cơ mắc bệnh mắt càng cao và mức độ càng nặng |
| Giới | Không | Bệnh mắt thường gặp ở nữ song ở nam nặng hơn |
| Di truyền/ huyết thống | Không | Bệnh mắt cao nhất ở người Caucasian, thấp nhất ở người Châu Á |
| Yếu tố cơ học | Không | Cần mở rộng thành bên hốc mắt khi phẫu thuật bệnh mắt. |
| TRAb | Không | Yếu tố tiên lượng tiến triển và đáp ứng điều trị bệnh mắt |
| Hút thuốc lá | Có | Tăng tiến triển bệnh mắt và giảm hiệu quản điều trị. Hút thuốc lá cũng làm giảm hiệu quả can thiệp lâm sàng |
| Rối loạn chức năng tuyến giáp | Có | Cần nhanh chóng kiểm soát cường giáp sau đó dự phòng suy giáp sau điều trị bệnh |
| Iod phóng xạ | Có | Bổ sung với nguy cơ hút thuố sẽ làm tăng mức độ bệnh đã có trước đó và hoạt động của bệnh mắt. cần dự phòng bằng glucocorticoid 6-12 tuần sau dùng iod phóng xạ |
6. Điều trị bệnh mắt Grave
6.1. Một số nguyên tắc điều trị cường giáp Grave mắc bệnh mắt.
Điều trị bệnh nhân cường giáp Grave mắc bệnh mắt cần được thực hiện theo một số nguyên tắc sau đây:
+ Cần nhanh chóng điều trị cường giáp để đưa về và duy trì bình giáp, giảm nguy cơ gây tiến triển bệnh mắt.
+ Ngừng hút thuốc lá ngay lập tức vì hút thuốc lá làm tăng nguy cơ tiên phát và thứ phát cho bệnh mắt.
+ Khi chưa có bệnh mắt nếu bệnh nhân không hút thuốc lá thì có thể điều trị bằng RAI ( không cần phối hợp steroid), ATD hoặc phẫu thuật và được coi như có nguy cơ gây bệnh mắt là ngang nhau.
+ Nếu bệnh nhân cường giáp do Grave không có biểu hiện bệnh mắt thì RAI, ATD và phẫu thuật nếu lựa chọn cũng sẽ có nguy cơ gây bệnh mắt là ngang nhau.
+ Chưa có bằng chứng ủng hộ hoặc phủ nhận sử dụng glucocorticoid để dự phòng bệnh mắt ở bệnh nhân hút thuốc lá được điều trị bằng iod phóng xạ.
+ Bệnh nhân cường giáp có bệnh mắt hoạt động mức độ nhẹ và không kèm theo yếu tố nguy cơ gây tổn thương cấu trúc mắt thì 3 phương pháp điều trị gồm RAI, ATD và phẫu thuật được cân nhắc áp dụng là ngang nhau.
+ Nếu bệnh nhân không có chống chỉ định quan trọng đối với glucocorticoid thì có thể cân nhắc sử dụng phối hợp khi có bệnh mắt hoạt động mức độ nhẹ cùng với RAI ngay cả khi không có yếu tố nguy cơ gây tổn thương bệnh mắt.
+ Bệnh nhân cường giáp Grave với bệnh mắt mức độ nhẹ được điều trị bằng RAI có chỉ định sử dụng glucocorticoid phối hợp nếu đi kèm với yếu tố nguy cơ gây tổn thương bệnh mắt.
+ Ở bệnh nhân với bệnh mắt hoạt động mức độ từ vừa đến nặng hoặc đe dọa thị lực thì chống chỉ định RAI. Khi đó lựa chọn phẫu thuật hoặc ATD để điều trị.
+ Nếu bệnh nhân với bệnh mắt không hoạt động thì có thể áp dụng RAI mà không cần kết hợp với glucocorticoid. Tuy vậy trong trường hợp xuất hiện tình trạng tăng nguy cơ bệnh mắt hoạt động trở lại (ví dụng tăng nồng độ TRAb ở mức cao, hút thuốc lá, điểm hoạt động lâm sàng CAS ≥ 1) thì cách tiếp cận cần phải cân nhắc lại.
+ Điều trị cường chức năng tuyến giáp có bệnh mắt.
Mục đích: giảm mức độ nhiễm độc hormon tuyến giáp hoặc đưa bệnh nhân về tình trạng bình giáp bằng một trong các biện pháp đơn độc hoặc phối hợp sau đây
– Sử dụng thuốc kháng giáp tổng hợp: khoảng 13,6% có tác dụng cải thiện bệnh mắt.
– Điều trị 131I: 15-39% bệnh mắt nặng lên
6.2.Biện pháp điều trị bệnh mắt do cường giáp Grave.
– Nội khoa
– Chiếu xạ hốc mắt
– Ngoại khoa: 5-10% cần điều trị phẫu thuật.
6.2.1. Điều trị nội khoa
+ Điều trị bệnh chính: có thể giảm hoặc khỏi bệnh mắt khi bình giáp.
+ Bảo vệ mắt: đeo kính mát, nhỏ thuốc mắt, nằm đầu cao.
+ Liệu pháp corticoid:
– Uống hoặc tiêm tĩnh mạch, sử dụng tại chỗ (tiêm hậu nhãn cầu). Liều cao tương ứng 60-100mg/ngày, thời gian trung bình 2-4 tháng. Pulse therapy bằng Methylprednisolon 500-1000mg/ngày x 3 ngày liên tục/tuần x 2 tuần liền.
+ Có thể kết hợp cysclophosphamid, 6-MP, cyclosporin
+ Lọc huyết tương – plasmapherisis.
+ Lợi tiểu: hypothiazid, furosemid
+ Kết hợp thyroxin với thuốc kháng giáp tổng hợp khi đã bình giáp. Liều lượng trung bình: 1,8 mcg/kg/ngày có thể cải thiện bệnh mắt ở 70-80% trường hợp.
6.2.2. Chiếu xạ hốc mắt
+ Chỉ định:
– Lồi mắt không đáp ứng với corticoid
– Có chống chỉ định hoặc nhiều tác dụng phụ của corticoid
– Mất thị lực
+ Cơ chế của xạ trị: chống viêm không đặc hiệu
+ Cường độ tia: 4-6 megavol, diện chiếu 4×4 cm, chếch từ ngoài vào sau nhãn cầu. Tổng liều 20Gy/mắt/10 ngày.
+ Có thể kết hợp với corticoid
+ Kết quả: 35% tốt; 20% tác dụng ít; 45% không đáp ứng; 92% tác dụng giảm phù nề; 85% giảm lồi mắt các mức độ
6.2.3. Điều trị ngoại khoa:
+ Chỉ định
– Không đáp ứng với corticoid hoặc chiếu xạ.
– Chống chỉ định với corticoid hoặc chiếu xạ.
– Giảm nghiêm trọng hoặc mất thị lực.
– Có biểu hiện chèn ép thị thần kinh
– Mất khả năng nhắm hoàn toàn mi mắt.
– Lý do thẩm mỹ
+ Biện pháp điều trị ngoại khoa
– Hạ áp hốc mắt, giải phóng chèn ép thị thần kinh.
– Phẫu thuật điều trị lác, lồi mắt: cắt, gọt cơ phì đại.
– Hút mỡ hốc mắt giảm độ lồi
+ Phẫu thuật hạ áp hốc mắt:
– Lấy mỡ tổ chức hốc mắt mà không cắt thành xương
– Giảm áp bằng cắt thành xương hốc mắt.
Mayo clinic: phẫu thuật 428 mắt gồm 51% do chèn ép thị thần kinh; 27% do viêm nặng tổ chức hốc mắt; 21% do lồi mắt; 1% do tác dụng phụ của corticoid.
– Tùy theo đường vào hốc mắt có thể cắt thành ngoài, trên, trong, dưới, phối hợp dưới và trong.
– Hiện nay thường cắt thành trong và sàn hốc mắt kết hợp lấy mỡ tổ chức hốc mắt.
+ Phẫu thuật điều trị lác:
Nếu lồi mắt độ trung bình trở lên thì phẫu thuật hạ áp hốc mắt trước rồi sau đó phẫu thuật điều trị lác.
+ Phẫu thuật mi: Khi hở mi nặng hoặc đe dọa loét giác mạc, lý do thẩm mỹ.
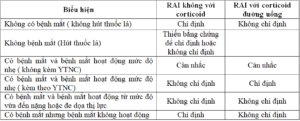
Bảng 5.4. Chỉ định sử dụng glucocorticoid đường uống để dự phòng xuất hiện hoặc tiến triển bệnh mắt khi sử dụng iod phóng xạ điều trị cường giáp do Grave.
| Biểu hiện | RAI không với corticoid | RAI với corticoid đường uống |
| Không có bệnh mắt ( không hút thuốc lá) | Chỉ định | Không chỉ định |
| Không bệnh mắt (Hút thuốc lá) | Thiếu bằng chứng để chỉ định hoặc không chỉ định | |
| Có bệnh mắt và bệnh mắt hoạt động mức độ nhẹ ( không kèm YTNC) | Cân nhắc | Cân nhắc |
| Có bệnh mắt và bệnh mắt hoạt động mức độ nhẹ ( kèm theo YTNC) | Không chỉ định | Chỉ định |
| Có bệnh mắt và bệnh mắt hoạt động từ mức độ vừa đến nặng hoặc đe dọa thị lực | Không chỉ định | Không chỉ định |
| Có bệnh mắt nhưng bệnh mắt không hoạt động | Chỉ định | Không chỉ định |
KẾT LUẬN
Bệnh mắt Grave xuất hiện do viêm, tổn thương các cấu trúc của mắt liên quan đến cơ chế tự miễn dịch. Đa số các trường hợp (khoảng 90%) bệnh xuất hiện liên quan đến sự có mặt của bệnh Grave đăng hoặc đã từng mắc. Khoảng 1/3 trường hợp bệnh nhân cường chức năng tuyến giáp Grave có một số triệu chứng và/hoặc dấu hiệu lâm sàng của bệnh mắt song trong đó chỉ có khoảng 5% bệnh mắt mức độ vừa đến nặng. Hầu hết các cấu trúc của mắt đều có thể tổn thương do viêm. Bệnh mắt được phân ra giai đoạn hoạt động và không hoạt động, các mức độ nặng khác nhau. Bệnh mắt có một số yếu tố nguy cơ gây xuất hiện hoặc làm nặng thêm bệnh mắt đã có.
Bệnh có thể gây ra một số biến chứng trong đó đe dọa mất thị lực là biến chứng nặng nhất. Điều trị bệnh mắt cần được thực hiện trong mối liên quan với cường chức năng do bệnh Grave. Biện pháp điều trị bệnh mắt có thể áp dụng các biện pháp đơn độc hoặc phối hợp bao gồm sử dụng thuốc trong đó quan trọng nhất là glucocorticoid, chiếu xạ hốc mắt có tác dụng giảm viêm và phẫu thuật để giảm phì đại cơ giữ nhãn cầu hoặc giảm độ lồi của mắt.
Điều trị bệnh mắt Grave cần phải kiên trì, cân nhắc sử dụng các biện pháp sử dụng cho thích hợp.
Tài liệu tham khảo
- Thái Hồng Quang (2011). “Bệnh Basedow”. Bệnh nội tiết. NXBYH.
- Hoàng Trung Vinh (2009). “Bệnh mắt Basedow”. Bài giảng Bệnh học Nội khoa. NXBQĐND.
- Mourits MP, Bijl H, Altea MA, Baldeschi L, et al (2009). “Outcome of orbital decompression for disfiguring proptosis in patients with Graves’ orbitopathy using various surgical procedures”. Br J Ophthalmol 93(11): pp 1518-23.
- Bartalena L, Baldeschi L, Dickinson A, et al (2008).“Consensus statement of the European Group on Graves’ orbitopathy (EUGOGO) on management of GO”. Eur J Endocrinol 158(3): pp 273-85.
- Bartalena L, Marcocci C, Bogazzi F, et al (1989).“Use of corticosteroids to prevent progression of Graves’ ophthalmopathy after radioiodine therapy for hyperthyroidism”. N Engl J Med 16;321(20):1349-52.
- Bahn RS (2003). “Pathophysiology of Graves’ ophthalmopathy: The cycle of disease”. JCEM 88(5): pp. 1939-1946.
- Bartalena L (2004).“Epidemiology and prevention of Graves’ ophthalmopathy”. Thyroid 12(10): pp 1/2-1/5.
- Ogun OA, Adeleya JO (2016). “Severe Ophthalmological Complications of Thyroid Disease are Rare in Ibadan, Southwestern Nigeria: Results of a Pilot Study”. Ophthalmol Eye Dis 28;8. pp5-9.
- Gupta S, Douglas R (2011). “The pathophysiology of thyroid eye disease: implications for immunotherapy. Curr Opin Ophthalmol 22(5): pp385-90.
- Tanda ML, Piantanida E, Liparulo L, et al (2013).“Prevalence and natural history of Graves’ orbitopathy in a large series of patients with newly diagnosed graves’ hyperthyroidism seen at a single center”. J Clin Endocrinol Metab 98(4): pp. 1443-9.
- Silkiss RZ (2013) .“Bulging eyes and Hyperthyroidism Treatment”. Eye Health.
- Ponto KA, Binder H, Diana T, et al (2015). “Prevalence, Phenotype, and Psychosocial Well-Being in Euthyroid/Hypothyroid Thyroid-Associated Orbitopathy”.Thyroid 25(8): pp. 942-8.
- Neumann S, Place RF, Krieger CC, et al (2015).“Future Prospects for the Treatment of Graves’ Hyperthyroidism and Eye Disease”. Horm Metab Res 47(10): pp 789-96.
- Ross D.S, Burch H.B, Cooper D.S, et al (2016).“ 2016 American Thyroid Association Guidelines for Diagnosis and Management of Hyperthyroidism and Other Causes of Thyrotoxicosis”. Special article , 26 ( 10), pp 1343-1421.
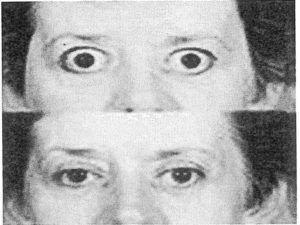
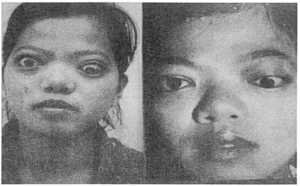
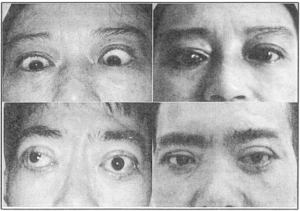
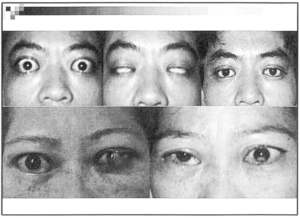
Minh họa một số kết quả điều trị bệnh mắt Grave
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



