ĐÁNH GIÁ VÀ ĐIỀU TRỊ BỆNH ĐỘNG MẠCH NGOẠI BIÊN
Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG
PGS. TS. Nguyễn Thị Nhạn
Trường Đại Học Y Dược Huế
Summary
Evaluation and management of peripheral artery disease for patients with diabetes mellitus
Peripheral arterial disease (PAD) is most often caused by therosclerosis, where plaque builds up on artery walls, causing the blood flow to limb extremities to slow or stop. This reduced blood flow can lead to ischemia and/or gangrene and eventually to amputation of the limb in some patients.
Diabetes is a major risk factor for PAD. About half of patients with a diabetic foot wound also have PAD. Those with diabetes are 20 times more likely to undergo limb amputation.
The prevalence of peripheral artery disease (PAD) continues to increase worldwide. It is important to identify patients with PAD because of the increased risk of myocardial infarction, stroke, and cardiovascular death and impaired quality of life because of a profound limitation in exercise performance and the potential to develop critical limb ischemia in diabetic patients.
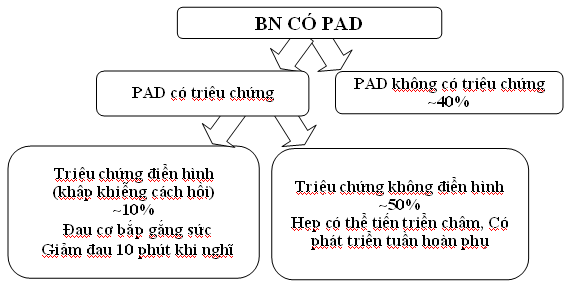
Factors Risk factors for PAD are the same as those for coronary artery disease and include: smoking, age, hypertension, obesity, diabetes mellitus, chronic renal failure, high cholesterol, being male, family history PAD. Patients with PAD will exhibit symptoms including: a reproducible discomfort in a specific muscle group of the buttock or leg that is induced by exercise and relieved by rest (claudication); leg/foot pain that disturbs sleep and is improved when the leg is put in a dependent position (night pain); constant leg/foot pain regardless of position or activity (rest pain); slow- or non-healing sores or wounds on toes, feet or legs, colour changes in foot skin (e.g., paleness, blueness); lower temperature in one leg compared with the other; poor nail and hair growth on toes and legs, difficult-to-palpate pulses in the leg or foot Although many patients may exhibit some of these symptoms, 40% of those affected are asymptomatic.
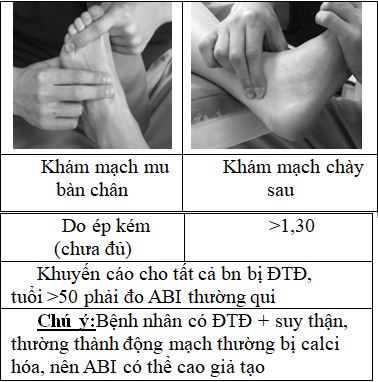
Improved screening includes taking a comprehensive vascular history, blood pressure measurements and ankle-brachial pressure index (ABI), Note that ABIs in persons with diabetes are not always useful due to vessel calcification. These patients should be referred to a vascular lab for more in-depth evaluation to look at waveforms, toe pressures and in some cases transcutaneous oxygen.
Normal ABI is over 0.9. An ABI less than 0.9 is associated with a five-year mortality rate of 25%
Amputations can often be prevented by appropriate screening, effective nail and foot care, footwear, timely recognition and treatment of PAD. Prevent progression to critical limb ischemia, patients with PAD continue to be under-recognized and undertreated. The management of PAD in diabetic patients should include: glycemic management in T2DM; an exercise program, guideline-based medical therapy to lower the cardiovascular risk, and when revascularization is indicated, an “endovascular first” approach. The indications and strategic choices for endovascular revascularization will vary depending on the clinical severity of the PAD
Chịu trách nhiệm chính: Nguyễn Thị Nhạn
Ngày nhận bài: 8.6.2016
Ngày phản biện khoa học: 23.6.2016
Ngày duyệt bài: 1.7.2016
ĐẶT VẤN ĐỀ:
Bệnh động mạch ngoại biên thường do nguyên nhân xơ vữa, các mãng xơ vữa được thiết lập từ trong thành động mạc, làm nghẽn hay làm chậm dòng chảy trong động mạch chi dưới, từ đó đưa đến thiếu máu/và hay là hoại tử, đôi khi phải cắt cụt chi
Bệnh đái tháo đường (ĐTĐ) là nguy cơ chính gây bệnh động mạch ngoại biên. Khoảng một nữa bệnh nhân đái tháo đường có vết thương bàn chân là do bệnh động mạch chi dưới, và tăng nguy cơ cắt cụt chi gấp 15-20 lần so người không bị đái tháo đường; 50% chi đối bên cũng bị cắt cụt sau 4 năm đợt cắt cụt đầu tiên
Bệnh động mạch ngoại biên xảy ra đồng thời với bệnh thần kinh ngoại biên hay còn gọi là bệnh thần kinh xa gốc đối xứng. Đây là yếu tố chính đưa đến bàn chân đái tháo đường, và cắt cụt chi dưới.
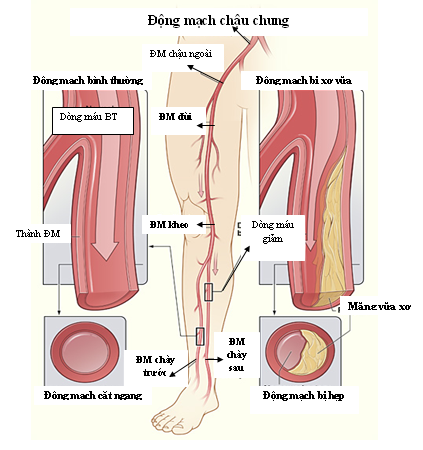
Hình 1. Động mạch ngoại biên chi dưới bình thường và xơ vữa
DỊCH TỂ.
20-30% bệnh nhân đái tháo đường có PAD. Theo Framingham: chỉ số nguy cơ gấp 3,5 (Nam) và 8,6 (nữ). Tần suất thường gặp ở bệnh nhân >55 tuổi, chiếm 10%–25%. Đa phần không có triệu chứng, chiếm 70%–80%. Bệnh nhân có PAD có cùng mối nguy cơ giống như bệnh mạch vành hay đột quỵ, do vậy khi bn có PAD, cần phải được điều trị để ngăn ngừa bệnh mạch vành hay đột quỵ về sau. Theo AHA, bệnh động mạch ngoại biên ảnh hưởng trên 8-12 triệu người Mỹ, chỉ đứng thứ hai sau bệnh mạch vành. Về tỉ lệ thì cứ 4 bệnh nhân bị bệnh mạch vành, thì có tối đa 3 bệnh nhân bị bệnh động mạch ngoại biên. Theo REACH (REduction of Atherothrombosis for Continued Health) và AC,C nghiên cứu về bệnh não và tim mạch, có 63% bệnh nhân PAD có kết hợp tổn thương nhiều mạch máu (39.4% PAD + BMV; 9.5% bệnh động mạch ngoại biên + Bệnh động mạch não; 14.2% vừa có bệnh động mạch ngoại biên + động mạch vành, bệnh động mạch não)
CÁC YẾU TỐ LÀM DỄ CỦA BỆNH ĐỘNG MẠCH NGOẠI BIÊN:
Hút thuốc lá: nguy cơ gấp 2.5-3 lần. Béo phì và đái tháo đường: 3-4 lần; tăng 1% HBA1c, nhất là glucose máu sau ăn, thì tăng 28% nguy cơ bệnh PAD. Tăng HA. Giảm hoạt động thể lực. Tăng cholesterol máu. Yếu tố di truyền: tỉ nguy cơ gia tăng ở bn gốc Hispaniques và Mỹ gốc Phi. Tuổi cao, bệnh thần kinh phối hợp

LÂM SÀNG CỦA BỆNH ĐỘNG MẠCH NGOẠI BIÊN.
Dấu chứng và triệu chứng của động mach ngoại biên (theo ACC, AHA, AAVS, SVS, SIR, SVMB) bao gồm các triệu chứng sau:
– Đau co rút cơ cẳng chân suốt quá trình đi lại, phải ngồi xuống hay đứng lại nghĩ ngơi đến lúc giảm đau mới đi lại, đây là dấu đau khập khiễng cách hồi, do nghẽn động mạch chi dưới gây giảm tưới máu.
– Nóng rát/đau nhức bàn chân và ngón chân trong khi nghĩ ngơi
– Sờ da vùng cẳng chân và bàn chân lạnh, nhìn thấy màu da thay đổi. Có thể thấy ngón chân và bàn chân loét lâu lành, đây là dấu của tắt mạch chi dưới.
Như vậy lâm sàng của dấu tắt mạch chi dưới gặp sớm nhất là tưới máu kém, làm da tái và lạnh, sau đó là tắt mạch ngón chân, gây hoại tử khô, có thể gây tắt mạch bàn chân; cẳng chân, sau đó là nhiễm trùng, lan vào xương, gây viêm xương, hậu quả phải cắt cụt chi.
Dấu khập khiễng cách hồi (claudication) rất đặc hiệu của bệnh động mạch chi dưới do tắt nghẽn, tuy nhiên cần chẩn đoán giám biệt theo bảng sau:
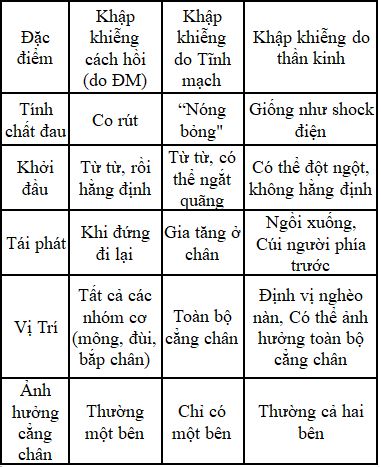
Tuy nhiên có những cá nhân có PAD trong thăm khám lâm sàng có hội chứng rõ hay không rõ ràng:
– Không có triệu chứng: không có triệu chứng than phiền trước đó (nhưng thường đã có suy chức năng mạch máu).
– Đau khập khiễng điển hình: triệu chứng đau bắp cơ chi dưới hằng định (tái phát khi đi lại, giảm khi nghĩ ngơi).
– Đau cẳng chân“không điển hình”: khó chịu chi dưới khi gắng sức, nhưng không hồi phục khi nghĩ, gắng sức đau không thường xuyên và tái phát xa,
– Tiêu chuẩn thiếu máu chi: đau do thiếu máu khi nghĩ, vết thương không lành, hay hoại tử
– Thiếu máu cấp chi dưới: có 5 chữ “P’s (của tiếng Anh), được xác định bằng dấu chứng và triệu chứng lâm sàng gợi ý nguy cơ chi dưới:
Đau/Pain. Mất mạch/Pulselessness, Da tái/Pallor. Dị cảm/Paresthesias. Liệt/Paralysis
TRIỆU CHỨNG CỦA PAD
CÁC PHƯƠNG TIỆN THĂM KHÁM LÂM SÀNG VÀ CẬN LÂM SÀNG:
– Bắt mạch – Đo HA các chi – Tính ABI – Siêu âm Doppler mạch máu
– Chụp nhuộm ĐM – Ghi biến thiên thể tích mạch
1. Thăm khám mạch bàn chân:
Phân loại của Leriche và Fontaine
Phân loại của Leriche và Fontaine dựa vào thăm khám lâm sàng để đánh giá độ trầm trọng của bệnh nghẽn ĐM chi dưới, gồm 4 mức độ hay 4 giai đoạn:
– Gđ 1: mất một hoặc nhiều mạch ngoại biên, nhưng không có triệu chứn g
– Gđ 2: đau «khập khiễng cách hồi» xuất hiện khi đi bộ, dấu thiếu máu cơ khi gắng sức. Trong đó IIa: đi bộ chu vi > 500m; IIb: 100 – 500m; IIc là dưới 100m. Khoảng cách khập khiễng được đánh giá tốt nhất bằng trắc nghiệm thảm lăn, mà độ dốc và vận tốc được chuẩn hóa (độ dốc hằng định, vận tốc 3,2 km/giờ)
– Gđ 3: đau chi dưới cả khi nghĩ ngơi, khi nằm, dấu thiếu máu mô hằng định.
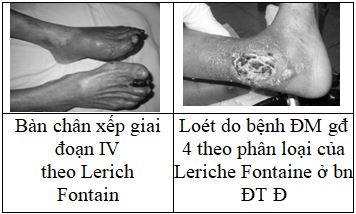
– Gđ 4: có dấu teo hay hoại tử (loét hoặc hoại thư), dấu thiếu máu tiến triển và thường đưa đến cắt cụt chi. Sự phân loại hiện nay phức tạp do thiếu máu rất nặng:
+ Đau khi nằm, hằng định, tái phát: HATT cổ chân <50 mmHg và/hay là ở ngón chân < 30 mmHg hoặc
+ Loét hay hoại thư lưng bàn chân hay ngón chân
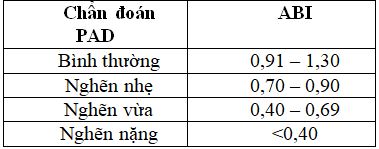
2. Đo ABI = huyết áp tâm thu cổ chân chia cho huyết áp tâm thu cánh tay (lấy đầu dò để đánh giá HA), kết quả ABI >0.9 là bình thường
ABI gắng sức: có thể “làm lộ rõ” PAD khi ABI lúc nghĩ bình thường, ngoài ra còn để đánh giá độ trầm trọng của khập khiễng
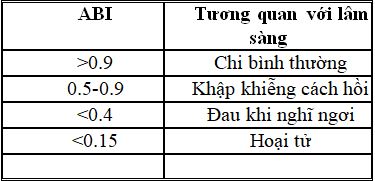
Giá trị ABI liên quan đến lâm sàng
TIÊU CHUẨN CHẨN ĐOÁN PAD DỰA VÀO ABI CỦA ADA (Diabetes
Care 2003)
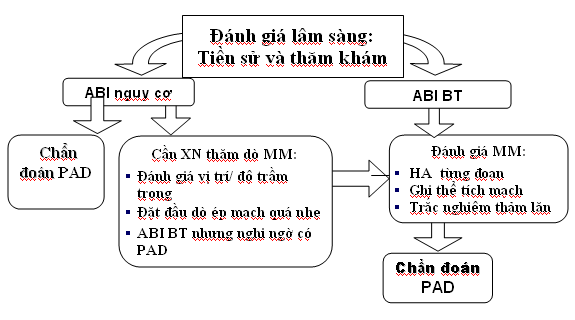
QUI TRÌNH CHẨN ĐOÁN PAD
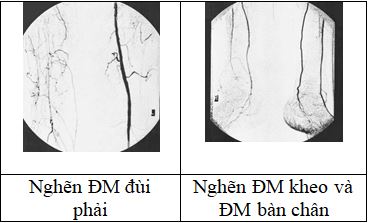
3. Siêu âm Doppler động mạch ngoại biên: giúp chẩn đoán vị trí cơ thể học và độ hẹp của động mạch ngoại biên. SA doppler hữu ích trong theo dõi đặt cầu nối động mạch đùi-kheo bằng tĩnh mạch (nhưng không dùng mảnh ghép). SA doppler đầu chi có thể dùng để chọn lựa chỉ định như can thiệp nội mạch; phẩu thuật đặt cầu nối, và chọn vị trí để phẩu thuật nối tắt.
4. MRA (Magnetic Resonance Angiography/Chụp mạch cộng hưởng từ);
– MRA chi dưới được sử dụng để chẩn đoán định vị cơ thể học về mức độ hẹp động mạch ngoại biên chi dưới (A)
– MRA chi dưới được sử dụng ở những bệnh nhân có bệnh động mạch chi dưới để can thiệp nội mạch (A)
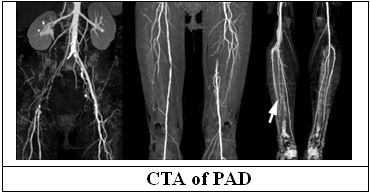
5. Computed Tomographic Angiography (CTA/Chụp mạch cắt lớp vi tính)
– CTA chi dưới được sử dụng để chẩn đoán định vị cơ thể học về mức độ hẹp động mạch ngoại biên chi dưới (B)
– CTA chi dưới để thay thế MRA ở những bn có chống chỉ định làm MRA (B)
6. Đo áp lực oxy qua da (transcutanuous oximetry=TPcO2:
– Đánh giá PAD nặng, tuổi càng cao thì TPcO2 càng thấp do giảm PO2 động mạch. Bình thường TPcO2 = 40-70mmHg. Khi nghĩ ngơi, TPcO2 >50mmHg bất kể tuổi tác. Bệnh nhân có đau khi nghĩ và hoại tử, thi TPcO2 từ 0 – 30mmHg
ĐIỀU TRỊ
1. Điều trị nội khoa bệnh động mạch ngoại biên:
Kiểm soát glucose máu tốt theo mục tiêu- Ngừng hút thuốc lá – Chống ngưng tập tiểu cầu: aspirine/clopidogrel- Điều trị giảm lipids máu – Kiểm soát huyết áp – Loại bỏ các yếu tố nguy cơ
Điều trị triệu chứng: gồm:
– Tập thể dục đều đặn: Phục hồi bằng tập luyện thể dục có giám sát: chỉ định đối với bệnh nhân có khập khiễng cách hồi: Cách thực hiện:
– Thời kỳ khởi động và thư giãn: mỗi lần từ 5 – 10 phút
– Loại tập luyện thể dục: đi bộ trên thảm lăng hoặc đường vòng
– Cường độ: khởi đầu đi bộ để đạt đến mức độ và tốc độ làm xuất hiện rõ triệu chứng khập khiễng trong 3 – 5 phút ; rồi tiếp theo đó là đứng lại hoặc ngồi xuống nghĩ ngơi để triệu chứng hồi phục
– Thời gian: Tập luyện – nghĩ – tập luyện. Thời gian đầu tiên thường đi bộ 30-35 phút rồi tăng dần mỗi 5 phút mỗi lần cho đến khi đạt 50 phút . Trong thời gian tối thiểu 12 tuần, thường ³6 tháng
– Tần suất: 3 – 5 lần/tuần
– Kết quả: 100-150% cải thiện khoảng cách đi bộ tối đa và cải thiện chất lượng cuộc sống
Chú ý: Khi gia tăng đi bộ, tr/chứng và dấu chứng tim mạch có thể xảy ra., nên khám chuyên khoa TM để đánh giá lại. Làm tét gắng sức và đánh giá tình trạng lâm sàng trước khi chỉ định. Cẩn trọng ở những người có phối hợp nhiều bệnh như đái tháo đường
Thuốc điều trị khập khiễng: thuốc được chứng thực bởi FDA gồm Pentoxifylline và Cilostazol
– Cilostazol: (1/1999): cơ chế tác dụng là cải thiện dòng máu và tăng oxygen đến cẳng chân: giảm hoạt động của enzyme phosphodiesterase III. Giảm khả năng tạo cục máu đông. Giảm TG (15%), tăng HDL-c (10%). Liều 100 mg, uống 2 lần/ngày có hiệu quả cải thiện triệu chứng và nên đi bộ phối hợp. Chống chỉ định ở bn có suy tim
– Pentoxifylline (Trental*, Pletal*),(Approved: 8/1984): Chọn lựa thứ hai sau cilostazol. Cải thiện khoảng cách đi bộ ở bn khập khiễng cách hồi. Cơ chế: làm cho HC đi xuyên qua MM dễ dàng hơn, giãn mạch, có tác dụng trên tiểu cầu nhưng kém. Liều 400 mg x 2-3 lần/ngày
Điều trị giảm lipids và giảm huyết áp:
– Statin: ức chế men HMG coenzyme-A reductase, được chỉ định cho tất cả bn có PAD, nhằm đạt mục tiêu LDL –C < 100 mg/dl. (B)
– Điều trị hạ HA: được chỉ định cho bn có Bệnh ĐMNB chi dưới, đạt mục tiêu dưới 140/90 mmHg or <130/80 mm/Hg (có ĐTĐ và có bệnh thận) nhằm giảm nguy cơ NMCT, đột quỵ, suy tim sung huyết và chết do tim mạch (A).
Chống ngưng tập tiểu cầu: an toàn, giảm luôn nguy cơ NMCT, đột quị và hoại tử đ/v bn có nghẽn ĐM chi dưới do xơ vữa (A):
+ Aspirin, liều 75 – 325 mg/hàng ngày (A)
+ Clopidogrel: 75 mg/ngày (B)
2. Điều trị ngoại khoa:
– Tạo hình mạch máu và đặt stent (Angioplasty and Stenting): tốt đối với tổn thương khu trú: 50-80%, có hiệu quả trong 5 năm. Khi có nghẽn khu trú, có thể dùng thuốc tan mãng xơ vữa và sau đó bắt cầu nối động mạch hay đặt stent
– Phẩu thuật: hoại tử rõ, hạn chế đi lại, co duỗi, đau do thiếu máu, nhiễm trùng, hạn chế chất lượng sống, cần cân nhắc phẩu thuật cắt cụt chi.
TÓM TẮT
Đánh giá và điều trị bệnh động mạch ngoại biên ở bệnh nhân đái tháo đường
Bệnh động mạch ngoại biên (PAD) thường do vữa xơ từ các mãng được thành lập ở thành động mach, nên dòng máu đến chi bị giảm hay bị nghẽn tắt, gây thiếu máu /hay hoại tử, đôi khi phải cắt cụt chi
Đái tháo đường là yếu tố chính cho PAD. Khoảng một nữa bệnh nhân có bàn chân đái tháo đường có PAD. Điều này cho thấy rằng ở bệnh nhân đái tháo đường có nguy cơ bị cắt cụt chi dưới. cao gấp 20 lần so người không bị đái tháo đường (ĐTĐ)
Tần suất bệnh động mạch ngoại biên tiếp tục gia tăng trên toàn Thế Giới. Điều quan trọng ở người có PAD thì tăng nguy cơ nhồi máu cơ tim, đột quỵ, và tử vong do tim mạch, và ảnh hưởng đến chất lượng sống, vì hạn chế đến các thao tác tập luyện thể dục và nguy cơ thiếu máu nặng ở bệnh nhân đái tháo đường
Những yếu tố nguy cơ của PAD là cùng yếu tố nguy cơ của bệnh động mạch vành (CAD), bao gồm hút thuốc lá, lớn tuổi, tăng HA, béo phì, đái tháo đường, suy thận mạn, tăng cholesterol máu, nam giới, tiền sử gia đình có PAD
Bệnh nhân có PAD sẽ có các triệu chứng như khó chịu hay đau, đặc biệt là nhóm cơ ở mông, đùi hay cẳng chân khi tập luyện thể dục, và giảm khi nghĩ ngơi, gọi là khập khiễng cách hồi
Đau ở cẳng chân/bàn chân khi đi ngủ (đau đêm) và cải thiện khi chân được đặt ở tư thế đưa lên cao, Đau đôi khi hằng định cả khi nghĩ ngơi; có vết loét lâu lành hoặc không lành, hay vết thương ở ngón chân, bàn chân hoặc cẳng chân, da bàn chân thay đổi màu sắc (tái hoặc xanh); sờ thấy lạnh hơn vùng khác, móng chân bị hư; đôi khi khó bắt mạch. Tuy nhiên vẫn có khaongr 40% không có triệu chứng
Để sàng lọc cần hỏi tiền sử mạch máu, đo HA và ABI. Phải chú ý rằng ABI ở một số bệnh nhân đái tháo đường không luôn hữu dụng do mạch máu bị calci hóa. Những bệnh nhân này nên được đưa đến chuyên khoa về mạch máu để đánh giá sâu hơn như đo sóng mạch, huyết áp ngón chân và đo oxy qua da (TpCO2 / transcutaneous oxygen.)
Bình thương ABI là > 0.9. nếu ABI < 0.9 thì tỉ tử suất sau 5 năm là 25%.
Thường có thể ngăn chận được sự cắt cụt chi bằng điều trị bàn chân, móng chân có hiệu quả, mang giày, tất, vớ thích hợp và điều trị PAD. Ngăn chận tiến trình thiếu máu chi dưới nặng ở bệnh nhân có PAD kém hiểu biết và điều trị kém.
Điều trị PAD ở bệnh nhân đái tháo đường bao gồm: điều trị cân bằng glucose máu theo mục tiêu, thiết lập chương trình tập luyện thể dục thích hợp; điều trị thuốc giảm nguy cơ tim mạch theo khuyến cáo, và khi có chỉ định tái tạo mạch máu thì phương thức can thiệp “nội mạc mạch máu là ưu tiên”. Chỉ định và chiến lược chọn lựa tái tạo mạch máu qua nội mạc mạch máu sẽ phụ thuộc vào độ trầm trọng của PAD
TÀI LIỆU THAM KHẢO
- ADA (2015). Diabetes CareAHA/ACC issue broad-based guidelines for PAD management (2015) “The responsibility for the detection of the lower extremity PAD should be with the primary care provider”
- American Heart Association. Heart Disease and Stroke Statistics (2005). Alexandria, Va: American Diabetes Association; (2002), – ACSM’s Guidelines for Exercise Testing and Prescription. In: Franklin BA, ed. Baltimore, Md: Lippincott Williams & Wilkins (2000),
- Andrew P. Levis; Rabea Asleh; Shany Blum and col (2010).“Haptoglobulin: Basic and clinical Aspect”. Antioxydant and redox sign. Volum 12, No 2; Beckman JA et al. In Braunwald’s Heart Disease, WB Saunders, 7th ed 2005, p. 1035 – 1046”
- Begelman SM, Jaff MR (2006). Cleve Clin J Med;73(Suppl 4):S22-S29).Bhatt DL et al. American College of Cardiology Scientific Session. (2005). “PAD patients with polyvascular disease had concomitant symptomatic cerebrovascular disease and/or CVD. REACH = REduction of Atherothrombosis for Continued Health.”
- A Collaboration of the American College of Cardiology, the American Heart Association, the American Association for Vascular Surgery/Society for Vascular Surgery, Society for Cardiovascular Angiography and Interventions, Society of Interventional Radiology, Society for Vascular Medicine and Biology, and the PAD Coalition “Peripheral Arterial Disease Guidelines: Management of Patients with Lower Extremity PAD”
- Christopher DeCotiis, PGY1 (2009). “Glucose Control and Vascular Complications in Veterans with Type 2 Diabetes” NEJM Diabetic foot problems. Inpatient management of diabetic foot problems 1/2012
- Excepts taken from Diabetes Care 2003, American Diabetes Association, Endorsed by the Vascular Disease Foundation “ABPI”
- Sadrzadeh Rafie AH, Stefanick ML, Sims ST, Phan T, Higgins M, Gabriel A, et al. Sex differences in the prevalence of peripheral artery disease in patients undergoing coronary catheterization. Vasc Med., 2010; 15(6): 443-50.
- Taylor-Piliae RE, Fair JM, Varady AN, Hlatky MA,Norton LC, Iribarren C, et al. Ankle brachial index screening in asymptomatic older adults. Am Heart J., 2011; 161(5): 979-85.
- Doobay AV, Anand SS. Sensitivity and specificity of the ankle-brachial index to predict future cardiovascular outcomes: a systematic review. Arterioscler Thromb Vasc Biol., 2005; 25(7): 1463-9.
- Chang ST, Chen CL, Chu CM, Chung CM, Hsu JT, Cheng HW, et al. Ankle-arm index as a predictor of lesion morphology and risk classification for coronary artery disease undergoing angioplasty. Int J Cardiol., 2006; 113(3): 385-90.
- Papamichael CM, Lekakis JP, Stamatelopoulos KS, Papaioannou TG, Alevizaki MK, Cimponeriu AT, et al. Ankle-brachial index as a predictor of the extent of coronary atherosclerosis and cardiovascular events in patients with coronary artery disease. Am J Cardiol, 2000; 86(6): 615-8.
- Sukhija R, Aronow WS, Yalamanchili K, Peterson SJ, Frishman WH, Babu S. Association of ankle-brachial index with severity of angiographic coronary artery disease in patients with peripheral arterial disease and coronary artery disease. Cardiology, 2005; 103(3): 158-60.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



