GIÁ TRỊ DỰ BÁO CỦA ACID URIC HUYẾT THANH VỚI
BIẾN CHỨNG THAI NHI TRONG BỆNH LÝ TIỀN SẢN GIẬT – SẢN GIẬT
Phan Lê Nam*, Lê Lam Hương**
*BS nội trú Trường Đại học Y Dược Huế, chuyên ngành Sản phụ khoa.
**TS Bộ môn Phụ Sản, Trường Đại học Y Dược Huế.
ABSTRACT
the predictive value of serum uric with the fetal complicationsin preeclampsia – eclampsia
Objectives: To examine the predictive value of serum uric acid with the fetal complication in preeclampsia- eclampsia. Materials and Method: Cross-sectional descriptive study on 150 pregnant women were diagnosed with preeclampsia – eclampsia from March 2015 to July 2016 at Obstetric and Gynecology Dept., Hue central hospital. Results: The rate of fetal growth restriction (30.0%), preterm birth (28.7%), perinatal mortality (10.7%). There are the significant increasing in rate of fetal growth restriction 3.14 times (95% Cl:1.46 – 6.75; p < 0,05); preterm birth 3.32 times (95% Cl:1.52 – 7.26; p < 0.05); and perinatal mortality 8.26 times (95% Cl:1.02 – 66.95;
p < 0,05) in hyperuricemia group compare with no hyperuricemia group. Receiver operation characteristic analysis showed that serum uric acid, at a ≥ 415 µmol/l cut-off,with a specificity of 59.4% and sensitivity of 82.6%, is a optimal prediction of adverse perinatal outcomes in preeclampsia (area under the curver: 0.72 with p<0.001). Conclusions: The results of our study show that serum uric acid is a reliable predictor of fetal complication in preeclampsia – eclampsia.
Chịu trách nhiệm chính: Phan Lê Nam
Ngày nhận bài: 10.11.2016
Ngày phản biện khoa học: 23.11.2016
Ngày duyệt bài: 1.12.2016
I. ĐẶT VẤN ĐỀ
Rối loạn tăng huyết áp trong thai kỳ nói chung và tiền sản giật – sản giật nói riêng là một trong những biến chứng thường gặp trong thai kỳ. Tiền sản giật là sự phát triển của tăng huyết áp sau tuần thứ 20 thai kỳ ở những phụ nữ có huyết áp trước đó bình thường, kèm theo xuất hiện protein niệu hoặc xuất hiện các triệu chứng nặng ở các cơ quan.
Tỷ lệ trẻ sinh non ở thai phụ TSG chiếm tỷ lệ rất cao 72,6% [2]. Sinh non thường do đình chỉ thai nghén chủ động nhằm cứu mẹ trong trường hợp đã điều trị tích cực mà tình hình không cải thiện hoặc có nguy cơ thai chết trong tử cung nếu tiếp tục duy trì thai nghén. Sinh non nguy hiểm cho trẻ sơ sinh, tỷ lệ tử vong chu sản càng cao khi tuổi thai càng non. Đặc biệt, trẻ đẻ non có nguy cơ cao về di chứng thần kinh.Chăm sóc một trường hợp đẻ non rất tốn kém. Ngoài ra khi lớn lên trẻ còn có những di chứng về tâm thần kinh, là gánh nặng cho gia đình cũng như xã hội.
Bệnh lý tiền sản giật còn là nguyên nhân gây ra tử vong cho trẻ sơ sinh chiếm gần 20% trong sốtrẻ sơ sinh cần được chăm sóc đặc biệt. Khi lưu lượng máu cung cấp giảm, ảnh hưởng cho chức năng bánh rau, giảm lượng oxy và dinh dưỡng gây ảnh hưởng tới tăng trưởng của thai dẫn đến thai chậm phát triển, nhẹ cân. Thai chậm phát triển trong tử cung đứng hàng thứ hai trong số các nguyên nhân của bệnh tật và tử vong chu sinh sau sinh non. Thai chậm phát triển trong tử cung tăng nguy cơ chết trong tử cung gấp 5 – 10 lần, ước tính chiếm 23% đến 65% các trường hợp thai lưu. Tiền sản giật nặng thì nguy cơ bong rau, và tử vong thai. Trong cơn sản giật khi tuần hoàn máu mẹ con ngưng trệ nguy cơ tử vong thai rất cao.
Chính vì những đặc điểm trên nên tiền sản giật nhận được sự quan tâm lớn trong lĩnh vực sản khoa. Hiện nay, lĩnh vực y tế của nước ta nói chung và ngành sản khoa nói riêng ngày càng được trang bị những phương tiện tốt nhất. Điều đó đặt ra một vấn đề cấp thiết và rất quan trong là phải nâng cao chất lượng điều trị cũng như tiên lượng diễntiến với mong muốn có thể mang lại những kết quả tốt nhất cho thai nhi.
Tăng acid uric máu thường xuất hiện trước các biểu hiện lâm sàng trong bệnh tiền sản giật. Trong cơ chế bệnh sinh của tiền sản giật thì acid uric cũng có tham gia [10]. Trên thế giới đã có rất nhiều nghiên cứu về acid uric dự báo kết quả bất lợi của thai nhi [6], [7]. Vậy bệnh lý tiền sản giật nặng – sản giật gây ra nhiều biến chứng cho con trong thời kỳ thai nghén từ những biến chứng thường gặp là thai kém phát triển, đẻ non do phải chấm dứt thai kỳ sớm, cho đến thai chết lưu, tử vong chu sinh do bệnh lý màng trong, viêm ruột hoại tử, xuất huyết não thất. Tuy nhiên, ở Việt Nam, chưa có nhiều đề tài nghiên cứu về lĩnh vực này.
Trước thực tế như vậy, nhằm đóng góp một phần vào việc nghiên cứu bệnh lý tiền sản giật – sản giật, chúng tôi tiến hành đề tài “Giá trị dự báo của nồng độ acid uric huyết thanh với biến chứng thai nhi trong bệnh lý tiền sản giật – sản giật”.
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1. Đối tượng nghiên cứu
150 sản phụ mang thai tiền sản giật – sản giật từ tháng 3/2015 đến tháng 7/2016 điều trị tại Khoa Phụ Sản Bệnh viện Trung Ương Huế.
Tiêu chuẩn chọn bệnh
– Các sản phụ được chẩn đoán tiền sản giật – sản giật theo tiêu chuẩn của Hiệp hội Sản phụ khoa Hoa Kỳ năm 2013 [5].
– Đồng ý tham gia vào nghiên cứu.
– Các thông tin và yếu tố nghiên cứu được ghi nhận đầy đủ trong hồ sơ.
Tiêu chuẩn loại trừ
– Các bệnh nhân có tiền sử cao huyết áp hoặc cao huyết áp trước tuần lễ thứ 20 của thai kỳ.
– Các bệnh nhân mắc các bệnh rối loạn chuyển hoá, có bệnh lý về thận như viêm thận cấp, viêm thận mạn, viêm mủ bể thận, hội chứng thận hư.Các bệnh nhân mắc bệnh gan, bệnh tim, một số bệnh lý ảnh hưởng đến chuyển hóa acid uric máu như suy thận, tăng hủy tế bào (ung thư, bệnh lý tan máu…).Sử dụng các loại thuốc tăng acid uric máu trong thời gian mang thai.
2. Phương pháp nghiên cứu: Nghiên cứu mô tả cắt ngang.
3. Phương pháp tiến hành:
Khảo sát đặc điểm chung theo phiếu điều tra về tuổi, địa dư, nghề nghiệp, trình độ văn hóa. PARA.
Phân loại tiền sản giật – sản giật
– Tiền sản giật: Tăng huyết áp sau tuần 20 của thai kỳ với protein niệu dương tính và không có triệu chứng tiền sản giật nặng kèm theo.
– Tiền sản giật nặng: Tăng huyết áp sau tuần 20 của thai kỳ với protein niệu dương tính hoặc âm tính và có ít nhất một triệu chứng của tiền sản giật nặng kèm theo như:
+ Huyết áp tâm thu ≥ 160 mmHg hoặc huyết áp tâm trương ≥ 110 mmHg đo 2 lần cách nhau ít nhất 4 giờ trong khi bệnh nhân nghỉ ngơi tại giường.
+ Phù phổi cấp.
+ Xuất hiện các rối loạn về não hoặc
thị giác.
+ Giảm số lượng tiểu cầu (tiểu cầu <100.000/mm3).
+ Rối loạn chức năng gan (các men gan tăng gấp 2 lần so với ngưỡng trên trị số bình thường), đau tăng liên tục hạ sườn phải hoặc thượng vị không đáp ứng với thuốc điều trị và không liên quan tới các chẩn đoán khác.
+ Giảm chức năng thận nồng độ creatinin huyết thanh > 1,1 mg/dl hoặc tăng gấp đôi nồng độ creatinin huyết thanh trong trường hợp không do bệnh lý thận khác.
– Sản giật: Sản giật được xác định là khi xuất hiện những cơn co giật với các giai đoạn theo tiêu chuẩn chẩn đoán
– Đánh giá chức năng thận: Ure máu (Kết quả bình thường: 3,3 – 8,3 mmol/l); Creatinin máu (Kết quả bình thường: 53 – 106 µmol/l).Định lượng acid uric: Giá trịnồng độ acid uric huyết thanh bình thường 150 – 360 µmol/l (ở nữ giới). Tăng acid uric máu khi nồng độ > 360 µmol/l.
– Đánh giá chức năng gan: Kết quả bình thường: SGOT ≤37 U/L, SGPT
≤41 U/L.
– Định lượng protein niệu: theo phương pháp Turbidimetric với hóa chất Trichoroacetic acid (TCA). Kết quả dương tính khi ≥0,5 g/l (mẫu nước tiểu bất kỳ) hoặc ≥0,3 g/l (mẫu nước tiểu 24 giờ).
Biến chứng conở bệnh lý tiền sản giật
– Thai chậm phát triển trong tử cung: Đối chiếu cân nặng của trẻ sau sinh với bảng cân nặng theo tuổi thai của thai Việt Nam, chẩn đoán xác định thai chậm phát triển khi cân nặng nằm dưới đường bách phân vị 10 theo tuổi thai [1].
– Sinh non: cuộc chuyển dạ xảy ra trước tuổi thai 37 tuần theo tuổi thai đã xác định dựa vào kinh cuối cùng hay dự sinh khi siêu âm trong ba tháng đầu của thai kỳ.
– Thai chết trong tử cung được ghi nhận dựa vào các yếu tố sau đây:
+ Sản phụ không thấy cử động thai.
+ Không nghe được tim thai.
+ Siêu âm thai: Không thấy cử động của thai, không có hoạt động của tim thai, đầu thai méo mó, có thể thấy một viền âm vang nghèo quanh hộp sọ do da đầu bị bong ra (dấu hiệu Hallo).
– Tử vong chu sinh: là hiện tượngtử vong ở trẻ sơ sinh từ lúc sinh ra cho đến 28 ngàysau sinh.
II. KẾT QUẢ NGHIÊN CỨU
Bảng 1. Biến chứng con
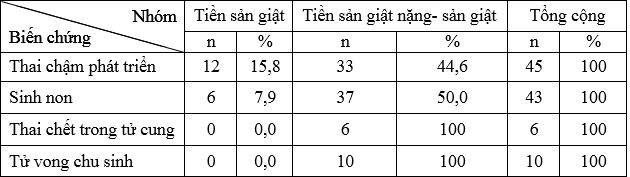
Biến chứng con có tỷ lệ cao nhất là thai chậm phát triển chiếm 30,0% và sinh non chiếm 28,7% trong số bệnh nhân tiền sản giật sản giật.
Bảng 2. Liên quannồng độ acid uric máu với chỉ số Apgar 1 phút < 7 điểm
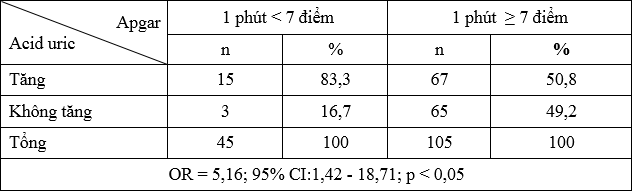
Tăng acid uric máu làm tăng số trẻ sinh ra có chỉ số Apgar 1 phút < 7 điểm so với không tăng acid uric máu, OR = 5,16; khoảng tin cậy 95% (CI:1,42 – 18,71),
p < 0,05.
Bảng 3. Liên quan nồng độ acid uric máu với thai chậm phát triển
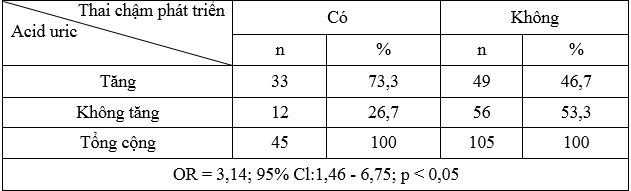
Nhóm thai chậm phát triển có tỷ lệ tăng acid uric là 73,3%. Tăng acid uric làm tăng biến chứng thai chậm phát triển so với không tăng acid uric (OR = 3,14; 95% Cl:1,46 – 6,75; p < 0,05).
Bảng 4.Liên quannồng độ acid uric máu với sinh non
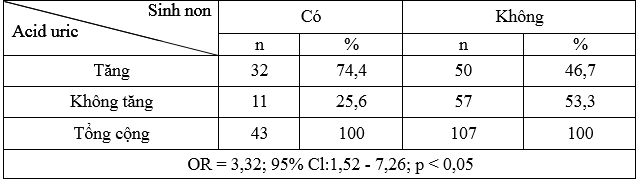
Nhóm sinh non có tỷ lệ tăng acid uric là 74,4%. Tăng acid uric làm tăng biến chứng sinh non so với không tăng acid uric (OR = 3,32; 95% Cl:1,52 – 7,26;
p < 0,05.
Bảng 5. Liên quan nồng độ acid uric máu với tử vong chu sinh
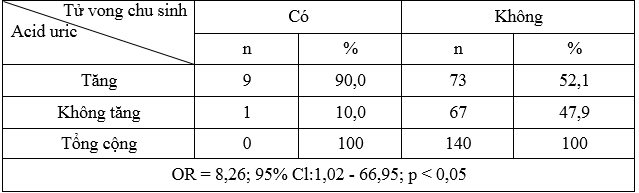
Nhóm tử vong chu sinh có tỷ lệ tăng acid uric là 90,0%. Tăng acid uric làm tăng biến chứng tử vong chu sinh so với không tăng acid uric (OR = 8,26; 95% Cl:1,02 – 66,95; p < 0,05).
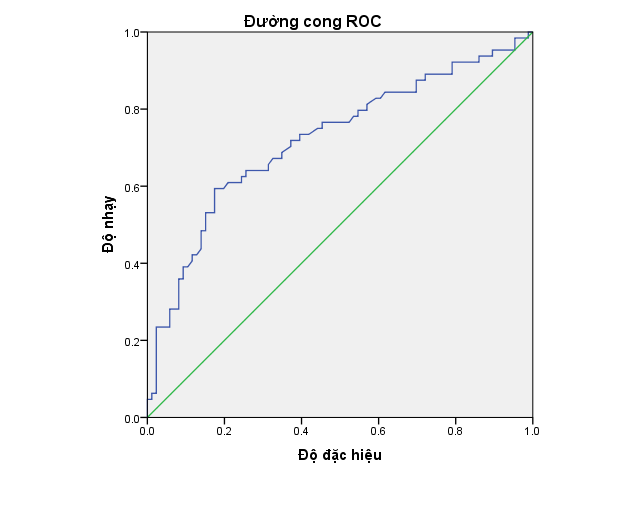
Biểu đồ1. Đường cong ROC của nồng độ acid uric trong dự báo TSG có biến chứng con
Diện tích dưới đường cong (AUC) của nồng độ acid uric máu trong dự báo TSG có biến chứng con là 0,721 với p < 0,001. Tại điểm cắt nồng độ acid uric ≥ 415µmol/l, độ nhạy 59,4% và độ đặc hiệu là 82,6%.
IV. BÀN LUẬN
Tiền sản giật nặng – sản giật là bệnh lý gây ra nhiều biến chứng cho con trong thời kỳ thai nghén, thậm chí gây tử vong. Những biến chứng thường gặp là thai kém phát triển, đẻ non do phải chấm dứt thai kỳ sớm, thai chết lưu, tử vong chu sinh do bệnh lý màng trong, viêm ruột hoại tử, xuất huyết não thất… Kết quả nghiên cứu của chúng tôi bảng 1, biến chứng có tỷ lệ cao nhất là thai chậm phát triển và sinh non chiếm 30% và 28,7%; chủ yếu nằm ở nhóm TSG nặng – SG. Nghiên cứu của Nguyễn Thị Thanh Loan (2012) có kết quả biến chứng con, đa số trẻ đẻ non vì chấm dứt thai kỳ sớm chiếm 72,6%; tiếp theo là IUGR chiếm 15,1% [2]. Đặng Thị Minh Nguyệt và Nguyễn Thị Anh (2012) tỷ lệ đẻ non chiếm tỷ lệ cao nhất 81,7%; IUGR chiếm 52,1%; chết sau sau sinh 11,9% [3]. Nghiên cứu của chúng tôi và của hai tác giả trên đều cho kết quả là biến chứng sinh non và thai chậm phát triển có tỷ lệ cao nhất trong các biến chứng.
Nghiên cứu nhận thấy tỷ lệ tăng acid uric ở sản phụ sinh ra trẻ có apgar 1 phút < 7 điểm là 83,3%; nhóm có tăng acid uric máu làm tăng số trẻ sinh ra có chỉ số apgar 1 phút < 7 điểm so với không tăng acid uric máu: OR = 5,16; 95% (Cl:1,42 – 18,71), p < 0,05. Theo nghiên cứu của Yassaee trên 103 sản phụ tiền sản giật chia làm 2 nhóm: nhóm tăng acid uric máu và nhóm acid uric máu bình thường cho kết quả như sau: nồng độ acid uric máu liên quan với chỉ số apgar < 7 điểm với OR = 11,9; 95% Cl: 4,4 – 31,8; p < 0,001 [11]. Theo nghiên cứu của Patel Teja và cộng sự năm 2014, với thiết kế nghiên cứu tương tự như nghiên cứu trên cũng tìm thấy mối liên quan giữa nồng độ acid uric máu và chỉ số apgar < 7 với OR = 6,0; 95% Cl: 2,03 – 17,72; p < 0,001 [8].
Các kết quả nghiên cứu từ bảng 3 tới 5 cho thấy rằng các biến chứng của con chủ yếu nằm trong nhóm có tăng acid uric máu, trong đó tử vong chu sinh có 90,0%, sinh non có 74,4% và thai chậm phát triển có 73,3% tăng acid uric máu. Theo nghiên cứu của Phạm Minh Sơn (2008), tỷ lệ tăng acid uric ở nhóm sinh non là 52,0%, nhóm thai chậm phát triển là 87,9% [4]. Nghiên cứu của Rajalaxmi Kamath năm 2014 làm tương tự như nghiên cứu của chúng tôi có 86,4% trường hợp tử vong chu sinh, 60% trường hợp sinh non và , 68% thai chậm phát triển có tăng nồng độ acid uric máu [9].
Các kết quả ở bảng 3 tới bảng 5 trong nghiên cứu của chúng tôi cho thấy rằng ở sản phụ tiền sản giật nồng độ acid uric cao làm tăng biến chứng sinh non, thai chậm phát triển trong tử cung và tử vong chu sinh. Trong đó có mối tương quan giữa nồng độ acid máu và các biến chứng : sinh non với OR = 3,32; 95% (CI:1,52- 7,26), p < 0,05; thai chậm phát triển trong tử cung với OR = 3,14; 95% (CI:1,46 – 6,75), p < 0,05 và tử vong chu sinh với OR = 8,26; 95% (CI:1,02 – 66,95), p < 0,05. Nghiên cứu của Phạm Minh Sơn năm 2008, cho rằng tăng acid uric máu ở bệnh nhân TSG sẽ làm tăng 4,46 lần biến chứng thai chậm phát triển so với không tăng acid uric [4]. Nghiên cứu của Patel Tejal năm 2014, trên 100 sản phụ tiền sản giật chia làm 2 nhóm. Nhóm A gồm 50 bệnh nhân có tăng nồng độ acid máu, nhóm B gồm 50 bệnh không tăng nồng độ acid uric máu thì tăng nồng độ acid uric máu làm tăng biến chứng thai như sinh non (OR 6,0; 95% Cl:1,24 – 28,98), thai chậm phát triển trong tử cung (OR 4,04; 95% Cl:1,21 – 13,43), và thai chết trong tử cung (OR 20,0; 95% Cl:1,13 – 360,29) so với không tăng acid uric máu (p < 0,05) [8]. Theo nghiên cứu của Hawkins năm 2012, tăng acid uric làm tăng nguy cơ biến chứng con 11,5 lần so với không tăng acid uric (OR 11,5; 95% Cl:3,6 – 37,2),trong đó thai chậm phát triển tăng 1,8 lần (OR 1,8; 95% Cl:1,2 – 2,7), sinh non tăng 3,8 lần (OR 8,8; 95% Cl:2,6 – 5,6) [6]. Theo nghiên cứu Yassaee, tăng acid uric máu làm tăng nguy cơ thai chậm phát triển trong tử cung 6 lần (OR 6; Cl 2,5 – 14,4) và tăng 30,4 lần tử vong chu sinh (OR 30,4; Cl 1,7- 529) so với acid uric máu bình thường [11].
Theo biểu đồ1 nhận thấy rằng diện tích dưới đường cong (AUC) của nồng độ acid uric máu trong dự báo TSG có biến chứng con là 0,72 với p < 0,001. Ở điểm cắt acid uric ≥ 415µmol/l cho độ nhạy 59,4% và độ đặc hiệu là 82,6% là tối ưu. Với kết quả như vậy cho thấy giá trị dự báo tiền sản giật có biến chứng con của nồng độ acid uric là trung bình.Nghiên cứu của Joel. R Livingston năm 2014 trên 1505 bệnh nhân tiền sản giật đã chỉ ra rằng chỉ số Z (chỉ số acid uric đã hiệu chỉnh so với tuổi thai) acid uric máu có liên quan những kết quả chu sinh xấu (OR = 1,5; 95% Cl: 1,4 – 1,7) và diện tích dưới đường cong là 0,72; Cl 95% 0,69 – 0,74 [7]. Như vậy nghiên cứu trên cho kết quả tương tự như nghiên cứu của chúng tôi.
Qua các kết quả nghiên cứu trên, chúng tôi nhận thấy rằng acid uric máu có ý nghĩa trong việc theo dõi và tiên lượng nguy cơ cho con. Cần định lượng theo dõi thường xuyên để có thái độ xử trí sản khoa kịp thời đảm bảo an toàn cho con.
V. KẾT LUẬN
Biến chứng con có tỷ lệ cao nhất là thai chậm phát triển chiếm 30,0% và sinh non chiếm 28,7% trong số bệnh nhân tiền sản giật – sản giật.
Nhóm tiền sản giật – sản giật có tăng acid uric máu làm tăng biến chúng sinh non cao hơn 3,32 lần; thai chậm phát triển cao hơn 3,14 lần và tử vong chu sinh cao hơn 8,26 lần so với nhóm không tăng acid uric máu (p < 0,05).
Tại điểm cắt nồng độ acid uric ≥ 415µmol/l cho độ nhạy 59,4% và độ đặc hiệu là 82,6% là tối ưu trong dự báo tiền sản giật có biến chứng con. Diện tích dưới đường cong (AUC) của nồng độ acid uric là 0,721 với (p < 0,001).
TÓM TẮT
Mục tiêu: Tìm hiểu giá trị dự báo của nồng độ acid uric huyết thanh với các biến chứng thai nhi trong bệnh lý tiền sản giật – sản giật. Đối tượng và phương pháp nghiên cứu: Nghiên cứu mô tả cắt ngang trên 150 sản phụ mang thai được chẩn đoán và điều trị tiền sản giật – sản giật tại Khoa Phụ Sản Bệnh viện Trung Ương Huếtừ tháng 3/2015 đến tháng 7/2016. Kết quả nghiên cứu: tỷ lệ thai chậm phát triển (30,0%), sinh non (28,7%), tử vong chu sinh (10,7%). Nhóm acid uric huyết thanh tăng làm tăng biến chứng thai chậm phát triểncao hơn3,14 lần (95% Cl:1,46 – 6,75; p < 0,05); sinh non cao hơn3,32 lần (95% Cl:1,52 – 7,26; p < 0,05) ; và tử vong chu sinh cao hơnlà 8,26 lần (95% Cl:1,02 – 66,95; p < 0,05) so với nhóm không tăng acid uric . Tại điểm cắt nồng độ acid uric huyết thanh ≥ 415µmol/l cho độ nhạy 59,4% và độ đặc hiệu là 82,6% là tối ưu trong dự báo tiền sản giật có biến chứng con.Diện tích dưới đường cong (AUC) của nồng độ acid uric là 0,72 với (p < 0,001). Kết luận: Nồng độ acid uric huyết thanh cao giúp dự báo các biến chứng con ở sản phụ tiền sản giật – sản giật.
TÀI LIỆU THAM KHẢO
- Phan Trường Duyệt (2013), Siêu âm chẩn đoán và một số vấn đề lâm sàng sản phụ khoa liên quantập 1, Nhà xuất bản Y học, tr. 718 – 760.
- Nguyễn Thị Thanh Loan (2012), Nghiên cứu hiệu quả điều trị tiền sản giật nặng bằng phương pháp chấm dứt sớm thai kỳ hoặc điều trị duy trì, Luận văn thạc sĩ y học, Trường Đại học Y Dược Huế.
- Đặng Thị Minh Nguyệt, Nguyễn Thị Anh (2013), “Nhận xét kết quả mổ lấy thai ở các sản phụ tiền sản giật nặng tại bệnh viện Phụ Sản Trung Ương” Tạp chí phụ sản, 11(2), tr. 19 – 22.
- Phạm Minh Sơn (2008), Nghiên cứu một số chỉ số sinh hoá, huyết học và độ trở kháng động mạch rốn trong bệnh lý tiền sản giật nặng, Luận văn thạc sĩ y học, Trường Đại học Y khoa Huế.
- Cunningham F. G, Kenneth J. Leveno, Steven L. Bloom, et al (2014), Hypertensive Disorders. In: Williams Obstetrics. Vol 24th ed. New York: McGraw-Hill Education, pp.728 – 769.
- Hawkins T. A., Roberts J. M., Mangos G. J., et al (2012), “Plasma uric acid remains a marker of poor outcome in hypertensive pregnancy: a retrospective cohort study”, BJOG, 119, pp. 484 – 492.
- Joel R. L., Beth P., Mark B., et al(2014), “ Uric Acid as a predictor of adverse maternal and perinatal outcomes in women hospitalized with preeclampsia”, J Obstet Gynaecol Can, 36(10)/2014, pp. 870 – 877.
- Patel T., Dudhat A. (2014), “Relationship of Serum Uric Acid Level to Maternal and Perinatal Outcome in Patients with Hypertensive Disorders of Pregnancy”,Gujarat Medical Journal, 69(2), pp. 44 – 47.
- Rajalaxmi K., Radhakrishna N., Manjula S. (2014),“ Serum Uric acid level in preeclampsia and its correlation tomaternal and fetal outcome”,International Journal of Biomedical Research,5(1), pp.
22 -24. - Shannon A. B., James M. R. (2008), “ Uric Acid as a Pathogenic Factor in Preeclampsia”,Placenta, 29( A), pp. 67 – 72.
- Yassaee F. (2003), “ Hyperuricemia and Perinatal Outcomes in Patients with Severe Preeclampsia”,Iran J Med Sci, 28(4), pp. 198 – 199.
Deeks JJ. Systematic reviews in health care: systematic reviews of
evaluations of diagnostic and screening tests. BMJ 2001;323:157–62.
14 Khan KS, Dinnes J, Kleijnen J. Systematic reviews to evaluate diagnostic
tests. Eur J Obstet Gynecol Reprod Biol 2001;95:6–11.
15 Yassaee F. Hyperuricemia and perinatal outcomes in patients with
severe preeclampsia. Iran J Med Sci 2003;28:198–9.
16 Williams KP, Galerneau F. The role of serum uric acid as a prognostic
indicator of the severity of maternal and fetal complications in hypertensive
pregnancies. J Obstet Gynaecol Can 2002;24:628–32.
17 D’Anna R, Baviera G, Scilipoti A, Leonardi I, Leo R. The clinical utility of
serum uric acid measurements in pre-eclampsia and transient hypertension
in pregnancy. Panminerva Med 2000;42:101–3.
18 Martin JN Jr, May WL, Magann EF, Terrone DA, Rinehart BK, Blake P-G.
Early risk assessment of severe preeclampsia: admission battery of symptoms
and laboratory tests to predict likelihood of subsequent significant
maternal morbidity. Am J Obstet Gynecol 1999;180:1407–14.
19 Odendaal HJ, Pienaar ME. Are high uric acid levels in patients with
early pre-eclampsia an indication for delivery? S Afr Med J 1997;87:
213–18.
20 Shah DM, Reed G. Parameters associated with adverse perinatal outcome
in hypertensive pregnancies. J Hum Hypertens 1996;10:511–15.
21 Magann EF, Chauhan SP, Naef RW, Blake PG, Morrison JC, Martin J.
Standard parameters of preeclampsia: can the clinician depend upon
them to reliably identify the patient with the HELLP syndrome? Aust N
Z J Obstet Gynaecol 1993;33:122–6.
22 Voto LS, Illia R, Darbon-Grosso HA, Imaz FU, Margulies M. Uric acid
levels: a useful index of the severity of preeclampsia and perinatal
prognosis. J Perinat Med 1988;16:123–6.
23 Sagen N, HaramK, Nilsen ST. Serumurate as a predictor of fetal outcome
in severe pre-eclampsia. Acta Obstet Gynecol Scand 1984;63:71–5.
24 Varma TR. Serum uric acid levels as an index of fetal prognosis in
pregnancies complicated by pre-existing hypertension and preeclampsia
of pregnancy. Int J Gynaecol Obstet 1982;20:401–8.
25 Mathews DD, Agarwal V, Shuttleworth TP. The effect of rest and
ambulation on plasma urea and urate levels in pregnant women with
proteinuric hypertension. Br J Obstet Gynaecol 1980;87:1095–8.
26 Dequiedt P, Tacquet A, Puech F, Cotteel M, Potier A, Leroy JL, et al. The
prognostic value of raised uric acid in the blood in arterial hypertension
in pregnancy. 58 cases (author’s transl). J Gynecol Obstet Biol Reprod
(Paris) 1979;8:115–20.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



