SO SÁNH GÂY MÊ KẾT HỢP GÂY TÊ ĐÁM RỐI THẦN KINH CỔ
VỚI GÂY MÊ ĐƠN THUẦN TRONG MỔ UNG THƯ TUYẾN GIÁP
TS.BS. Trần Ngọc Tuấn, PGS.TS. Trần Ngọc Lương và cộng sự
Bệnh viện Nội tiết Trung ương
ABSTRACT
Bilateral superficial cervical plexus block combined general anesthesia comparison with simple general anesthesia in thyroid cancer operations
1. The two methods of anesthesia in the neck nerves combined with anesthesia (group I) and simple anesthesia (group II) ensure good anesthesia for surgery for thyroid cancer patients. Group I compared to Group II has advantages over expression: – Better postoperative pain relief: Postoperative analgesic time in group I is 240 ± 44 minutes, group II is 42 ± 15 minutes. – The average number of analgesic drugs for a group II operation (6 tubes) is higher than that of group I (3 tubes), the cost of pain relief for group I is less than group II. – Patients rated very satisfied group I is 98% higher than Group II 80%. The surgeon rated group I as good as 98% better than group II. 2. Unexpected effects of Group I are less than Group II; – After 30 minutes after surgery, group I patients breathed better than Group II: Group I SpO2 was higher than Group II (98.1 ± 1.9 compared to 92.5 ± 2.7). Group II breathes slower than Group I (11.1 ± 2.5 compared to 14.5 ± 3.2 times / minute). The time from the completion of surgery to the time when the provincial patient should withdraw the endotracheal tube in group I is shorter than group II (10 ± 3 minutes compared to 30 ± 10 minutes), so the time the patient is in the waiting room of the group I was less than group II, which facilitated an increase in the number of operations during the day. – Average blood pressure (mmHg) after surgery 30 minutes and 3 hours group II (112.1 ± 9.3 and 110.1 ± 8.1) increased than Group I (93.4 ± 8.1 and 92.8 ± 7.9) statistically significant p <0.05. Circuits (times/minutes) after surgery 30 minutes and 3 hours in group II (85.6 ± 11.4 and 87.3 ± 10.1) increase than group I (70.5 ± 7.3 and 71.2 ± 8.1 ) statistically significant p <0.05. – In group I surgery compared to group II (fast heart rate 0/6, hypertension 0/6, ectopic heart rate 3/5). After group I surgery, compared to group II, (hypertension 0/6, fast pulse 0/5, itching 0/9, sore throat at 0/8, postoperative headache 0/5, vomiting and sadness 1/6, hoarse 2/3, lowering calcium / blood 3/4).
TÓM TẮT
1. Hai phương pháp gây tê đám rối thần kinh cổ (ĐRTKC) kết hợp với gây mê (nhóm I) và gây mê đơn thuần (nhóm II) đều đảm bảo vô cảm tốt để mổ cho bệnh nhân ung thư tuyến giáp (UTTG). Nhóm I so với nhóm II có ưu điểm hơn là: – Giảm đau sau mổ tốt hơn: thời gian giảm đau sau mổ ở nhóm I là 240 ± 44 phút, nhóm II là 42 ± 15 phút. – Số thuốc dùng giảm đau trung bình cho một ca mổ nhóm II (6 ống) nhiều hơn nhóm I là (3 ống), Chi phí giảm đau của nhóm I ít hơn nhóm II. Chất lượng hồi phục của BN về trạng thái trước mổ của nhóm I tốt hơn nhóm II. – BN đánh giá mức rất hài lòng nhóm I là 98% cao hơn nhóm II 80%. Phẫu thuật viên đánh giá nhóm I tốt 98% hơn nhóm II 80%. 2. Tác dụng không mong muốn của nhóm I ít hơn nhóm II: – Sau khi mổ xong 30 phút BN nhóm I thở tốt hơn nhóm II: SpO2 nhóm I cao hơn so với nhóm II (98,1 ± 1,9 so với 92,5 ± 2,7). Nhóm II thở chậm hơn nhóm I (11,1 ± 2,5 so với 14,5 ± 3,2 lần/phút). Thời gian từ khi mổ xong đến khi BN tỉnh hẳn rút được ống NKQ ở nhóm I ngắn hơn nhóm II (10 ± 3 phút so với 30 ± 10 phút), do vậy thời gian BN nằm ở phòng chờ tỉnh nhóm I ít hơn nhóm II tạo điều kiện tăng số lượng ca mổ trong ngày. – HATB (mmHg) sau mổ 30 phút và 3 giờ nhóm II (112,1 ± 9,3 và 110,1 ± 8,1) tăng hơn nhóm I (93,4 ± 8,1 và 92,8 ± 7,9) có ý nghĩa thống kê P< 0,05. Mạch (lần/phút) sau mổ 30 phút và 3 giờ nhóm II (85,6 ± 11,4 và 87,3 ± 10.1) tăng hơn nhóm I (70,5 ± 7,3 và 71,2 ± 8,1) có ý nghĩa thống kê P < 0,05. – Trong mổ nhóm I so với nhóm II là (nhịp tim nhanh 0/6, tăng HA 0/6, ngoại tâm thu 3/5). Sau mổ nhóm I so với nhóm II là (cao HA 0/6, mạch nhanh 0/5, ngứa 0/9, đau vùng cổ họng 0/8, nhức đầu sau mổ 0/5, nôn và buồn nồn 1/6, khàn tiếng 2/3, hạ canxi/máu 3/4).
Chịu trách nhiệm chính: Trần Ngọc Tuấn
Ngày nhận bài: 01/7/2019
Ngày phản biện khoa học: 21/7/2019
Ngày duyệt bài: 1/8/2019
1. ĐẶT VẤN ĐỀ
Ung thư tuyến giáp (UTTG) là bệnh ác tính thường gặp, chiếm 90% bệnh nhân (BN) ung thư tuyến nội tiết và khoảng 1% các loại ung thư. Theo khuyến cáo của Hiệp hội chống ung thư Quốc tế, hầu hết các giai đoạn UTTG và các thể bệnh theo chẩn đoán mô bệnh học đều phải phẫu thuật[5]. Để đảm bảo cho phẫu thuật, bác sĩ gây mê luôn tìm tòi cải tiến các phương pháp vô cảm nhằm tạo điều kiện cho phẫu thuật viên (PTV) tiến hành thuận lợi, đồng thời đảm bảo cho BN nhanh hồi phục sau mổ.
Giảm đau cho BN trong mổ và sau mổ là vấn đề luôn được quan tâm của bác sĩ gây mê, làm sao để BN nhanh tỉnh sau mổ, hồi phục lại được trạng thái tinh thần như trước mổ nhưng trong và sau mổ không đau đặc biệt là những BN già yếu, suy kiệt, ung thư, có các bệnh phối hợp như suy (gan, thận, phổi mãn tính…)[3].
Gây mê dùng các thuốc như (khí mê, propopol, etomidate) chỉ có tác dụng gây mê không có tác dụng giảm đau nên cần dùng thêm thuốc giảm đau nhóm Opioid như (Fentanyl, Morphin…).
Trong một số trường hợp việc cung ứng thuốc giảm đau Fentanyl không đầy đủ, vì vậy cần thiết phải có phương pháp thay thế giảm đau cho BN, với các phương pháp gây tê vùng mổ phối hợp với gây mê để mổ. Với gây mê đơn thuần BN nhanh đau sau mổ hoặc ở những BN có bệnh gan thận kết hợp thì thải trừ thuốc sau mổ chậm làm BN lâu tỉnh và chậm thở lại sau mổ. Nếu dùng kéo dài thuốc giảm đau Opioid sau mổ có nguy cơ gây nghiện, hoặc lạm dụng Opioid thường xuyên, gây nghiện ma túy xẩy ra nhiều tệ nạn xã hội.
Có nhiều đề tài về gây tê ĐRTKC để mổ vùng cổ trước (tuyến giáp, cận giáp…)[1, 2, 8]. Ưu điểm của gây tê là giảm đau tốt trong mổ, và kéo dài giảm đau sau mổ.
Nhược điểm của gây tê đơn thuần là BN có thể có cử động bất thường trong mổ, khó kiểm soát hô hấp đặc biệt với những trường hợp mổ kéo dài và cần mở rộng vết mổ nạo vét hạch các khoang vùng cổ.
Gây mê đơn thuần có đặt ống nội khí quản (NKQ) kiểm soát hô hấp tốt trong mổ nhưng nhược điểm cần dùng nhiều thuốc giảm đau Opioid tác dụng toàn thân ảnh hưởng đến hồi tỉnh và thở lại của BN sau mổ nhất là những BN già yếu, suy kiệt, có bệnh (phổi mãn tính, gan, thận…) kết hợp [4].
Dexamethasone dùng trước mô có tác dụng để phòng ngừa tổn thương thần kinh thanh quản sau phẫu thuật tuyến giáp đã được báo cáo [6.7].
Khi phối hợp gây mê với gây tê vùng mổ (thuốc tê chỉ tác động tại vùng mổ không ảnh hưởng đến toàn thân) đã hạn chế được những nhược điểm của từng phương pháp riêng biệt vừa giảm đau tốt trong mổ vừa đáp ứng được với những phẫu thuật phức tạp kéo dài và giảm được nhu cầu dùng thuốc giảm đau sau mổ do tác dụng kéo dài của thuốc tê. Đau hậu phẫu làm tăng nhịp tim, tăng HA, giảm đau hậu phẫu có hiệu quả giảm thiếu máu cục bộ cơ tim, phổi, đẩy nhanh hồi phục, rút ngắn thời gian nằm viện, giảm chi phí chăm sóc y tế. Sử dụng thuốc giảm đau Opioid sau mổ cho BN với những lo ngại dùng quá liều, phản ứng bất lợi suy thở, kiểm soát đau thực hiện khó khăn hơn do biểu hiện và nhận thức đau đớn bị ảnh hưởng bởi trạng thái tinh thần của BN.
Một số nghiên cứu trên thế giới đã chứng tỏ kết hợp (gây tê vùng với gây mê) so với gây mê đơn thuần để mổ đã làm giảm tỷ lệ tử vong sau phẫu thuật và các biến chứng nghiêm trọng khác như (suy thở, gây mê lâu tỉnh…). Hiện nay tại Việt Nam chưa có đề tài nào nghiên cứu về vấn đề này, vì vậy chúng tôi tiến hành nghiên cứu đề tài này với mục đích:
- Đánh giá hiệu quả của phương pháp gây tê đám rối thần kinh cổ kết hợp gây mê so sánh với gây mê đơn thuần để mổ ung thư tuyến giáp.
- Đánh giá các tác dụng không mong muốn của hai phương pháp.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu:
BN tại Bệnh viện Nội tiết Trung ương có chỉ định phẫu thuật UTTG. Tiêu chuẩn lựa chọn BN: BN có chỉ định gây mê để mổ UTTG. Tuổi từ 15 đến 90.
Tiêu chuẩn loại trừ: BN từ chối tham gia vào nghiên cứu. Có chống chỉ định gây tê đám rối thần kinh cổ như: BN dị ứng với các thuốc dùng trong gây tê như Chirocaine… Những BN có mổ cũ vùng cổ trước (mổ cũ tuyến giáp, tuyến cận giáp…), kỹ thuật gây tê đám rối thần kinh cổ thất bại, tê kém hoặc không tê.
2.2. Phương pháp nghiên cứu:
Thiết kế nghiên cứu: theo phương pháp thử nghiệm lâm sàng tự chứng, mô tả. Cỡ mẫu 100 BN từ tháng 3/2018 đến 10/2018. Được chia thành 2 nhóm ngẫu nhiên:
+ Nhóm I: 50 BN gây tê ĐRTKC kết hợp gây mê có đặt ống NKQ
+ Nhóm II: 50 BN gây mê có đặt ống NKQ đơn thuần.
Phương pháp nghiên cứu
– Qui trình kỹ thuật: Chuẩn bị BN: BN được khám tiền mê trước mổ, đánh giá tình trạng chung, tình trạng tại chỗ gây tê. Giải thích kĩ thuật vô cảm để BN có ý thức hợp tác. Trao đổi với phẫu thuật viên (PTV) về tính chất, thời gian, các lợi ích và biến chứng có thể xẩy ra trong và sau phẫu thuật và PTV đồng ý với việc kết hợp gây tê ĐRTKC với gây mê để mổ.
Theo dõi BN trên mornitor: Đánh giá điện tim, nhịp tim, SpO2, đo HA (tâm thu, tâm trương, HA trung bình), đếm mạch.
Đánh giá điện tim bằng cách ghi trên giấy ở thời điểm trước gây mê và sau gây mê 30 phút (tất cả kết quả đánh giá điện tim ghi trên giấy và được đọc bởi bác sĩ chuyên khoa điện tim).
Kiểm tra điều kiện, thủ tục trước mổ, bổ xung xét nghiệm (nếu cần thiết), loại trừ nếu không đủ tiêu chuẩn nghiên cứu.
– Chuẩn bị phương tiện dụng cụ, máy móc, thuốc: Dụng cụ thường quy: pince, cồn, gạc cầu, bơm tiêm, găng tay vô khuẩn, kim luồn tĩnh mạch. Kim đầu tù 20G để thử cảm giác đau. Oxy và hệ thống máy hô hấp viện trợ (Mask, Ambu, máy thở…). Đèn soi thanh quản, ống nội khí quản các cỡ. Dịch truyền và bộ dây truyền dịch, máy hút, các phương tiện hồi sức cấp cứu. Các thuốc dùng trong gây mê bao gồm:
+ Tiền mê dùng: Midanium 5mg/1ml của hãng W.P.W. Polfa S.A. Made in Poland. Thuốc khởi mê: Propofol 10mg/ml 1% của hãng B.Braun – Melsungen AG, Germany. Duy trì mê dùng khí mê Sevofluran của công ty AbbVie UK (Anh).
+ Thuốc giãn cơ: Esmeron (Rocuronium bromide 50mg/5ml) của hãng Hamein Pharmaceuticals GmbH, Langes Feld Germany. Fentanyl 0,1mg/2ml của hãng W.P.W. Polfa S.A. Made in Poland. Chỉ dùng ở nhóm gây mê đơn thuần, không dùng ở nhóm có gây tê ĐRTKC kết hợp. Thuốc gây tê ĐRTKC: Chirocaine (Levobupivacaine HCL) 5 mg / ml dung dịch tiêm ống 10ml. Thuốc của công ty AbbVie Ltd. Maidenhead. SL6 4UB. UK (Anh).
+ Các thuốc cấp cứu, dịch truyền, tất cả còn hạn sử dụng.
– Cách thức tiến hành: Gây tê đám rối thần kinh cổ.
+ BN nằm ngửa trên bàn mổ, lắp máy theo dõi tần số tim, HA (2 phút/lần), điện tim, tần số thở, SpO2. Tiền mê: Midanium 0,05mg/kg tiêm tĩnh mạch chậm.
+ Tư thế BN nằm ngửa, bàn mổ đầu cao 15 độ, đầu quay sang vị trí đối diện với gây tê. Sát khuẩn da vùng gây tê bằng cồn 70 độ. Gây tê đám rối cổ nông và sâu hai bên với liều (Chirocaine 1,5 mg/kg cộng Adrenalin 1/200.000 thêm vừa đủ natriclorua 0,9% vừa đủ tổng 40ml thuốc tê và chia đều cho 2 bên mỗi bên là 20ml). [Cách pha Adrenalin 1/200000 như sau: Lấy ống Adrenalin 1mg/ml (1/1000) pha thành 10ml được tỷ lệ 1/10000, lấy 1ml dung dịch 1/10000 pha vào 19ml dung dịch thuốc tê pha loãng với Nacl 0,9% ta được dung dịch Adrenalin có tỷ lệ 1/200000]. Vị trí chọc kim tương đương với mỏm ngang C3: là điểm giao nhau giữa đường kẻ ngang bờ trên sụn giáp và bờ sau cơ ức đòn chũm (là điểm giữa bờ sau ngoài cơ ức đòn chũm). Ấn đầu ngón tay vào vị trí này BN có cảm giác tức tại chỗ. Dùng kim 25G chọc kim vuông góc với da của BN từ ngoài vào trong, hướng kim gây tê vào phía mỏm ngang đốt sống cổ 3. Khi kim đạt độ sâu khoảng 20 mm thì tiến kim chậm nhằm tìm cảm giác chạm vào mỏm ngang của C3. Hút bơm tiêm nếu không có máu chảy ra thì cố định kim tốt và tiến hành tiêm thuốc tê 8 ml, sau đó rút kim ra sát mặt da và tiến hành gây tê đám rối thần kinh cổ nông tiêm dọc mặt sau theo bao cơ ức đòn chũm về phía xương đòn hoặc xương.
Trong quá trình gây tê, tiêm thuốc tê phải theo dõi BN trên lâm sàng và máy theo dõi để tránh các tai biến về kỹ thuật gây tê có thể xảy ra.
– Cả hai nhóm đều được gây mê đặt ống nội khí quản có chuẩn bị.
Với các thuốc dùng trong gây mê như: Midazolam, Propofol, Fentanyl, Esmeron… Các thuốc hồi sức: Các loại dịch truyền, atropin, ephedrin,…
Các chỉ tiêu nghiên cứu
– Chỉ tiêu chung: Tuổi, giới, chiều cao (cm), cân nặng (kg).
– Chỉ tiêu vô cảm: Thời gian tiềm tàng của gây tê (phút) là thời gian tính từ khi tiêm thuốc tê đến khi mất cảm giác đau vùng cổ trước. Thời gian tác dụng của gây tê, và thời gian phẫu thuật (phút). Thời gian tác dụng của gây tê (phút) là thời gian BN mất cảm giác đau sau gây tê, đến khi BN đau tại vùng mổ có VAS (visual analogue scale) ≥ 4. Thời gian phẫu thuật (phút), là thời gian tính từ khi bắt đầu rạch da đến khi khâu xong mũi chỉ cuối cùng.
– Đánh giá mức độ giảm đau trong mổ dựa vào dấu hiệu khách quan (theo dõi Mạch và HA trong mổ ổn định không tăng so với trước mổ là BN không đau), sau mổ phỏng vấn hỏi lại hồi tưởng của BN trong mổ về cảm giác đau và nhu cầu giảm đau của BN sau mổ theo theo thang phân loại của VAS (Visual Analogue Scale) với thang điểm 10 với 5 mức độ: không đau (1-2 điểm), đau ít (3-4 điểm), đau vừa (5-6 điểm), đau nhiều (7-8 điểm), đau rất nhiều và đau dữ dội (9-10 điểm).
– Chỉ tiêu tuần hoàn, hô hấp
+ Theo dõi thay đổi của tần số tim (nhịp/phút), HA tâm thu (HATT), HA tâm trương (mmHg), HATB (HA trung bình). Tần số thở (lần/phút), SpO2 (%).
+ Thay đổi huyết động không mong muốn trong phẫu thuật.
– Theo dõi nhịp tim, nhịp mạch ngoại vi, đọc điện tim và ghi giấy điện tim, huyết áp (HA), nhịp thở trên monitor 2,5 phút/lần trong mổ. Đánh giá ở thời điểm (trước gây mê 30 phút – T0, rạch da – T1, bắt đầu cắt tuyến giáp – T2, bắt đầu nạo hạch – T3, kết thúc nạo hạch – T4, đóng da – T5) và trong suôt quá trình mổ (tính trị số trung bình để tiện so sánh). So sánh huyết áp trung bình (HATB) trước và sau gây mê. HATB bình thường là 70-110 mmHg. HA tâm thu (HAtt), HA tâm trương (HA ttr). Tính HATB theo công thức:
![]()
Nếu HATB hạ ³ 20% so với trước gây mê thì coi là giảm. Nếu HATB ≤ 70 mmHg là giảm (tụt HA: BN được coi là tụt HA khi HATB giảm > 20% so với trước gây mê (T0) hoặc HATB < 90 mmHg. Xử trí hạ HA bằng cách tăng tốc độ dịch truyền hoặc dùng Ephedrin tiêm tĩnh mạch).
HATB ≥ 110 mmHg là tăng (xử trí giảm dịch truyền, tiêm tĩnh mạch loxen dò liều từ 0,2mg). Nhịp tim nhanh khi tần số tim lớn hơn hoặc bằng 100 lần/phút. Nhịp tim chậm khi tần số tim < 60 lần /phút, dùng Atropin tiêm tĩnh mạch.
– Tác dụng không mong muốn:
+ Chọc vào mạch máu khi gây tê: Trước khi tiêm bao giờ cũng hút thử, nếu có máu sẽ chọc sâu thêm hoặc rút ra, thay đổi hướng chọc kim, hút thử không có máu mới tiêm.
+ Sau mổ: Đánh giá nhu cầu dùng thuốc giảm đau sau mổ và các tác dụng không mong muốn như: chóng mặt, buồn nôn, nôn, đau đầu, đau vết mổ, tê tay chân, khàn giọng, đau họng, bí tiểu, chảy máu sau mổ. Chúng tôi theo dõi trong 24 giờ sau mổ.
– Các chỉ tiêu hô hấp: SpO2 được theo dõi liên tục trong mổ với hô hấp hỗ trợ BN được thở máy và sau mổ cho đến khi BN tỉnh táo tự thở tốt ổn định.
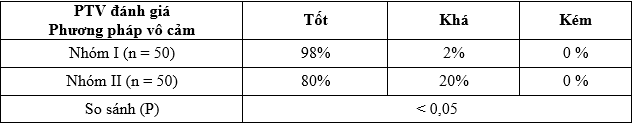
– Lấy ý kiến đánh giá của PTV sau phẫu thuật về giảm đau trong và sau mổ, điều kiện thuận lợi cho phẫu thuật: Tốt/Khá/Trung bình/Kém.
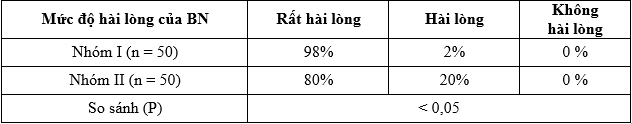
Phỏng vấn BN đánh giá mức độ hài lòng của BN sau mổ 5 giờ khi BN đã hoàn toàn tỉnh táo: Rất hài lòng: giảm đau tốt trong mổ và sau mổ > 5 giờ BN không có cảm giác đau vết mổ. Hài lòng: BN không đau trong mổ nhưng ngay sau mổ tỉnh dậy là BN đau và có nhu cầu cần dùng thuốc giảm đau ngay. Không hài lòng: BN có cảm giác đau trong mổ nhưng không nói được và sau mổ BN rất lo sợ đau do mổ.
Xử lý số liệu: Số liệu thống kê được xử lý bằng thuật toán thống kê y sinh học với phần mềm SPSS 16.0 for Window. Khi giá trị P < 0,05 được coi là khác biệt có ý nghĩa thống kê.
3. KẾT QUẢ NGHIÊN CỨU
Kết quả nghiên cứu thể hiện qua các bảng sau: Nhóm I gây tê ĐRTKC kết hợp gây mê, nhóm II gây mê đơn thuần
Bảng 3.4. Thời gian từ khi phát hiện bệnh đến khi vào viện phẫu thuật
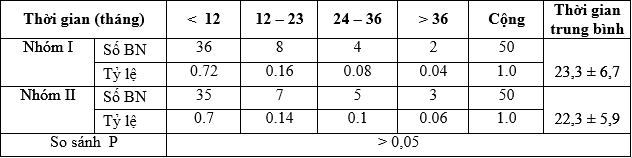
Bảng 3.5. Triệu chứng lâm sàng đầu tiên của ung thư tuyến giáp biệt hóa
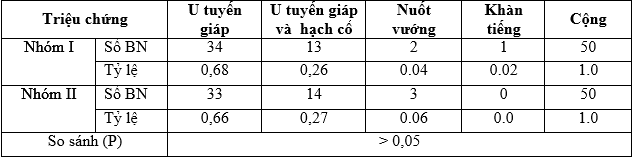
Bảng 3.14. Phương pháp phẫu thuật
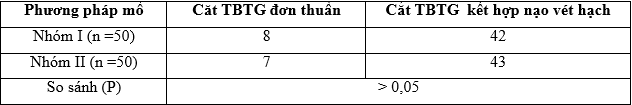
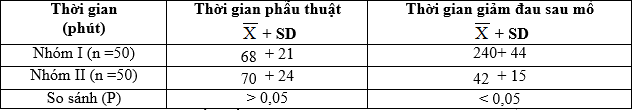
Bảng 3.15. Thời gian phẫu thuật và thời gian giảm đau sau mổ
Bảng 3.16. Số thuốc dùng giảm đau trung bình cho một ca mổ

Bảng 3.17. Thời gian (phút) từ lúc mổ xong cho đến khi BN tỉnh hẳn rút được ống NKQ
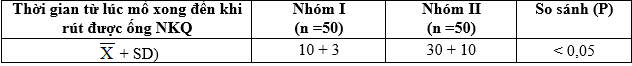
Bảng 3.18. So sánh HATB giữa hai nhóm trước mổ 30 phút (n = 50)

Bảng 3.20. So sánh HATB hai nhóm sau khi mổ xong 30 phút (n = 50)

Sau 30 phút HATB nhóm II tăng hơn nhóm I có ý nghĩa thống kê P < 0,05.
Bảng 3.21. So sánh HATB giữa hai nhóm sau mổ 3 giờ (n = 30)

Sau 3 giờ HATB nhóm II tăng hơn nhóm I có ý nghĩa thống kê P <0,05
Bảng 3.22. So sánh nhịp tim trung bình giữa hai nhóm trước mổ 30 phút (n =50)

Bảng 3.24. So sánh nhịp tim hai nhóm sau khi mổ xong 30 phút (n = 50)

Bảng 3.25. So sánh nhịp tim giữa hai nhóm sau mổ 3 giờ (n = 50)

Bảng 3.29. So sánh tần số hô hấp trước mổ 30 phút (n = 50)

Bảng 3.30. So sánh tần số hô hấp sau mổ xong 30 phút (n = 50)

Nhóm II sau mổ BN thường được gọi hoặc nhắc BN mới thở do còn tác dụng của Fentanyl làm BN còn lơ mơ thở chậm sau mổ
Bảng 3.32. So sánh SpO2 trước mổ 30 phút (n = 50)

Bảng 3.33. So sánh SpO2 giữa hai nhóm sau mổ xong 30 phút (n = 30)

Ngay sau mổ còn thuốc mê, và tác dụng của Fentanyl làm BN thở chậm, SpO2 giảm có ý nghĩa thống kê, phải hỗ trợ bóp bóng thở.
Bảng 3.35. Một số tai biến biến chứng trong mổ: Nhóm I: (Phối hợp gây tê với gây mê) ngoại tâm thu có 3/50 BN. Nhóm II: (Gây mê đơn thuần) có 6/50 BN có mạch nhanh và tăng HA có thể do BN giảm đau trong mổ chưa tốt khi cho thêm thuốc giảm đau Fentanyl thì mạch và HA về bình thường, có 5 BN có biểu hiện ngoại tâm thu được xóa bằng cách dùng Lidocain 1,5mg/kg tiêm tĩnh mạch.
Bảng 3.36: Một số tai biến, biến chứng sau mổ trong 24 giờ đầu nhóm I có (nôn và buồn nôn 1/50, khàn tiếng 2/50, hạ Canxi máu 3/50). Nhóm II cao HA có (6/50, mạch nhanh 5/50, ngứa 9/50, đau vùng cổ họng 8/50, nhức đầu sau mổ 5/50, nôn và buồn nôn 6/50, khàn tiếng 3/50, hạ canxi máu 4/50).
Bảng 3.37. Phỏng vấn BN sau mổ 48 giờ đánh giá mức độ hài lòng của BN trong mổ về phương pháp vô cảm
Bảng 3.38. Phẫu thuật viên đánh giá phương pháp vô cảm
4. KẾT LUẬN
- Hai phương pháp gây tê ĐRTKC kết hợp với gây mê (nhóm I) và gây mê đơn thuần (nhóm II) đều đảm bảo vô cảm tốt để mổ cho bệnh nhân UTTG. Nhóm I so với nhóm II có ưu điểm hơn biểu hiện là:
– Giảm đau sau mổ tốt hơn: thời gian giảm đau sau mổ ở nhóm I là 240 ± 44 phút, nhóm II là 42 ± 15 phút.
– Số thuốc dùng giảm đau trung bình cho một ca mổ nhóm II (6 ống) nhiều hơn nhóm I là (3 ống), Chi phí giảm đau của nhóm I ít hơn nhóm II.
– BN đánh giá mức rất hài lòng nhóm I là 98% cao hơn nhóm II 80%. Phẫu thuật viên đánh giá nhóm I tốt 98% hơn nhóm II 80%.
- Tác dụng không mong muốn của nhóm I ít hơn nhóm II
– Sau khi mổ xong 30 phút BN nhóm I thở tốt hơn nhóm II: SpO2 nhóm I cao hơn so với nhóm II (98,1 ± 1,9 so với 92,5 ± 2,7). Nhóm II thở chậm hơn nhóm I (11,1 ± 2,5 so với 14,5 ± 3,2 lần/phút). Thời gian từ khi mổ xong đến khi BN tỉnh hẳn rút được ống NKQ ở nhóm I ngắn hơn nhóm II (10 ± 3 phút so với 30 ± 10 phút), do vậy thời gian BN nằm ở phòng chờ tỉnh nhóm I ít hơn nhóm II tạo điều kiện tăng số lượng ca mổ trong ngày.
– HATB (mmHg) sau mổ 30 phút và 3 giờ nhóm II (112,1 ± 9,3 và 110,1 ± 8,1) tăng hơn nhóm I (93,4 ± 8,1 và 92,8 ± 7,9) có ý nghĩa thống kê p < 0,05.
Mạch (lần/phút) sau mổ 30 phút và 3 giờ nhóm II (85,6 ± 11,4 và 87,3 ± 10.1) tăng hơn nhóm I (70,5 ± 7,3 và 71,2 ± 8,1) có ý nghĩa thống kê p< 0,05.
– Trong mổ nhóm I so với nhóm II là (nhịp tim nhanh 0/6, tăng HA 0/6, ngoại tâm thu 3/5). Sau mổ nhóm I so với nhóm II là (cao HA 0/6, mạch nhanh 0/5, ngứa 0/9, đau vùng cổ họng 0/8, nhức đầu sau mổ 0/5, nôn và buồn nồn 1/6, khàn tiếng 2/3, hạ canxi/máu 3/4).
5. KHUYẾN NGHỊ
- Nên kết hợp gây mê nội khí quản với gây tê ĐRTKC để mổ vùng cổ trước và để giảm đau tốt trong và sau mổ, BN nhanh tỉnh sau mổ và kéo dài thời gian giảm đau sau mổ.
- Nên gây tê ĐRTKC để mổ tuyến giáp hoặc tuyến cận giáp ở những BN có bệnh kèm theo làm suy giảm chức năng tim gan thận hoặc phổi mãn tính tắc nghẽn. Với những BN này khi gây mê cần cân nhắc thận trọng vì có nhiều nguy cơ cao gây biến chứng và phục hồi BN sau mổ.
TÀI LIỆU THAM KHẢO
- Nguyễn Thị Phương (2013), “Nghiên cứu gây tê đám rối thần kinh cổ kết hợp với an thần propopol theo kỹ thuật TCI trong phẫu thuật tuyến giáp”, Luận văn Thạc sĩ Y học, Học viện Quân y.
- Nghiêm Thanh Tú (2010), “Nghiên cứu gây tê đám rối thần kinh cổ sâu qua vị trí cải tiến trong phẫu thuật tuyến giáp điều trị bênh Basedow”, Luận án Tiến sỹ học, Viện Nghiên cứu Khoa học Y dược lâm sàng 108, Hà Nội.
- Trần Ngọc Tuấn (2017), “Gây tê đám rối thần kinh cổ trong phẫu thuật cường cận giáp thứ phát do suy thận”, Đề tài NCKH cấp cơ sở tại Bệnh viện Nội tiết Trung ương nghiệm thu 2017, đã báo cáo tại hội nghị GMHS toàn quốc 2017 tại Ninh Bình.
- Cai HD, Lin CZ, Yu CX, Lin XZ (2012), “Bilateral superficial cervical plexus block reduces postoperative nausea and vomiting and early postoperative pain after thyroidectomy”, J Int Med Res; 40:1390–1398. [PubMed].
- https://surgery.ucsf.edu/conditions–procedures/thyroid-cancer.aspx. Updated: May 23, 2018. © 2018 The Regents of the University of California.
- Schietroma M1, Cecilia EM, Carlei F, Sista F, De Santis G, Lancione L, Amicucci G. Dexamethasone for the prevention of recurrent laryngeal nerve palsy and other complications after thyroid surgery: a randomized double-blind placebo-controlled trial. JAMA Otolaryngol Head Neck Surg.2013 May; 139(5):471-8. doi: 10.1001/jamaoto.2013.2821.
- Khaled Elbahrawy, Alaa El-Deeb “Superficial cervical plexus block in thyroid surgery and the effect of adding dexamethasone: a randomized, double-blindedstudy”, 28-Jun-2018, Department of Anesthesia, Mansoura University, Mansoura, Egypt.
- Suniti Kale, Shipra Aggarwal, Vineet Shastri, and Chintamani “Evaluation of the Analgesic Effect of Bilateral Superficial Cervical Plexus Block for Thyroid Surgery: A Comparison of Presurgical with Postsurgical Block”, Indian J Surg. 2015 Dec; 77(Suppl 3): 1196–1200. Published online 2015 Feb 21. doi: 1007/s12262-015-1244-5.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



