HẠ ĐƯỜNG HUYẾT TRÊN BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TÝP 2
SỬ DỤNG LIỆU PHÁP INSULIN TĂNG CƯỜNG
Hoàng Ngọc Thọ*, Nguyễn Hải Thủy**, Nguyễn Đình Toàn**
* BV Hoàn Mỹ Đà Nẵng, **Trường ĐHYD Huế
ABSTRACT
Hypoglycemia in type 2 diabetic patients with intensive insulin therapy
Objectives: Evaluate the Hypoglycemia in type 2 diabetic patients with intensive insulin therapy. Methodsa: follow-up 3 months study of 66 intensive insulin treated patients with T2DM at Hoan My General Hospital from April 2015 to August 2016. Results: mean age 62,89±15,28ys, duration of T2DM was 11,10±6,19 ys, BMI24, 54±3,02kg/m2, weight gain observed in 46,8% patients. Hypertension controlled was 58,1% at admission and 44,2%% after 3 month. Large vessal complicationwas seen 69,7% patient, 50% patients had microvascular disease. Having 30% patients associated with dementia. 22,3% patient with glomerular fitration was below 60%. Intensive insulin therapywith 2 mixed injection was chosen 45,5%. The mean dose of Insulin/day was 51,38±15,46 UI. Mild Hypoglycemia occurred in 90,9 % of patientsin which 10% had to admitted to the hospital and there were no severe hypoglycemia reported. Hypoglycemia in T2DM patient with old age, selfcare disorder, complications and comorbidityassociated. Conclusions: Hypoglycemia was the most important complication of Intensive insulin therapyin T2DM. Educating about symptoms, treatment, home glucose monitoring for T2DM patients as well as with close contacts (family members, school personnel, caregivers…). The close monitoring during the treatment was needed to avoid the worse outcome in patient with T2DM.
Chịu trách nhiệm chính: Hoàng Ngọc Thọ
Ngày nhận bài: 15.11.2016
Ngày phản biện khoa học: 20.11.2016
Ngày duyệt bài: 1.12.2016
I. ĐẶT VẤN ĐỀ
Đái tháo đường (ĐTĐ) là bệnh lý phổ biến, (trong đó ĐTĐ týp 2 chiếm 90-95%) được xem là vấn đề cấp thiết của thời đại. Theo số liệu mới nhất của liên đoàn đái tháo đường quốc tế (IDF) năm 2013 trên toàn thế giới đã có 382 triệu người mắc đái tháo đường, vượt xa các dự đoán trước đó và vượt con số 552 triệu người vào năm 2030. Ở việt Nam, dự đoán trên toàn quốc hiện nay khoảng 5,4% dân số.
Kiểm soát tốt đường huyết là mục tiêu quan trọng nhất trong điều trị ĐTĐ. Điều trị ĐTĐ týp 2 ngoài chế độ tiết thực vận động thường phối hợp với các thuốc viên hạ ĐH trong giai đoạn đầu. 50% tế bào beta còn hoạt động ngay thời điểm phát hiện ĐTĐ và tiếp tục suy giảm sau đó thông qua diễn tiến tự nhiên như do tuổi tác, kháng insulin kéo dài, không kiểm soát lipid máu,kiểm soát đường máu kém dẫn đến phụ thuộc vào insulin.
. Theo các khuyến cáo của IDF 2013 và ADA 2015 đề nghị sử dụng insulin sớm trên bệnh nhân đái tháo đường týp 2 ngay từ giai đoạn 2 của phác đồ điều trị khi HbA1c không kiểm soát tốt. Tuy nhiên, biến chứng nặng nề và hay gặp nhất của phác đồ này là hạ đường máu. Theo Riddle M.C.và cộng sự (2014), n= 588 bệnh nhân ĐTĐ2, trong 1 năm với HbA1c > 7%, với các liệu pháp insulin tăng cường,tỉ lệ hạ Glucose máu được ghi nhận 61-72,0%, thời gian xảy ra hạ đường huyết tập trung vào 12 tuần đầu điều trị và hạ đường huyết nặng xãy ra 7,2-10,1% trường hợp. Tỷ lệ hạ đường huyết rất dao động theo nhiều nghiên cứu. Xuất phát từ lý do đó, chúng tôi tiến hành đề tài “Nghiên cứu biến chứng của liệu pháp insulin tăng cường trên bệnh nhân đái tháo đường týp 2” nhằm mục tiêu:
- Khảo sát đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân Đái tháo đường týp 2 có chỉ định liệu pháp insulin tăng cườngtheo ADA 2015.
- Khảo sát biến chứng hạ đường huyết trên những đối tượng này
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu: Bệnh nhân được chẩn đoán ĐTĐ týp 2, được điều trị nội và ngoại trú tại Khoa Nội Tiết Bệnh Viện Đa khoa Hoàn Mỹ Đà Nẵng. Chẩn đoán ĐTĐ theo ADA 2015. Thời gian nghiên cứu: từ tháng 04/2015 đến tháng 08/2016.
Tiêu chuẩn chọn lựa bệnh nhân nghiên cứu insulin tăng cường theo ADA 2015:
(1) Khi bệnh nhân đã sử dụng liệu pháp insulin nền nhưng đường huyết sau một hoặc nhiều bữa ăn không kiểm soát theo khuyến cáo cần tăng cường insulin nhanh hoặc insulin ngắn trước bữa ăn để kiểm soát tốt đường huyết sau ăn. Với HbA1c > 7% và hoặc Glucose náu đói ≥130 mg/dl (7.2 mmol/l) và hoặc Glucose máu sau ăn ≥180 mg/dl(10 mmol/l). (2) BN mới phát hiện ĐTĐ týp 2 lần đầu nhưng Glucose máu quá cao≥ 300-350 mg/dl (dl (16.7–19.4 mmol/l) và hoặc HbA1c ≥ 10-12%.
Thiết kế nghiên cứu: Nghiên cứu theo dõi tiến cứu ngắn hạn trong 3 tháng.
Cỡ mẫu: Thuận lợi.
Các biến số nghiên cứu: Tuổi, Giới, BMI, Huyết áp động mạch, Thời gian phát hiện bệnh ĐTĐ, Các bệnh kèm và biến chứng, Hoạt động thể lực, Chế độ dinh dưỡng, Hạ đường huyết; Glucose máu, HbA1C, Bilan lipid, Creatinin, MLCTƯT.
III. KẾT QUẢ
3.1. Một số đặc điểm của đối tượng nghiên cứu:
Bảng 3.1: Phân bố tỷ lệ tuổi và giới của đối tượng nghiên cứu
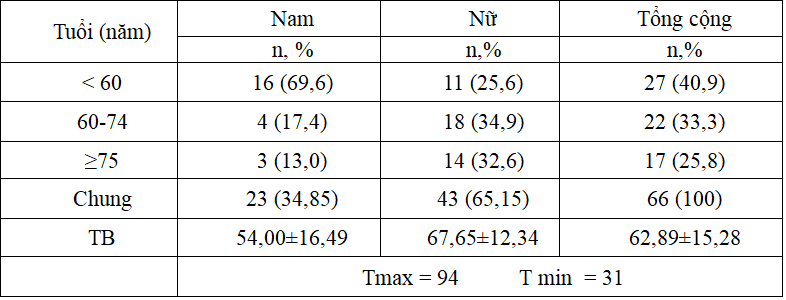
Bảng 3.2: Thời gian phát hiện Đái tháo đường
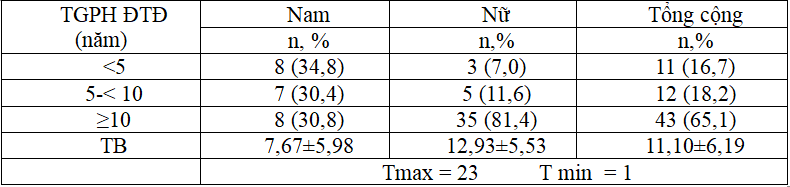
Bảng 3.3: Trọng lượng trung bình lần thăm khám đầu tiên, sau 3 tháng
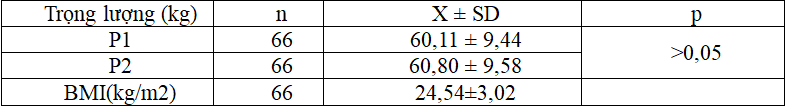
Bảng 3.4. Kiểm soát huyết áp theo khuyến cáo JNC 8:
Bảng 3.5:
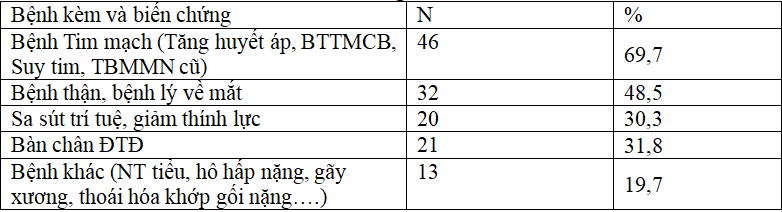
Bảng 3.6: Rối lọan Lipid máu
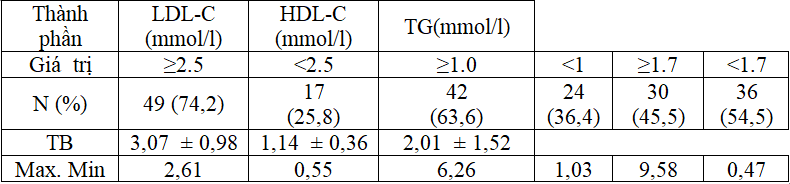
Bảng 3.7: Mức lọc cầu thận ước tính (eGFR-MDRD)
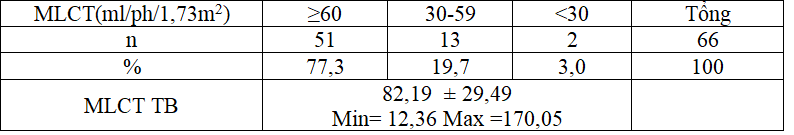
Bảng 3.8: Glucose máu lúc đói trung bình, HbA1c trung bình
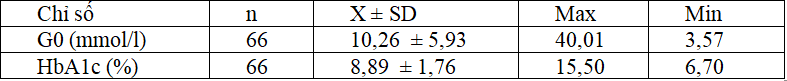
3.2. Liệu pháp Insulin tăng cường
Bảng 3.9: Các liệu pháp Insulin được sử dụng

Bảng 3.10: Liều Insulin sử dụng trung bình
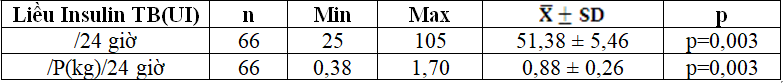
Bảng 3.11: Glucose máu lúc đói, HbA1c trước và sau 3 tháng
3.5. Hạ đường huyết
Bảng 3.16. Hạ đường huyết

Bảng 3.17. Các yếu tố liên quan đến hạ đường huyết
IV. BÀN LUẬN
4.1. Một số đặc điểm của đối tượng nghiên cứu:
Phân bố tỷ lệ tuổi và giới của đối tượng nghiên cứu: Nữ chiếm phần lớn với 66,15%. Tuổi trung bình 62,89±15,28, tương tự với các nghiên cứu khác. Đào Thị Dừa và cộng sự (2009) n=113 bn ĐTĐ2 tuổi TB là 60,04±19,27. Nguyễn Khánh Ly, Nguyễn Thị Bích Đào (2013)n= 633 bn ĐTĐ type 2 ghi nhận tuổi trung bình 64,2±10,6 năm. Tuổi đóng vai trò quan trọng trong phát triển ĐTĐ týp 2, do tuổi càng cao thì sự tiêu hủy tế bào bê-ta tuyến tụy tăng lên, trong khi sự tái sinh tế bào bê-ta giảm do lão hóa kèm theo đề kháng insulin ngoại biên tăng lên và đề kháng tăng khi kết hợp với béo phì và lối sống tĩnh tại ở người cao tuổi.
Thời gian phát hiện Đái tháo đường: TGPHĐTĐ là 11,10±6,19 năm, ngắn nhất là mới phát hiệnvà dài nhất là 23 năm. 65,2% trường hợp phát hiện ĐTĐ trên 10 năm, nhóm bệnh nhân nữ trên 10 năm chiếm 81,4%.
Trọng lượng trung bình lần thăm khám đầu tiên, sau 3 tháng: Cân nặng trung bình ít thay đổi trong quá trình điều trị. Tuy nhiên khi xem xét từng đối tượng cụ thể chúng tôi nhận thấy sau 3 tháng có 43,9% trường hợp tăng cân so với trước liệu pháp insulin tăng cường. Cân nặng không thay đổi sau 3 tháng là 37,9%.BMI trung bình 24,54±3,02kg/m2.
Kiểm soát huyết áp theo khuyến cáo JNC 8: Có 43 trong tổng số 66 bệnh nhân tăng huyết áp chiếm 65,2%. Trong đó THA được kiểm soát theo mục tiêu (<140/90 mmHg) khi bắt đầu liệu pháp là 58,1%, sau 3 tháng là 44,2%. Có tình trạng tăng huyết áp khi bắt đầu liệu pháp Insulin tích cực.
Bệnh kèm và biến chứng: Bệnh lý mạch máu lớn chiếm 69,7% các trường hợp trong nhóm nghiên cứu. kế tiếp là biến chứng vi mạch chiếm gần 50% các trường hợp, Bàn chân ĐTĐ chiếm 31,8% và tình trạng sa sút trí tuệ, giảm thính lực chiếm hơn 30%
Rối lọan Lipid máu: LDL-C trung bình là 3,07 ± 0,98 mmol/l, HDL-C là 1,14 ± 0,36 và Triglycerid là 2,01 ± 1,52 mmol/l.Kiểm soát rối loạn lipid máu đạt mục tiêu với LDL-C, HDL-C và TG lần lượt là 25,8, 36,4 và 54,5%.
Mức lọc cầu thận ước tính (eGFR-MDRD): 22,3% bệnh nhân có MLCT dưới 60%
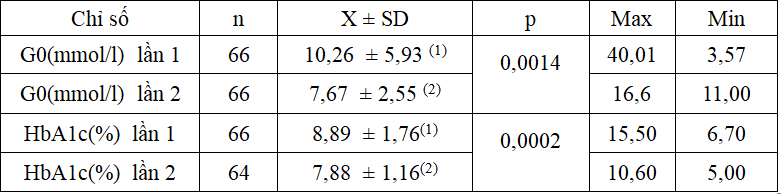
Glucose máu lúc đói trung bình, HbA1c trung bình: G0: 10,26 ± 5,93 mmol/l, HbA1c là 8,89 ± 1,76%.
4.5. Hạ đường huyết và các yếu tố
liên quan
Hạ đường huyết:
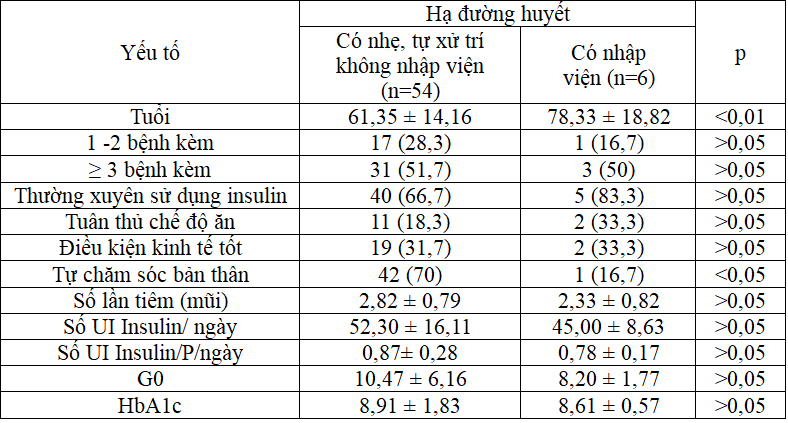
Tỷ lệ hạ đường huyết nhẹ trong 3 tháng đầu là 90,9% bệnh nhân, bệnh nhân hoặc người nhà tự xử trí, chỉ có 6 trường hợp chiếm 10% bệnh nhân hạ đường huyết nhập viện điều trị nhưng không cần đến hồi sức tích cực, trong đó có một trường hợp bệnh nhân bị sa sút trí tuệ kèm theo phải nhập viện 2 lần hạ đường huyết do tiêm insulin nhưng quên ăn. Tỉ lệ hạ đường huyết này có cao hơn so với một số tác giả. Theo Riddle M.C.và cộng sự (2014), n= 588 bệnh nhân ĐTĐ2, trong 1 năm với HbA1c > 7%, với các liệu pháp insulin tăng cường,tỉ lệ hạ Glucose máu được ghi nhận 61-72,0%, thời gian xãy ra hạ đường huyết tập trung vào 12 tuần đầu điều trị và hạ đường huyết nặng xãy ra 7,2-10,1% trường hợp. Tuy nhiên trong nghiên cứu của chúng tôi không có trường hợp hạ đường huyết nặng nào xãy ra (hạ đường huyết cần đến hồi sức tích cực).
Các yếu tố liên quan đến hạ đường huyết:
Hạ đường huyết nhập viện gặp ở đối tượng 78,33 ± 18,82 tuổi, HĐH nhẹ tự xử trí gặp ở đối tượng tuổi trung bình 61,35±14,16 năm.
Trên 3 bệnh kèm có tỉ lệ HĐH không và có nhập viện là 51,7% và 50%. Thường xuyên sử dụng insulin có tỷ lệ HĐH không nhập viện là 66,7%, nhập viện là 83,3%.
Tự chăm sóc bản thân tốt có HĐH nhẹ là 70%, hạ đường huyết cần nhập viện
là 16,7%
Đối tượng HĐH có số lần tiêm/ngày là 2,82 ± 0,79, HĐH cần nhập viện là
2,33 ± 0,82.
HĐH nhẹ với tổng liều insulin hàng ngày là 52,30 ± 16,11UI, HĐH nhập viện là 52,30 ± 16,11UI; với tổng liều Insulin/kgP/ngày lần lượt là 0,87± 0,28 UI và 0,78 ± 0,17 UI.
HĐH nhập viện có Go=8,20 ± 1,77 mmol/l và HbA1c là 8,91 ± 1,83% thấp hơn nhóm HĐH có nhập viện.
Nghiên cứu DCCT và UKPDS nhận thấy sự gia tăng các biến cố hạ đường huyết nặng khi điều trị tích cực ở các nhóm BN ngoại trú. Ước tính mỗi người bệnh đái tháo đường điều trị bằng insulin có nguy cơ bị 0.5 – 1.0 cơn hạ đường huyết nặng hàng năm, nguy cơ này tăng lên trong một tình huống cấp tính tại bệnh viện nơi có sự biến đổi về lượng thức ăn, mức năng lượng tiêu hao, và các thói quen thông thường.
Trong nhóm nghiên cứu của chúng tối đạt dưới mức mục tiêu HbA1c <7% dựa theo tiêu chí ADA và AGS 2015 là 15,8. 22,7% có MLCT <60 ml/ph/1,73m2, điều này phải chăng làm tăng tình trạng hạ đường huyết.
Mỗi lần khám cần phải tìm hiểu xem BN có bị hạ đường huyết có triệu chứng hoặc không có triệu chứng; đánh giá về chức năng tri giác, hoặc suy giảm nhận thức. Cá nhân hóa việc giáo dục BN cũng như những người thân về triệu chứng, thời gian tác dụng của insulin, theo dõi đường huyết tại nhà, điều chỉnh chế độ ăn, các hoạt động thể lực. Hạ đường huyết là một biến chứng tiềm tàng, có thể phòng ngừa được trong điều trị đái tháo đường. Cần điều chỉnh chế độ điều trị theo nồng độ Glucose máu, chế độ ăn và chế độ luyện tập.
V. KẾT LUẬN
Tuổi của nhóm nghiên cứu là 62,89±15,28 năm (nam: 54,00±16,49, nữ: 67,65±12,34), nữ chiếm 65,15%. Thời gian phát hiện bệnh Đái tháo đường là 11,10±6,19 năm, BMI 24,54±3,02kg/m2. Trọng lượng cơ thể= 60,11 ± 9,44 kg, 3 tháng đầu có 43,9% trường hợp tăng cân. Huyết áp Tâm Thu là 128,79 ± 22,02 mmHg và tâm trương là 77,58 ± 10,24 mmHg. Tăng huyết áp được kiểm soát là 58,1% khi bắt đầu, sau 3 tháng là 44,2%. Bệnh kèm và biến chứng bao gồm bệnh lý mạch máu lớn chiếm 69,7%, biến chứng vi mạch chiếm gần 50%, tình trạng sa sút trí tuệ và giảm thính lực là 30%. Tỷ lệ đạt mục tiêu cao nhất là 63,6% với HDL.C, 54,5% với TG và 25,8% với LDL.C. Ngoài ra 22,3% bệnh nhân có MLCT dưới 60%.
Tỷ lệ hạ đường huyết nhẹ trong 3 tháng đầu là 90,9%, trong số bệnh nhân hạ đường huyết này có 6 trường hợp (10 %) nhập viện điều trị và không có trường hợp hạ đường huyết nặng. Các yếu tố liên quan đến hạ đường huyết gặp ở bệnh nhân lớn tuổi, không tự chăm sóc bản thân và nhiều bệnh kèm theo.
TÓM TẮT
Mục tiêu : Đánh giá biến chứng hạ đường huyết trên bệnh nhân ĐTĐ sử dụng liệu pháp insulin tăng cường. Đối tượng và phương pháp nghiên cứu 66 bệnh nhân ĐTĐ2 có chỉ định liệu pháp Insulin tăng cường, điều trị nội và ngoại trú tại BVĐK Hoàn Mỹ Đà Nẵng từ tháng 4/2015-8/2016. Kết quả và bàn luận: Tuổi trung bình 62,89±15,28, TGPH ĐTĐ là 11,10±6,19 năm, BMI 24,54±3,02kg/m2, có 46,8% bệnh nhân tăng cân sau 6 tháng. Tăng huyết áp được kiểm soát là 58,1% khi bắt đầu, sau 3 tháng là 44,2%. Bệnh lý mạch máu lớn chiếm 69,7%, biến chứng vi mạch chiếm gần 50%, tình trạng sa sút trí tuệ và giảm thính lực là 30%. 22,3% BN có MLCT dưới 60%. Liệu pháp 2 mũi hổn hợp được lựa chọn nhiều nhất với 45,5% (3 tháng đầu) và 42,4% (3 tháng sau). Liều Insulin/ngày trung bình là 51,38±15,46 UI, Liều insulin/P/ngày trung bìnhlà 0,88±0,26 UI. Kiểm soát đường huyết đạt mục tiêu (ADA-2015) sau 3 tháng với G0 là 47,0%, với HbA1c là 19,7%. Kiểm soát đường huyết theo ADA và AGS (2015) là 47,4% sau 3 tháng; Có sự tương quan giữa tổng liều insulin/ngày với TGPH ĐTĐ (r = 0,244,p=0,05), BMI (r = 0,275, p<0,05) với MLCT (r= -0,250, p<0,05), với số mũi SD/ngày (r=0,349, p<0,01), với HbA1c sau 6 tháng (r=0,346, p<0,01), với tổng liều/P/ngày (r=0,786, p<0,01). Hạ đường huyết nhẹ là 90,9%, trong số đó có 10 % nhập viện điều trị và không có trường hợp hạ đường huyết nặng. HĐH gặp ở BN lớn tuổi, không tự chăm sóc bản thân, có nhiều biến chứng và bệnh kèm. KẾT LUẬN: Hạ đường huyết là biến chứng quan trọng nhất của liệu pháp insulin tăng cường trong điều trị ĐTĐ týp 2.Hạ đường huyết thường gặp đặc biệt người cao tuổi.Vì vậy, cần giáo dục việc sử dụng insulin và các biện pháp liên quan hạ đường huyết cho bệnh nhân và thân nhân của bệnh nhân đái tháo đường;theo dõi sát đường máu trong quá trình điều trị là cần thiết để tránh dự hậu xấu xảy ra.
TÀI LIỆU THAM KHẢO
- Trần Thị Kiều Diễm (2012), “Nghiên cứu đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân Đái tháo đường týp 2 được điều trị Insulin”, Tạp chí Nội tiết Đái tháo đường, Kỹ yếu toàn văn các đề tài khoa học Hội nghị Nội tiết và Đái tháo đường Toàn Quốc lần thứ VI, Quyển I,(35) tr. 280-6
- Hội Nội tiết Đái tháo đường Việt Nam (2013),”Hướng dẫn chẩn đoán và điều trị Đái tháo đường type 2 chưa có biến chứng,”Tạp chí Nội tiết Đái tháo đường, số 9,(2) tr.4-16.
- Phạm Thị Ánh Huy (2015),”Khảo sát một số yếu tố liên quan đến kiểm soát đường máu kém ở bệnh nhân đái tháo đường týp 2”,Tạp chí Nội tiết Đái tháo đường, số 16, tr.71-4.
- Vũ Thị Thanh Huyền. Sử dụng insulin ở người đái tháo đường cao tuổi. Vietnam Novo Nordisk Diabetes Update – VNDU 6th. Đà Lạt, 18 – 19/6/2016.
- Đỗ Kim Phượng, Nguyễn Thị Bích Đào(2012),”Các yếu tố nguy cơ hạ đường huyết trên người cao tuổi”, Tạp chí Nội tiết Đái tháo đường, Kỹ yếu toàn văn các đề tài khoa học Hội nghị Nội tiết và Đái tháo đường Toàn Quốc lần thứ VI, Quyển I,(26) tr. 206-14.
- Nguyễn Khoa Diệu Vân. Hạ đường huyết ở bệnh nhân điều trị đái tháo đường bằng insulin. Hội nghị khoa học Chuyên đề về bệnh Đái tháo đường lần 4. Những thách thức và triển vọng mới. Đà Nẵng, 17 – 18/5/2014.
- David K. et al (2016). Treatment of type 2 diabetes mellitus in the older patient. Guidelines abstracted from the American Geriatrics Society Guidelines for Improving the Care of Older Adults with Diabetes Mellitus.
- Nicola N., Zammittet al (2015). Hypoglycemia in Type 2 Diabetes. Diabetes Care, 28(12):2948-61.
- Whiting D.R. et al. (2011) IDF Diabetes Atlas: Global estimates of the prevalence of diabetes for 2011 and 2030. Diabetes research and clinical practice 2011, 94:311 – 321.
- Marwan Hamaty (2011). Insulin treatment for type 2 diabetes: When to start, which to use. Cleveland Clinic Journal of Medicine, 78(5):332-42.
- Maran A, Lomas J, Macdonald IA, et al. Lack of preservation of higher brain function during hypoglycaemia in patients with intensively-treated IDDM. Diabetologia 1995; 38: 1412-8.
- Mitrakou A, Ryan C, Veneman T, et al. Hierarchy of glycemic thresholds for counterregulatory hormone secretion, symptoms, and cerebral dysfunction. Am J Physiol 1991; 260: E67-74.
- Boyle PJ, Schwartz NS, Shah SD, et al. Plasma glucose concentrations at the onset of hypoglycemic symptoms in patients with poorly controlled diabetes and in nondiabetics. N Engl J Med 1988; 318: 1487-92.
- Amiel SA, Sherwin RS, Simonson DC, et al. Effect of intensive insulin therapy on glycemic thresholds for counterregulatory hormone release. Diabetes 1988; 37: 901-7.
- Banarer S, McGregor VP, Cryer PE. Intraislet hyperinsulinemia prevents the glucagon response to hypoglycemia despite an intact autonomic response. Diabetes 2002; 51: 958-65.
- Cryer PE. Diverse causes of hypoglycemia-associated autonomic failure in diabetes. N Engl J Med 2004; 350: 2272-9.
- Ortiz-Alonso FJ, Galecki A, Herman WH et al. Hypoglycemia counterregulation in elderly humans: relationship to glucose levels. Am J Physiol 1994; 267: E497-506.
- Cryer PE. Mechanisms of hypoglycemia-associated autonomic failure and its component syndromes in diabetes. Diabetes 2005; 54: 3592-601.
- Fanelli CG, Epifano L, Rambotti AM, et al. Meticulous prevention of hypoglycemia normalizes the glycemic thresholds and magnitude of most of neuroendocrine responses to, symptoms of, and cognitive function during hypoglycemia in intensively treated patients with short-term IDDM. Diabetes 1993; 42: 1683-9
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



