ĐÁI THÁO ĐƯỜNG THAI KỲ: NGHIÊN CỨU NHỮNG YẾU TỐ ẢNH HƯỞNG VÀ KẾT QUẢ THAI KỲ
Lê Lam Hương1, Hoàng Trọng Nam2, Ngô thị Minh Thảo1, Võ Hoàng Lâm1
1Trường Đại học Y Dược, Đại học Huế
2 Bệnh viện Trung ương Huế
DOI: 10.47122/vjde.2021.46.28
TÓM TẮT
Đặt vấn đề: Bệnh rối loạn chuyển hoá thường gặp nhiều trong khi mang thai và được ghi nhận có xu hướng ngày càng tăng trên thế giới trong đó có Việt Nam. Mục tiêu: Nghiên cứu những yếu tố ảnh hưởng liên quan đến đái tháo đường thai kỳ và kết quả thai kỳ. Kết quả: Nhóm thai phụ đái tháo đường thai kỳ tuổi trung bình là 29,2± 6,6 nhỏ nhất 16 tuổi, lớn nhất là 46 tuổi. Tỷ lệ ĐTĐTK trong nhóm thai phụ có tiền sử đẻ con to (≥ 4000g) là 20,4%. Đa thai chiếm tỷ lệ 3,1%, đa ối 7,4%. Tiền sản giật chiếm 16,6%. Tuổi mẹ >35 có nguy cơ đái tháo đường thai kỳ cao gấp 5,6 lần 95%CI (1,4-21,5). BMI ≥23 tăng nguy cơ 3,4 lần 95%CI (1,1-10,3). Tiền sử thai chết lưu, sẩy thai nguy cơ đái tháo đường thai kỳ tăng 8,2 lần 95%CI (1,7-38,6). Tiền sử sinh non, dọa sinh non nguy cơ đái tháo đường thai kỳ tăng 5,2 lần 95%CI (1,7-38,6). Gia đình có người bệnh ĐTĐ tăng lên cao gấp 8,8(1,06- 73,6), p<0,05. Thai phụ sinh con >4000gr nguy cơ lên 4,9 lần 95%CI (1,1-23,9). Yếu tố nguy cơ của ĐTĐTK gồm: tiền sử gia đình đái tháo đường, tiền sử đẻ con to ≥ 4000g; tiền sử thai lưu sẩy thai; tuổi mẹ ≥ 35, chỉ số BMI trước khi mang thai ≥ 23 là các biến độc lập với đái tháo đường thai kỳ. Tỷ lệ mổ đẻ sản phụ ĐTĐTK là 48,1%. Tỷ lệ đờ tử cung 9,2% ở nhóm đái tháo đường thai kỳ. Chấn thương sinh dục chiếm 5,5%. Chấn thương trẻ, đẻ mắc vai chiếm tỷ lệ 1,8. Kết luận: Cần tầm soát ĐTĐTK thường quy ở tất cả thai phụ khám thai, nhất là thai phụ BMI ≥ 23, có tiền sử sinh con thai chết lưu, sinh con >4000gr.
Từ khoá: Mổ lấy thai, đái tháo đường thai kỳ, đờ tử cung, con to.
ABSTRACT
Gestational diabetes: Research on risk factors and fetomaternal outcomes
Le Lam Huong, Hoang Trong Nam, Ngo Thi Minh Thao, Vo Hoang Lam
1 2 University of Medicine & Pharmacy,
Hue University
3 Hue Central Hospital
Background: Metabolic disorders are common during pregnancy and recorded an increasing trend in the world, including Vietnam. Objectives: To study the influencing factors related to gestational diabetes and pregnancy outcome. Methods: Descriptive cross-sectional study. Results: The mean age of pregnant women with gestational diabetes was 29.2 ± 6.6 years, the youngest is 16 years old, and the oldest is 46 years old. The prevalence of gestational diabetes in the group of history of macrosomia (≥ 4000g) is 20.4%. Multiple pregnancies present in 3.1%, polyhydramnios was found in 7.4%. Pre- eclampsia was observed in 16.6%. The risk of gestational diabetes of women over 35 years old is about 5.6 times as high as normal,95% CI (1,4-21.5). And for those whose BMI is from 23, their risk increases 3.4 times 95% CI (1.1-10.3). The chance of gestational diabetes increased by 8.2 times 95% CI (1.7-38.6) in the women who have a history of stillbirth and miscarriage. History of preterm birth has a 5.2 increased risk of gestational diabetes, 95% CI (1.7-38.6). The risk increased by 8.8 (1.06-73.6), p <0.05, and 4.9 times 95% CI (1.1-23.9) with a family history of diabetes and history of macrosomia (> 4000 gram), respectively. Risk factors for gestational diabetes which include a family history of diabetes, history of macrosomia ≥ 4000g; history of stillbirth; maternal age ≥ 35, pre- pregnancy BMI ≥ 23 are independent variables for gestational diabetes. About 48,1% of women underwent cesarean section 48.1% in the control group. The prevalence of uterine atony is 9.2% in the gestational diabetes group. Genital track trauma present in 5.5%. The rate of birth injury, shoulder dystocia is 1.8%. Conclusion: Routine screening of gestational diabetes is required in all pregnant women with antenatal care, especially pregnant women with BMI ≥ 23, history of stillbirth, and history of macrosomia > 4000gr.
Keywords: Caesarean section, gestational diabetes, uterine atony, macrosomia.
Chịu trách nhiệm chính: Lê Lam Hương Ngày nhận bài: 09/01/2021
Ngày phản biện khoa học: 09/02/2021 Ngày duyệt bài: 01/04/2021
Email: [email protected] Điện thoại: 0914025449
1. ĐẶT VẤN ĐỀ
Đái tháo đường thai kỳ theo Tổ chức Y tế thế giới (WHO) là tình trạng rối loạn dung nạp glucose ở nhiều mức độ, khởi phát hoặc được phát hiện lần đầu tiên trong lúc mang thai. Các trường hợp bệnh nhân đã có rối loạn dung nạp glucose từ trước nhưng chưa được phát hiện hay là xảy ra đồng thời với quá trình mang thai cũng không được bỏ qua, đa số các thai phụ đái tháo đường thai kỳ sẽ hết sau khi sinh [5],[10].
Đái tháo đường thai kỳ là một thể của bệnh đái tháo đường khi mang thai. Bệnh rối loạn chuyển hoá thường gặp nhiều trong khi mang thai và được ghi nhận có xu hướng ngày càng tăng trên thế giới trong đó có Việt Nam [1],[2]. Tổ chức Y tế thế giới đã định nghĩa đái tháo đường thai kỳ là tình trạng rối loạn dung nạp glucose ở bất kỳ mức độ nào, khởi phát hoặc được phát hiện lần đầu tiên trong lúc mang thai [9]. Nguy cơ bị đái tháo đường thai kỳ tăng tới 7,6 lần ở người Đông Nam Á (95%CI 4,1 – 14,1) [4]. Ở Việt Nam, tỷ lệ mắc bệnh dao động khoảng từ 3,6 – 39,0% tuỳ theo vùng và tiêu chuẩn chọn [6],[7].
Đái tháo đường thai kỳ nếu không được chẩn đoán và điều trị sẽ gây nhiều nguy cơ cho cả mẹ và con, các bệnh lý tiền sản giật, sẩy thai, thai lưu, ngạt sơ sinh, tử vong chu sinh, thai to làm tăng nguy cơ đẻ khó và mổ đẻ,… Trẻ sơ sinh của những bà mẹ đái tháo đường thai kỳ có nguy cơ hạ glucose máu, hạ canxi máu, vàng da; khi trẻ lớn hơn sẽ có nguy cơ béo phì và đái tháo đường týp 2 [8],[9]. Khoảng 30 – 50% phụ nữ đái tháo đường thai kỳ sẽ đái tháo đường thai kỳ ở lần mang thai tiếp theo [10]. Thai phụ bị đái tháo đường thai kỳ sẽ chuyển thành đái tháo đường týp 2 trong 5-10 năm sau khi sinh chiếm tỷ lệ từ 20 đến 50%. Những phụ nữ có nguy cơ cao bị đái tháo đường thai kỳ cần được xét nghiệm sàng lọc trong lần khám thai đầu tiên [5][9].
Mục tiêu: Nghiên cứu những yếu tố ảnh hưởng liên quan đến đái tháo đường thai kỳ và kết quả thai kỳ
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Nghiên cứu thực hiện trên 54 trường hợp chẩn đoán là đái tháo đường thai kỳ đến khám theo dõi thai kỳ tại Bệnh viện Trung ương Huế và 54 trường hợp đến khám theo dõi thai kỳ tại Bệnh viện Trung ương Huế không bị ĐTĐTK từ tháng 05 năm 2019 đến 08 năm 2020.
Tiêu chuẩn chọn: Có làm nghiệm pháp dung nạp đường huyết ở tuần lễ thứ 24-28 được chẩn đoán là đái tháo đường thai kỳ.
Tiêu chuẩn loại trừ: Thai phụ đã được chẩn đoán ĐTĐ trước khi có thai. Thai phụ đang mắc các bệnh có ảnh hưởng đến chuyển hóa glucose như Basedow, suy giáp, Cushing, suy gan, suy thận,… Đang dùng thuốc có ảnh hưởng đến chuyển hóa glucose như corticoid, salbutamol, thuốc hạ huyết áp,.. Đang mắc bệnh cấp tính: nhiễm khuẩn toàn thân, lao phổi, viêm gan,… Những thai phụ không đồng ý tham gia nghiên cứu.
Nhóm chứng gồm 54 thai phụ đến khám theo dõi thai kỳ tại Bệnh viện Trung Ương Huế. Có làm nghiệm pháp dung nạp đường huyết ở tuần lễ thứ 24-28 và không bị đái tháo đường thai kỳ
Tiêu chuẩn chẩn đoán đái tháo đường thai kỳ [6].
Đường máu lúc đói: ≥ 5,1 mmol/l (92 mg/dl). Đường máu sau 1 giờ: ≥ 10,0 mmol/l (180 mg/dl) hoặc Đường máu sau 2 giờ: ≥ 8,5 mmol/l (153 mg/l).
Tiêu chuẩn tăng cân phù hợp theo khuyến cáo của ADA về kiểm soát tăng cân trong thai kỳ, dựa trên BMI trước khi có thai [89]:
BMI < 18,5: tăng từ 12 – 18 kg. BMI = 18,5 – 22,9: khoảng 11 – 15 kg. BMI = 23 – 29,9: tăng từ 7 – 11 kg BMI ≥ 30: tăng từ 5 – 9 kg. Từ tháng thứ 3 trở đi, những phụ nữ có BMI ≤ 22,9 nên tăng trung bình 0,5 kg/tuần, BMI ≥ 23 chỉ nên tăng thêm khoảng 0,25 kg/tuần.
Một số tiêu chí trong nghiên cứu: Tiền sản giật: tăng huyết áp, phù, protein niệu.
- Sẩy thai: thai và rau bị tống ra khỏi buồng tử cung trước 22 tuần
- Thai chết trong buồng tử cung: thai chết, lưu lại trong buồng tử cung quá 48 giờ
- Đẻ non: là cuộc chuyển dạ xảy từ lúc hết 22 tuần đến hết 37 tuần thai kỳ tính từ ngày đầu tiên của kỳ kinh cuối cùng.
- Đa ối: AFI > 25cm gọi là đa ối.
Bảng 2.1. Chỉ số Apgar
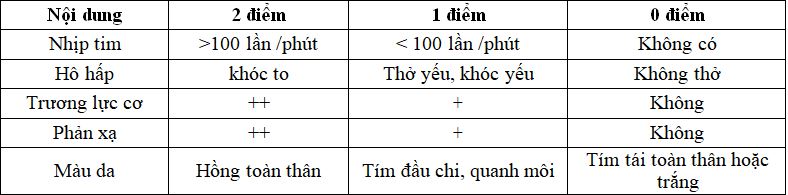
Bình thường, Apgar phút thứ nhất sau đẻ ≥ 8 điểm. Apgar < 8 điểm: trẻ ngạt
3. KẾT QUẢ NGHIÊN CỨU
Bảng 3.1. Đặc điểm chung
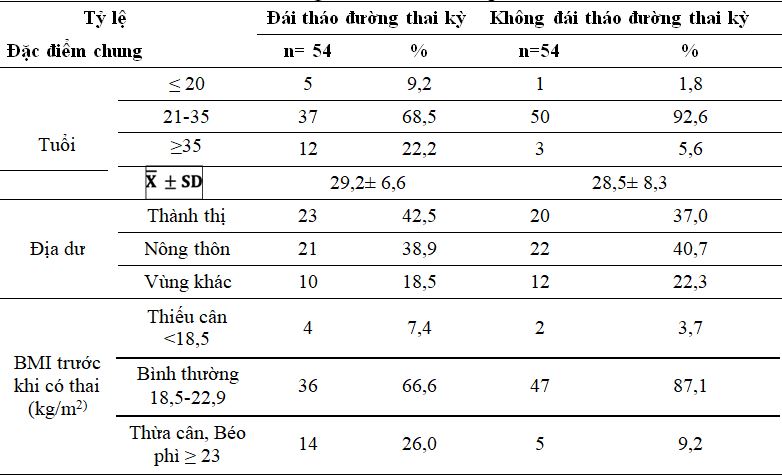
Nhóm thai phụ đái tháo đường thai kỳ tuổi trung bình là 29,2± 6,6 nhỏ nhất 16 tuổi, lớn nhất là 46 tuổi. Nhóm tuổi 21-35 chiếm 68,5%. Ở vùng nông thôn 45,2%. Thừa cân, Béo phì chiếm 26%.
Bảng 3.2. Đặc điểm tiền sử
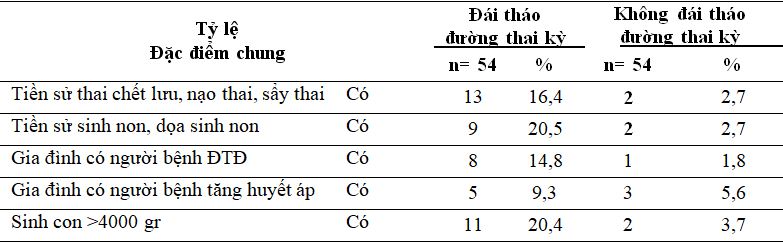
Tiền sử thai chết lưu, nạo thai, sẩy thai chiếm 16,4%. Tiền sử sinh non, dọa sinh non chiếm 20,5%. Tỷ lệ ĐTĐTK trong nhóm thai phụ có tiền sử đẻ con to (≥ 4000g) là 20,4%. Kết quả này cũng phù hợp với nhiều nghiên cứu đã có trước đây. Tỷ lệ thai phụ có tiền sử gia đình ĐTĐ trong nghiên cứu khác thấp hơn nghiên cứu chúng tôi. Theo Trần Khánh Nga và cộng sự tiền sử gia đình có người ĐTĐ làm tăng nguy cơ mắc ĐTĐTK [4]
Bảng 3.3. Đặc điểm thai kỳ
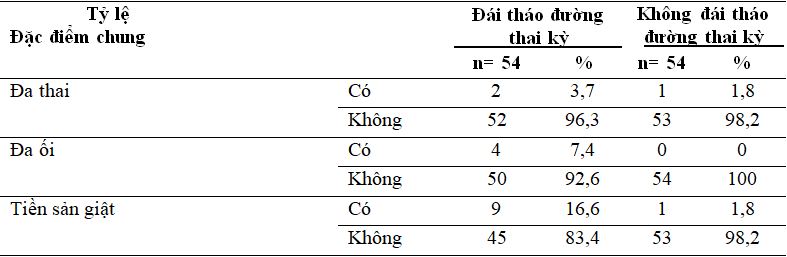
Đa thai chiếm tỷ lệ 3,1%, đa ối 7,4%. Tiền sản giật chiếm 16,6%.
Bảng 3.4. Một số nguy cơ đái tháo đường thai kỳ
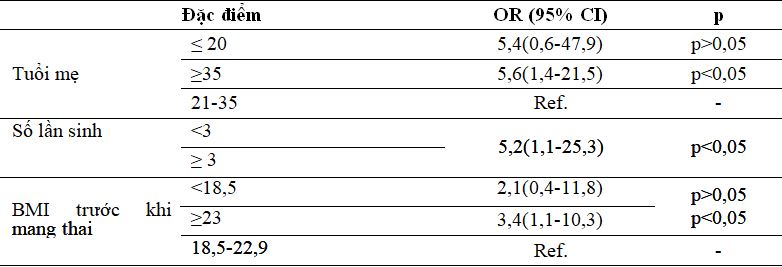
Tuổi mẹ >35 có nguy cơ đái tháo đường thai kỳ cao gấp 5,6 lần 95%CI (1,4-21,5) Sinh lớn hơn hay bằng 3 lần đái tháo đường thai kỳ gấp 5,2 lần (1,1-25,3) nghiên cứu Trần Khánh Nga [4]BMI thai phụ ≥ 25 (p<0,001, OR=4,92) thì nghiên cứu chúng tôi thấp hơn BMI ≥23 thì tăng nguy cơ 3,4 lần 95%CI (1,1-10,3).
Bảng 3.5. Một số nguy cơ giữa yếu tố tiền sử, đặc điểm lâm sàng và đái tháo đường thai kỳ

Tiền sử thai chết lưu, sẩy thai nguy cơ đái tháo đường thai kỳ tăng 8,2 lần 95%CI (1,7-38,6). Tiền sử sinh non, dọa sinh non nguy cơ đái tháo đường thai kỳ tăng 5,2 lần 95%CI (1,7-38,6). Thai phụ gia đình có người bệnh tăng huyết áp có nguy cơ đái tháo đường thai kỳ tăng 8,2 lần 95%CI (0,4-7,6) với p>0,05 cao hơn so với nghiên cứu khác tiền sử tăng huyết áp thai kỳ (p=0,004, OR=4,32). Gia đình có người bệnh ĐTĐ tăng lên cao gấp 8,8(1,06-73,6), p<0,05. Thai phụ sinh con >4000g rnguy cơ tăng 4,9 lần 95%CI (1,1-23,9)[3][4]. Biến chứng thai chết lưu trong ĐTĐTK chưa rõ cơ chế, một số tác giả cho rằng thai chết lưu có thể do thai thiếu oxy, tăng glucose máu và tăng insulin máu làm thai bị thiếu oxy, nhiễm toan.
Bảng 3.6. Phân tích hồi quy logistiq đa biến các yếu tố nguy cơ ĐTĐTK
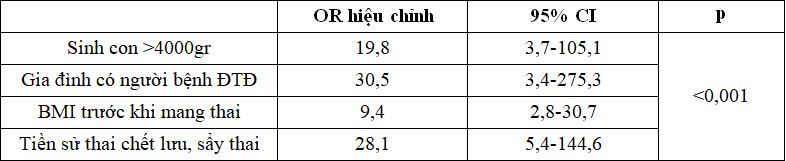
Qua phân tích hồi quy logistic đa biến chúng tôi thấy yếu tố nguy cơ thực sự của ĐTĐTK gồm: tiền sử gia đình đái tháo đường, tiền sử đẻ con to ≥ 4000g; tiền sử thai lưu sẩy thai; tuổi mẹ ≥ 35, chỉ số BMI trước khi mang thai ≥ 23 là các biến độc lập với đái tháo đường thai kỳ.
Chúng tôi đã nghiên cứu về các yếu tố được coi là nguy cơ mắc ĐTĐTK ở các thai phụ như: tuổi, tiền sử gia đình ĐTĐ, huyết áp cao, sinh con to và so với nhóm không có yếu tố nguy cơ mắc ĐTĐTK. Sự khác biệt có ý nghĩa với p < 0,05. Nghiên cứu khác cũng cho kết quả tương tự. Tiến hành sàng lọc ĐTĐTK cho những thai phụ có yếu tố nguy cơ hay cho tất cả thai phụ cũng là vấn đề cần bàn luận. Khi chỉ sàng lọc cho thai phụ có yếu tố nguy cơ thì có thể bỏ sót đến 30% thai phụ bị ĐTĐTK. Vùng có tỷ lệ ĐTĐTK < 3% có thể chỉ cần sàng lọc cho những thai phụ có yếu tố nguy cơ. Nhưng ở vùng tỷ lệ ĐTĐTK > 3%
thì nên sàng lọc cho tất cả thai phụ [3][8].
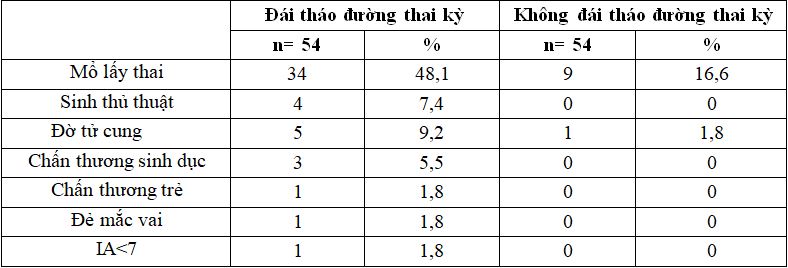
Tỷ lệ mổ đẻ trong các sản phụ ĐTĐTK là 48,1% nhóm chứng 16,6. Tỷ lệ đờ tử cung chiếm 9,2% ở nhóm đái tháo đường thai kỳ. Chấn thương sinh dục chiếm 5,5%.
Chấn thương trẻ, đẻ mắc vai chiếm tỷ lệ 1,8. Tỷ lệ mổ đẻ trong nghiên cứu của chúng tôi tương đối thấp so với một số nghiên cứu khác, tỷ lệ suy thai thấp hơn và băng huyết sau đẻ do đờ tử cung tương tự nghiên cứu khác. Băng huyết sau đẻ khi thai phụ ĐTĐTK thường do thai to, tuy nhiên khi siêu âm có thể ước tính cân nặng bé tương đối trước đẻ nên đã có sự chuẩn bị, hoặc mổ lấy thai, sử dụng thuốc tăng co sau đẻ để hạn chế băng huyết sau sinh, do vậy tỷ lệ chảy máu sau đẻ không cao hơn nhiều so với nhóm không ĐTĐTK[3][4][7]. Với mỗi nghiên cứu cho một kết quả sản khoa khác nhau ở các thai phụ bị ĐTĐTK, tùy thuộc vào tiêu chuẩn chẩn đoán, nơi theo dõi điều trị và xử lý thai kỳ.
Bảng 3.7. Kết quả thai kỳ
4. KẾT LUẬN
Tuổi trung bình là 29,2± 6,6. Tỷ lệ ĐTĐTK trong nhóm thai phụ có tiền sử đẻ con to (≥ 4000g) là 20,4%. Đa thai 3,1%, đa ối 7,4%. Tiền sản giật 16,6%.
Tuổi mẹ >35 có nguy cơ đái tháo đường thai kỳ cao gấp 5,6 lần 95%CI (1,4-21,5). BMI ≥23 tăng nguy cơ 3,4 lần 95%CI (1,1-10,3).
Tiền sử thai chết lưu, sẩy thai nguy cơ đái tháo đường thai kỳ tăng 8,2 lần 95%CI (1,7- 38,6). Tiền sử sinh non, dọa sinh non nguy cơ đái tháo đường thai kỳ tăng 5,2 lần 95%CI (1,7-38,6). Gia đình có người bệnh ĐTĐ tăng lên cao gấp 8,8(1,06-73,6), p<0,05. Sinh con >4000gr nguy cơ 4,9 lần 95%CI (1,1-23,9).
Yếu tố nguy cơ ĐTĐTK gồm: tiền sử gia đình đái tháo đường, tiền sử đẻ con to ≥ 4000g; tiền sử thai lưu sẩy thai; tuổi mẹ ≥ 35, chỉ số BMI trước khi mang thai ≥ 23 là các biến độc lập với đái tháo đường thai kỳ.
Tỷ lệ mổ đẻ trong các sản phụ ĐTĐTK là 48,1% nhóm chứng 16,6%. Tỷ lệ đờ tử cung chiếm 9,2% ở nhóm đái tháo đường thai kỳ. Chấn thương sinh dục chiếm 5,5%. Chấn thương trẻ, đẻ mắc vai chiếm tỷ lệ 1,8.
TÀI LIỆU THAM KHẢO
- Bộ Y tế (2020), “Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2”.
- Bộ Y tế, Vụ Bảo vệ bà mẹ – trẻ em (2019), “Hướng dẫn quốc gia dự phòng và kiểm soát đái tháo đường thai kỳ”.
- Huỳnh Ngọc Duyên (2019), “Tỷ lệ đái tháo đường thai kỳ và các yếu tố liên quan tại Bệnh viện Sản Nhi Cà Mau”, Y Học TP. Hồ Chí Minh, 23(2), tr. 95 – 100.
- Trần Khánh Nga và cộng sự (2019), “Nghiên cứu tỷ lệ đái tháo đường thai kỳ và một số yếu tố liên quan tại Bệnh viện Phụ sản thành phố Cần Thơ”, Tại chí Y Dược học – Trường Đại học Y Dược Huế, tập 9, số 6+7, 187-194.
- ACOG Practice Bulletin (2018), “Gestional Diabetes Mellitus”, Obstet Gynecol, No 180; 131(2):e49-e64.
- ADA (2021), “Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes—2021”, Diabetes Care 2021; 44:S15.
- Feig DS, Hwee J, Shah BR, et al (2014), “Trends in incidence of diabetes in pregnancy and serious perinatal outcomes: a large, population-based study in Ontario, Canada 1996-2010”, Diabetes Care; 37:1590.
- Kiani F, Naz MS, et al (2017), “The Risk Factors of Gestational Diabetes Mellitus”, Int J Womens Health; 5:253.
- Siew M.C. (2018), “Prevalence and risk factors of gestational diabetes mellitus in Asia: a systematic review and meta- analysis”, BMC Pregnancy Childbirth. 2018; 18:
- WHO (2018), “Diagnosis of gestational diabetes in pregnancy”, The WHO Reproductive Health Library, 1, pp. 1 –
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



