CẬP NHẬT CHẨN ĐOÁN VÀ ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG THAI KỲ 2019
BS Nguyễn Thị Thu Thảo
BACKGROUD
Gestational diabetes mellitus is a glucose tolerance disorder diagnosed in the second or third trimester of pregnancy and no previous evidence of type 1 or type 2 diabetes mellitus. The rate of type 2 diabetes mellitus is increasing in parallel with obesity which is also increasing contributing to increase the rate of type 2 diabetes mellitus. Gestational diabetes mellitus carries risks for the mother, fetus and neonate. The children whose their mother with gestational diabetes mellitus is at risk of overweight, obesity and type 2 diabetes in the future. Most gestational diabetes women will return to normal after birth, some have impaired glucose tolerance in the next birth and 50-70% will have diabetes in the future. Insulin resistance is the main mechanism in the development of gestational diabetes mellitus. At the first of pregnancy 20 weeks has an increase estrogen, progesterone and b pancreatic proliferation lead to increase insulinemia so that blood glucose during this period is still stable. In the second half of pregnancy due to increase placental hormones and insulin-resistant hormones that increase more severe insulin resistance. In addition, the more insulin requirements increase, the more insulin deficiency are severe leading to glucose tolerance disorder and finally gestational diabetes mellitus. Gestational diabetes mellitus causes maternal and fetus complications such as hypertension, cesarean section, pre-eclampsia, spontaneous abortion, congenital anomalies, macrosomia, neonatal hypoglycemia, neonatal hyperbilirubinemia, miscarriage, premature birth, shoulder clogging, respiratory failure, perinatal death..
Keywords: Gestational diabetes mellitus, oral glucose tolerance test, fasting glucose, one–hour postprandial, two–hour postprandial
Chịu trách nhiệm chính:
Ngày nhận bài:
Ngày phản biện khoa học:
Ngày duyệt bài:
KHUYẾN CÁO CỦA HIỆP HỘI ĐÁI THÁO ĐƯỜNG HOA KỲ 2019:
Nên thử đường huyết trong lần khám thai đầu tiên cho các thai phụ chưa được chẩn đoán ĐTĐ dựa trên các yếu tố nguy cơ (YTNC). Sử dụng tiêu chuẩn chẩn đoán ĐTĐ cơ bản (B). Tầm soát ĐTĐTK bằng NPDN glucose ở tuần 24 – 28 thai kỳ cho tất cả các thai phụ không có ĐTĐ trước đó (A).
Tầm soát bằng NPDN glucose sau khi sinh 4 – 12 tuần cho các thai phụ có ĐTĐTK (E). ĐTĐTK cần lập lại tầm soát ít nhất mỗi 3 năm (B).
Nếu sau tầm soát có nguy cơ mắc ĐTĐ nên cho thay đổi lối sống hoặc dùng Metformin (A).
HƯỚNG DẪN TẦM SOÁT & CHẨN ĐOÁN ĐTĐ THAI KỲ
- Từ kết quả nghiên cứu HAPO về kết cục sản khoa của tăng đường huyết trên 23.000 thai phụ, Hiệp hội các nhà sản khoa & ĐTĐ quốc tế (IADPSG) và Hiệp hội ĐTĐ Hoa Kỳ đã khuyến cáo làm NPDN glucose cho tất cả thai phụ vào tuần lễ 24 – 28 thai kỳ
Tiếp cận 1 bước:
- Đo đường huyết tương lúc đói, 1giờ, 2 giờ sau uống 75g glucose, thực hiện vào buổi sáng sau nhịn đói qua đêm ít nhất > 8 giờ.
- ∆ (+) ĐTĐTK khi có bất kỳ 1 giá trị nào sau đây:
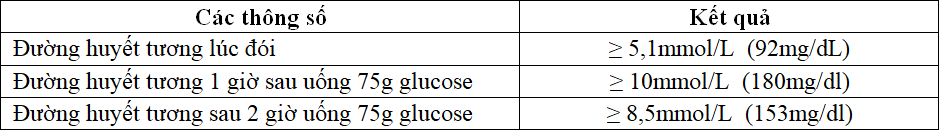
Tiếp cận 2 bước: Chẩn đoán ĐTĐTK dựa theo tiêu chuẩn Carpenter – Coustan 1982
- Bước 1: sàng lọc không cần nhịn đói, cho uống 50g glucose, 1 giờ sau đo đường huyết tương, nếu ≥ 130mg/dl, 135 mg/dl hoặc 140 mg/dl, thì thực hiện bước 2
- Bước 2: phải nhịn đói qua đêm, cho uống 100g glucose, đo đường huyết tương lúc đói, 1 giờ, 2 giờ, 3 giờ. Nếu có ≥ 2 bất thường các giá trị dưới đây sẽ được chẩn đoán ĐTĐ thai kỳ
- ĐH đói ≥ 95 mg/dl (5,3 mmol/l)
- Sau 1 giờ ≥ 180 mg/dl (10 mmol/l)
- Sau 2 giờ ≥ 155 mg/dl (8,6 mmol/l)
- Sau 3 giờ ≥ 140 mg/dl (7,8mmol/l)
CHĂM SÓC TRƯỚC SINH
Khuyến cáo ADA 2019: nếu thai phụ có ĐTĐ típ 1 hoặc ĐTĐ típ 2 mà chuẩn bị có thai nên được tư vấn về nguy cơ tiến triển bệnh võng mạc, cần được khám mắt có làm dãn đồng tử
- Trước khi có thai hoặc.
- Ba tháng đầu thai kỳ.
- Sau đó mỗi 3 tháng.
- Và 1 năm sau sinh tùy mức độ tổn thương theo ý kiến của BS chuyên khoa mắt (B).
KHUYẾN CÁO CỦA ADA 2019 VỀ CÂN NẶNG TRONG THAI KỲ
Đái tháo đường thai kỳ cho phép tăng cân dựa vào BMI trước có thai:
- BMI <18,5: tăng cân 12,5 – 18kg
- BMI 18,5 – 22.9: tăng cân 11,5 – 16 kg
- BMI 23 – 24,9: tăng 7 – 11 kg (15 – 25 Ib).
- BMI > 25: tăng 4,5 – 9 kg (10 – 20Ib).
ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG THAI KỲ – KHUYẾN CÁO ADA 2019
- Thai phụ có ĐTĐ trước đó hoặc ĐTĐ thai kỳ: nên tự theo dõi ĐH đói và ĐH sau ăn tại nhà trước và trong thời gian mang thai (B)
- HbA1c hơi thấp trong thai kỳ, do đó mục tiêu HbA1c lý tưởng < 6% hoặc có thể < 7% nếu có nguy cơ hạ ĐH (B)
- Sau khi chẩn đoán ĐTĐTK có dùng thuốc ngay không? Dùng thuốc viên hạ ĐH hay insulin? Loại insulin nào dùng được trong thai kỳ?
CHIẾN LƯỢC ĐIỀU TRỊ ĐÁI THÁO ĐƯỜNG THAI KỲ 2019

MỤC TIÊU ĐIỀU TRỊ CHUNG – THEO ADA 2019 & HIỆP HỘI ĐỒNG THUẬN
QUỐC TẾ LẦN THỨ V VỀ ĐÁI THÁO ĐƯỜNG THAI KỲ
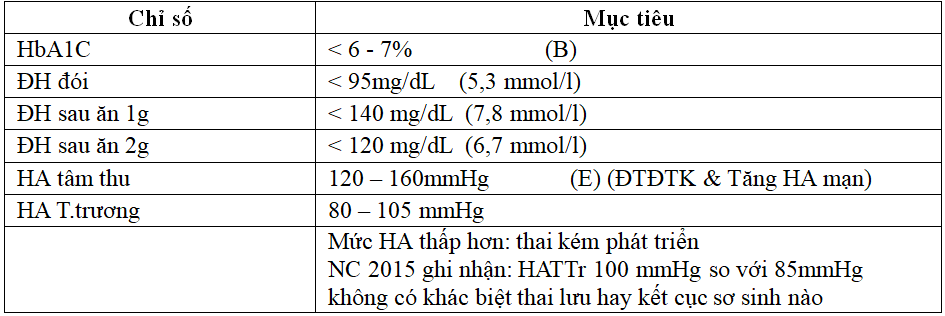
CÁC KHUYẾN CÁO VỀ MỤC TIÊU HUYẾT ÁP CỦA ADA & HIỆP HỘI CÁC NHÀ SẢN KHOA HOA KỲ (ACOG)

KHUYẾN CÁO ADA 2019 VỀ MỤC TIÊU HBA1C VÀ HUYẾT ÁP TRONG THAI KỲ, CÁC THUỐC CHỐNG CHỈ ĐỊNH TRONG THAI KỲ

CÁC KHUYẾN CÁO CỦA ADA 2019

CÁC THUỐC HẠ HUYẾT ÁP DÙNG ĐƯỢC TRONG THAI KỲ
Chỉ định:
- Methyldopa, Nifedipin, labetalol, diltiazem, clonidine, prazosin.
Chống chỉ định:
- Thuốc ức chế men chuyển, ức chế thụ thể vì gây loạn sản thận thai nhi, thiểu ối, thai chậm phát triển …
- Lợi tiểu làm giảm thể tích huyết tương của mẹ, giảm tưới máu nhau thai.
- Statin vì gây quái thai.
Khuyến cáo ADA 2019 về phòng ngừa tiền sản giật trong ĐTĐ thai kỳ
- Thai phụ có ĐTĐ típ 1 hoặc ĐTĐ típ 2: nên cho Aspirin liều thấp (60 – 150 mg/ngày, liều thường dùng 81mg/ngày) bắt đầu từ cuối tam cá nguyệt thứ nhất cho đến khi trẻ được sinh ra để giảm nguy cơ tiền sản giật (A).
CÁC CHỨNG CỨ VỀ CÁC LOẠI INSULIN DÙNG ĐƯỢC TRONG THAI KỲ
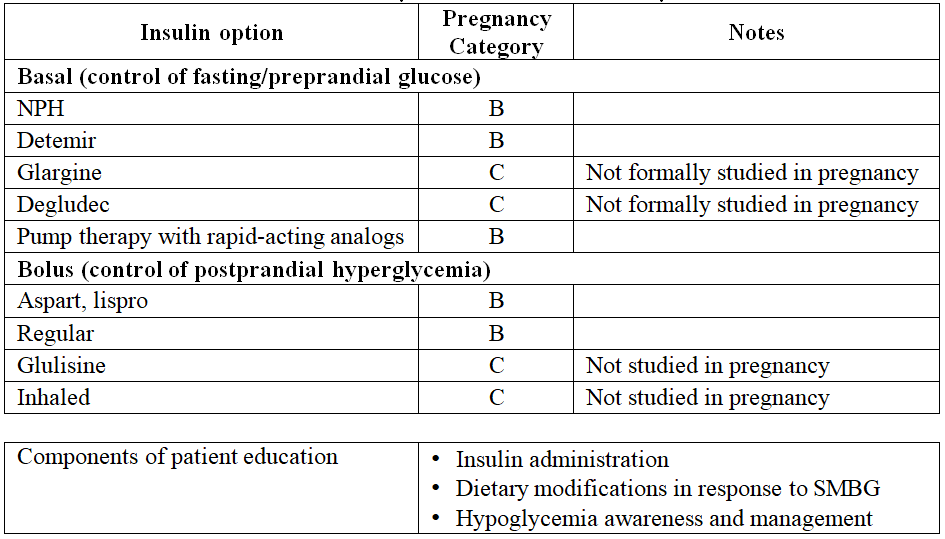
ĐIỀU TRỊ ĐTĐ THAI KỲ
Thay đổi lối sống bao gồm dinh dưỡng thích hợp, vận động thể lực à đánh giá lại sau 2 tuần. Nếu không đạt mục tiêu, dùng insulin tuỳ mức đường huyết
Khuyến cáo của ADA & Hiệp hội các nhà sản khoa hoa Kỳ (ACOG)
Khuyến cáo nên bắt đầu điều trị insulin khi có ≥ 2 giá trị sau, theo dõi liên tục trong 1 – 2 tuần:
- ĐH đói > 5,8 mmol/l (104 mg/dl), hoặc
- ĐH sau ăn 2 giờ > 7,2 mmol/l (130mg/dl).
Liều khởi đầu 2 đơn vị insulin tác dụng nhanh trước bữa ăn, chỉnh liều mỗi 3–5 ngày.
Tiêu chuẩn nhập viện
Các trường hợp đường huyết tăng cao kèm nhiễm trùng hoặc có nhiễm toan ceton hoặc nhiều nguy cơ cho mẹ và con.
ĐTĐ THAI KỲ VÀ PHẪU THUẬT MỔ BẮT CON: CÁCH TRUYỀN DUNG DỊCH GIK

CHĂM SÓC TRƯỚC & SAU SINH – ADA 2019

CHĂM SÓC SAU SINH – ADA 2019
Bao gồm đánh giá tâm lý xã hội và hỗ trợ việc tự chăm sóc.
Nên cho con bú mẹ sẽ mang lại nhiều lợi ích lâu dài cho mẹ và con.
Sau khi sinh tình trạng đề kháng insulin giảm, sự nhạy cảm insulin tăng trở lại do đó liều insulin thấp hơn trước sinh hoặc có thể ngưng dùng insulin. Sản phụ tự theo dõi đường huyết tại nhà. ĐTĐTK làm gia tăng nguy cơ mắc ĐTĐ 50 – 70% sau 15 – 25 năm. Cần đánh giá lại 4 – 12 tuần sau sinh = NPDNG (không dùng HbA1c vì có thể vẫn còn thấp do mất máu sau sinh). Nếu bình thường, lập lại 1 – 3 năm tuỳ thuộc các YTNC (tiền căn gia đình, BMI trước có thai, nhu cầu dùng insulin trong thời gian mang thai). Thay đổi lối sống và nếu cần có thể kết hợp thêm Metformin sẽ ngăn ngừa diễn tiến đến ĐTĐ 35 – 40% sau 10 năm. Cần có biện pháp tránh thai sau sinh và có kế hoạch mang thai tiếp lần sau.
NHẮC LẠI MỘT SỐ YẾU TỐ NGUY CƠ ĐÁI THÁO ĐƯỜNG
Tiêu chí tầm soát đái tháo đường hoặc tiền ĐTĐ ở người lớn không triệu chứng – ADA 2019
- Mọi đối tượng thừa cân, béo phì (có BMI ≥ 25kg/m2 hoặc ≥ 23kg/m2 đối với Mỹ gốc Á) có 1 trong các yếu tố nguy cơ sau:
- Gia đình có trực hệ gần bị ĐTĐ
- Thuộc sắc dân hoặc chủng tộc có nguy cơ cao (Mỹ gốc phi, Mỹ bản xứ, Mỹ la tinh, Mỹ gốc á, dân đảo thái bình dương)
- Có tiền sử bệnh mạch vành.
- Tăng HA (HA ≥ 140/90mmHg hoặc đang điều trị tăng HA)
- HDL<35mg/dl (0,9mmol/L) và hoặc Triglycerid >250mg/dl (2,82mmol/L)
- Phụ nữ có hội chứng buồng trứng đa nang.
- Ít vận động
- HC đề kháng Insulin (béo phì nặng, gai đen)
- HbA1c > 5,7%, rối loạn đường huyết đói hoặc rối loạn dung nạp glucose nên lập lại mỗi năm
- Phụ nữ được chẩn đoán ĐTĐ thai kỳ nên lập lại ít nhất mỗi 3 năm
- Bắt dầu tầm soát cho đối tượng trên 45 tuổi
- Nếu tầm soát (-) nên lập lại ít nhất mỗi 3 năm hoặc gần hơn tùy thuộc vào kết quả ban đầu và các yếu tố nguy cơ.
KẾT LUẬN
ĐTĐ thai kỳ đang ngày càng gia tăng và gây ra các biến cố cho mẹ và con. Nên thử đường huyết ở lần khám thai đầu tiên, sử dụng tiêu chuẩn cơ bản để chẩn đoán ĐTĐ và thực hiện NPDN glucose ở tuần 24 – 28 của thai kỳ cho tất cả thai phụ để phát hiện ĐTĐTK. Điều trị ĐTĐ thai kỳ khởi đầu bằng thay đổi lối sống bao gồm dinh dưỡng thích hợp và vận động thể lực sao cho đạt mục tiêu điều trị, để tránh các biến cố cho mẹ và con, nếu vẫn không đạt mục tiêu nên cân nhắc phối hợp thêm insulin. Đánh giá lại 4 – 12 tuần sau sinh = NPDN glucose, phát hiện và điều trị sớm đái tháo đường nếu có.
TÓM TẮT
ĐTĐ thai kỳ là tình trạng rối loạn dung nạp đường được chẩn đoán trong 3 tháng giữa hoặc 3 tháng cuối của thai kỳ và không có bằng chứng đái tháo đường (ĐTĐ) típ 1 hoặc ĐTĐ típ 2 trước đó. Tỉ lệ ĐTĐ thai kỳ đang gia tăng và song hành với tình trạng béo phì cũng đang gia tăng góp phần làm gia tăng tỉ lệ bệnh ĐTĐ típ 2. ĐTĐ thai kỳ làm gia tăng các tai biến sản khoa cho mẹ và con, trẻ có mẹ bị ĐTĐ thai kỳ có nguy cơ thừa cân, béo phì và đái tháo đường về sau. Hầu hết ĐTĐTK (đái tháo đường thai kỳ). sẽ trở về bình thường sau khi sinh, một số có rối loạn dung nạp glucose ở lần sinh sau và 50 – 70% sẽ có ĐTĐ thật sự trong tương lai. Tình trạng đề kháng insulin là cơ chế chính trong sinh bệnh học ĐTĐTK. Ở 20 tuần đầu của thai kỳ có sự gia tăng estrogen, progesteron và tăng sinh tế bào b tuỵ nên làm tăng insulin trong máu, do đó đường huyết trong giai đoạn này còn ổn định. Ở nửa sau của thai kỳ do sự gia tăng hormon nhau thai và 1 số hormon đối kháng insulin càng làm tăng đề kháng insulin và do nhu cầu insulin ngày càng gia tăng nên càng làm sự thiếu hụt insulin càng nặng nề đưa đến hậu quả rối loạn dung nạp glucose và cuối cùng là đái tháo đường thai kỳ gây ra các biến cố cho mẹ và con như tăng huyêt áp, mổ lấy thai, tiền sản giật, xảy thai, sinh non, dị tật thai, thai lưu, con to, kẹt vai, suy hô hấp, hạ đường huyết sơ sinh và tử vong chu sinh…
Chữ viết tắt: ĐTĐ = đái tháo dường, ĐTĐTK = đái tháo đường thai kỳ, YTNC = yếu tố nguy cơ, NPDN glucose = nghiệm pháp dung nạp glucose, ĐH = đường huyết, HA = huyết áp, ADA = American Diabetes Association, IADPSG = International Association of Diabetes and Pregnancy Study Groups, ACOG = The American College of Obstetricians and Gynecologists, OGTT = Oral Glucose Tolerance Test.
TÀI LIỆU THAM KHẢO
- American Diabetes Association (2019). “Standards of Medical Care in Diabete 2019”, Diabetes Care, Vol 42, Suppl 1, pp 165 – 174.
- O’Neill SM, Kenny LC, Khashan AS, et al (2017). Different insulin types and regimens for pregnant women with preexisting diabetes. Cochrane Database Syst Rev.
- Bain E et al (2015). Diet and exercise interventions for preventing gestational diabetes mellitus. Cochrane Database Syst Rev 2015; 4.
- Han S et al (2013). Different types of dietary advice for women with gestational diabetes mellitus. Cochrane Database Syst Rev 2013;3.
- American College of Obstetricians and Gynecologists; Task Force on Hypertension in Pregnancy (2013). Hypertension in pregnancy. Report of the American College of Obstetricians and Gynecologists Task Force on Hypertension in Pregnancy. Obstet Gynecol; Vol: 122; pp: 1122 – 1131.
- Magee LA, von Dadelszen P, Rey E, et al (2015). Less-tight versus tight control of hypertension in pregnancy. N Engl J Med; Vol: 372; pp: 407 – 417.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



