ĐẶC ĐIỂM LÂM SÀNG CẬN LÂM SÀNG VÀ NGUYÊN NHÂN
ĐÁI THÁO NHẠT ĐIỀU TRỊ TẠI BỆNH VIỆN BẠCH MAI (2013-2017)
Nguyễn Khoa Diệu Vân*** Nguyễn Thị Hương
*Bộ môn Nội Trường Đại học Y Hà Nội
** Bác sỹ nội trú Nội khoa Trường Đại học Y Hà Nội
ABSTRACT
Clinical and subclinical manifestations and causes of diabetes insipidus at Bach Mai Hospital (2013-2017)
Background: In Vietnam, there are no specific studies on subclinical and clinical manifestationsand causes of diabetes insipidus in adults. Study objectives:1. To evaluate the subclinical and clinical manifestations of patients with diabetes insipidus treated at the Department of Endocrinology and Diabetes at Bach Mai Hospital. 2. Comments on some causes of diabetes insipidus in the study sample. Materials and methods: 1.Object: 120 patients with diabetes insipidus treated at Bach Mai Hospital. 2.Methods: Descriptive cross-sectional study, retrospective and prospective. Results: Incidence of diabetes insipidusamong men and women is the same, with average age of 38.50 ± 14.28. Common clinical symptoms are heavy drinking of water, polyuria, thirst, and nocturia (>80%). Average output of urine is 5.67 ± 5.00 liters/day, the amount of water drunk is 5.30 ± 2.23 liters/day. Pituitary dysfunction is 30 to 45%.Average of urine specific gravity is 1,007 ± 0,005. Average of urine osmolality is 208,14 ± 136,99 m0smol/kg. 3/120 patiens have disorder of consciousness, 27,5% have sodium blood level higher than 145 mmol/l. 115/120 patients have central diabetes insipidus, in which brain surgery accounts for 48,7%, tumor brain accounts for 26,9%, unknown is 20,9%, traumatic brain injury is 3,5%. Nephrogenic diabetes insipidus has 3,4%. Diabetes insipidus in pregnancy happens to 1 patient. Conclusion: Cause of diabetes insipidus is mostly central, mainly after pituitary surgery. About 40% of the patients have hypopituitarism. Some other reasons to consider such as nephrogenic diabetes insipidus (inherited or acquired), diabetes insipidus in pregnancy.
Key words: diabetes insipidus, causes of diabetes insipidus
TÓM TẮT
Đặt vấn đề: Ở Việt Nam chưa có nghiên cứu cụ thể về triệu chứng lâm sàng cận lâm sàng và nguyên nhân đái tháo nhạt (ĐTN) trên đối tượng bệnh nhân người lớn. Mục tiêu: 1. Nhận xét đặc điểm lâm sàng, cận lâm sàng của bệnh nhân đái tháo nhạt điều trị tại khoa Nội tiết – Đái tháo đường bệnh viện Bạch Mai. 2. Nhận xét một số nguyên nhân gây đái tháo nhạt ở nhóm đối tượng nghiên cứu. Đối tượng và phương pháp: 1. Đối tượng: 120 bệnh nhân đái tháo nhạt điều trị tại bệnh viện Bạch Mai. 2-Phương pháp: Mô tả cắt ngang kết hợp hồi cứu với tiến cứu. Kết quả: Tỷ lệ mắc bệnh giữa nam và nữ không có sự khác biệt, tuổi trung bình là 38,50 ± 14,28 tuổi. Triệu chứng tiểu nhiều, uống nhiều, khát nước, tiểu đêm gặp >80%. Số lượng nước tiểu trung bình là 5,67 ± 5,00 lít/ngày, số lượng nước uống trung bình là 5,30 ± 2,23 lít/ngày. Tỷ trọng nước tiểu trung bình là 1,007 ± 0,005. Áp lực thẩm thấu (ALTT) niệu trung bình là 208,14 ± 136,99 m0smol/kg. Suy chức năng thùy trước tuyến yên gặp 30 – 45%. Có 3/120 bệnh nhân có rối loạn ý thức, 27,5% có natri máu >145 mmol/l. Đái tháo nhạt trung ương có 115/120 bệnh nhân, trong đó sau phẫu thuật sọ não 48,7%. Đái tháo nhạt tại thận có 3,4%. Đái tháo nhạt có thai có 1 bệnh nhân. Kết luận: Nguyên nhân đái tháo nhạt hay gặp là nguyên nhân trung ương, chủ yếu do sau phẫu thuật sọ não vùng tuyến yên. Biểu hiện suy chức năng thùy trước tuyến yên hay gặp đi kèm với đái tháo nhạt. Một số nguyên nhân khác cần chú ý như đái tháo nhạt tại thận (di truyền hoặc mắc phải), đái tháo nhạt thai kỳ.
Từ khóa: đái tháo nhạt, nguyên nhân đái tháo nhạt
Chịu trách nhiệm chính: Nguyễn Khoa Diệu Vân
Ngày nhận bài: 01/10/2018
Ngày phản biện khoa học: 10/10/2018
Ngày duyệt bài: 15/10/2018
1. ĐẶT VẤN ĐỀ
Đái tháo nhạt là một bệnh hiếm gặp. Theo thống kê tại Hoa Kỳ đái tháo nhạt chiếm tỉ lệ 1/100000 dân số [1]. Ở Việt Nam chưa có thống kê cụ thể về tình hình đái tháo nhạt trên toàn quốc. Tuy ít gặp nhưng nếu không được chẩn đoán và điều trị có thể gây nên những biến chứng nặng nề do tình trạng mất nước rối loạn điện giải, hoặc ảnh hưởng tới chất lượng cuộc sống của bệnh nhân [2][3]. Có rất nhiều nguyên nhân khác nhau gây đái tháo nhạt. Việc chẩn đoán nguyên nhân của bệnh lý này thì phức tạp và khó khăn đối với một cơ sở y tế. Một số đề tài trong nước cũng bước đầu nghiên cứu về đặc điểm lâm sàng, cận lâm sàng và nguyên nhân của đái nhạt, nhưng ở đối tượng trẻ em[4][5][6]. Còn trên đối tượng người lớn chưa có nghiên cứu cụ thể về tình trạng đái tháo nhạt cũng như nguyên nhân của bệnh. Vì vậy chúng tôi tiến hành đề tài này với 2 mục tiêu: 1 Nhận xét đặc điểm lâm sàng, cận lâm sàng của bệnh nhân đái tháo nhạt điều trị tại khoa Nội tiết – Đái tháo đường bệnh viện Bạch Mai. 2 Nhận xét một số nguyên nhân gây đái tháo nhạt ở nhóm đối tượng nghiên cứu.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1. Đối tượng nghiên cứu:
Bao gồm 120 bệnh nhân chẩn đoán và điều trị đái tháo nhạt tại khoa Nội tiết – Đái tháo đường bệnh viện Bạch Mai từ tháng 1-2013 đến tháng 9-2017 thỏa mãn các tiêu chuẩn sau:
– Được chẩn đoán đái tháo nhạt theo tiêu chuẩn của Kent Ishahara 2012 [2]:
+ Lâm sàng: đái nhiều, số lượng nước tiểu ≥ 3 lít/ 24 giờ
+ Cận lâm sàng: ALTT niệu < 300 m0smol/kg hoặc ALTT niệu ≥ 300 m0smol/kg trong trường hợp đái nhạt một phần hoặc đái nhạt hoàn toàn có biến chứng thiếu hụt thể tích.
+ Nghiệm pháp nhịn uống không đáp ứng
– Có hồ sơ lưu trữ đầy đủ hoặc bệnh nhân đồng ý tham gia nghiên cứu
2. Phương pháp nghiên cứu:
Thiết kế nghiên cứu:
Nghiên cứu mô tả cắt ngang kết hợp hồi cứu với tiến cứu.
Cỡ mẫu: Lấy mẫu thuận tiện
Phương pháp tiến hành:
Số liệu được thu thập theo sơ đồ nghiên cứu với mẫu bệnh án thống nhất.
– Đối với nhóm bệnh nhân tiến cứu: Tất cả các bệnh nhân phù hợp với tiêu chuẩn lựa chọn được hỏi bệnh và thăm khám tỉ mỉ, thu thập kết quả xét nghiệm và chỉ định thêm cận lâm sàng để chẩn đoán nguyên nhân.
* Bước 1: Hỏi bệnh và thăm khám các dấu hiệu lâm sàng. Bao gồm tuổi, giới, tiền sử bản thân gia đình, lý do vào viện, thời gian mắc bệnh, triệu chứng chung đái tháo nhạt, dấu hiệu mất nước, triệu chứng thần kinh, các dấu hiệu bệnh lý liên quan đến tuyến yên, đo số lượng nước tiểu 24h, số lượng nước uống 24h.
* Bước 2: Thu thập các kết quả xét nghiệm cận lâm sàng. Bao gồm ALTT máu, ALTT niệu, tỷ trọng nước tiểu, natri máu, kết quả nghiệm pháp nhịn khát, xét nghiệm tìm nguyên nhân (MRI sọ não, siêu âm thận tiết niệu, canxi máu, kali máu, hormone tuyến yên và tuyến đích).
* Bước 3: Phân loại nguyên nhân đái tháo nhạt thành 3 nhóm: đái tháo nhạt trung ương, đái tháo nhạt tại thận, đái tháo nhạt có thai.
– Đối với nhóm bệnh nhân hồi cứu: Thu thập số liệu trong hồ sơ bệnh án theo mẫu bệnh án thống nhất. Các thông tin thu thập tương tự như đối với bệnh nhân tiến cứu.
Phương pháp xử lý số liệu: Theo chương trình toán thống kê SPSS 22.0
3. KẾT QUẢ
3.1. Một số đặc điểm lâm sàng của nhóm nghiên cứu
3.1.1. Tuổi, giới
Các bệnh nhân nghiên cứu chủ yếu nằm trong nhóm tuổi từ 20 đến 29 tuổi chiếm 30,0%. Tuổi trung bình là 38,50 ± 14,28 tuổi. Tuổi cao nhất là 82 và thấp nhất là 15 tuổi. Bệnh nhân nam chiếm 55,0%, nữ giới chiếm 45,0%. Tỉ lệ nam/nữ là: 1,22:1.
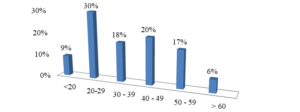 Biểu đồ 1. Phân bố tuổi trong nhóm đối tượng nghiên cứu
Biểu đồ 1. Phân bố tuổi trong nhóm đối tượng nghiên cứu
3.1.2. Triệu chứng lâm sàng chung
Thường gặp nhất là các triệu chứng uống nhiều, tiểu nhiều, khát nhiều, tiểu đêm (> 80%). Một số triệu chứng khác như nôn buồn nôn, dấu hiệu mất nước chiếm tỷ lệ thấp hơn (3,3 – 7,5%). Đặc biệt ghi nhận có 3 bệnh nhân có rối loạn ý thức.
Bảng 1. Một số triệu chứng lâm sàng chung của nhóm đối tượng nghiên cứu
| Triệu chứng lâm sàng | Số bệnh nhân (n) | Tỷ lệ (%) |
| Tiểu nhiều | 120 | 100 |
| Uống nhiều | 111 | 92,5 |
| Khát nước | 98 | 81,7 |
| Tiểu đêm | 98 | 81,7 |
| Dấu hiệu mất nước | 9 | 7,5 |
| Nôn-buồn nôn | 4 | 3,3 |
| Rối loạn ý thức | 3 | 2,5 |
3.1.3. Số lượng nước uống và nước tiểu trong 24h
Số lượng nước uống trung bình trong ngày của nhóm bệnh nhân đái tháo nhạt là 5,30 ± 2,23 lít, nhiều nhất là 12 lít, thấp nhất là 1,5 lít. Số lượng nước tiểu trung bình trong ngày là 5,67 ± 5,00 lít, trong đó nhiều nhất là 12 lít.
3.1.4. Triệu chứng liên quan đến bệnh lý tuyến yên
Thường gặp các biểu hiện suy thùy trước tuyến yên đi kèm với đái tháo nhạt, gồm suy thượng thận (45,8%), suy giáp (42,5%), suy sinh dục (30,8%).
Bảng 2. Triệu chứng lâm sàng liên quan đến bệnh lý tuyến yên trên
| Dấu hiệu | Số bệnh nhân (n) | Tỷ lệ (%) | |
| Suy tuyến yên | Suy thượng thận | 55 | 45,8 |
| Suy giáp | 51 | 42,5 | |
| Suy sinh dục | 37 | 30,8 | |
| Dấu hiệu khác | Vú tiết sữa | 6 | 5,0 |
| To đầu chi | 3 | 2,5 | |
| Tăng cortisol máu | 2 | 1,7 | |
3.2. Một số đặc điểm cận lâm sàng của bệnh nhân đái tháo nhạt trong nhóm nghiên cứu
3.2.1. Áp lực thẩm thấu niệu – tỷ trọng nước tiểu
Đa phần bệnh nhân có ALTT niệu < 300 m0smol/kg chiếm 79,2% và tỉ trọng nước tiểu thấp <1,010.Có 25/120 bệnh nhân có ALTT niệu ≥ 300 m0smol/kg.
Bảng 3. Áp lực thẩm thấu niệu và tỉ trọng nước tiểu của nhóm bệnh nhân nghiên cứu
| ALTT niệu | n | % | Tỷ trọng NT | n | % |
| < 300 | 95 | 79,2 | < 1,010 | 91 | 80,5 |
| ≥ 300 | 25 | 20,8 | ≥ 1,010 | 29 | 19,5 |
| Tổng | 120 | 100 | Tổng | 120 | 100 |
| TB | 208,14 ± 136,99 | TB | 1,007 ± 0,005 | ||
3.2.2. Nồng độ natri máu
Trong nhóm nghiên cứu của chúng tôi có 27,5% bệnh nhân có natri máu > 145 mmol/l, đặc biệt có 5/120 bệnh nhân có natri máu > 160 mmol/l.
Bảng 4. Nồng độ natri máu của nhóm đối tượng nghiên cứu
| Natri máu (mmol/l) | Số bệnh nhân (n) | Tỷ lệ (%) | |
| < 130 | 3 | 2,5 | |
| 130-145 | 84 | 70 | |
| > 145 | 145-150 | 17 | 14,2 |
| 150-160 | 11 | 9,2 | |
| >160 | 5 | 4,1 | |
| Tổng | 120 | 100 | |
3.3. Nguyên nhân của đái tháo nhạt
3.3.1. Nguyên nhân đái tháo nhạt chung
Đái tháo nhạt trung ương chiếm chủ yếu tới 95,8%, đái tháo nhạt tại thận chiếm 3,4%. Có 1 bệnh nhân là đái tháo nhạt có thai (0,8%).
3.3.2 Nguyên nhân đái tháo nhạt trung ương
Trong các nguyên nhân trung ương, hay gặp nhất là sau mổ sọ não trên 48%, sau đó là khối u.
Bảng 5. Các nguyên nhân của đái tháo nhạt trung ương ở nhóm bệnh nhân nghiên cứu
| Nguyên nhân | Số BN (n) | Tỉ lệ (%) | |
| Sau mổ não | 56 | 48,7 | |
|
Khối u (n =31) |
U tuyến yên | 12 | 10,4 |
| U sọ hầu | 3 | 2,6 | |
| Dày cuống tuyến yên | 10 | 8,7 | |
| Nang rathke | 1 | 0,85 | |
| U tế bào mầm | 4 | 3,5 | |
| U não khác | 1 | 0,85 | |
| Không rõ nguyên nhân | 24 | 20,9 | |
| Sau chấn thương sọ não | 4 | 3,5 | |
| Tổng | N=115 | 100 | |
3.3.3. Nguyên nhân đái tháo nhạt tại thận
Trong 4 bệnh nhân đái tháo nhạt tại thận, có 1 bệnh nhân do bệnh thận mạn tính, 1 bệnh nhân do hạ kali máu – toan hóa ống thận, 1 bệnh nhân theo dõi do di truyền, và 1 không rõ nguyên nhân.
Bảng 6. Nguyên nhân đái tháo nhạt tại thận
| Nguyên nhân | Số bệnh nhân (n) | Tỷ lệ (%) |
| Bệnh thận mạn tính | 1 | 25 |
| Hạ kali máu – toan hóa ống thận | 1 | 25 |
| Theo dõi do ĐTN di truyền | 1 | 25 |
| Không rõ nguyên nhân | 1 | 25 |
| Tổng | N=4 | 100 |
3.3.4. Nguyên nhân đái tháo nhạt khác
Trong nghiên cứu của chúng tôi có 01 trường hợp đái tháo nhạt thai kỳ.
4. BÀN LUẬN
4.1. Đặc điểm lâm sàng cận lâm sàng
4.1.1. Giới, tuổi
Trong 120 bệnh nhân nghiên cứu của chúng tôi, có 54 bệnh nhân nữ, 66 bệnh nhân nam. Tỷ lệ nam: nữ = 1,22:1 là không có sự khác biệt (p = 0,273). So sánh với các tài liệu khác cũng chỉ ra rằng đái tháo nhạt xảy ra ở cả 2 giới với tỷ lệ cân bằng [7][8].
Tuổi trung bình của bệnh nhân trong nghiên cứu là 38,50 ± 14,28 tuổi, nhỏ nhất là 15 tuổi, lớn nhất là 82 tuổi. Vì khoa Nội tiết – Đái tháo đường không phải là một cơ sở Nhi khoa nên chúng tôi không có bệnh nhân dưới 15 tuổi, nhóm tuổi dưới 20 tuổi chỉ có 19 bệnh nhân.
Chúng tôi gặp mọi lứa tuổi của bệnh nhân đái tháo nhạt do nguyên nhân của bệnh đa dạng.
Các tác giả khác cũng cho rằng tuổi gặp đái tháo nhạt thì khác nhau tùy thuộc vào nguyên nhân gây bệnh [7] [9].
4.1.2. Đặc điểm lâm sàng và cận lâm sàng chung của bệnh nhân đái tháo nhạt
Các triệu chứng tiểu nhiều, uống nhiều, khát nước và tiểu đêm là triệu chứng phổ biến nhất của đái tháo nhạt (chiếm trên 80%). Kết quả của chúng tôi tương đồng với các tác giả khác [10]. Số lượng nước tiểu trung bình trong ngày của nhóm nghiên cứulà 5,67 ± 5,00 lít.
Tương ứng với đó, số lượng nước uống trung bình trong ngày là 5,30 ± 2,23 lít. Nhận thấy có mối tương quan tuyến tính đồng biến chặt chẽ giữa số lượng nước tiểu và số lượng nước uống trong 24 giờ.
Điều này là phù hợp với đại đa số trường hợp đái tháo nhạt khi bệnh nhân chưa bị phá vỡ cơ chế thích nghi của cơ thể.
Khi đó bệnh nhân sẽ uống một lượng nước lớn bù lại với lượng nước tiểu ra nhiều. Chỉ trong một số ít trường hợp như mất cảm giác khát, rối loạn ý thức không tự uống nước được hay không được bù nước bằng đường uống thỏa đáng (có thể do tổn thương đường tiêu hóa) sẽ dẫn tới hậu quả mất nước, rối loạn điện giải…
Theo Arima tỷ lệ tử vong ở nhóm bệnh nhân có tổn thương trung tâm khát cao hơn có ý nghĩa so với nhóm không bị tổn thương (p = 0,007)[7].
Tìm hiểu về các triệu chứng là biến chứng của đái tháo nhạt bao gồm nôn buồn nôn, mất nước hoặc rối loạn ý thức, chúng tôi gặp các triệu chứng này với tỷ lệ ít hơn dao động từ 2,5-7,5%.
Xét nghiệm nồng độ natri máu khi vào viện có 27,5% trên 145 mmol/l. Đặc biệt có 5 bệnh nhân có natri máu trên 160 mmol/l. Đây là hậu quả của tình trạng tiểu nhiều mà không được bù lại lượng nước tương xứng hay gặp ở bệnh nhân mất cơ chế khát gây ảnh hưởng tới tính mạng người bệnh.
Về xét nghiệm nước tiểu của bệnh nhân thấy phần lớn có áp lực thẩm thấu niệu thấp và tỷ trọng nước tiểu thấp. Tuy nhiên, chúng tôi cũng gặp một số ít bệnh nhân có áp lực thẩm thấu niệu ≥ 300 m0sm/kg (25/120 bệnh nhân) và tỷ trọng nước tiểu ≥ 1,010 (29/120 bệnh nhân).
Đây là các bệnh nhân đái tháo nhạt một phần, cho nên áp lực thẩm thấu niệu và tỷ trọng nước tiểu cao hơn so với tiêu chuẩn chung của đái tháo nhạt. Có mối tương quan tuyến tính đồng biến giữa áp lực thẩm thấu niệu và tỷ trọng nước tiểu (áp lực thẩm thấu niệu càng thấp thì tỷ trọng nước tiểu càng thấp) với R = 0,451.
Điều này có giá trị ở các bệnh viện tuyến dưới khi kỹ thuật chẩn đoán còn thiếu thốn chưa làm được xét nghiệm đo áp lực thẩm thấu niệu.
Dựa vào tỷ trọng nước tiểu thấp có thể dự đoán được tình trạng áp lực thẩm thấu niệu tương ứng, giúp hỗ trợ phần nào trong định hướng chẩn đoán đái tháo nhạt ở các tuyến cơ sở này.
4.1.3. Đặc điểm các triệu chứng liên quan tới bệnh lý tuyến yên của bệnh nhân đái tháo nhạt
Chúng tôi nhận thấy tình trạng suy thùy trước tuyến yên với các biểu hiện suy thượng thận, suy giáp, suy sinh dục thường đi kèm với đái tháo nhạt (chiếm từ 30-45%). Do đó, nếu một bệnh nhân vào viện với bệnh cảnh của bệnh lý thùy trước tuyến yên, ngoài thăm khám các triệu chứng lâm sàng của thùy trước, cũng cần để ý tới các biểu hiện bệnh lý thùy sau tuyến yên như uống nhiều, đái nhiều (dấu hiệu của đái tháo nhạt) để phát hiện và điều trị bệnh kịp thời.
4.2. Nguyên nhân đái tháo nhạt
4.2.1. Nguyên nhân của đái tháo nhạt trên nhóm bệnh nhân nghiên cứu
Kết quả nghiên cứu của chúng tôi cho thấy đái tháo nhạt trung ương chiếm đa phần với 95,8%, đái tháo nhạt tại thận chiếm 3,4%, và có 1 trường hợp đái tháo nhạt có thai. Do Bệnh viện Bạch Mai là bệnh viện tuyến Trung ương thường tiếp nhận điều trị hầu hết các bệnh lý nội tiết tuyến yên hoặc sau mổ của các cơ sở khác chuyển về.
4.2.2. Nguyên nhân đái tháo nhạt trung ương
Trong các nguyên nhân của đái tháo nhạt trung ương, chiếm nhiều nhất là sau phẫu thuật sọ não với 48,7%, tiếp đó là do khối u nội sọ với 26,1%, không rõ nguyên nhân 20,9%.
Một số trường hợp ít gặp hơn là sau chấn thương sọ não (4/115 trường hợp). Phẫu thuật sọ não là các can thiệp ngoại khoa có thể ảnh hưởng tới thùy sau tuyến yên hoặc trục dưới đồi – tuyến yên, làm suy giảm hoặc mất tổng hợp hormone chống bài niệu ADH.
Do vậy các bệnh nhân ngoại khoa sau phẫu thuật vùng tuyến yên cần được theo dõi sát sao các vấn đề nội tiết, trong đó có bệnh lý đái tháo nhạt.
Tốt nhất là sau khi hậu phẫu ổn định nên chuyển về các chuyên khoa nội tiết để đánh giá và điều trị.
Trong nghiên cứu của chúng tôi có 24/115 trường hợp đái tháo nhạt trung ương không rõ nguyên nhân.
Nghiên cứu của Arima trên 149 bệnh nhân đái tháo nhạt trung ương (2014) cho thấy có 22/149 bệnh nhân chiếm 15% là đái tháo nhạt không rõ nguyên nhân. Các kết quả nghiên cứu khác cũng có tỷ lệ không rõ nguyên nhân dao động khác nhau.
Như kết quả nghiên cứu Mohamad Maghnie (2000) ghi nhận đái tháo nhạt không rõ nguyên nhân là 50% cao hơn của chúng tôi.
Do hạn chế về phương pháp nghiên cứu cũng như là còn hạn chế trong kỹ thuật chẩn đoán hiện tại đang có, chúng tôi không theo dõi được quá trình diễn biến của bệnh nhân sau này.
Đái tháo nhạt không rõ nguyên nhân còn là một thách thức trong chẩn đoán và điều trị, cần được tiếp tục theo dõi và nghiên cứu trong tương lai.
4.2.3. Nguyên nhân đái tháo nhạt tại thận
Trong nghiên cứu của chúng tôi chỉ ghi nhận được 4 trường hợp đái tháo nhạt tại thận chiếm tỷ lệ thấp 3,4%. Đái tháo nhạt tại thận ít gặp vì triệu chứng đái của nó kín đáo và thường ẩn dưới các bệnh lý thận khác. Hầu hết các bệnh nhân có kèm theo bệnh thận đã tới khám hoặc điểu trị ở các chuyên khoa Thận – tiết niệu.
Hơn nữa, các nguyên nhân khác gây đái tháo nhạt do thận như là tăng canxi máu, hạ kali máu còn có thể nằm rải rác ở các chuyên khoa khác. Do đó tình trạng bệnh không được phát hiện ra.
4.2.4. Nguyên nhân đái tháo nhạt thai kỳ
Đái tháo nhạt thai kỳ xảy ra ở 1:30000 phụ nữ mang thai do tăng sản xuất enzyme vasopressinase ở nhau thai trong quý 2 và quý 3 của thai kỳ và biến mất sau 2-3 tuần sau sinh[11].
Các trường hợp đái tháo nhạt thai kỳ đã được y văn trên thế giới ghi nhận theo các báo cáo ca bệnh. Đái tháo nhạt thai kỳ có thể làm gia tăng các biến cố sản khoa, đặc biệt là tiền sản giật [12].
Nghiên cứu của chúng tôi cũng gặp một trường hợp đái tháo nhạt có thai27 tuổi có tiền sử bản thân và gia đình khỏe mạnh, mang thai lần 2 thai 22 tuần. Vào viện vì khát nước tiểu nhiều kéo dài khoảng 2 tháng. Bệnh nhân tiểu 7 lít/24 giờ và uống nhiều tương đương.
Kết quả xét nghiệm lúc ban đầu thấy áp lực thẩm thấu niệu thấp 43 m0smol/kg, tỷ trọng nước tiểu thấp 1,005 và áp lực thẩm thấu máu ở giới hạn bình thường cao là 294 m0smol/kg.
Các xét natri máu, kali máu, calci máu trong giới hạn bình thường. Bệnh nhân không bị đái tháo đường thai kỳ hoặc nhiễm khuẩn tiết niệu.
Khi loại trừ các nguyên nhân gây đái nhiều khác, bệnh nhân đã được chẩn đoán đái tháo nhạt có thai và được điều trị bằng vasopressin liều thấp kết quả có đáp ứng. Tuy nhiên do không theo dõi được bệnh nhân nên việc đánh giá nguyên nhân còn hạn chế.
5. KẾT LUẬN
Qua nghiên cứu 120 bệnh nhân đái tháo nhạt từ tháng 1-2013 đến tháng 9-2017, chúng tôi rút ra những kết luận sau:
Về đặc điểm lâm sàng, cận lâm sàng của đối tượng nghiên cứu:
– Không có sự khác biệt giữa tỷ lệ giữa nam và nữ, tuổi trung bình là 38,50 ± 14,28 tuổi.
-Tiểu nhiều, uống nhiều, khát nước, tiểu đêm gặp trên 80%. Số lượng nước tiểu trung bình là 5,67 ± 5,00 lít/ngày, số lượng nước uống trung bình là 5,30 ± 2,23 lít/ngày.
– Suy chức năng thùy trước tuyến yên hay gặp kèm đái tháo nhạt (chiếm 30 – 45%).
– Có 3/120 bệnh nhân có rối loạn ý thức, 27,5% có natri máu > 145 mmol/l.
Về nguyên nhân của đái tháo nhạt:
– ĐTN trung ương chiếm chủ yếu (115/120 bệnh nhân), trong đó sau phẫu thuật sọ não 48,7%, do khối u 26,9%, không rõ nguyên nhân 20,9%, sau chấn thương sọ não 3,5%.
– Đái tháo nhạt tại thận chiếm 3,4%. Đái tháo nhạt có thai có 1 bệnh nhân.
TÀI LIỆU THAM KHẢO
- Saborio (2000) Diabetes insipidus. Pediatr Rev. 21(4):122-9; quiz 129.
- Kent Ishahara (2012) Diabetes insipidus. The Washington Manual
- Sanjay Kalra, Sunil Jain (2016) Diabetes insipidus: The other diabetes. Indian Journal of endocrinology and Metabolism. Jan-Feb; 20(1): 9–21.
- Hoàng Thị Thủy Yên (2001) Nghiên cứu một số đặc điểm lâm sàng và bước đầu tìm hiểu nguyên nhân bệnh đái tháo nhạt trung ương ở trẻ em. Luận văn thạc sỹ y học, Trường Đại học y Hà Nội
- Cao Quốc Việt, Nguyễn Thị Hoàn (1995) Một số đặc điểm dịch tễ học đái tháo nhạt ở trẻ em tại viện BVSKTE trong 10 năm (1981-1990). Tạp chí nhi khoa, Tổng hội Y dược học Việt Nam: p. 13-17
- Cao Quốc Việt (1988) Đái tháo nhạt trẻ em.Bài giảng bộ môn Nhi. Đại học Y Hà Nội.
- Arima (2014) Adipsia increases risk of death in patients with central diabetes insipidus. Endocrine journal. 61(2): p. 143-148.
- Vũ Bích Nga (2012) Đái tháo nhạt. Bệnh học nội khoa. Trường đại học Y Hà Nội.
- Aleksandrov, Bedard MJ (2000), Gestational diabetes insipidus: a review of an underdiagnosed condition. J Obstet Gynaecol Can , 32(3):225-31.
- Shi-Yao Liu (2013),Clinical characteristics of central diabetes insipidus in Taiwanese children. Journal of the Formosan Medical Association.Pages 616-620.
- Ananthakrishnan (2009),Diabetes Insipidus in Pregnancy: Etiology, Evaluation, and Management. Endocrine Practice: May 2009, Vol. 15, No. 4, pp. 377-382
- Weinberg (2010) Severe hydramnios and preterm delivery in association with transient maternal diabetes insipidus. Obstet Gynecol ; 116 Suppl 2():547-9
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



