KHẢO SÁT YẾU TỐ NGUY CƠ VÀ TIÊN LƯỢNG Ở
BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TÝP 2 CÓ TỔN THƯƠNG THẬN CẤP
Lê Nguyễn Xuân Điền*, Trần Kim Trang*
*Đại Học Y Dược TP. Hồ Chí Minh
ABSTRACT
Acute kidney injury in type 2 diabetes mellitus
Background: In addition to having a higher risk of acute kidney injury than in the general population, type 2 diabetic patients often have a worse outcome as well. Objectives: Investigate characteristics of acute kidney injury (AKI) in type 2 diabetic (T2DM) patients. Method: Case reports. The study was conducted among T2DM patients with AKI admitted to Gia Dinh People Hospital (including 3 departments: Cardiology, Endocrinology – Nephrology and Intensive Care Unit) between September 1st 2014 and February 28th 2015. Results: 121 T2DM patients suffering from AKI enrolled in our study during 6 months. The prevalence of AKI in T2DM patients was 13.6%. Rates of prerenal, intrinsic and postrenal AKI were 56.2%, 37.2% and 6.6%, respectively. The essential aspects were age ≥ 60, non-oligouria, HbA1C ≥ 7% and infection. Mortality rate was 26.4%. Shock and AKI-KDIGO 3 were the independent risk factors of mortality in T2DM suffering from AKI. Conclusions: AKI is common in T2DM patients. Despite of development of treatment, mortality rate is still high.
Keywords: Type 2 diabetes mellitus, acute kidney injury.
Chịu trách nhiệm chính: Nguyễn Hải Thủy
Ngày nhận bài: 18.11.2016
Ngày phản biện khoa học: 23.11.2016
Ngày duyệt bài: 1.12.2016
1.ĐẶT VẤN ĐỀ
Đái tháo đường (ĐTĐ) týp 2 là bệnh lý chuyển hóa ngày càng gia tăng trên toàn thế giới. Bệnh nhân ĐTĐ týp 2 có nguy cơ tổn thương thận cấp (TTTC) cao hơn so với bệnh nhân không mắc ĐTĐ. Trong nghiên cứu của Girman, bệnh nhân ĐTĐ týp 2 có nguy cơ TTTC cao hơn so với bệnh nhân không mắc ĐTĐ (tỉ số nguy cơ là 8; độ tin cậy 95% là 7,4 – 8,7)(4).
Phần lớn các nghiên cứu về TTTC ở bệnh nhân ĐTĐ týp 2 trên thế giới mô tả nguyên nhân và tỉ lệ tử vong của bệnh nhân ĐTĐ týp 2 mắc TTTC, chưa nêu lên các yếu tốgợi ý TTTC trên bệnh nhân ĐTĐ týp 2 cũng như các yếu tố nguy cơ tử vong ở những bệnh nhân này.Cho đến thời điểm hiện tại, chúng tôi chưa tìm thấy báo cáo nào trong nước về đặc điểm TTTC ở bệnh nhân ĐTĐ týp 2.
Mục tiêu
Khảo sát đặc điểm TTTC ở bệnh nhân ĐTĐ týp 2.
2. ĐỐI TƯỢNG – PHƯƠNG PHÁP NGHIÊN CỨU
Thiết kế nghiên cứu
Báo cáo loạt ca
Đối tượng nghiên cứu
Bệnh nhân ĐTĐ týp 2 mắc TTTC nhập vào 3 khoa: Nội Tiết Thận, Nội Tim Mạch và Hồi Sức Tích Cực Chống Độc, bệnh viện Nhân Dân Gia Định từ tháng 09/2014 đến tháng 02/2015
Tiêu chuẩn chọn bệnh: Các bệnh nhân ĐTĐ týp 2:
Thỏa tiêu chuẩn chẩn đoán TTTC theo KDIGO 2012
Thỏa tiêu chuẩn chẩn đoán TTTC trên nền bệnh thận mạn
Đồng ý tham gia nghiên cứu
Tiêu chuẩn loại trừ:
Bệnh nhân suy thận mạn giai đoạn cuối hay đã điều trị thay thế thận
Bệnh nhân suy thận tiến triển nhanh
Phương pháp thu thập số liệu
Theo mẫu thu thập số liệu soạn sẵn. Các bệnh nhân ĐTĐ týp 2 mắc TTTC sẽ được thăm khám lâm sàng, theo dõi Creatininehuyết thanh, Ure huyết thanh, điện giải đồ ở thời điểm nhập viện, 48 giờ sau nhập viện và thời điểm xuất viện. Tổng phân tích nước tiểu 10 thông số, Creatinine niệu, Ure niệu, Ion đồ niệu, cặn lắng nước tiểu được thực hiện tại thời điểm 48 giờ. Ngoài ra, các bệnh nhân này còn được làm thêm các cận lâm sàng chẩn đoán nguyên nhân (ceton máu, thăng bằng dự trữ kiềm, NT Pro BNP, CKMB, Troponin Ths, CRP máu, Procalcitonin, cấy máu, cấy đàm, cấy nước tiểu, X quang ngực, siêu âm tim, siêu âm bụng) tùy theo nguyên nhân hướng đến.
Các định nghĩa sử dụng trong nghiên cứu
TTTC được xác định theo hướng dẫn của KDIGO 2012 khi có 1 trong 3 tiêu chuẩn sau(5):
Creatinine huyết thanh (Crea HT) tăng ≥ 0,3 mg/dL (hay ≥ 26,5 μmol/L) trong vòng 48 giờ
Crea HT tăng ≥ 1,5 lần so với Creatinine nền hay Creatinine trong vòng 7 ngày trước đó
Thể tích nước tiểu (Vnt)< 0,5 ml/kg/giờ trong 6 giờ
TTTC trên nền bệnh thận mạn(2,7):
Bệnh nhân bệnh thận mạn được chẩn đoán TTTC khi thỏa:
Nếu Creatinine nền ≤ 168 µmol/L: Crea HT tăng 44,2 µmol/L so với nền.
Nếu Creatinine nền từ 176,8 – 433,2 µmol/L: Crea HT tăng 88,4 µmol/L so
với nền.
Nếu Creatinine nền ≥ 442 µmol/L: Crea HT tăng 132,6 µmol/L so với nền.
TTTC trước thận: Thỏa định nghĩa TTTC và chức năng thận cải thiện ≥ 10% sau khi đã bù đủ dịch hay ổn định huyết động trong vòng 48 giờ(10,13).
TTTC sau thận: Thỏa định nghĩa TTTC và có bằng chứng tắc nghẽn đường tiểu trên các xét nghiệm hình ảnh học hoặc chức năng thận cải thiện sau khi giải quyết các nguyên nhân gây bế tắc đường tiểu(13).
TTTC tại thận: Thỏa định nghĩa TTTC và loại trừ các nguyên nhân trước và sau thận(10).
Hoại tử ống thận cấp: khi thỏa tiêu chuẩn TTTC tại thận và loại trừ bệnh cầu thận, viêm ống thận mô kẽ cấp, mạch máu thận và trong nước tiểu có trụ hạt
nâu bùn.
Thể tích nước tiểu (Vnt)(13):
Không thiểu niệu: Vnt ≥ 400ml/24 giờ
Thiểu niệu: Vnt < 400ml/24 giờ
Vô niệu: Vnt < 100ml/24 giờ
Các biến cố tim mạch: Bao gồm hội chứng vành cấp; tai biến mạch máu não.
Phương pháp xử lý và phân tích số liệu
Sử dụng phần mềm Microsoft Excel 2010 và SPSS 16.0 để xử lý số liệu.
Kết quả của một phép kiểm khác biệt có ý nghĩa thống kê khi p<0,05.
3. KẾT QUẢ
Từ tháng 09/2014 đến tháng 02/2015, có 892 bệnh nhân ĐTĐ týp 2 nhập vào 3 khoa. Trong đó, có 121 bệnh nhân thỏa tiêu chuẩn chọn bệnh được đưa vào nghiên cứu. Như vậy, tỉ lệ TTTC trên bệnh nhân ĐTĐ týp 2 nhập viện là 13,6%. Tỉ lệ nam giới là 41,3%. Tuổi trung bình là 67,8 ± 12,5. Tuổi nhỏ nhất là 36 và lớn nhất là 93. Thời gian mắc ĐTĐ týp 2 trung vị 8 [2 – 12] năm. 56 bệnh nhân (46,3%) mắc ĐTĐ týp 2 trên 10 năm. Tăng huyết áp là bệnh đồng mắc thường gặp nhất (84,3%). Có 68 bệnh nhân TTTC trước thận (56,2%), 45 bệnh nhân TTTC tại thận (37,2%) và 8 bệnh nhân TTTC sau thận (6,6%).
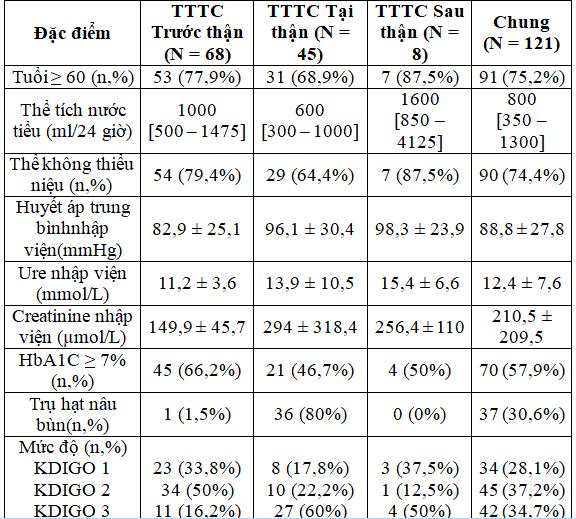
Bảng 1: Đặc điểm lâm sàng và cận lâm sàng của các bệnh nhân trong nghiên cứu
 Bảng 2: Các biến cố cấp tính thường gặp nhất
Bảng 2: Các biến cố cấp tính thường gặp nhất
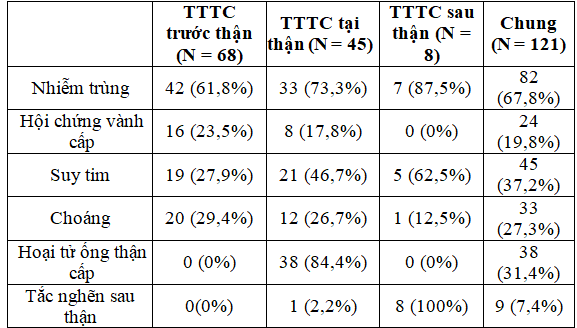
Nhiễm trùng là biến cố cấp tính thường gặp nhất trên toàn bộ dân số ĐTĐ týp 2. Trong nhóm hoại tử ống thận cấp, có 31 trường hợp do thiếu máu, 7 trường hợp do độc chất. Ngoài ra, ở nhóm TTTC tại thận, chúng tôi ghi nhận có 1 trường hợp viêm cầu thận cấp, 2 trường hợp hội chứng thận hư, 1 trường hợp tắc động mạch thận 2 bên và 3 trường hợp không rõ nguyên nhân. Trong các nguyên nhân tắc nghẽn sau thận ở nhóm TTTC sau thận, chúng tôi ghi nhận 2 trường hợp phì đại tiền liệt tuyến, 5 trường hợp bàng quang thần kinh và 1 trường hợp sỏi niệu quản 2 bên.
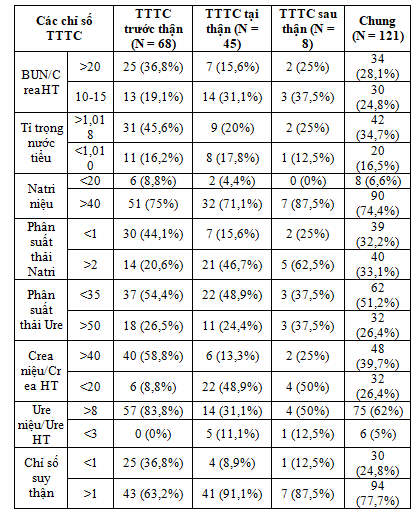
Bảng 3: Các chỉ số TTTC
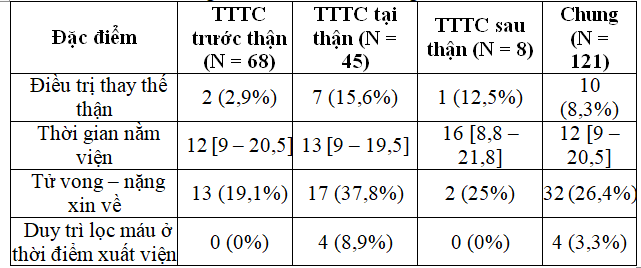
 Bảng 4: Điều trị và kết cục trong bệnh viện
Bảng 4: Điều trị và kết cục trong bệnh viện
Bảng 5: Các yếu tố nguy cơ tử vong
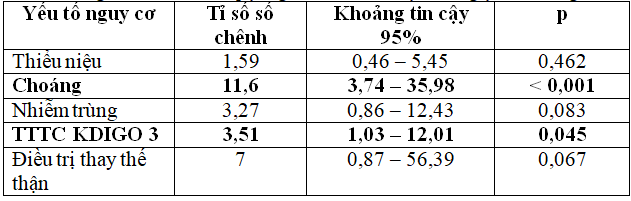
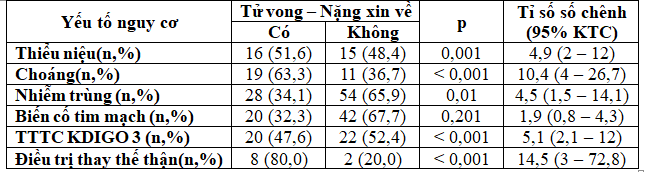 Bảng 6: Phân tích hồi quy logistic đa biến các yếu tố nguy cơ tử vong
Bảng 6: Phân tích hồi quy logistic đa biến các yếu tố nguy cơ tử vong
 4. BÀN LUẬN
4. BÀN LUẬN
TTTC là bệnh lý thường gặp ở bệnh nhân ĐTĐ týp 2 nhập viện. Trong nghiên cứu này, tỉ lệ TTTC ở bệnh nhân ĐTĐ týp 2 nhập viện là 13,6%. Trong nghiên cứu của Girman, bệnh nhân ĐTĐ týp 2 có nguy cơ TTTC cao hơn 8 lần so với bệnh nhân không ĐTĐ(4). THA là bệnh lý thường đi kèm với ĐTĐ týp 2. Trong nghiên cứu, chúng tôi ghi nhận THA là bệnh đồng mắc với ĐTĐ týp 2 thường gặp nhất. Kết quả này cũng tương tự các nghiên cứu trên dân số ĐTĐ týp 2 khác như nghiên cứu của Vakrani (tỉ lệ THA là 82,9%); của Khan (tỉ lệ THA là 70,5%) và của Girman (tỉ lệ THA là 51,4%) (4,6,17)
Về nhóm nguyên nhân TTTC ở bệnh nhân ĐTĐ týp 2, chúng tôi ghi nhận tỉ lệ TTTC từ nhiều đến ít lần lượt là trước thận, tại thận và sau thận. Việc phân nhóm nguyên nhân có ý nghĩa quan trọng trên lâm sàng vì phương pháp điều trị và tiên lượng của từng nhóm nguyên nhân TTTC khác nhau. Các nghiên cứu khác trên dân số ĐTĐ týp 2 như nghiên cứu của Girman, của Vakrani hay của Khan không phân thành từng nhóm nguyên nhân như nghiên cứu của chúng tôi(4,6,17). Các tác giả này chủ yếu ghi nhận các biến cố cấp tính dẫn đến TTTC như nhiễm trùng, tắc nghẽn đường tiểu, sử dụng thuốc kháng viêm không steroid v.v… Theo y văn, nhóm nguyên nhân TTTC trên dân số chung theo thứ tự tỉ lệ từ nhiều đến ít bao gồm trước thận, tại thận và sau thận(13). Như vậy, nhóm nguyên nhân TTTC ở bệnh nhân ĐTĐ týp 2 cũng tương tự như dân số không ĐTĐ.
Đa số bệnh nhân trong nghiên cứu có tuổi lớn hơn hay bằng 60 (75,2%). Điều này là phù hợp vì lớn tuổi là yếu tố nguy cơ của TTTC(2,5,9). Các thay đổi xảy ra trên thận ở người lớn tuổi thường liên quan đến các biến đổi do các bệnh lý đi kèm khác như xơ vữa động mạch, ĐTĐ và tăng huyết áp. Các biến đổi trên mạch máu thận dẫn đến xơ hóa cầu thận vùng vỏ, teo ống thận và xơ hóa mô kẽ, cũng như phì đại bù trừ và tăng lọc các cầu thận vùng tủy, dần dần sẽ dẫn đến xơ hóa cầu thận toàn bộ. Bên cạnh xơ hóa mô kẽ, sự giảm đều đặn chiều dài và thể tích ống thận theo tuổi làm thay đổi chức năng của ống thận gần và ống thận xa. Điều này dẫn đến giảm khả năng tái hấp thu glucose và điện giải của ống thận gần, cũng như rối loạn khả năng cô đặc và pha loãng nước tiểu của ống thận xa. Tất cả những biến đổi trên góp phần làm tăng tính nhạy cảm của thận đối với tình trạng mất nước và các thuốc độc thận(2,15). Kết quả nghiên cứu của chúng tôi cũng tương tựnghiên cứu của Girman, tỉ lệ bệnh nhân có tuổi ≥ 60 là 79,4%(4).
Việc không kiểm soát đường huyết góp phần dẫn đến các biến chứng cấp và mạn tính, có thể là nguyên nhân của TTTC. Ví dụ: nhiễm toan ceton hay tăng áp lực thẩm thấu máu thường đi kèm với TTTC trước thận ở bệnh nhân ĐTĐ týp 2. Hay các trường hợp bàng quang thần kinh có thể dẫn đến TTTC sau thận(11). Chỉ số có thể đánh giá tình trạng kiểm soát đường huyết trong vòng 3 tháng là HbA1C. Nghiên cứu của chúng tôi ghi nhận rằng tỉ lệ bệnh nhân có HbA1C ≥ 7% là 57,9%. Trong đó, HbA1C ≥ 7% chiếm đa số ở nhóm TTTC trước thận và sau thận (với tỉ lệ lần lượt là 66,2% và 50%).
Việc chẩn đoán chính xác TTTC trước thận và tại thận là quan trọng vì việc điều trị và tiên lượng của 2 nhóm này khác nhau. Tuy nhiên, đôi khi rất khó chẩn đoán chính xác được nhóm nguyên nhân của TTTC. Theo y văn, để phân biệt giữa TTTC trước thận và hoại tử ống thận cấp (hay TTTC tại thận), các tác giả sử dụng các chỉ số TTTC(13). Theo đó, càng nhiều chỉ số thỏa TTTC nhóm nào sẽ gợi ý bệnh nhân bị TTTC thuộc nhóm đó. Trong nghiên cứu của chúng tôi, nhóm bệnh nhân TTTC trước thận có 6/8 chỉ số thỏa TTTC trước thận, nhóm bệnh nhân TTTC tại thận có 5/8 tiêu chí thỏa TTTC tại thận. Như vậy, các chỉ số TTTC có thể sử dụng để phân biệt TTTC trước hay tại thận ở bệnh nhân ĐTĐ týp 2.
Rất khó xác định nguyên nhân chính xác gây TTTC vì thường do nhiều nguyên nhân phối hợp. Các nghiên cứu về TTTC ở bệnh nhân ĐTĐ týp 2 cho đến thời điểm hiện tại cũng chỉ ghi nhận các biến cố cấp tính có liên quan đến TTTC(4,6,17). Do đó, bên cạnh việc phân nhóm nguyên nhân thành TTTC trước, tại và sau thận, chúng tôi còn ghi nhận các biến cố cấp tính có thể gây TTTC ở bệnh nhân ĐTĐ týp 2. Chúng tôi nhận thấy rằng nhiễm trùng là biến cố cấp tính thường gặp nhất chiếm tỉ lệ 67,8%. Kết quả này tương tự nghiên cứu của Khan và Vakranivới tỉ lệ nhiễm trùng (biến cố cấp tính thường gặp nhất) lần lượt là 69,5% và 52,9% (6,17). Chúng tôi không xác định được nguyên nhân chính xác của nhóm TTTC trước thận vì đa số bệnh nhân nằm trong bệnh cảnh phối hợp nhiều bệnh cảnh như suy tim, nhiễm ceton axít hay tăng áp lực thẩm thấu, choáng, xuất huyết tiêu hóa v.v… Ở nhóm TTTC tại thận, hoại tử ống thận cấp là nguyên nhân thường gặp nhất. Theo y văn, nhóm TTTC tại thận trên dân số chung có hoại tử ống thận cấp chiếm đa số(13). Như vậy, nguyên nhân TTTC tại thận thường gặp nhất ở bệnh nhân ĐTĐ týp 2 không khác so với dân số không ĐTĐ. Trong toàn bộ dân số nghiên cứu, chúng tôi ghi nhận 9 trường hợp (7,4%) có tắc nghẽn sau thận. Kết quả này thấp hơn nghiên cứu của Vakrani, với tỉ lệ tắc nghẽn sau thận là 50%(17). Nguyên nhân là do nghiên cứu của chúng tôi được tiến hành tại các khoa nội, trong khi, nghiên cứu của Vakrani tiến hành tại trung tâm thận niệu. Đây cũng chính là hạn chế trong đề tài của chúng tôi, vì sẽ không phản ánh được chính xác tỉ lệ TTTC sau thận ở bệnh nhân ĐTĐ týp 2.
Tỉ lệ tử vong – nặng xin về ở bệnh nhân ĐTĐ týp 2 mắc TTTC là 26,4%. Trong nghiên cứu của Khan, tỉ lệ tử vong là 17,8%(6). Tỉ lệ tử vong trong nghiên cứu của chúng tôi cao hơn là do nghiên cứu của chúng tôi có khảo sát bệnh nhân ở khoa hồi sức tích cực – chống độc. Theo y văn, thiểu niệu, nhiễm trùng, choáng, mức độ nặng của TTTC và điều trị thay thế thận là các yếu tố nguy cơ tử vong trong bệnh viện ở bệnh nhân TTTC(12). Trong khi đó, tuổi và các bệnh đồng mắc (như bệnh thận mạn, bệnh lý tim mạch hay bệnh lý ác tính) liên quan đến tử vong trung hạn và dài hạn. Tuy nhiên, bệnh nhân ĐTĐ týp 2 có nhiều biến cố tim mạch hơn so với dân số chung(1,11). Do đó, chúng tôi tiến hành đánh giá các yếu tố nguy cơ tử vong trong bệnh viện của TTTC trên bệnh nhân ĐTĐ týp 2 bao gồm thiểu niệu, choáng, nhiễm trùng, biến cố tim mạch, TTTC KDIGO 3 và điều trị thay thế thận. Qua phân tích, chúng tôi nhận thấy thiểu niệu, choáng, nhiễm trùng, TTTC KDIGO 3 và điều trị thay thế thận là các yếu tố nguy cơ tử vong ở bệnh nhân ĐTĐ týp 2 mắc TTTC.Trong các nghiên cứu TTTC ở bệnh nhân ĐTĐ týp 2, chúng tôi không ghi nhận việc đánh giá yếu tố nguy cơ tử vong trong bệnh viện. Kết quả trong nghiên cứu của chúng tôi cũng tương tự như các nghiên cứu về TTTC trên dân số chung khác. Tuy nhiên, ở các nghiên cứu trên dân số chung, các tác giả thường chỉ phân tích một yếu tố nguy cơ tử vong trong bệnh viện. Ví dụ, trong nghiên cứu của Liano và cộng sự phân tích thấy thiểu niệu là yếu tố nguy cơ tử vong của TTTC(8); nghiên cứu của Uchino cho thấy nhiễm trùng và choáng nhiễm trùng là yếu tố nguy cơ tử vong của TTTC(16); nghiên cứu của Selby cho thấy TTTC mức độ nặng và điều trị thận nhân tạo làm tăng nguy cơ tử vong của bệnh nhân TTTC(14). Khi tiến hành phân tích hồi quy đa biến logistic, chúng tôi nhận thấy chỉ có choáng và TTTC KDIGO 3 là yếu tố nguy cơ tử vong độc lập ở bệnh nhân ĐTĐ týp 2 mắc TTTC. Khi phân tích mối liên quan giữa các yếu tố nguy cơ tử vong, chúng tôi thấy rằng nhiễm trùng và choáng khác nhau không ý nghĩa thống kê (p = 0,112), tỉ lệ nhiễm trùng ở bệnh nhân choáng là 78,8%. Bệnh nhân choáng có nguy cơ thiểu niệu nhiều hơn so với bệnh nhân không có choáng (tỉ số số chênh 4,6; khoảng tin cậy 95% 1,9 – 11; p < 0,001). Bệnh nhân TTTC KDIGO 3 cần điều trị thay thế thận nhiều hơn so với bệnh nhân không TTTC KDIGO 3 (tỉ số số chênh 9,1; khoảng tin cậy 95% 1,8 – 44,1; p = 0,002). Như vậy, các biến này có mối liên hệ với nhau. Do đó, chỉ có choáng và TTTC KDIGO 3 là yếu tố nguy cơ độc lập của TTTC ở bệnh nhân ĐTĐ týp 2 là phù hợp.
Nghiên cứu của chúng tôi có một số hạn chế: (1) thời gian nghiên cứu ngắn, số lượng mẫu không nhiều; (2) nghiên cứu được tiến hành tại các khoa nội, sẽ thiếu sót các trường hợp TTTC nằm ở các khoa ngoại.
5. KẾT LUẬN
TTTC ở bệnh nhân ĐTĐ týp 2 nhập viện không hiếm (tỉ lệ 13,6%). Tỉ lệ TTTC trước, thận và thận lần lượt là 56,2%; 37,2% và 6,6%. Tuổi ≥ 60, TTTC thể không thiểu niệu, HbA1C ≥ 7% và nhiễm trùng là các đặc điểm chính của bệnh nhân ĐTĐ týp 2 mắc TTTC. Mặc dù có những tiến bộ trong điều trị, tỉ lệ tử vong vẫn còn cao. Tỉ lệ tử vong – nặng xin về là 26,4%. Choáng và TTTC KDIGO 3 là yếu tố nguy cơ tử vong độc lập của TTTC ở bệnh nhân ĐTĐ týp 2. Nhận biết các đặc điểm TTTC ở bệnh nhân ĐTĐ týp 2 giúp dự báo và phòng ngừa TTTC ở đối tượng này hiệu quả hơn.
TÓM TẮT
Mở đầu: Bệnh nhân đái tháo đường (ĐTĐ) týp 2 có nguy cơ tổn thương thận cấp (TTTC) cao hơn và dự hậu xấu hơn so với bệnh nhân không mắc ĐTĐ.Mục tiêu: Khảo sát đặc điểm tổn thương thận cấp ở bệnh nhân đái tháo đường týp 2.Phương pháp nghiên cứu: Báo cáo loạt ca các bệnh nhân ĐTĐ týp 2 mắc TTTC tại 3 khoa (Nội tim mạch, Nội tiết thận và Hồi sức tích cực chống độc) bệnh viện Nhân Dân Gia Định từ tháng 9/2014 đến tháng 2/2015. Kết quả: Có 121 bệnh nhân ĐTĐ týp 2 mắc TTTC tham gia nghiên cứu. Tỉ lệ TTTC trên bệnh nhân ĐTĐ týp 2 nhập viện là 13,6%. Tỉ lệ TTTC trước thận, tại thận và sau thận lần lượt là 56,2%; 37,2% và 6,6%. Tuổi ≥ 60, TTTC thể không thiểu niệu, HbA1C ≥ 7% và nhiễm trùng là các đặc điểm chính của dân số nghiên cứu. Tỉ lệ tử vong – nặng xin về là 26,4%. Choáng và TTTC KDIGO 3 là yếu tố nguy cơ tử vong độc lập của TTTC ở bệnh nhân ĐTĐ týp 2.Kết luận: TTTC ở bệnh nhân ĐTĐ týp 2 không hiếm (cứ 10 bệnh nhân ĐTĐ týp 2 nhập viện thì có 1 bệnh nhân TTTC). Mặc dù có những tiến bộ trong điều trị, tỉ lệ tử vong vẫn còn cao.
Từ khóa: Đái tháo đường týp 2, tổn thương thận cấp
TÀI LIỆU THAM KHẢO
- American Diabetes Association (2015). Standards of medical care in diabetes 2015. Diabetes Care, 38(supplement_1), pp. S1 – S93.
- Chronopoulos A., Cruz D.N., Ronco C. (2010). Hospital-acquired acute kidney injury in the elderly. Nat Rev Nephrol, 6, pp. 131 – 149.
- Faubel S., Cronin R.E., Edelstein C.L. (2009). The patient with acute renal failure. In: Schrier R.W. Manual of Nephrology, 7th edition, pp. 155 – 184. Lippincott Williams & Wilkins, Philadelphia.
- Girman C.J., Kou T.D., Brodovicz K., et al (2012). Risk of acute renal failure with type 2 diabetes mellitus. Diabet Med, 29(5), pp. 614 – 621.
- International Society of Nephrology (2012). KDIGO Clinical pratice guideline for acute kidney injury. Kidney International, supplement 2, pp. 13 – 138.
- Khan F.G., Ahmed E. (2015). Acute renal failure in diabetes mellitus. J Pak Med Assoc, 65, pp 179 – 182.
- Liangos O., Wald R., O’Bell J.W., et al (2006). Epidemiology and outcomes of acute renal failure in hospitalized patients: a national survey. Clin J Am Soc Nephrol, 1(1), pp. 43 – 51.
- Liano F., Pascual J (1996). Epidemiology of acute renal failure: A prospective, multicenter, community-based study. Kidney International, 50, pp. 811 – 818.
- Nguyễn Ngọc Lan Anh, Trần Thị Bích Hương (2013). Nghiên cứu đặc điểm lâm sàng và cận lâm sàng suy thận cấp ở người lớn tuổi.Tạp chí Y Học Thành Phố Hồ Chí Minh, tập 17 (3), tr. 159 – 167.
- Parikh C.R., Coca S.G. (2010). Acute kidney injury: defining prerenal azotemia in clinical practice and research. Nat Rev Nephrol, 6(11), pp. 641 – 642.
- Powers A.C. (2012). Diabetes Mellitus. In: Longo D.L., Kasper D.L., Jameson J.L. et al. Harrison’s Principles of Internal Medicine, Vol 2., 18th edition, pp. 2152 – 2180. McGraw-Hill, Inc., New York.
- Rewa O., Bagshaw S.M. (2014). Acute kidney injury – epidemiology, outcomes and economics. Nat Rev Nephrol, 10, pp 193 – 207.
- Sharfuddin A.A., Weisbord S.D., Palevsky P.M., et al (2012). Acute kidney injury. In: Brenner B.M . Brenner & Rector’s The Kidney, 9th edition, pp. 1044 – 1099. Elsevier Saunders, Philadelphia.
- Selby N.M., Kolhe N.V., McIntyre C.W., et al (2012). Defining the cause of death in hospitalised patients with acute kidney injury. PloS One, 7(11), e48580.
- Trần Thị Bích Hương (2010). Suy thận cấp ở người lớn tuổi. Tạp chí Y Học Thành Phố Hồ Chí Minh, tập 14 (1), tr. 190 – 198.
- Uchino S., Kellum J.A., Bellomo R., et al (2005). Acute renal failure in critically ill patients. JAMA, 294(7), pp. 813 – 818.
- Vakrani G.P., Ramakrishnan S., Rangarajan D. (2013). Acute renal failure in diabetes mellitus. J Nephrol Ther, 3(3), pp. 137 – 142.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




