I. Giới thiệu
Ở phụ nữ, việc sản xuất Estradiol (E2) kích thích thụ thể Estrogen (ER) trong các mô và cơ quan nhạy cảm với Estrogen như vú, tử cung, mỡ và xương. Ở nam giới, steroid sinh dục chiếm ưu thế, Testosterone (T) và dẫn xuất của nó là Dihydrotestosterone (DHT), kích thích các thụ thể androgen (AR) trong các mô và cơ quan nhạy cảm với androgen như dương vật, bìu, da, tuyến tiền liệt và cơ. Cả E2 và T đều lưu hành và phát huy tác dụng sinh lý ở nam cũng như nữ, nhưng có sự khác biệt về giới tính về nồng độ tuyệt đối và tỷ lệ của chúng.
Trong bài tổng quan này, chúng tôi sẽ thảo luận về kiến thức cập nhật về các khía cạnh chẩn đoán, lâm sàng và điều trị của rối loạn hoạt động của steroid sinh dục ở tuổi dậy thì, cũng như tác động của việc thay đổi thời gian dậy thì đối với bệnh tật sau này trong cuộc đời.
II. Nội tiết của tuổi dậy thì bình thường
Tuổi dậy thì sinh lý bắt đầu khi hormone giải phóng Gonadotropin (Gonadotropin releasing hormone: GnRH) gia tăng sẽ kích hoạt trục dưới đồi – tuyến yên – tuyến sinh dục ( hypothalamic–pituitary–gonadal: HPG). Trục HPG được kích hoạt tạm thời trong quá trình phát triển sơ sinh và trẻ sơ sinh (dậy thì mini) trong đó Gonadotropins và hormone sinh dục tăng lên mức tương ứng với mức dậy thì, chỉ giảm sau khoảng 3 tháng và ở mức thấp cho đến tuổi dậy thì ( 1 ). Ở trẻ em trước tuổi dậy thì, có tác dụng steroid sinh dục, nhưng ở mức độ thấp hơn so với tuổi dậy thì ( 2). Bắt đầu dậy thì ở cả nam và nữ được bắt đầu bởi sự kích hoạt lại của trục HPG. Hormone LH và hormone kích thích nang trứng (FSH) phóng thích vào hệ tuần hoàn sẽ kích thích sản xuất steroid sinh dục trong tuyến sinh dục. Ở trẻ nam, LH kích thích tế bào Leydig tinh hoàn giải phóng Testosterone (T) vào tuần hoàn. T thực hiện các hoạt động của nó thông qua thụ thể Androgen (Androgen receptor: AR), nhưng cũng được chuyển thành Estradiol bởi enzyme Aromatase có trong mô mỡ và được chuyển đổi thành Androgen DHT có hoạt tính mạnh hơn bởi các cơ quan đích nhạy cảm với Androgen 5-alfareductasein. Ở trẻ em gái, LH kích thích tế bào vỏ buồng trứng sản xuất Testosterone, sau đó Testoterone sẽ được chuyển hóa bởi enzyme Aromatase do FSH tạo ra trong tế bào hạt thành Estradiol liên kết với các thụ thể estrogen trong các mô đích đáp ứng với Estrogen.
III. Hoạt động của steroid trong suốt cuộc đời về sức khỏe và bệnh tật
Trục HPG hoạt động trong suốt cuộc đời ở nữ giới và nam giới với ba thời kỳ rõ rệt; trong thời kỳ bào thai (tháng thứ 2 và tháng thứ 3), ở tuổi dậy thì mini (minipuberty) và một lần nữa ở tuổi dậy thì và trưởng thành. Ở phụ nữ trưởng thành, giai đoạn tiền mãn kinh, giai đoạn mãn kinh và giai đoạn hậu mãn kinh, theo sau giai đoạn sinh sản. Ở nam giới, nồng độ Testosterone rất quan trọng đối với quá trình hình thành Androgen của bào thai nam, có liên quan đến sự đi xuống của tinh hoàn ở giai đoạn cuối của thai kỳ hoặc giai đoạn đầu sau sinh và quá trình nam hóa của bé trai để đảm bảo kiểu hình nam giới khi trưởng thành. Rối loạn bài tiết Testosterone thay đổi có thể xuất hiện trong thời kỳ bào thai hoặc trẻ sơ sinh (như CHH, 45, X / 46, XY, hoặc 47, XXY) hoặc trong các tình trạng khởi phát dậy thì sớm hoặc muộn. Hoạt động của trục HPG trong thời kỳ đầu của tuổi dậy thì mini có thể là một chỉ báo của hoạt động tuyến sinh dục ở người trưởng thành ( Hình 1 ) ( 3).
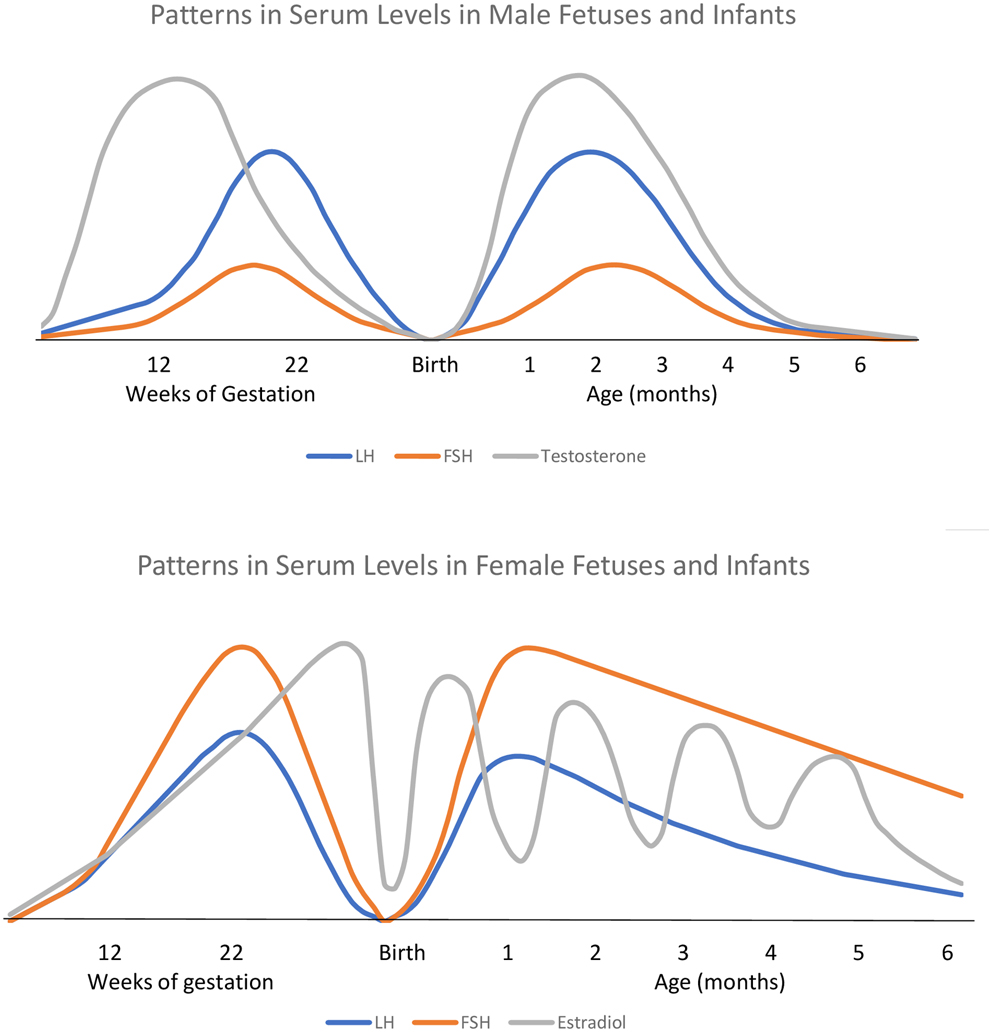
Hình 1: Trục Y: mức huyết thanh của gonadotropin và steroid sinh dục ở thai nhi và trẻ sơ sinh khỏe mạnh. Trục X: tuổi thai của thai nhi, thời điểm sinh và sau đó là tuổi thời gian của trẻ sơ sinh. Bảng trên cùng: sự thay đổi nồng độ huyết thanh ở thai nhi nam và trẻ nam sơ sinh. Bảng dưới cùng: sự thay đổi nồng độ huyết thanh ở thai nhi nữ và trẻ nữ sơ sinh. Trích dẫn: Tạp chí Nội tiết Châu Âu 184, 1; 10.1530 / EJE-20-0545
IV. Bắt đầu dậy thì
Sự kích hoạt lại của trục HPG là yếu tố then chốt dẫn đến sự khởi đầu của những thay đổi ở tuổi dậy thì trong cơ thể. Điều này kích thích sự phát triển của các đặc điểm sinh dục thứ cấp và một đợt tăng trưởng. Thời điểm dậy thì được coi là bình thường, nếu sự phát triển dậy thì bắt đầu từ 8-13 tuổi đối với trẻ em gái và 9–14 tuổi đối với trẻ em trai ( 4 , 5 ). Các tiêu chí chẩn đoán bổ sung gần đây đã được đưa ra và phân loại trẻ em trai và trẻ em gái dậy thì muộn nếu sự phát triển dậy thì dưới 2 sd trên biểu đồ tuổi dậy thì tiêu chuẩn về sự phát triển của bộ phận sinh dục hoặc vú ( 6 , 7 ).
Tuổi bắt đầu dậy thì dường như đã giảm trên toàn cầu trong 4 thập kỷ qua ( 8 ). Các yếu tố di truyền, môi trường và dinh dưỡng đều là những yếu tố quan trọng liên quan đến thời gian dậy thì.
Peptide thần kinh hạ đồi ảnh hưởng đến thời gian dậy thì. Kisspeptin và Neurokinin B là các Neuropeptit có tác dụng kích thích thời điểm dậy thì, trong khi protein Makorin ring finger protein 3 (MKRN3) ức chế quá trình dậy thì. Các đột biến trong gen MKRN3 là nguyên nhân phổ biến nhất được biết đến của dậy thì sớm trung ương mang tính gia đình ( 9 ).
Mặc dù di truyền đóng một vai trò quan trọng đối với thời điểm dậy thì, nhưng nó không thể giải thích được sự suy giảm nhanh chóng về tuổi thành thục sinh dục mà nguyên nhân là do sự thay đổi của các yếu tố môi trường và dinh dưỡng. Đặc biệt là tỷ lệ béo phì ngày càng tăng trên khắp thế giới đã được chỉ ra là một yếu tố chính dẫn đến dậy thì sớm. Tuy nhiên, béo phì không giải thích được sự phát triển ngực sớm hơn rõ rệt ở Đan Mạch, nơi một nghiên cứu cho rằng có thể có liên quan đến các hóa chất gây rối loạn nội tiết ( 10 ).
V. Phát triển các đặc điểm sinh dục thứ cấp
Thời gian xuất hiện của các dấu hiệu thể chất của tuổi dậy thì ở trẻ em được Tanner đánh giá lần đầu tiên vào năm 1968, và hệ thống đánh giá của Tanner đối với sự phát triển lông mu, bộ phận sinh dục và vú hiện vẫn được sử dụng để đánh giá tuổi dậy thì lâm sàng trên toàn thế giới ( 4 ).
Ở trẻ trai, dậy thì được bắt đầu bằng sự phát triển của tinh hoàn, sự phát triển của bìu, dương vật và lông mu. Hai đến ba năm sau khi bắt đầu dậy thì, chiều cao đạt cực đại, vỡ giọng và xuất tinh. Sự dậy thì liên tục này được mô tả trong 5 giai đoạn khác nhau để phát triển bộ phận sinh dục (G1 đến G5), và 6 giai đoạn phát triển lông mu (PH1 đến PH6).
Ở các bé gái, các mốc phát triển thể chất của tuổi dậy thì bao gồm sự to lên của vú và sự phát triển của lông mu. Các bé gái có xu hướng tăng trưởng vượt bậc ở giai đoạn dậy thì sớm, trong khi đó bắt đầu có kinh nguyệt là một dấu hiệu dậy thì giai đoạn sau. Sự phát triển liên tục ở tuổi dậy thì này được phân loại thành năm giai đoạn khác nhau dựa vào sự phát triển vú (B1 đến B5) và phát triển lông mu (PH1 đến PH5). Sự phát triển của vú xuất hiện trước khi bắt đầu mọc lông mu ở hầu hết các bé gái da trắng (Thelarche pathway), trong khi các bé gái người Mỹ gốc Phi có xu hướng dậy thì sớm hơn và thường xuyên hơn với biểu hiện mọc lông mu là mốc dậy thì đầu tiên (Pubarche pathway) ( 11 ).
VI. Steroid sinh dục và tăng trưởng tuyến tính
Tác dụng steroid sinh dục kích thích tăng trưởng tuyến tính và dẫn đến tăng trưởng ở tuổi dậy thì với tốc độ tối đa xảy ra vài năm sau khi bắt đầu dậy thì, tùy thuộc vào giới tính.
Việc tăng nồng độ steroid sinh dục kích thích tăng trưởng tuyến tính bằng cách tác động trực tiếp lên các đĩa sụn tiếp hợp đầu xương, nhưng cũng gián tiếp thông qua kích thích tiết hormone tăng trưởng tuyến yên (GH), do đó kích thích giải phóng yếu tố tăng trưởng giống Insulin-I (Insulin-like growth factor-I: IGF-I) ở gan.
Do đó, steroid sinh dục (chủ yếu là Estradiol) kích thích tăng trưởng tuyến tính ở nồng độ thấp (xem lại phần ( 12 )) nhưng cũng chịu trách nhiệm cho việc cốt hóa sụn đầu xương và ngừng tăng trưởng ở nồng độ cao. Dậy thì sớm dẫn đến vận tốc tăng chiều cao đạt đỉnh cao (PHV) ( Hình 2 ), nhưng cũng dẫn đến cốt hóa sụn đầu xương sớm. Do đó, chiều cao của người trưởng thành không bị ảnh hưởng nhiều bởi thời gian dậy thì sớm hay muộn trong giới hạn bình thường, trong khi những đối tượng dậy thì quá sớm tiến triển nhanh lại thấp hơn đáng kể so với chiều cao mục tiêu của họ.
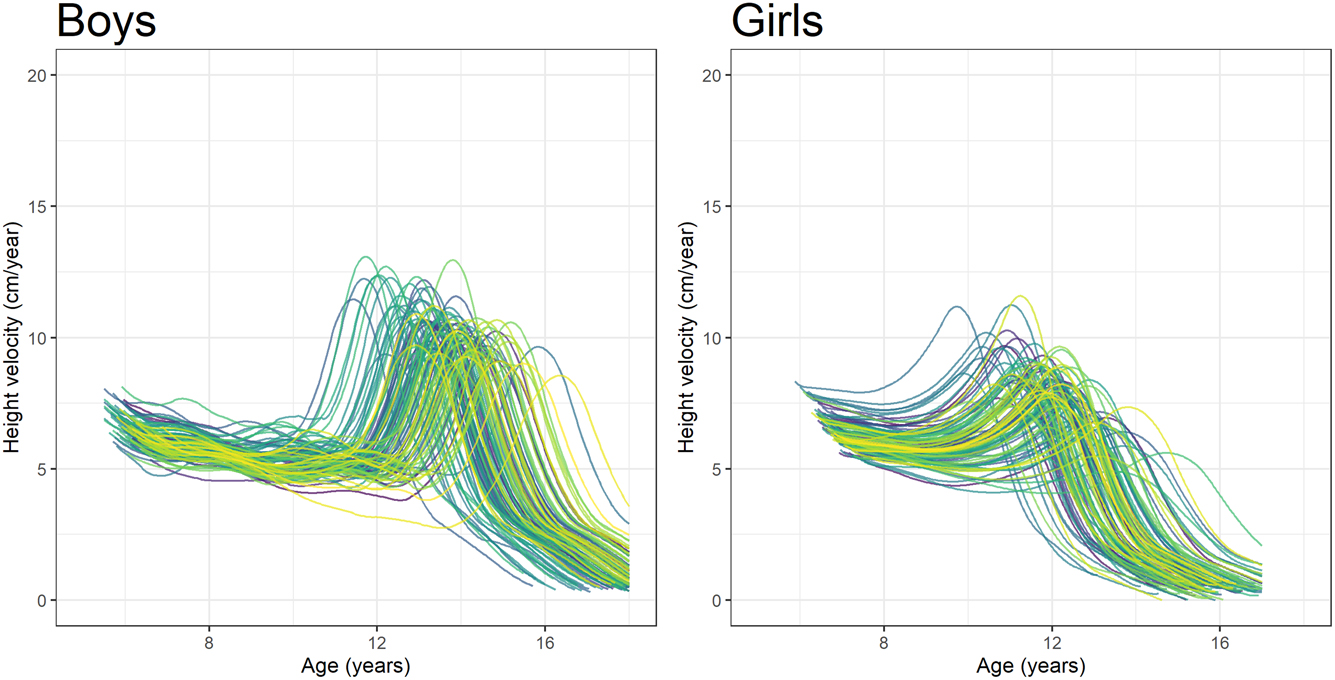
Hình 2: Trục dọc: Vận tốc chiều cao (cm / năm) theo tuổi ở trẻ em trai và trẻ em gái. Dữ liệu về đường cong vận tốc chiều cao trước đây đã được trình bày dưới dạng dữ liệu thô ( 7 , 56 ). Trích dẫn: Tạp chí Nội tiết Châu Âu 184, 1; 10.1530 / EJE-20-0545Các đối tượng thiếu hoạt động của Estrogen do đột biến ER hoặc thiếu enzyme Aromatase (đột biến CYP19) tiếp tục phát triển và có thể dẫn đến bệnh khổng lồ do thiếu sự cốt hóa sụn đầu xương ( 13 ).
Sự tiếp xúc với steroid sinh dục ở tuổi dậy thì của cơ thể vị thành niên dẫn đến những thay đổi rõ rệt dẫn đến kiểu hình người lớn bình thường, tùy thuộc vào loại tiếp xúc (Estrogen và / hoặc Androgen), mức độ steroid và thời gian của nó. Những thay đổi bệnh lý khi tiếp xúc với steroid sinh dục và thời gian của nó được thấy trong các rối loạn phổ biến ở tuổi dậy thì, cũng như trong các rối loạn nội tiết hiếm gặp. Tác dụng steroid sinh dục quá sớm được quan sát thấy ở trẻ dậy thì sớm và các biến thể của nó. Tác dụng steroid sinh dục quá muộn được thấy trong tình trạng trì hoãn tăng trưởng thể chất và dậy thì (Constitutional delay of growth and puberty: CDGP). Quá nhiều steroid sinh dục có thể dẫn đến nam tính hóa ở trẻ em gái do dư thừa Androgen (ví dụ như tăng sản thượng thận bẩm sinh (Congenital adrenal hyperplasia: CAH), hội chứng buồng trứng đa nang (Polycystic ovary syndrome: PCOS) hoặc nữ hóa (nữ hóa tuyến vú) ở trẻ em trai do dư thừa Estrogen (ví dụ như khối u tạo hCG). Quá ít tác dụng của steroid sinh dục được thấy ở trẻ em bị thiểu năng sinh dục, khiếm khuyết tổng hợp steroid sinh dục hoặc suy tuyến sinh dục nguyên phát, ví dụ như do hội chứng Turner ở trẻ em gái, cũng như hội chứng Anorchia hoặc Klinefelter ở trẻ em trai.
Điều trị steroid sinh dục ngoại sinh làm thay đổi ngoại hình và có thể được sử dụng như một công cụ để giảm chiều cao cuối cùng ở tầm vóc cao lớn hoặc là một phần của liệu pháp hormone chéo có chủ ý khẳng định giới tính ở thanh thiếu niên mắc chứng rối loạn định dạng giới.
VII. Dậy thì quá sớm
Dậy thì sớm (Precocious puberty: PP) được định nghĩa là các dấu hiệu lâm sàng của dậy thì xuất hiện trước 8 tuổi ở trẻ em gái và trước 9 tuổi ở trẻ em trai ( 4 ). Dậy thì sớm ở trẻ em gái thường xuyên hơn trẻ em trai theo tỷ lệ 10 : 1 ( 14 ).
Các nhà nghiên cứu nhận thấy, tỷ lệ mắc PP ổn định trong khoảng thời gian 8 năm (1993 đến 2001) trong một nghiên cứu từ Đan Mạch và tương ứng với 0,9-1,3 trường hợp mới trên 100.000 mỗi năm ( 14 ). Điều này phù hợp với một nghiên cứu từ Pháp ( 15 ), nhưng không phù hợp với các nghiên cứu khác từ Tây Ban Nha và Hàn Quốc đã cho thấy tỷ lệ mắc bệnh ở Tây Ban Nha thấp hơn 10 lần và tỷ lệ mắc bệnh đang tăng lên ở Hàn Quốc ( 16 , 17 ). Sự khác biệt này có thể do một số yếu tố gây ra. Sự thay đổi dinh dưỡng có thể gây ra sự giảm độ tuổi dậy thì, nhưng cũng có thể, sự gia tăng chú ý và nhận thức về PP có thể là một nguyên nhân làm tăng khả năng chẩn đoán được PP.
Chúng ta cần chú ý đến dậy thì sớm, vì PP không được điều trị có thể khiến chiều cao cuối cùng thấp hơn và có liên quan đến đau khổ tâm lý (Psychological distress), trình độ học vấn thấp và các hành vi nguy cơ như lạm dụng rượu ( 18 , 19 , 20 ). Bắt đầu dậy thì sớm ở dân số nói chung (chứ không phải PP mỗi người ) đã được phát hiện có liên quan đến béo phì, rối loạn chuyển hóa và nguy cơ tim mạch trong một số nghiên cứu, mặc dù lĩnh vực này vẫn còn cần được làm sáng tỏ ( 21 ).
Dậy thì sớm có thể được chia thành các loại phụ thuộc GnRH (trung ương) hoặc không phụ thuộc GnRH (ngoại biên).
Nguyên nhân phổ biến nhất là dậy thì sớm trung ương (Central precocious puberty: CPP), gây ra bởi sự kích hoạt của vùng dưới đồi và tuyến yên và được nhận biết bằng sự gia tăng nồng độ LH và FSH và cùng với đó là sự gia tăng nồng độ steroid sinh dục trong huyết thanh.
Hiếm hơn, nguyên nhân không phụ thuộc vào GnRH, được gọi là dậy thì sớm ngoại biên (Peripheralprecocious puberty: PPP) là do sản xuất hormone steroid sinh dục quá mức sinh lý trong các tuyến nội tiết hoặc khối u. Các mẫu máu của bệnh nhân có nồng độ steroid sinh dục cao nhưng gonadotropins bị ức chế và không có hoạt hóa trung ương.
PP trung ương thường lành tính và không có nguyên nhân hữu cơ. Đây được gọi là CPP vô căn. CPP cũng có thể được gây ra bởi các bệnh lý tiềm ẩn của não như bệnh u mô thừa, u não lành tính hoặc ác tính.
PPP được quan sát thấy trong các bệnh như tăng sản thượng thận bẩm sinh khởi phát muộn, u tế bào hạt, nhiễm độc Testosterone hoặc hội chứng McCune Albright (MAS) ( 22 ).
Lý do để hướng đến đến đánh giá PP thường là sự phát triển của vú, sự phát triển của lông mu và lông nách và / hoặc sự tăng trưởng nhanh chóng.
Đánh giá chẩn đoán PP bao gồm xem xét kỹ tiền sử gia đình, tiền sử bệnh cá nhân, khám sức khỏe tập trung vào giai đoạn Tanner, đánh giá sự phát triển, xác định tuổi xương và đo nồng độ steroid sinh dục và Gonadotropins ( 4 ).
Xét nghiệm tiêu chuẩn vàng để chẩn đoán cho PP là xét nghiệm kích thích GnRH. Nếu nồng độ đỉnh LH trên 5 IU / L (hoặc tỷ lệ LH / FSH > 0,6) sau khi kích thích GnRH, chẩn đoán CPP được xác nhận. Trẻ em từ 1–3 tuổi sẽ có nồng độ hormone sinh dục trong huyết thanh cao hơn do dậy thì mini và đỉnh LH phải cao trên 9 IU / L sau khi làm test kích thích GnRH ở trẻ em độ tuổi này để xác định chẩn đoán CPP ( 23 , 24 ) . Xét nghiệm GnRH là không cần thiết, nếu mức Gonadotropin cơ bản trong phạm vi dậy thì.
MRI não có thể được chỉ định vì nguy cơ bệnh lý nội sọ, nhưng tỷ lệ phát hiện bệnh lý thấp, và MRI não chỉ được chỉ định trong một số nhóm nguy cơ cao.
Các nhóm có nguy cơ bao gồm bệnh nhân dưới 6 tuổi, bệnh nhân có các triệu chứng thần kinh (đặc biệt là các triệu chứng khu trú bán manh hai thái dương (Bitemporal hemianopsia) gợi ý đến khối u ở giao thoa thị giác và tuyến yên), bệnh nhân dậy thì tiến triển nhanh và tỷ lệ trẻ trai mắc chứng PP có MRI não bất thường đã được phát hiện lên đến 70% trong tổng số trẻ trai trong một nghiên cứu của Hàn Quốc ( 25 ). Ngoài ra, bác sĩ cũng nên chú ý nhất định đến những bệnh nhân có nốt café-au-lait hoặc tiền sử gia đình mắc bệnh u sợi thần kinh loại 1 (Neurofibromatosis: NF-1), vì NF-1 có thể là nguyên nhân gây ra các khối u nội sọ liên quan đến CPP ( 26 ).
Các yếu tố gây tranh cãi chống lại MR não là bắt đầu có PP trên 6 tuổi và một số nhóm dân tộc có xu hướng dậy thì sớm bình thường bao gồm cả con nuôi quốc tế, vì những bệnh nhân có các yếu tố này có nhiều khả năng mắc ICPP và không có bệnh lý nội sọ ( 26 , 27 , 28 ).
Sự phát triển của vú hoặc lông mu sớm thường là do các biến thể tự giới hạn như phát triển tuyến vú sớm đơn độc (Premature thelarche: PT) hoặc phát triển lông mu sớm đơn độc (Premature adrenarche: PA)( 29 ) không có chỉ định điều trị. Tuy nhiên, theo dõi lâm sàng là quan trọng đối với nhóm bệnh nhân này, vì bệnh nhân PT hoặc PA có nguy cơ cao bị CPP sau này. Sự phát triển đột ngột của bé gái 3–5 tuổi với sự gia tăng tốc độ tăng trưởng đồng thời nên cần tiến hành điều tra thêm để loại trừ bệnh lý hoặc nhiễm steroid sinh dục ngoại sinh ( 30 ).
Dậy thì sớm trung ương có thể được điều trị bằng thuốc chủ vận GnRH (GRH agonist: GnRHa) để ngăn chặn quá trình dậy thì sớm thông qua ức chế trục HPG. Mục tiêu của điều trị bằng chất chủ vận GnRH là để trì hoãn sự phát triển hơn nữa ở tuổi dậy thì và đảm bảo tiềm năng chiều cao tối đa tại thời điểm nhất định, vì các bé gái bị CPP thường có chiều cao cuối cùng thấp hơn do xương trưởng thành sớm ( 12 ).
GnRHa có hiệu quả trong việc cải thiện chiều cao cuối cùng ở trẻ em gái < 6 tuổi, nhưng hiệu quả của việc bắt đầu điều trị ở trẻ em gái từ 6–8 tuổi vẫn chưa chắc chắn và có thể không có hoặc có tác dụng hạn chế đối với chiều cao cuối cùng ( 22 , 31 ). Khả năng tăng chiều cao và sự cải thiện sức khỏe tâm lý xã hội là kết quả của việc điều trị là không chắc chắn, mặc dù việc bắt đầu điều trị không phải là hiếm ở tuổi này ( 32 ). Điều trị bằng GnRHa có thể gây tăng cân ở bệnh nhân, nhưng mối lo ngại này chưa được xác minh ( 31 ).
Mức tăng chiều cao ước tính phụ thuộc vào độ chính xác của dự đoán chiều cao cuối cùng trước khi điều trị ban đầu dựa trên các mô hình dự đoán khác nhau (ví dụ Bailey – Pinneau) không được xác nhận trong CPP. GnRHa đã được sử dụng dưới dạng tiêm bắp 1 hoặc 3 tháng, nhưng loại tiêm 6 tháng cũng đang được sử dụng. Cấy ghép dưới da một năm với GnRHa cũng cho thấy sự ức chế thích hợp ( 22 ).
Việc điều trị PPP phụ thuộc rất nhiều vào nguyên nhân. Các khối u tế bào hạt cần phẫu thuật cắt bỏ, trong khi CAH khởi phát muộn là một khiếm khuyết tổng hợp steroid và cần điều trị bằng Hydrocortisone ngoại sinh. Nhiễm độc Testoterone và hội chứng McCune – Albright đã được phát hiện là đáp ứng với điều trị bằng chất ức chế Aromatase ( 22 ).
VIII. Hoạt động steroid sinh dục quá muộn
Các rối loạn gây ra hoạt động steroid sinh dục quá muộn và quá ít thường chồng lên nhau và chúng sẽ được đề cập cùng nhau trong chương sau.
Hoạt động / sản xuất steroid sinh dục quá muộn thường xuất hiện ở trẻ em trai hơn trẻ em gái ( 33 ). Dậy thì muộn có thể gây ra các vấn đề về nam hóa / nữ hóa và khả năng sinh sản ở tuổi trưởng thành và có thể dẫn đến các vấn đề tâm lý xã hội và lòng tự trọng thấp ( 5 , 34 ). Có kinh nguyệt muộn liên quan đến trình độ học vấn thấp hơn và chỉ số BMI thấp hơn khi trưởng thành ( 18 , 21 ).
Ở trẻ trai, trì hoãn tăng trưởng thể chất và dậy thì (CDGP) là một dạng phổ biến lành tính của dậy thì muộn ( 6 ), nhưng các hội chứng cơ bản phải được loại trừ. Ngược lại, các bé gái có biểu hiện dậy thì muộn cần được chú ý nhất định, vì chúng thường có tình trạng bệnh lý tiềm ẩn hơn so với các bé trai ( 35 ).
Giảm năng tuyến sinh dục bẩm sinh với giảm Gonadotropin (Congenital hypogonadotropic hypogonadism: CHH) là do trục HPG bị trục trặc toàn bộ hoặc một phần có hoặc không kèm theo chứng thiếu máu hoặc hạ huyết áp, do đột biến gene ( 5 , 34 ). Các khối u nội tủy và rối loạn ở vùng dưới đồi – tuyến yên là những nguyên nhân hiếm gặp của CHH nhưng cần cân nhắc nguy cơ mắc u sọ não, vì khối u phát triển chậm này biểu hiện dậy thì muộn là triệu chứng đầu tiên trong 19% trường hợp ( 36 ).
Giảm năng tuyến sinh dục chức năng (Functional hypogonadotropic hypogonadism FHH) là một tình trạng có thể khắc phục được và có thể do thiếu dinh dưỡng, thói quen ăn uống hạn chế, kém hấp thu hoặc giảm lượng calo cũng như tập thể dục quá mức. Ở thanh thiếu niên nữ, rối loạn ăn uống (biếng ăn, ăn vô độ), rối loạn ăn uống / luyện tập (chứng ăn uống hạn chế – Orthorexia) hoặc chơi thể thao quá mức là những nguyên nhân thường xuyên gây ra chứng vô kinh chức năng vùng dưới đồi (Functional hypothalamic amenorrhea: FHA). Người ta đã đưa ra giả thuyết rằng stress tâm lý xã hội và lo lắng có thể kích hoạt FHA thông qua việc tăng nồng độ cortisol, nhưng tác động của cơ chế này vẫn chưa được biết rõ ( 35 ).
Giảm năng tuyến sinh dục cường Gonadotropin (Hypergonadotropic hypogonadism) do thiểu năng tuyến sinh dục nguyên phát gặp ở các bé gái bị POI, thường gặp nhất là do hội chứng Turner, và ở bé trai bị hội chứng Klinefelter hoặc Anorchia. Những tình trạng này có thể gây nên dậy thì chậm hoặc không dậy thì, có thể dẫn đến chẩn đoán cơ bản ( 37 , 38 ). Giảm năng tuyến sinh dục cường Gonadotropin cũng có thể là thứ phát sau xạ trị hoặc hóa trị gây độc tuyến sinh dục ở nữ giới, trong khi nam giới đã trải qua liệu pháp gây độc tuyến sinh dục có khả năng sinh sản thấp, nhưng mức độ steroid sinh dục vẫn bình thường ( 39).
Đánh giá chẩn đoán dậy thì muộn: Đánh giá chẩn đoán bao gồm tiền sử gia đình, tiền sử bệnh, khám sức khỏe, xác định tuổi xương, xét nghiệm sinh hóa bao gồm INSL3, nồng độ FSH và LH cơ bản được xác định bằng xét nghiệm siêu nhạy, định lượng steroid sinh dục, nồng độ IGF-I và hormone kích thích tuyến giáp (TSH).
Trước tiên, bác sĩ lâm sàng nên loại trừ nguyên nhân gây bệnh mãn tính và sau đó tìm cách phân biệt giữa CHH và CDGP. Nếu mức gonadotropin thấp được tìm thấy, đánh giá thứ hai có thể bao gồm xét nghiệm GnRH và / hoặc xét nghiệm kích thích hCG để xác định mức Testosterone cao nhất. Trong một số trường hợp, định lượng AMH và Inh B (hoặc thậm chí là chất chỉ điểm tế bào Leydig INSL3) có thể thay thế xét nghiệm hCG tốn kém hơn, nhưng hiệu quả của việc này vẫn còn được thảo luận ( 33 ). Nếu CHH được chẩn đoán, MRI não và xét nghiệm các trục nội tiết tố khác của tuyến yên phải được thực hiện để loại trừ bệnh lý nội sọ ( 34 ). Việc phân biệt giữa CDGP và CHH (đặc biệt là ở dạng một phần) rất khó và thường là không thể vì các dấu hiệu sinh hóa chồng chéo và chẩn đoán cuối cùng đòi hỏi phải chờ đợi cẩn thận (40 ).
Nếu phát hiện giảm năng tuyến sinh dục cường Gonadotropin, nên thực hiện karyotype để xác định bất kỳ khiếm khuyết nhiễm sắc thể nào có thể xảy ra ( 37 ).
Việc điều trị dậy thì muộn sẽ được đề cập trong chương sau với mục ‘kích thích dậy thì bằng steroid sinh dục’.
IX. Quá ít hoạt động steroid sinh dục ở tuổi vị thành niên
Trong trường hợp sản xuất quá ít steroid sinh dục, các đối tượng bước vào tuổi dậy thì vào thời điểm dự kiến, nhưng mức độ và hoạt động của hormone sinh dục ở mức bình thường.
Quá ít tác dụng của steroid sinh dục được thấy ở những bệnh nhân có khiếm khuyết tổng hợp steroid hiếm gặp hoặc khiếm khuyết thụ thể Androgen (Androgen recepor: AR) (hội chứng vô cảm với androgen một phần hoặc hoàn toàn (Partial or complete androgen insensitivity syndrome PAIS hoặc CAIS)). Những bệnh nhân mắc chứng PAIS thường là nam giới thường có biểu hiện dương vật nhỏ, giảm cân và phát triển nữ hóa tuyến vú do mất cân bằng E2 và T / E2 cao ( 41 ). Bệnh nhân mắc CAIS hầu như luôn luôn xác định là nữ, được nuôi dưỡng như nữ và phát triển các đặc điểm giới tính phụ nữ, mặc dù nồng độ T và E2 huyết thanh của họ nằm trong giới hạn của nam điển hình ( 42). Những khiếm khuyết trong hoạt động của steroid cũng được thấy ở những bệnh nhân bị thiếu hụt 5-alpha reductase. Sự thiếu hụt này sẽ ngăn cản sự chuyển đổi T thành DHT mạnh hơn nhiều trong các mô cục bộ, nhạy cảm với Androgen và những cá nhân bị rối loạn này thường xuất hiện như nữ 46, XY ( 43 ).
Các bé trai bị rối loạn nhiễm sắc thể như 47,XXY hoặc 45, X / 46, XY có thể có nhiều kiểu hình khác nhau. Một số bệnh nhân được phát hiện trong thời thơ ấu vì các vấn đề phát triển, một số được phát hiện ở tuổi vị thành niên do dậy thì muộn hoặc không dậy thì, nhưng hầu hết bệnh nhân không nhận thức được tình trạng của mình trước khi họ đến phòng khám hiếm muộn, và hầu hết họ không bao giờ đi khám và không bao giờ được chẩn đoán. Tuy nhiên, những bệnh nhân khác sẽ trải qua quá trình nam hóa ở tuổi vị thành niên ( 44 , 45). Các bé gái mắc hội chứng Turner (Turner syndrome: TS) có đặc điểm là thiếu hoàn toàn hoặc một phần (thể khảm) một nhiễm sắc thể X, gây ra tầm vóc thấp bé, giảm năng tuyến sinh dục cường Gonadotropin, không dậy thì và các vấn đề về khả năng sinh sản khi trưởng thành. Hầu hết các cô gái bị TS cần liệu pháp thay thế nội tiết tố để gây dậy thì và duy trì các đặc điểm giới tính thứ cấp trong suốt tuổi trưởng thành. Các dấu hiệu dậy thì tự phát xảy ra ở 1/3 bệnh nhân TS, nhưng chu kỳ kinh nguyệt chỉ xuất hiện ở -6%, hầu hết trong số này có TS dạng khảm ( 37 , 46 ).
X. Kích thích tuổi dậy thì bằng steroid sinh dục
Bắt chước tuổi dậy thì bình thường đòi hỏi bổ sung hormone với liều lượng và thời điểm chính xác. Thách thức của điều trị steroid sinh dục là đảm bảo sự tiến triển, tối đa hóa tiềm năng tăng trưởng và giảm thiểu các tác dụng phụ cùng một lúc ( 37). Thời điểm bắt đầu tối ưu có thể giảm thiểu những hậu quả tiêu cực về mặt tâm lý xã hội. Điều trị dậy thì muộn phụ thuộc vào căn nguyên, giới tính, tuổi tác và sở thích của bệnh nhân. CDGP là một tình trạng, trong đó bệnh nhân (khi nhìn lại) có sự phát triển bình thường nhưng chậm phát triển ở tuổi dậy thì. Tăng trưởng và phát triển dậy thì chậm có thể được kích thích bằng steroid sinh dục ngoại sinh trong những trường hợp chậm phát triển đáng kể, tuổi xương đã qua 10 năm và khi không có dấu hiệu lâm sàng hoặc sinh hóa sắp xảy ra của tuổi dậy thì. Do đó, bệnh nhân nam và nữ có thể được điều trị CDGP tương ứng với Testosterone và Estradiol.
Đối với bệnh nhân nam, một số cấu trúc Testosterone tồn tại và đã được sử dụng để điều trị này. Chúng bao gồm Testosterone Enanthate tiêm bắp (liều khởi đầu 50 mg tiêm bắp hàng tháng sau đó tăng dần liều), Testosterone Undecanoate đường uống (liều ban đầu 40 mg uống mỗi ngày, tăng dần lên 80 mg hai lần mỗi ngày), hoặc Testosterone qua da (liều ban đầu 10 mg qua da mỗi ngày hoặc mỗi 2 ngày sau đó tăng dần lên) được theo dõi bằng các dấu hiệu lâm sàng, tuổi xương và các kích thích tố sinh sản (xem phần ( 47 )). Điều trị bằng Testosterone đường uống dường như không ảnh hưởng đến chiều cao cuối cùng ở các bé trai bị CDGP ( 5 , 6 ).
Ở các bé gái bị suy giảm chức năng sinh dục, kích thích dậy thì được thực hiện bằng cách sử dụng 17β-estradiol tự nhiên, tốt nhất là qua đường thẩm thấu qua da (Transdermal: TD). Điều trị TD được ưu tiên hơn điều trị uống. Estrogen được chuyển hóa ở gan và tránh được các tác động tiêu cực của chuyển hóa lần đầu khi sử dụng phương pháp điều trị TD ( 48 ). Đối với bệnh nhân TS, nên tránh dùng Ethinyl Estradiol thay thế vì tác dụng phụ tăng huyết áp ở nhóm nguy cơ cao này ( 37). Khởi đầu nên bắt đầu từ 11-12 tuổi, bắt đầu bằng điều trị qua da liều thấp (liều khởi đầu 6,25 µg bôi vào ban đêm) với liều tăng dần trong khoảng thời gian khoảng 2 năm để đạt được liều E2 dành cho người lớn và mức E2 tuần hoàn phù hợp với lứa tuổi. Khi xuất huyết đột ngột xảy ra (hoặc tối đa là 2 năm sau khi bắt đầu điều trị) Progestin theo chu kỳ được thêm vào ( 49 ).
XI. Quá nhiều hoạt động steroid tình dục ở tuổi vị thành niên
Chương này sẽ bao gồm các chủ đề PCOS, CAH khởi phát muộn và nữ hóa tuyến vú.
Rối loạn dư thừa Androgen, ở trẻ gái, có thể dẫn đến rậm lông với mọc lông kiểu ‘nam’ và mụn trứng cá. Trong trường hợp sản xuất Testosterone nhanh và rõ rệt hơn, hiện tượng nam hóa xảy ra với việc mở rộng âm vật và giọng trầm hơn. Rậm lông là kết quả của sự mất cân bằng nội tiết, tuyến thượng thận hoặc buồng trứng và nguyên nhân phổ biến là PCOS (Polycystic ovarian syndrome: hội chứng buồng trứng đa nang). Sự sản xuất Androgen dư thừa của tuyến thượng thận cũng được thấy trong CAH khởi phát muộn – một bệnh lặn trên nhiễm sắc thể thường của vỏ thượng thận thường do đột biến gen CYP21A2 gây ra. Sự suy giảm sinh tổng hợp cortisol do thiếu hụt enzym dẫn đến nồng độ ACTH cao theo cơ chế phản hồi ngược âm tính, kết quả là sự kích thích quá mức của tuyến thượng thận gây ra sản xuất dư thừa Androgen. Nguyên nhân hiếm gặp của việc sản xuất quá nhiều Androgen là các khối u trong buồng trứng (tế bào Sertoli – Leydig) hoặc trong tuyến thượng thận, gây ra sự phát triển nhanh chóng của quá trình nam hóa. Rậm lông ở trẻ gái vị thành niên thường gây ra những đau khổ về tâm lý và khó khăn trong xã hội do sự kỳ thị văn hóa. Mức độ nghiêm trọng và khu vực phân bố của chứng rậm lông được đánh giá bởi Ferriman-Gallwayscore – xuất bản năm 1961 và được sửa đổi thêm vào năm 2001 (50 ).
Chẩn đoán PCOS ở tuổi vị thành niên là một thách thức vì các đặc điểm của sự phát triển bình thường ở tuổi dậy thì trùng lặp với các tiêu chuẩn chẩn đoán. Các tiêu chí để cải thiện độ chính xác trong chẩn đoán và tránh chẩn đoán quá mức ở thanh thiếu niên bao gồm (i) chu kỳ không đều được xác định theo năm kể từ khi có kinh và (ii) chứng cường Androgen được xác định là rậm lông, mụn trứng cá và / hoặc chứng cường Androgen ở trẻ vị thành niên được xác định bằng các xét nghiệm chất lượng cao đã được xác nhận. Tuy nhiên, siêu âm vùng chậu và nồng độ hormone kháng müllerian (Anti-müllerian hormone: AMH) không được khuyến cáo để chẩn đoán PCOS trong vòng 8 năm sau lần có kinh nguyệt đầu tiên. Các rối loạn bắt chước PCOS nên được loại trừ ( 51). Để kiểm soát các triệu chứng trong PCOS, viên uống tránh thai kết hợp có chứa Estrogen và Progestin, có hiệu quả và làm giảm sản xuất Testosterone của buồng trứng cũng như làm tăng sản xuất của gan các globulin gắn kết hormone sinh dục (Sex hormone binding globulin: SHBG) và do đó làm giảm nồng độ tự do T. Ở thanh thiếu niên, các chất gây mẫn cảm với insulin như Metformin có lợi và điều trị chứng rối loạn chuyển hóa được coi là một phần của cơ chế hoạt động. Metformin có thể làm giảm cân nhẹ ở bệnh nhân thừa cân ( 51). Thuốc kháng Androgen (Finasteride hoặc Spironolactone) có thể kết hợp với OCP, đã được phát hiện là có hiệu quả hơn các chất kích ứng insulin đối với chứng rậm lông. Tác dụng gây quái thai có thể xảy ra của thuốc này nên được thảo luận với bệnh nhân nữ trẻ tuổi, những người nên tránh mang thai trong thời gian điều trị. Dữ liệu có sẵn chứng minh lợi ích của các biện pháp can thiệp lối sống lành mạnh để ngăn ngừa tăng cân và nên được khuyến nghị ( 52 ).
Trong trường hợp CAH khởi phát muộn, cường Androgen do sản xuất androgen ở tuyến thượng thận nhưng – trái ngược với CAH cổ điển – không có biểu hiện lâm sàng từ giai đoạn sơ sinh cho đến đầu tuổi trưởng thành và thường không gây suy thượng thận.
Phương pháp điều trị CAH là bổ sung Glucocorticoid, nhưng đối với thanh thiếu niên bị CAH khởi phát muộn, Glucocorticoid chỉ được chỉ định trong trường hợp cường Androgen nặng, suy tuyến thượng thận do stress thể chất ( 53 ). Cần chú ý đến việc điều trị bằng Glucocorticoid, vì lượng dư thừa có thể dẫn đến béo phì, ức chế tăng trưởng và giảm mật độ khoáng của xương. Ngược lại, nếu không có sự ức chế Androgen đầy đủ có thể dẫn đến dậy thì sớm, nam hóa, hình thành khối u nghỉ ngơi ở tuyến thượng thận (Adrenal rest tumor) và ảnh hưởng xấu đến tâm lý, đó là lý do tại sao những bệnh nhân này cần được theo dõi chặt chẽ ( 53 ).
Nguyên nhân hiếm gặp của chứng cường Androgen là các khối u sản xuất Androgen trong buồng trứng (tế bào Sertoli – Leydig) hoặc tuyến thượng thận, thường gây ra sự phát triển nhanh chóng của quá trình nam hóa. Các khối u sản xuấtAandrogen được điều trị bằng phẫu thuật.
Nữ hóa tuyến vú (Gynecomastia) là sự xuất hiện không phù hợp của mô tuyến vú. Nữ hóa tuyến vú thường được quan sát thấy ở các bé trai tuổi dậy thì, nhưng hiếm khi quan sát thấy nữ hóa tuyến vú và thường là một triệu chứng khi có các khối u tế bào Sertoli ở các bé trai mắc hội chứng Carney hoặc hội chứng Peutz-Jeghers ( 54 ). Điều này cần được phân biệt với u mỡ (còn gọi là nữ hóa tuyến vú giả) bằng cách sờ nắn kỹ lưỡng. Nữ hóa tuyến vú do mất cân bằng tỷ lệ Androgen / Estrogen. Điều này có thể được gây ra bởi nồng độ Androgen giảm hoặc do nồng độ Estrogen tăng cao, vì nội tiết tố Androgen ức chế sự tăng sinh mô vú thông qua AR và Estrogen tăng cường sự tăng sinh thông qua ER ( 55). Nữ hóa tuyến vú thoáng qua là một hiện tượng sinh lý ở trẻ trai giữa tuổi dậy thì (giai đoạn sinh dục 3–4) và gặp ở 50% trẻ trai nhưng sẽ biến mất trong vòng 6–24 tháng ( 56 ). Nữ hóa tuyến vú dai dẳng ở tuổi dậy thì có thể là dấu hiệu của việc giảm mức độ nội tiết tố Androgen như được thấy trong hội chứng Klinefelter, hoặc do tín hiệu thụ thể Androgen bị khiếm khuyết như ở các bé trai bị PAIS ( 41 ). Nếu bệnh nhân khỏe mạnh, bác sĩ có thể hỏi bệnh nhân về việc sử dụng dầu hoa lavender, có liên quan đến chứng to vú trước tuổi dậy thì ( 57 ).
XII. Thời gian là tất cả
Hoạt động steroid sinh dục sớm dẫn đến dậy thì sớm có hậu quả lâu dài về sức khỏe như chúng tôi đã đề cập trong bài tổng quan này ( 58 , 59 ).
Tác dụng steroid sinh dục muộn dẫn đến dậy thì muộn có hậu quả lâu dài đối với xương. Do đó, Finkelstein và cộng sự, đã chỉ ra rằng nam giới có tiền sử dậy thì muộn làm tăng nguy cơ mắc chứng loãng xương ( 60 ). Ngoài ra, các bằng chứng dịch tễ học gần đây cho thấy dậy thì muộn có liên quan đến việc tăng nguy cơ mắc bệnh hen suyễn, bệnh chàm, bệnh viêm ruột và các bệnh tâm thần đi kèm (rối lọn lưỡng cực, hội chứng mệt mỏi mãn tính, trầm cảm) ( 61). Thời gian hoạt động của steroid sinh dục là chìa khóa. Thời điểm dậy thì sớm và muộn ở cả phụ nữ và nam giới có liên quan đến nguy cơ cao hơn về các hậu quả bất lợi, trong một loạt các bệnh ung thư, chuyển hóa tim mạch, phụ khoa / sản khoa, tiêu hóa, cơ xương và nhận thức thần kinh, mặc dù đôi khi bệnh mãn tính có thể là nguyên nhân thực tế gây nên dậy thì muộn ( 61 ) ( Hình 3 ).
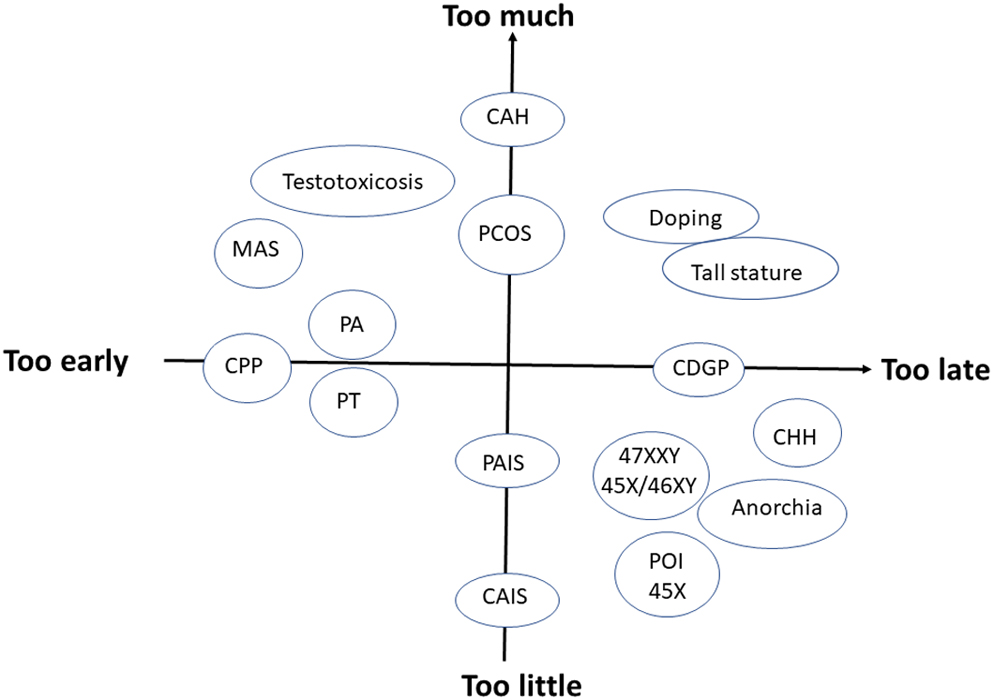
Hình 3: Hoạt động steroid sinh dục ở tuổi dậy thì ở trẻ em và thanh thiếu niên bị rối loạn nội tiết hiếm gặp. Hoạt động của steroid sinh dục quá sớm được quan sát thấy là dậy thì sớm trung ương (CPP), phát triển tuyến vú sớm đơn độc (PT), phát triển lông mu sớm đơn độc (PA), hội chứng McCune Albright (MAS) và nhiễm độc Testosterone. Tác dụng steroid sinh dục quá muộn được quan sát thấy ở những bệnh nhân bị trì hoàn tăng trưởng thể chất và dậy thì (CDGP) và thiểu năng sinh dục bẩm sinh với giảm Gonadotropin. Quá nhiều hoạt động của steroid sinh dục được quan sát thấy ở những bệnh nhân bị tăng sản thượng thận bẩm sinh (CAH), hội chứng buồng trứng đa nang (PCOS), hoặc những bệnh nhân được điều trị bằng steroid sinh dục do có vóc dáng cao, hoặc lạm dụng các chất Androgen đồng hóa (doping). Quá ít tác dụng của steroid sinh dục được quan sát thấy ở những bệnh nhân có hội chứng quá mẫn cảm với androgen một phần (PAIS), vô cảm với androgen hoàn toàn (CAIS), Trích dẫn: Tạp chí Nội tiết Châu Âu 184, 1; 10.1530 / EJE-20-0545
XIII. Điều trị bằng cách sử dụng steroid sinh dục ngoại sinh liều cao ở trẻ em có thân hình cao
Vóc người cao có thể do một số hội chứng như hội chứng Marfan, hội chứng Sotos, hội chứng nhiễm sắc thể X dễ gãy, hội chứng Beckwith – Wiedemann, homocystin niệu hoặc dị thường nhiễm sắc thể giới tính (47, XXY, 47, XYY, 47, XXX) cần được loại trừ trước tiên. Vô căn (có tính gia đình) tầm vóc cao lớn không phải là một tình trạng bệnh lý cho cá nhân và không cần điều trị. Thanh thiếu niên có dự đoán chiều cao cuối cùng và gia đình của họ nên được tư vấn về các lựa chọn tiềm năng. Ngày nay, điều trị phẫu thuật bằng phương pháp đốt biểu mô qua da được ưu tiên cho những bệnh nhân có tuổi xương dưới 12,5 tuổi ở trẻ em gái và 14 tuổi ở trẻ em trai. Các lựa chọn khác, điều trị bằng steroid sinh dục, hiếm khi được sử dụng ngày nay. Việc giảm chiều cao vừa phải, nguy cơ suy giảm khả năng sinh sản ở phụ nữ và các khối u ác tính phản đối việc sử dụng thường quy steroid sinh dục liều cao ở thanh thiếu niên có vóc dáng cao lớn vô căn ( 62 , 63 , 64). Trong các trường hợp ngoại lệ bắt đầu điều trị, Ethinyl Estradiol liều cao hoặc Estradiol tự nhiên được sử dụng để đảm bảo dậy thì sớm và phát triển nhanh chóng ( 65 ). Các bé trai có thân hình cao đã được dùng liều Testosterone rất cao (Testosterone Enanthate 250–500 mg mỗi 2 tuần ( 66 )) với chiều cao cuối cùng giảm đáng kể nếu điều trị sớm. Điều quan trọng là tồn tại những hậu quả lâu dài nghiêm trọng đối với sự can thiệp của thuốc. Do đó, những phụ nữ cao lớn được điều trị bằng Estrogen liều cao có nguy cơ bị vô sinh trong cuộc sống sau này và có dấu hiệu lão hóa buồng trứng nhanh hơn khi có nhiều nang noãn đồng thời ( 64 , 67). Ngược lại, khả năng làm cha và chất lượng tinh dịch ở những người đàn ông cao lớn được điều trị bằng Testosterone ở tuổi vị thành niên, trong các nghiên cứu mới hơn, không bị ảnh hưởng ( 68 , 69 ).
XIV. Thanh niên chuyển giới
Một người chuyển giới trải qua sự tương đồng giữa giới tính bẩm sinh và nhận thức về bản dạng giới, do đó có thể dẫn đến chứng rối loạn định dạng giới (Gender dysphoria: GD). Sự khởi đầu của GD có thể ở thời thơ ấu và có thể đến tuổi vị thành niên hoặc tuổi trưởng thành nhưng đa số đều ngưng ( 70 ). Thông thường, GD trở nên nghiêm trọng hơn với sự khởi phát của các đặc điểm sinh dục thứ cấp trong tuổi dậy thì. Các tổng quan dịch tễ học cho thấy tỷ lệ cao mắc các chứng rối loạn tâm thần, đau khổ tâm lý và bị gạt ra ngoài lề xã hội ở nhóm này ( 71 ). Tỷ lệ hiện mắc chưa được biết rõ nhưng dường như đang gia tăng ở hầu hết các quốc gia, đặc biệt là ở các bé gái mới sinh. Căn nguyên chưa được biết rõ, nhưng các yếu tố sinh học và xã hội đã được thảo luận, và nguồn gốc của GD có thể có nhiều mặt.
Các tiêu chuẩn chăm sóc trẻ em và thanh thiếu niên dựa trên đội ngũ các nhà tâm lý học, bác sĩ tâm thần và bác sĩ nội tiết trong việc đánh giá và điều trị GD ( 71 ). Điều trị nội tiết bao gồm ức chế dậy thì bằng GnRHa và điều trị khẳng định giới tính bằng hormone sinh dục. Ức chế dậy thì từ giai đoạn 2 của Tanner làm giảm sự không phù hợp giữa ngoại hình cơ thể và bản dạng giới và do đó tạo ra một cửa sổ thời gian để làm rõ giới tính trước khi bắt đầu điều trị hormone giới tính chéo không thể đảo ngược. GnRHa tác dụng kéo dài làm ngừng phát triển mô vú và kinh nguyệt ở trẻ em gái, đồng thời ngăn chặn sự phát triển và nam hóa tinh hoàn ở trẻ em trai. Điều trị hormone giới tính thường được bắt đầu vào khoảng 15–16 tuổi ( 72), Testosterone ở nữ sang nam và Estradiol ở nam thành nữ và tiếp tục suốt đời. Có thể bảo tồn khả năng sinh sản bằng bảo quản lạnh tinh trùng hoặc bảo quản lạnh buồng trứng trước khi điều trị bằng hormone, nhưng chưa được thiết lập thường quy ở tất cả các quốc gia – hoặc thậm chí hợp pháp ( 73, 74 ). Bất chấp sự tồn tại của các lựa chọn điều trị trong hơn 20 năm và các hướng dẫn lâm sàng tương đối đồng nhất trên toàn thế giới, rất ít dữ liệu dài hạn có sẵn về tính an toàn của điều trị và các thử nghiệm lâm sàng ngẫu nhiên về các phác đồ điều trị khác nhau còn thiếu ( 75 ).
XV. Kết luận
Những thay đổi về nồng độ steroid sinh dục trong quá trình chuyển đổi tuổi dậy thì dẫn đến những thay đổi trong cơ thể và tâm trí. Tuổi dậy thì được coi là giai đoạn không ổn định về cảm xúc, dễ bị tổn thương, ra quyết định chưa chín chắn, cũng như tăng tốc độ tăng trưởng, phát triển các đặc điểm sinh dục thứ cấp, điều chỉnh tâm lý và ‘trạng thái to viễn cực’ thoáng qua kèm theo kháng insulin. Thời gian hoặc sự phát triển bất thường có thể làm trầm trọng thêm tất cả các dấu hiệu và triệu chứng này. Thanh thiếu niên mắc các bệnh mãn tính phải đối mặt với những thay đổi này ở tuổi dậy thì giống như những thanh thiếu niên khác nhưng có thể bị thách thức thêm bởi căn bệnh của họ có thể cản trở những thay đổi ở tuổi dậy thì. Điều này đòi hỏi sự cân nhắc cẩn thận và chuyên môn của các nhà cung cấp dịch vụ chăm sóc sức khỏe, những người quản lý bệnh nhân mãn tính trong giai đoạn chuyển tiếp (www.endo-ern.eu ). ENDO-ERN có trọng tâm là đảm bảo quá trình chuyển đổi tối ưu qua giai đoạn dậy thì cho bệnh nhân bị rối loạn nội tiết.
XV. Tham khảo
-
1↑
Johannsen TH, Main KM, Ljubicic ML, Jensen TK, Andersen HR, Andersen MS, Petersen JH, AnderssonAM & Juul A Sex differences in reproductive hormones during mini-puberty in infants with normal and disordered sex development. Journal of Clinical Endocrinology and Metabolism 2018 103 3028–3037. (https://doi.org/10.1210/jc.2018-00482)
-
2↑
Frederiksen H, Johannsen TH, Andersen SE, Albrethsen J, Landersoe SK, Petersen JH, Andersen AN,Vestergaard ET, Schorring ME & Linneberg A et al. Sex-specific estrogen levels and reference intervals from infancy to late adulthood determined by LC-MS/MS. Journal of Clinical Endocrinology and Metabolism 2020105 754–768. (https://doi.org/10.1210/clinem/dgz196)
-
3↑
Renault CH, Aksglaede L, Wojdemann D, Hansen AB, Jensen RB & Juul A Minipuberty of human infancy – a window of opportunity to evaluate hypogonadism and differences of sex development? Annals of Pediatric Endocrinology and Metabolism 2020 25 84–91. (https://doi.org/10.6065/apem.2040094.047)
-
4↑
Carel JC & Léger J Clinical practice. Precocious puberty. New England Journal of Medicine 2008 3582366–2377. (https://doi.org/10.1056/NEJMcp0800459)
-
5↑
Palmert MR & Dunkel L Clinical practice. Delayed puberty. New England Journal of Medicine 2012 366443–453. (https://doi.org/10.1056/NEJMcp1109290)
-
6↑
Lawaetz JG, Hagen CP, Mieritz MG, Jensen MB, Petersen JH & Juul A Evaluation of 451 Danish boys with delayed puberty: diagnostic use of a new puberty nomogram and effects of oral testosterone therapy. Journal of Clinical Endocrinology and Metabolism 2015 100 1376–1385. (https://doi.org/10.1210/jc.2014-3631)
-
7↑
Lindhardt Johansen M, Hagen CP, Mieritz MG, Wolthers OD, Heuck C, Petersen JH & Juul A Pubertal progression and reproductive hormones in healthy girls With transient thelarche. Journal of Clinical Endocrinology and Metabolism 2017 102 1001–1008. (https://doi.org/10.1210/jc.2016-2871)
-
8↑
Eckert-lind C, Busch AS, Petersen JH, Biro FM, Butler G, Bräuner E, v & Juul A Worldwide secular trends in age at pubertal onset assessed by breast development among girls: a systematic review and meta-analysis. JAMA Pediatrics 2020 174 e195881. (https://doi.org/10.1001/jamapediatrics.2019.5881)
-
9↑
Abreu AP & Kaiser UB Pubertal development and regulation. Lancet: Diabetes and Endocrinology 2016 4254–264. (https://doi.org/10.1016/S2213-8587(1500418-0)
-
10↑
Aksglaede L, Sørensen K, Petersen JH, Skakkebæk NE & Juul A Recent decline in age at breast development: the Copenhagen puberty study. Pediatrics 2009 123 e932–e939. (https://doi.org/10.1542/peds.2008-2491)
-
11↑
Biro FM, Huang B, Daniels SR & Lucky AW Pubarche as well as thelarche may be a marker for the onset of puberty. Journal of Pediatric and Adolescent Gynecology 2008 21 323–328. (https://doi.org/10.1016/j.jpag.2007.09.008)
-
12↑
Juul A The effects of oestrogens on linear bone growth. Human Reproduction Update 2001 7 303–313. (https://doi.org/10.1093/humupd/7.3.303)
-
13↑
Smith EP, Boyd J, Frank GR, Takahashi H, Cohen RM, Specker B, Williams TC, Lubahn DB & Korach KSEstrogen resistance caused by a mutation in the estrogen-receptor gene in a man. New England Journal of Medicine 1994 331 1056–1061. (https://doi.org/10.1056/NEJM199410203311604)
-
14↑
Teilmann G, Pedersen CB, Jensen TK, Skakkebæk NE & Juul A Prevalence and incidence of precocious pubertal development in Denmark: an epidemiologic study based on national registries. Pediatrics 2005 1161323–1328. (https://doi.org/10.1542/peds.2005-0012)
-
15↑
Moal J, le, Rigou A, Tertre A, le, Crouy-Channel P, de, Léger J & Carel JC Marked geographic patterns in the incidence of idiopathic central precocious puberty: a nationwide study in France. European Journal of Endocrinology 2018 178 33–41. (https://doi.org/10.1530/EJE-17-0379)
-
16↑
Soriano-Guillén L, Corripio R, Labarta JI, Cañete R, Castro-Feijóo L, Espino R & Argente J Central precocious puberty in children living in Spain: incidence, prevalence, and influence of adoption and immigration. Journal of Clinical Endocrinology and Metabolism 2010 95 4305–4313. (https://doi.org/10.1210/jc.2010-1025)
-
17↑
Kim SH, Huh K, Won S, Lee KW & Park MJ A significant increase in the incidence of central precocious puberty among Korean girls from 2004 to 2010. PLoS ONE 2015 10 e0141844. (https://doi.org/10.1371/journal.pone.0141844)
-
18↑
Calthorpe LM, Gigante DP, Horta BL & Ong KK Age at menarche associated with subsequent educational attainment and risk-taking behaviours: the Pelotas 1982 Birth Cohort. Annals of Human Biology 2020 47 18–24. (https://doi.org/10.1080/03014460.2020.1715476)
-
19↑
Costello EJ, Sung M, Worthman C & Angold A Pubertal maturation and the development of alcohol use and abuse. Drug and Alcohol Dependence 2007 88 (Supplement 1) S50–S59. (https://doi.org/10.1016/j.drugalcdep.2006.12.009)
-
20↑
Williams VSL, Soliman AM, Barrett AM & Klein KO Review and evaluation of patient-centered psychosocial assessments for children with central precocious puberty or early puberty. Journal of Pediatric Endocrinology and Metabolism 2018 31 485–495. (https://doi.org/10.1515/jpem-2017-0465)
-
21↑
Prentice P & Viner RM Pubertal timing and adult obesity and cardiometabolic risk in women and men: a systematic review and meta-analysis. International Journal of Obesity 2013 37 1036–1043. (https://doi.org/10.1038/ijo.2012.177)
-
22↑
Fuqua JS Treatment and outcomes of precocious puberty: an update. Journal of Clinical Endocrinology and Metabolism 2013 98 2198–2207. (https://doi.org/10.1210/jc.2013-1024)
-
23↑
Vestergaard ET, Schjørring ME, Kamperis K, Petersen KK, Rittig S, Juul A, Kristensen K & Birkebæk NHThe follicle-stimulating hormone (FSH) and luteinizing hormone (LH) response to a gonadotropin-releasing hormone analogue test in healthy prepubertal girls aged 10 months to 6 years. European Journal of Endocrinology 2017 176 747–753. (https://doi.org/10.1530/EJE-17-0042)
-
24↑
Seymen Karabulut G, Atar M, Çizmecioglu Jones FM & Hatun Ş Girls with premature thelarche younger than 3 years of age might have stimulated LH greater than 10 IU/L. Journal of Clinical Research in Pediatric Endocrinology 2020 0 0–0. (https://doi.org/10.4274/jcrpe.galenos.2020.2019.0202)
-
25↑
Choi KH, Chung SJ, Kang MJ, Yoon JY, Lee JE, Lee YA, Shin CH & Yang SW Boys with precocious or early puberty: incidence of pathological brain magnetic resonance imaging findings and factors related to newly developed brain lesions. Annals of Pediatric Endocrinology and Metabolism 2013 18 183–190. (https://doi.org/10.6065/apem.2013.18.4.183)
-
26↑
Mogensen SS, Aksglaede L, Mouritsen A, Sørensen K, Main KM, Gideon P & Juul A Pathological and incidental findings on brain MRI in a single-center study of 229 consecutive girls with early or precocious puberty. PLoS ONE 2012 7 e29829. (https://doi.org/10.1371/journal.pone.0029829)
-
27↑
Pedicelli S, Alessio P, Scirè G, Cappa M & Cianfarani S Routine screening by brain magnetic resonance imaging is not indicated in every girl with onset of puberty between the ages of 6 and 8 years. Journal of Clinical Endocrinology and Metabolism 2014 99 4455–4461. (https://doi.org/10.1210/jc.2014-2702)
-
28↑
Chiu CF, Wang CJ, Chen YP & Lo FS Pathological and incidental findings in 403 Taiwanese girls with central precocious puberty at initial diagnosis. Frontiers in Endocrinology 2020 11 256. (https://doi.org/10.3389/fendo.2020.00256)
-
29↑
Mogensen SS, Aksglaede L, Mouritsen A, Sørensen K, Main KM, Gideon P & Juul A Diagnostic work-up of 449 consecutive girls who were referred to be evaluated for precocious puberty. Journal of Clinical Endocrinology and Metabolism 2011 96 1393–1401. (https://doi.org/10.1210/jc.2010-2745)
-
30↑
Vries L, de, Guz-Mark A, Lazar L, Reches A & Phillip M Premature thelarche: age at presentation affects clinical course but not clinical characteristics or risk to progress to precocious puberty. Journal of Pediatrics2010 156 466–471. (https://doi.org/10.1016/j.jpeds.2009.09.071)
-
31↑
Carel JC, Eugster EA, Rogol A, Ghizzoni L, Palmert MRESPE-LWPES GnRH Analogs Consensus Conference Group, Antoniazzi F, Berenbaum S, Bourguignon JP & Chrousos GP et al. Consensus statement on the use of gonadotropin-releasing hormone analogs in children. Pediatrics 2009 123 e752–e762. (https://doi.org/10.1542/peds.2008-1783)
-
32↑
Kaplowitz PB, Backeljauw PF & Allen DB Toward more targeted and cost-effective gonadotropin-releasing hormone analog treatment in girls with central precocious puberty. Hormone Research in Paediatrics 2018 901–7. (https://doi.org/10.1159/000491103)
-
33↑
Raivio T & Miettinen PJ Constitutional delay of puberty versus congenital hypogonadotropic hypogonadism: genetics, management and updates. Best Practice and Research: Clinical Endocrinology and Metabolism 2019 33 101316. (https://doi.org/10.1016/j.beem.2019.101316)
-
34↑
Boehm U, Bouloux PM, Dattani MT, Roux N, de, Dodé C, Dunkel L, Dwyer AA, Giacobini P, Hardelin JP &Juul A et al. Expert consensus document: European Consensus Statement on congenital hypogonadotropic hypogonadism-pathogenesis, diagnosis and treatment. Nature Reviews: Endocrinology 2015 11 547–564. (https://doi.org/10.1038/nrendo.2015.112)
-
35↑
Gordon CM, Ackerman KE, Berga SL, Kaplan JR, Mastorakos G, Misra M, Murad MH, Santoro NF &Warren MP Functional hypothalamic amenorrhea: an endocrine society clinical practice guideline. Journal of Clinical Endocrinology and Metabolism 2017 102 1413–1439. (https://doi.org/10.1210/jc.2017-00131)
-
36↑
de Vries L, Lazar L & Phillip M Craniopharyngioma: presentation and endocrine sequelae in 36 children.Journal of Pediatric Endocrinology and Metabolism 2003 16 703–710. (https://doi.org/10.1515/JPEM.2003.16.5.703)
-
37↑
Gravholt CH, Andersen NH, Conway GS, Dekkers OM, Geffner ME, Klein KO, Lin AE, Mauras N, QuigleyCA & Rubin K et al. Clinical practice guidelines for the care of girls and women with Turner syndrome: proceedings from the 2016 Cincinnati International Turner Syndrome Meeting. European Journal of Endocrinology 2017 177 G1–G70. (https://doi.org/10.1530/EJE-17-0430)
-
38↑
Lanfranco F, Kamischke A, Zitzmann M & Nieschlag E Klinefelter’s syndrome. Lancet 2004 364 273–283. (https://doi.org/10.1016/S0140-6736(0416678-6)
-
39↑
Wei C & Crowne E The impact of childhood cancer and its treatment on puberty and subsequent hypothalamic pituitary and gonadal function, in both boys and girls. Best Practice and Research: Clinical Endocrinology and Metabolism 2019 33 101291. (https://doi.org/10.1016/j.beem.2019.101291)
-
40↑
Rohayem J, Nieschlag E, Kliesch S & Zitzmann M Inhibin B, AMH, but not INSL3, IGF1 or DHEAS support differentiation between constitutional delay of growth and puberty and hypogonadotropic hypogonadism.Andrology 2015 3 882–887. (https://doi.org/10.1111/andr.12088)
-
41↑
Hellmann P, Christiansen P, Johannsen TH, Main KM, Duno M & Juul A Male patients with partial androgen insensitivity syndrome: a longitudinal follow-up of growth, reproductive hormones and the development of gynaecomastia. Archives of Disease in Childhood 2012 97 403–409. (https://doi.org/10.1136/archdischild-2011-300584)
-
42↑
Doehnert U, Bertelloni S, Werner R, Dati E & Hiort O Characteristic features of reproductive hormone profiles in late adolescent and adult females with complete androgen insensitivity syndrome. Sexual Development 2015 9 69–74. (https://doi.org/10.1159/000371464)
-
43↑
Cheon CK Practical approach to steroid 5alpha-reductase type 2 deficiency. European Journal of Pediatrics 2011 170 1–8. (https://doi.org/10.1007/s00431-010-1189-4)
-
44↑
Ljubicic ML, Jørgensen A, Acerini C, Andrade J, Balsamo A, Bertelloni S, Cools M, Cuccaro RT,Darendeliler F & Flück CE et al. Clinical but not histological outcomes in males with 45,X/46,XY mosaicism vary depending on reason for diagnosis. Journal of Clinical Endocrinology and Metabolism 2019 104 4366–4381. (https://doi.org/10.1210/jc.2018-02752)
-
45↑
Aksglæde L, Skakkebæk NE, Almstrup K & Juul A Clinical and biological parameters in 166 boys, adolescents and adults with nonmosaic Klinefelter syndrome: a Copenhagen experience. Acta Paediatrica2011 100 793–806. (https://doi.org/10.1111/j.1651-2227.2011.02246.x)
-
46↑
Klein KO, Rosenfield RL, Santen RJ, Gawlik AM, Backeljauw PF, Gravholt CH, Sas TCJ & Mauras NEstrogen replacement in Turner syndrome: literature review and practical considerations. Journal of Clinical Endocrinology and Metabolism 2018 103 1790–1803. (https://doi.org/10.1210/jc.2017-02183)
-
47↑
Stancampiano MR, Lucas-Herald AK, Russo G, Rogol AD & Ahmed SF Testosterone therapy in adolescent boys: the need for a structured approach. Hormone Research in Paediatrics 2019 92 215–228. (https://doi.org/10.1159/000504670)
-
48↑
Donaldson M, Kriström B, Ankarberg-Lindgren C, Verlinde S, van Alfen-van der Velden J, Gawlik A, van Gelder MMHJ, Sas Ton behalf of the European Society for Paediatric Endocrinology Turner Syndrome Working Group. Optimal pubertal induction in girls with Turner syndrome using either oral or transdermal estradiol: a proposed modern strategy. Hormone Research in Paediatrics 2019 91 153–163. (https://doi.org/10.1159/000500050)
-
49↑
Ankarberg-Lindgren C, Elfving M, Wikland KA & Norjavaara E Nocturnal application of transdermal estradiol patches produces levels of estradiol that mimic those seen at the onset of spontaneous puberty in Girls1. Journal of Clinical Endocrinology and Metabolism 2001 86 3039–3044. (https://doi.org/10.1210/jcem.86.7.7667)
-
50↑
Goodman NF, Bledsoe MB, Cobin RH, Futterweit W, Goldzieher JW, Petak SM, Smith KD, SteinbergerEAmerican Association of Clinical Endocrinologists Hyperandrogenic Disorders Task Force. American Association of Clinical Endocrinologists Medical Guidelines for the clinical practice for the diagnosis and treatment of hyperandrogenic disorders. Endocrine Practice 2001 7 120–134. (https://doi.org/10.4158/EP.7.2.120)
-
51↑
Peña AS, Witchel SF, Hoeger KM, Oberfield SE, Vogiatzi MG, Misso M, Garad R, Dabadghao P & TeedeH Adolescent polycystic ovary syndrome according to the international evidence-based guideline. BMC Medicine 2020 18 72. (https://doi.org/10.1186/s12916-020-01516-x)
-
52↑
Barrionuevo P, Nabhan M, Altayar O, Wang Z, Erwin PJ, Asi N, Martin KA & Murad MH Treatment options for hirsutism: a systematic review and network meta-analysis. Journal of Clinical Endocrinology and Metabolism 2018 103 1258–1264. (https://doi.org/10.1210/jc.2017-02052)
-
53↑
Carmina E, Dewailly D, Escobar-Morreale HF, Kelestimur F, Moran C, Oberfield S, Witchel SF & Azziz RNon-classic congenital adrenal hyperplasia due to 21-hydroxylase deficiency revisited: an update with a special focus on adolescent and adult women. Human Reproduction Update 2017 23 580–599. (https://doi.org/10.1093/humupd/dmx014)
-
54↑
Crocker MK, Gourgari E, Lodish M & Stratakis CA Use of aromatase inhibitors in large cell calcifying Sertoli cell tumors: effects on gynecomastia, growth velocity, and bone age. Journal of Clinical Endocrinology and Metabolism 2014 99 E2673–E2680. (https://doi.org/10.1210/jc.2014-2530)
-
55↑
Braunstein GD Clinical practice. Gynecomastia. New England Journal of Medicine 2007 357 1229–1237. (https://doi.org/10.1056/NEJMcp070677)
-
56↑
Mieritz MG, Rakêt LL, Hagen CP, Nielsen JE, Talman MLM, Petersen JH, Sommer SH, Main KM,Jørgensen N & Juul A A longitudinal study of growth, sex steroids, and IGF-1 in boys with physiological gynecomastia. Journal of Clinical Endocrinology and Metabolism 2015 100 3752–3759. (https://doi.org/10.1210/jc.2015-2836)
-
57↑
Ramsey JT, Li Y, Arao Y, Naidu A, Coons LA, Diaz A & Korach KS Lavender products associated with premature thelarche and prepubertal gynecomastia: case reports and endocrine-disrupting chemical activities.Journal of Clinical Endocrinology and Metabolism 2019 104 5393–5405. (https://doi.org/10.1210/jc.2018-01880)
-
58↑
Day FR, Thompson DJ, Helgason H, Chasman DI, Finucane H, Sulem P, Ruth KS, Whalen S, Sarkar AK& Albrecht E et al. Genomic analyses identify hundreds of variants associated with age at menarche and support a role for puberty timing in cancer risk. Nature Genetics 2017 49 834–841. (https://doi.org/10.1038/ng.3841)
-
59↑
Charalampopoulos D, McLoughlin A, Elks CE & Ong KK Age at menarche and risks of all-cause and cardiovascular death: a systematic review and meta-analysis. American Journal of Epidemiology 2014 18029–40. (https://doi.org/10.1093/aje/kwu113)
-
60↑
Finkelstein JS, Neer RM, Biller BMK, Crawford JD & Klibanski A Osteopenia in men with a history of delayed puberty. New England Journal of Medicine 1992 326 600–604. (https://doi.org/10.1056/NEJM199202273260904)
-
61↑
Day FR, Elks CE, Murray A, Ong KK & Perry JRB Puberty timing associated with diabetes, cardiovascular disease and also diverse health outcomes in men and women: the UK Biobank study. Scientific Reports 20155 11208. (https://doi.org/10.1038/srep11208)
-
62↑
Hannema SE & Sävendahl L The evaluation and management of tall stature. Hormone Research in Paediatrics 2016 85 347–352. (https://doi.org/10.1159/000443685)
-
63↑
Benyi E, Kieler H, Linder M, Ritzén M, Carlstedt-Duke J, Tuvemo T, Westphal O & Sävendahl L Risks of malignant and non-malignant tumours in tall women treated with high-dose oestrogen during adolescence.Hormone Research in Paediatrics 2014 82 89–96. (https://doi.org/10.1159/000360137)
-
64↑
Venn A, Bruinsma F, Werther G, Pyett P, Baird D, Jones P, Rayner J & Lumley J Oestrogen treatment to reduce the adult height of tall girls: long-term effects on fertility. Lancet 2004 364 1513–1518. (https://doi.org/10.1016/S0140-6736(0417274-7)
-
65↑
Upners EN & Juul A Evaluation and phenotypic characteristics of 293 Danish girls with tall stature: effects of oral administration of natural 17β-estradiol. Pediatric Research 2016 80 693–701. (https://doi.org/10.1038/pr.2016.128)
-
66↑
Reinehr T, Gueldensupp M, Wunsch R & Bramswig JH Treatment of tall stature in boys: comparison of two different treatment regimens. Hormone Research in Paediatrics 2011 76 343–347. (https://doi.org/10.1159/000332735)
-
67↑
Hendriks AEJ, Laven JSE, Valkenburg O, Fong SL, Fauser BCJM, Ridder MAJ, de, Jong FH, de, VisserJA, Ginneken AM, van & Boot AM et al. Fertility and ovarian function in high-dose estrogen-treated tall women. Journal of Clinical Endocrinology and Metabolism 2011 96 1098–1105. (https://doi.org/10.1210/jc.2010-2244)
-
68↑
Lemcke B, Zentgraf J, Behre HM, Kliesch S, Bramswig JH & Nieschlag E Long-term effects on testicular function of high-dose testosterone treatment for excessively tall stature. Journal of Clinical Endocrinology and Metabolism 1996 81 296–301. (https://doi.org/10.1210/jcem.81.1.8550767)
-
69↑
Hendriks AEJ, Boellaard WPA, Casteren NJ, van Romijn JC, Jong FH, Boot AM & Drop SLS Fatherhood in tall men treated with high-dose sex steroids during adolescence. Journal of Clinical Endocrinology and Metabolism 2010 95 5233–5240. (https://doi.org/10.1210/jc.2010-0435)
-
70↑
Steensma TD, McGuire JK, Kreukels BPC, Beekman AJ & Cohen-Kettenis PT Factors associated with desistence and persistence of childhood gender dysphoria: a quantitative follow-up study. Journal of the American Academy of Child and Adolescent Psychiatry 2013 52 582–590. (https://doi.org/10.1016/j.jaac.2013.03.016)
-
71↑
Hembree WC, Cohen-Kettenis PT, Gooren L, Hannema SE, Meyer WJ, Murad MH, Rosenthal SM, SaferJD, Tangpricha V & T’Sjoen GG Endocrine treatment of gender-dysphoric/gender-incongruent persons: an Endocrine Society* clinical practice guideline. Journal of Clinical Endocrinology and Metabolism 2017 1023869–3903. (https://doi.org/10.1210/jc.2017-01658)
-
72↑
Skordis N, Butler G, Vries MC, de, Main K & Hannema SE ESPE and PES international survey of centers and clinicians delivering specialist care for children and adolescents with gender dysphoria. Hormone Research in Paediatrics 2018 90 326–331. (https://doi.org/10.1159/000496115)
-
73↑
Nolan IT, Dy GW & Levitt N Considerations in gender-affirming surgery: demographic trends. Urologic Clinics of North America 2019 46 459–465. (https://doi.org/10.1016/j.ucl.2019.07.004)
-
74↑
Nahata L, Chen D, Moravek MB, Quinn GP, Sutter ME, Taylor J, Tishelman AC & Gomez-Lobo VUnderstudied and under-reported: fertility issues in transgender youth – a narrative review. Journal of Pediatrics 2019 205 265–271. (https://doi.org/10.1016/j.jpeds.2018.09.009)
75↑
T’SjoenG, ArcelusJ, GoorenL, KlinkDT & TangprichaVEndocrinology of transgender medicine.Endocrine Reviews20194097–117. (https://doi.org/10.1210/er.2018-00011)
Nguồn: https://pubmed.ncbi.nlm.nih.gov/33112274/
Bài viết được dịch thuật và biên tập bởi CLB Nội tiết trẻ trên DEMACVN.COM – Vui lòng không reup khi chưa được cho phép!
Người dịch: ToanTran.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam