KẾT QUẢ PHẪU THUẬT UNG THƯ TUYẾN GIÁP TÁI PHÁT
TẠI BỆNH VIỆN NỘI TIẾT TRUNG ƯƠNG
Trần Ngọc Lương, Phan Hoàng Hiệp, Phạm Bá Tuân,
Nguyễn Giang Sơn, Nguyễn Văn Lộc, Đinh Văn Trực
Bệnh viện Nội tiết Trung ương
ASTRACT
Results of operation in recurrent differentiated thyroid cancer in National Hospital of Endocrinology
Introduction: Recurrent differentiated thyroid cancer with/without local invasion must be reoperated. However, reoperation is more difficult due to variation of anatomy, invasion or metastasis. Therefore, complications in reoperation are higher than the first surgery. Materials and Methods: 52 recurrent differentiated thyroid cancer cases were undergone reoperated in National Hospital Of Endocrinology from March, 2017 to March, 2019. Results: The mean of age: 42.7 ± 13.5 years, female/male: 9.4/1. The mean duration of recurrent time: 28.5 ± 44.3 months (mainly in period of 13-36 months: 78.8%). Detected suspicious cancer by ultrasound: 92,3 %. Positive FNA: 78,8%; high Thyroglobin level: 84,6%; high Anti Thyroglobin:73,1%; whole body scan is positive: 53,6%; 23,5% invasive signal, 68,6% recurrent cancer was detected by CT scanner, by PET/CT: 100%. Recurrence in local lymph nodes is 73.1%, in thyroid nodule with lymph nodes is 26,9%. Procedures: total reoperative thyroidectomy with ipsilateral neck dissection: 36.9%, total reoperative thyroidectomy with lateral neck dissection: 73.1%. The mean operative time: 75±15 min, (60 – 150 min). Complications: no complication intraoperation with 86,5%, 13,5% complications intraoperation were resolved. Complications in the first day postoperation: hoarseness (11,5%), hypocalcemia (7,7%), 7 dayspostoperation: hoarsenenss (11,5%), hypocalcemia (21,2%), chyle fistular (9,6%). Reoperation to closechyle fistular: 1,9%. Permanent recurrent nerve palsy: 1,9%, permanent hypocalcemia: 0%. Patients were satisfied for results of surgery: 86,5%. Conclusion: diagnosed and indicated recurrent differentiated thyroid cancer base on clinic, subclinic: ultrasound, fine needle aspiration, CT scanner to locate recurrent position, metastatic lymph nodes. TG and A-TG level is suggested diagnosis, evaluated invasion by CT scanner and whole body scan. Surgeons with good skill and experience in thyroidectomy can resolve recurent cancer and reduce risk of permanent hypocalcemia, recurrent nerve palsy.
TÓM TẮT
Đặt vấn đề: Điều trị phẫu thuật là phương pháp đầu tay để loại bỏ tổn thương ung thư tuyến giáp (UTTG) tái phát, xâm lấn tại chỗ. Phẫu thuật UTTG tái phát thường gặp khó khăn về mặt kỹ thuật do thay đổi giải phẫu, xơ hóa sau phẫu thuật và thâm nhiễm, di căn của tổ chức ung thư, vì vậy tỷ lệ tai biến trong phẫu thuật và biến chứng sau phẫu thuật tăng cao. Đối tượng và phương pháp: 52 trường hợp UTTG thể biệt hoá tái phát được điều trị bằng phẫu thuật tại Bệnh viện Nội tiết Trung ương từ T3/2017 đến T3/2019. Kết quả: Nghiên cứu 52 bệnh nhân UTTG thể biệt hoá tái phát: tuổi trung bình là 42,7 ± 13,5 tuổi, tỷ lệ nữ/nam = 9,4/1. Thời gian tái phát trung bình là 28,5 ± 44,3 tháng, hay gặp trong khoảng 13 – 36 tháng (chiếm 78,8%). Siêu âm phát hiện tổn thương nghi ngờ với tỷ lệ 92,3 %. Chọc tế bào có ý nghĩa rất quan trọng với tỷ lệ dương tính 78,8%; Thyroglobulin tăng trong 84,6% trường hợp; 73,1% trường hợp có Anti thyroglobulin tăng; xạ hình toàn thân (+) chiếm 53,6%; 23,5% bệnh nhân có dấu hiệu xâm lấn, 68,6% khối tái phát có ngấm thuốc cản quang trên CT Scan vùng cổ; tỷ lệ phát hiện tái phát trên PET/CT là 100%. Vị trí tái phát tại hạch đơn thuần chiếm tỉ lệ cao nhất với tỉ lệ 73,1%, tái phát tại cả u và hạch chiếm 26,9%. Phương pháp phẫu thuật: cắt lại TGTB + nạo vét hạch cổ chiếm 26,9%; nạo vét hạch cổ 2 bên chiếm 73,1%. Thời gian mổ trung bình 75±15 phút, thấp nhất 60 phút, cao nhất 150 phút. 86,5% bệnh nhân không có tai biến trong mổ; 13,5% (7 bệnh nhân) có tai biến đều được xử trí ngay trong mổ. Các biến chứng gặp chủ yếu trong ngày đầu là khàn tiếng và tê chân tay với tỷ lệ tương ứng là 11,5% và 7,7%. Các biến chứng cao nhất trong tuần đầu chiếm 48,1%, chủ yếu là tê chân tay chiếm 21,2%; khàn tiếng 11,5%; rò dưỡng chấp 9,6% trong đó 1,9% trường hợp phải khâu lại đường rò; liệt dây thần kinhthanh quản (TKTQ) quặt ngược vĩnh viễn 1,9%; suy cận giáp vĩnh viễn 0,0%. 86,5% bệnh nhân hài lòng sau mổ. Kết quả phẫu thuật tốt đạt 86,5%, trung bình 11,5% và xấu là 1,9%. Kết luận: Chỉ định phẫu thuật dựa vào lâm sàng, cận lâm sàng: siêu âm là công cụ hiệu quả bước đầu, chọc tế bào có ý nghĩa quan trọng, định lượng Thyroglobulin và Anti thyroglobulin có vài trò định hướng cho chẩn đoán, chụp CT Scan vùng cổ và xạ hình toàn thân cũng rất cần thiết cho việc đánh giá mức xâm lấn. Chuẩn bị tốt trước mổ với các xét nghiệm hình ảnh định vị thương tổn, bác sĩ phẫu thuật có kinh nghiệm, hiểu biết sâu sắc về giải phẫu vùng cổ thì có thể loại bỏ tổn thương UTTG tái phát, giảm được nguy cơ tổn thương dây TKTQ quặt ngược hoặc suy tuyến cận giáp vĩnh viễn.
Chịu trách nhiệm chính: Trần Ngọc Lương
Ngày nhận bài: 01/7/2019
Ngày phản biện khoa học: 21/7/2019
Ngày duyệt bài: 1/8/2019
1. ĐẶT VẤN ĐỀ
UTTG thể biệt hóa thường có tiên lượng tốt do bệnh tiến triển chậm, có thể phẫu thuật triệt căn và đáp ứng với điều trị I131. Nhưng những nghiên cứu gần đây cho thấy có khoảng 10 – 15% bệnh nhân UTTG thể biệt hóa có tái phát, hầu hết được chẩn đoán trong vòng 10 năm từ khi điều trị lần đầu. Sự tái phát của UTTG có thể tại giường tuyến giáp (35%), tại hạch bạch huyết vùng cổ (42%) hoặc vị trí khác 28%. Điều trị phẫu thuật là phương pháp đầu tay để loại bỏ tổn thương UTTG tái phát, xâm lấn tại chỗ. Phẫu thuật UTTG tái phát thường gặp khó khăn về mặt kỹ thuật do thay đổi giải phẫu, xơ hóa sau phẫu thuật và thâm nhiễm, di căn của tổ chức ung thư, vì vậy tỷ lệ tai biến trong phẫu thuật và biến chứng sau phẫu thuật tăng cao. Trên thế giới đã có nhiều nghiên cứu về tình trạng tái phát của UTTG, nhưng tại Việt Nam còn ít nghiên cứu về vấn đề này. Các nghiên cứu thường chỉ nêu tỉ lệ tái phát mà chưa đi sâu vào nghiên cứu kết quả điều trị phẫu thuật UTTG tái phát nhằm rút kinh nghiệm và tạo cơ sở để triển khai phác đồ điều trị ngày càng hiệu quả hơn. Do đó chúng tôi nghiên cứu chuyên đề: “Đánh giá kết quả sớm phẫu thuật ung thư tuyến giáp thể biệt hóa tái phát tại Bệnh viện Nội tiết Trung ương”.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
52 bệnh nhân UTTG thể biệt hóa tái phát được phẫu thuật tại Bệnh viện Nội tiết Trung ương từ tháng 3/2017 đến tháng 3/2019.
3. KẾT QUẢ VÀ BÀN LUẬN
3.1. Một số đặc điểm lâm sàng
Tuổi và giới: UTTG thể biệt hóa gặp ở mọi lứa tuổi, cả nam và nữ. Các nghiên cứu về yếu tố nguy cơ trong UTTG thể biệt hóa đều cho thấy tuổi là một trong những yếu tố quan trọng có liên quan đến yếu tố nguy cơ tái phát và sống thêm [1]. Trong nghiên cứu của chúng tôi, lứa tuổi hay gặp nhất là từ 30 – 44 tuổi chiếm tỉ lệ 40,4 %; tuổi trung bình là 42,7 ± 13,5 tuổi, thấp nhất là 16 tuổi, cao nhất là 70 tuổi. Kết quả này phù hợp với các nghiên cứu trước đó của các tác giả trong và ngoài nước về UTTG tái phát: nghiên cứu của Trần Ngọc Hải tuổi trung bình là 39,4 (9 – 84 tuổi) [2], nghiên cứu của Tufano và cộng sự cho thấy tuổi trung bình là 40,5 tuổi [3]. Các kết quả trên cho thấy bệnh có phạm vi phân bố rộng và hay gặp ở người trong độ tuổi lao động – đây là lực lượng lao động chính của xã hội, vì vậy trong điều trị đặc biệt là phẫu thuật rất quan trong trong việc đảm bảo chất lượng sống trên những bệnh nhân này. Về giới tính, theo các nghiên cứu bệnh UTTG gặp ở nữ nhiều hơn nam, kết quả nghiên cứu của chúng tôi, tỉ lệ nữ/nam là 9,4/1. Kết quả của chúng tôi cao hơn so với nghiên cứu của Shah khi nghiên cứu 82 bệnh nhân UTTG tái phát cho thấy tỉ lệ nữ/nam là 3,5/1 [4].
Thời gian tái phát: Tái phát thực chất là sự phát triển trở lại của tế bào u còn sót lại hoặc những u nhỏ chưa được loại bỏ hoàn toàn. Theo Mazzaferri và Jhiang (1994) tỷ lệ tái phát phụ thuộc vào lần điều trị đầu tiên và các yếu tố tiên lượng bệnh như tuổi, kích thước khối u, di căn hạch, di căn xa, tiền sử chiếu tia xạ, khối u ở 2 thùy tuyến giáp, khối u phá vỡ vỏ [5].
Bảng 1. Thời gian phát hiện triệu chứng tái phát
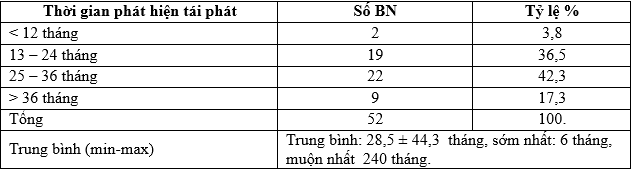
Trong nghiên cứu của chúng tôi, thời gian tái phát chủ yếu gặp trong khoảng 13-36 tháng chiếm tỉ lệ 78,8%, thời gian tái phát trung bình là 28,5 ± 44,3 tháng, sớm nhất là 6 tháng, muộn nhất là 240 tháng (Bảng 1). Kết quả nghiên cứu của chúng tôi phù hợp với nghiên cứu của Lê Văn Quảng tái phát thường xảy ra ở 2 năm đầu sau điều trị [1]. Thời gian tái phát theo nghiên cứu của tác giả Andrea Frasoldati là 3,5 năm [6], của Davila – Cervantes là 3 năm [7], nghiên cứu của Trần Ngọc Hải là 31,4 tháng [2]; của Trần Trọng Kiểm 60% bệnh nhân tái phát trong 3 năm đầu [8]. Theo kết quả nghiên cứu của chúng tôi thời gian tái phát sớm hơn so với các tác giả, điều này có thể liên quan đến khả năng phẫu thuật triệt để trong phẫu thuật cắt TBTG ± nạo vét hạch cổ lần đầu tiên. Và theo các nghiên cứu, tái phát có thể gặp ở bất kì thời điểm nào, vì vậy việc khám theo dõi định kì trong suốt cuộc đời còn lại là điều rất cần thiết để phát hiện và điều trị sớm cho bệnh nhân.
Đặc điểm lần điều trị đầu: Theo nghiên cứu của chúng tôi, cách thức mổ lần đầu của các bệnh nhân đa số là cắt toàn bộ tuyến giáp (TBTG) chiếm 55,8%, cắt TBTG ± nạo vét hạch cổ chiếm 44,2%; kết quả mô bệnh học của lần mổ đầu: thể nhú – nhú nang chiếm 90,4% , thể nang chiếm 9,6%; có 1 bệnh nhân bị liệt dây TKTQ quặt ngược sau mổ lần đầu chiếm 1,9%; không có bệnh nhân nào bị suy cận giáp vĩnh viễn; 86,5% bệnh nhân có điều trị I131 sau phẫu thuật, trong đó số đợt điều trị I131 trung bình sau mổ là 2,6 ± 1,6 đợt; tổng liều điều trị I131 trung bình là 322,7 ± 257,0 mCi, liều thấp nhất là 50mCi, cao nhất là 1200mCi.
3.2. Một số đặc điểm cận lâm sàng:
Trong nghiên cứu của chúng tôi, tỷ lệ phát hiện tổn thương nghi ngờ trên siêu âm là 92,3%, vị trí tái phát chủ yếu là tại hạch chiếm 95,8%, trong đó tái phát tại hạch đơn thuần chiếm 70,8%; kích thước khối tái phát đa số từ 10-20mm chiếm 52,1% (trung bình: 12,5± 6,3mm); 16,7% trường hợp có dấu hiệu xâm lấn, kết quả này tương đương với kết quả nghiên cứu của Trần Ngọc Hải tỷ lệ phát hiện tái phát trên siêu âm là 92,1% [2], kết quả của Andrea Frasoldati tỷ lệ tái phát trên siêu âm là 94,1%, kích thước hạch trung bình là 1,6cm [6].
Kết quả chụp CT Scan vùng cổ: 23,5% bệnh nhân có dấu hiệu xâm lấn, 68,6% khối tái phát có ngấm thuốc cản quang. Tỷ lệ thyroglobulin tăng chiếm 84,6%, Anti thyroglobulin tăng chiếm 73,1%, xạ hình toàn thân (+) chiếm 53,6%. Có 11 bệnh nhân xạ hình toàn thân âm tính được chụp PET/CT với tỷ lệ phát hiện bệnh là 100% trong đó 3 bệnh nhân di căn phổi, 1 bệnh nhân di căn hạch trung thất. Chọc tế bào cho kết quả dương tính 78,8%. Kết quả mô bệnh học: thể nhú, nhú – nang chiếm 90,4%, thể nang chiếm 9,6%.
3.3. Kết quả điều trị phẫu thuật
Phương pháp phẫu thuật: Phương pháp phẫu thuật được lựa chọn phải nhằm hạn chế thấp nhất nguy cơ tái phát, tạo điều kiện cho việc xóa bỏ mô giáp sót sau phẫu thuật, điều trị di căn và quá trình theo dõi bệnh nhân (xét nghiệm Tg, chụp xạ hình toàn thân bằng I131 ).
Bảng 2. Cách thức phẫu thuật

Vì là ung thư tái phát nên trong nghiên cứu của chúng tôi, tất cả các bệnh nhân đều được phẫu thuật triệt căn, trong đó tỉ lệ phẫu thuật cắt lại TBTG + nạo vét hạch cổ chiếm 26,9%; phẫu thuật nạo vét hạch cổ đơn thuần chiếm tỉ lệ cao 73,1% (Bảng 2). Kết quả này phù hợp với nghiên cứu của Dương Chí Thành, tỉ lệ cắt TBTG + nạo vét hạch cổ chiếm 33,7%, vét hạch cổ đơn thuần chiếm 66,7% [9].
Các trường hợp phẫu thuật cắt lại TBTG + nạo vét hạch cổ trong nghiên cứu của chúng tôi thường gặp ở bệnh nhân phẫu thuật lần đầu ở các bệnh viện khác chuyển đến, có thể trong phẫu thuật lần đầu vùng dây chằng Berry không được lấy triệt để nên tỷ lệ tái phát tại giường tuyến giáp cao hơn. Tỷ lệ nạo vét hạch cổ trong nghiên cứu của chúng tôi cao bởi vì chủ yếu bệnh tái phát tại hạch, tái phát tại vùng giường tuyến giáp ít xảy ra do kỹ thuật cắt TBTG ngày càng được các phẫu thuật viên hoàn thiện hơn.
Bảng 3. Đặc điểm xâm lấn
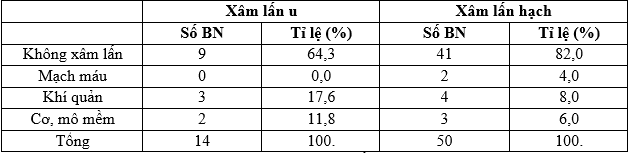
Trong nghiên cứu của chúng tôi, 14 bệnh nhân tái phát tại giường tuyến giáp thì có 5 bệnh nhân có xâm lấn chiếm 29,4% trong đó 3 bệnh nhân có xâm lấn khí quản chiếm 17,6%, 2 bệnh nhân có xâm lấn cơ trước giáp chiếm 11,8% (Bảng 3). Tỷ lệ xâm lấn hạch là 18,0% bao gồm 2 trường hợp xâm lấn mạch máu (4,0%), 4 trường hợp xâm lấn khí quản (8,0%) và 3 trường hợp xâm lấn cơ vùng cổ (6,0%) (Bảng 3). Kết quả nghiên cứu của Dương Chí Thành tỷ lệ xâm lấn của u và hạch là 22,3% và 11,3% [9]; của tác giả Trần Ngọc Hải lần lượt là 27,8% và 28,8% [2].
Các kết quả nghiên cứu cho thấy tỉ lệ xâm lấn của u và hạch tương đối cao trong các trường hợp tái phát, tình trạng xâm lấn gây ra sự khó khăn cho cuộc phẫu thuật, làm tăng tỷ lệ tai biến, biến chứng của phẫu thuật, ảnh hưởng đến tiên lượng, tình trạng tái phát của người bệnh.
Về phương pháp nạo vét hạch cổ: do bệnh ung thư tái phát nên chúng tôi tiến hành vét hạch cổ cả khoang trung tâm (nhóm VI) và khoang bên 2 bên (nhóm I à V 2 bên) theo phương pháp của bệnh viện Nội tiết Trung ương: cắt bỏ các tổ chức bị xâm lấn, vừa đảm bảo khả năng lấy bỏ tối đa tổ chức tái phát mà vẫn đảm bảo an toàn và không ảnh hưởng đến chức năng cho bệnh nhân, cũng như tạo điều kiện thuận lợi cho quá trình chăm sóc hậu phẫu.
Thời gian phẫu thuật trung bình là 75±15 phút, thấp nhất 60 phút, cao nhất 150 phút. Bóc tách trong mổ đa số dễ chiếm 59,6%, có 6 bệnh nhân bóc tách rất khó chiếm 11,5%.
Các tai biến và biến chứng: Phẫu thuật trong UTTG tái phát nặng nề hơn nhiều so với phẫu thuật lần đầu. Nguyên nhân do sự xâm lấn rộng của tổ chức tái phát cũng như mức độ can thiệp rộng rãi của phẫu thuật. Điều này đòi hỏi kinh nghiệm của phẫu thuật viên để hạn chế tai biến, biến chứng sau mổ, không làm ảnh hưởng đến chất lượng cuộc sống của bệnh nhân và nâng cao hiệu quả của điều trị sau phẫu thuật.
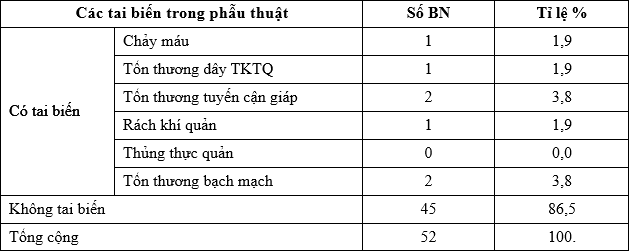
Trong nghiên cứu của chúng tôi, có 13,5% các trường hợp (7 bệnh nhân) có tai biến trong mổ trong đó có 1 trường bị đứt dây thần kinh TQQN (1,9%), 2 trường hợp tổn thương tuyến cận giáp, 1 trường hợp bị rách khí quản và 2 trường hợp tổn thương bạch mạch (Bảng 4). Các tai biến được xử trí ngay trong mổ: khâu nối lại dây thần kinh TQQN bằng chỉ vicryl 6.0, cấy lại tuyến cận giáp trong cơ ức đòn chũm, khâu lại khí quản và khâu lại bạch mạch.
Bảng 4. Các tai biến trong phẫu thuật
Tỷ lệ biến chứng sau phẫu thuật trong nghiên cứu của chúng tôi ở tuần đầu là 48,1%, trong đó cao nhất là khàn tiếng và tê chân tay (hạ canxi huyết) với tỉ lệ lượt lượt là 11,5% và 21,2% (Bảng 5). Có 1 trường hợp (1,9%) chảy máu trong 24 giờ sau mổ, bệnh nhân được xử trí mổ cấp cứu, kiểm tra điểm chảy máu ở ngay vị trí dọc bờ cơ ức đòn chũm. Trong ngày đầu tiên có 3 trường hợp rò dưỡng chấp (chiếm 5,8%), đến các ngày tiếp theo sau khi bệnh nhân ăn phát hiện thêm 2 trường hợp rò dưỡng chấp, trong đó 4 trường hợp lượng dịch rò ít, bệnh nhân nhịn ăn, nuôi dưỡng tĩnh mạch sau 5 ngày ổn định; 1 trường hợp rò nhiều phải mổ khâu đóng lại đường rò.
Bảng 5. Các biến chứng của phẫu thuật
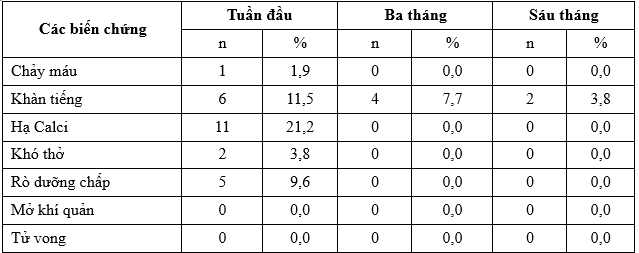
Về biến chứng khàn tiếng, trong nghiên cứu của chúng tôi có 6 trường hợp khàn tiếng tạm thời sau phẫu thuật tuần đầu (chiếm 11,5%), những bệnh nhân này được điều trị bằng Solumedrol và Vitamin 3B, tỉ lệ này giảm dần sau 3 tháng còn 4 bệnh nhân (chiếm 7,7%) trong đó có 2 bệnh nhân khàn tiếng nhiều, soi tai mũi họng bị liệt dây thanh 1 bên, và đến thời điểm 6 tháng vẫn còn 2 trường hợp khàn tiếng nhiều (3,8%), soi tai mũi họng kiểm tra thấy liệt dây thanh 1 bên (1 trường hợp bị liệt dây TKTQ quặt ngược từ lần mổ trước) (Bảng 5). Tỷ lệ này trong nghiên cứu của Roh L và Shah là 2% và 3,6% [10],[4].
Về biến chứng hạ canxi máu, qua theo dõi chúng tôi thấy trong ngày đầu tiên tỉ lệ hạ canxi máu tạm thời gây tê bì mặt, co quắp tay chân là 7,7%, tỷ lệ này tăng cao trong các ngày tiếp theo (tuần đầu), cao nhất là 21,2% (Bảng 5), bệnh nhân được tiêm Calci tĩnh mạch trong những ngày đầu kết hợp dùng Vitamin D, khám lại sau 3 tháng bệnh nhân ổn định. Kết quả biến chứng hạ calci của chúng tôi cao hơn so với các tác giả Roh L.J và Tufano, tỉ lệ này lần lượt là 14% và 10% [10], [3].
Trong nghiên cứu của chúng tôi không có trường hợp nào phải mở khí quản. Có 1 trường hợp phải đặt lại ống nội khí quản nhằm tránh nguy cơ xẹp khí quản sau phẫu thuật, sau 4 ngày rút bệnh nhân ổn định. Ở trường hợp này trong mổ chúng tôi đã xác định rõ dây TKTQ quặt ngược nên quyết định không mở khí quản ngay, bệnh nhân khó thở có thể do khí quản mềm, xẹp.
Theo kết quả nghiên cứu của Trần Trọng Kiểm (2009) nhóm mổ UTTG tái phát, tỷ lệ tổn thương dây TKTQ tạm thời 6,7%, suy tuyến cận giáp tạm thời 6,7%, suy hô hấp cấp phải đặt lại ống nội khí quản 6,7%, chảy máu 3,3% và rò dưỡng chấp 3,3% [8].
Kết quả khám lại bệnh nhân sau 3 tháng, đa số các bệnh nhân cảm giác vùng cổ bình thường chiếm 90,4%, vẫn còn 9,6% trường hợp có cảm giác tức nghẹn vùng cổ do sẹo xơ cứng, không có bệnh nhân nào tê co quắp chân tay phải dùng Calci tĩnh mạch thường xuyên. Có 2 bệnh nhân khàn tiếng nhiều (soi Tai Mũi Họng bị liệt dây TKTQ quặt ngược 1 bên).
Đánh giá cảm tưởng của bệnh nhân qua phỏng vấn trực tiếp 86,5% bệnh nhân hài lòng. Với những kết quả trên chúng tôi có 86,5% trường hợp đạt kết quả tốt, 11,5% kết quả trung bình và có 1 bệnh nhân (1,9%) kết quả xấu do liệt dây TKTQ quặt ngược (1 trường hợp do lần mổ trước xếp vào kết quả trung bình).
4. KẾT LUẬN
Qua nghiên cứu kết quả phẫu thuật 52 trường hợp UTTG thể biệt hoá tái phát chúng tôi rút ra một số kết luận sau:
- Khám định kỳ rất quan trọng để phát hiện UTTG tái phát.
- Lâm sàng có vai trò trong bước đầu chẩn đoán. Cận lâm sàng: siêu âm, chọc tế bào, định lượng Thyroglobulin, Anti thyroglobulin; CT Scan vùng cổ, xạ hình toàn thân không chỉ giúp chẩn đoán xác định
- Phẫu thuật UTTG tái phát thường gặp khó khăn vì giải phẫu thay đổi do xơ hóa sau phẫu thuật và thâm nhiễm, di căn của tổ chức ung thư.Chuẩn bị tốt trước phẫu thuật với các xét nghiệm hình ảnh định vị thương tổn, bác sĩ phẫu thuật có kinh nghiệm, kỹ năng tốt thì có thể loại bỏ tổn thương UTTG tái phát, giảm được nguy cơ tai biến, biến chứng trong và sau phẫu thuật.
TÀI LIỆU THAM KHẢO
- Lê Văn Quảng (2001), Nghiên cứu đặc điểm lâm sàng, kết quả điều trị và tìm hiểu một số yếu tố tiên lượng của ung thư tuyến giáp nguyên phát tại Bệnh viện K, Đại học Y Hà Nội, Hà Nội.
- Trần Ngọc Hải (2004), Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị của bệnh ung thư giáp trạng tái phát tại Bệnh viện K, Đại học Y Hà Nội, Hà Nội.
- Tufano P.R., Bishop J.G., Wu G. (2012). Reoperative central compartment dissection for patients with recurrent/persistent papillary thyroid cancer: efficacy, safety, and the association of the BRAF mutation. Laryngoscope, 122(7), 1634-40.
- Shah D.M., Harris D.L., Nassif G.R., et al. (2012). Efficacy and safety of central compartment neck dissection for recurrent thyroid carcinoma. Arch Otolaryngol Head Neck Surg, 138(1), 33-7.
- Mazzaferri L.E., Jhiang M.S. (1994). Long-term impact of initial surgical and medical therapy on papillary and follicular thyroid cancer. Am J Med, 97(5), 418-28.
- Frasoldati A., Pesenti M., Gallo M., et al. (2003). Diagnosis of neck recurrences in patients with differentiated thyroid carcinoma. Cancer, 97(1), 90-6.
- Davila-Cervantes A., Gamino R., Gonzalez O., et al. (2003). Surgical treatment of recurrent differentiated thyroid carcinoma. Eur J Surg Suppl, (588), 14-7.
- Trần Trọng Kiểm (2009), “Nghiên cứu phẫu thuật cắt bỏ tuyến giáp kết hợp I131 điều trị ung thư tuyến giáp thể biệt hóa”, Luận án Tiến sỹ Y học, HVQY – Hà Nội.
- Dương Chí Thành (2017), “Đánh giá kết quả điều trị phẫu thuật ung thư tuyến giáp tái phát tại Bệnh viện Đại học Y Hà Nội”, Luận văn Bác sỹ nội trú, Trường Đại học Y Hà Nội.
- Roh L.J., Kim M.J., Park I.C., et al. (2011). Central compartment reoperation for recurrent/persistent differentiated thyroid cancer: patterns of recurrence, morbidity, and prediction of postoperative hypocalcemia. Ann Surg Oncol, 18(5), 1312-8.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



