MỐI LIÊN QUAN GIỮA HẠ ĐƯỜNG HUYẾT VÀ MỘT SỐ YẾU TỐ NGUY CƠ Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TÍP 2 NHẬP VIỆN CẤP CỨU
Nguyễn Minh Tuấn, Trần Văn Đồng
Bệnh viện Nội tiết Trung ương
DOI: 10.47122/vjde.2021.50.23
ABSTRACT
The relationship between hypoglycemia and some risk factors in patients with type 2 diabetes admitted to the Emergency Department
Hypoglycemia is a common complication caused by treatment for type 2 diabetes, is a common cause of hospitalization for patients in the emergency department, can have severe consequences, even death, and increases treatment costs. treat. There are many risk factors that increase the likelihood of hypoglycemia. Objective: To find out the relationship between hypoglycemia and some risk factors. Study subjects: 63 adult patients with type 2 diabetes hospitalized due to hypoglycemia at the Emergency Department, National Hospital of Endocrinology from August 2019 to August 2020. Methods: Prospective study with longitudinal follow-up, analysis, evaluation of treatment results and some related factors. Results and Conclusion: There is a significant difference in severity of hypoglycemia between groups Patients with a history of hypoglycemia were admitted to the hospital (p = 0.001), used insulin incorrectly (p = 0.003), were taking sulfonylurea (p = 0.001) and had underlying renal failure (p = 0.01). There was no significant difference in the severity of hypoglycaemia between the duration groups of type 2 diabetes, underlying liver failure, and infection. There was a significant difference in time to symptom resolution < 30 min and ≥ 30 min between groups of patients with a history of hypoglycemia admitted to the hospital (p = 0.038), wrong medication (p = 0.002), and degree of hypoglycaemia. blood sugar (p < 0.001) and managed before hospital (p = 0.004). There were no significant differences in duration of symptoms among age groups, sex and duration of type 2 diabetes.
Keywords: type 2 diabetes, hypoglycemia, acute complications
TÓM TẮT
Hạ đường huyết là biến chứng thường gặp do điều trị đái tháo đường típ 2, là nguyên nhân phổ biến khiến bệnh nhân phải nhập viện cấp cứu, có thể để lại hậu quả nặng nề, thậm chí tử vong, làm tăng chi phí điều trị. Có nhiều yếu tố nguy cơ làm tăng khả năng hạ đường huyết. Mục tiêu: Tìm hiểu mối liên quan giữa hạ đường huyết và một số yếu tố nguy cơ. Đối tượng nghiên cứu: 63 bệnh nhân người lớn đái tháo đường típ 2 nhập viện do hạ đường huyết tại Khoa Cấp cứu, Bệnh viện Nội tiết Trung ương từ tháng 8/2019 đến 8/2020. Phương pháp: Nghiên cứu tiến cứu có theo dõi dọc, phân tích, đánh giá kết quả điều trị và một số yếu tố liên quan. Kết quả và kết luận: Có sự khác biệt đáng kể về mức độ nặng hạ đường huyết giữa các nhóm bệnh nhân có tiền sử hạ đường huyết nhập viện (p = 0,001), dùng insulin sai cách (p = 0,003), đang dùng sulfonylurea (p = 0,001) và bệnh nền suy thận (p = 0,01). Không có sự khác biệt đáng kể về mức độ nặng hạ đường huyết giữa các nhóm thời gian mắc ĐTĐ típ 2, bệnh nền suy gan và nhiễm trùng. Có sự khác biệt đáng kể về thời gian hết triệu chứng < 30 phút và ≥ 30 phút giữa các nhóm bệnh nhân có tiền sử hạ đường huyết nhập viện ( p= 0,038), dùng thuốc sai (p = 0,002), mức độ hạ đường huyết (p < 0,001) và được xử trí trước viện (p = 0,004). Không có sự khác biệt đáng kể về thời gian hết triệu chứng giữa các nhóm tuổi, giới và thời gian mắc ĐTĐ típ 2.
Từ khóa: đái tháo đường típ 2, hạ đường huyết, biến chứng cấp tính
Tác giả liên hệ: Nguyễn Minh Tuấn Email: [email protected]
Ngày nhận bài: 1/11/2021
Ngày phản biện khoa học: 10/11/2021 Ngày duyệt bài: 15/12/2021
1. ĐẶT VẤN ĐỀ
Theo Liên đoàn Đái tháo đường Quốc tế (IDF), năm 2019, ước tính trên thế giới có khoảng 463 triệu người (chiếm 9,3% dân số) mắc đái tháo đường ( ĐTĐ), dự kiến đến năm 2030 sẽ là 578 triệu người (10,8%). Năm 2012, theo số liệu điều tra dịch tễ trên toàn quốc của Bệnh viện Nội tiết Trung ương , tỷ lệ hiện mắc đái tháo đường ở người trưởng thành là 5,42%1.
ĐTĐ gây ra rất nhiều các biến chứng cấp tính và mạn tính, trong đó hạ đường huyết là một trong những biến chứng thường do điều trị cấp tính nguy hiểm thường gặp, có thể dẫn đến tử vong nếu không được phát hiện và điều trị kịp thời. Thống kê của Hiệp hội Đái tháo đường Hoa Kỳ (American Diabetes Association – ADA) cho thấy 2 – 4% số bệnh nhân ĐTĐ chết hàng năm có liên quan đến hạ đường huyết, có ít nhất 50% bệnh nhân bị hạ đường huyết trong quá trình điều trị, trong đó hơn 50% cơn hạ đường huyết không có triệu chứng. Hạ đường huyết nặng xảy ra ở khoảng 30 – 40% bệnh nhân ĐTĐ típ 1 và 10 – 30% bệnh nhất ĐTĐ típ 2 đang dùng insulin. Hạ đường huyết mức độ nặng làm tăng tỷ lệ tử vong lên 3,4 lần sau 5 năm theo dõi 2, thậm chí có thể dẫn tới tử vong nhanh chóng nếu không được phát hiện và điều trị kịp thời, đặc biệt đối với những bệnh nhân lớn tuổi, có tiền sử bệnh tim mạch hoặc suy gan, suy thận. Đồng thời, chi phí điều trị biến cố hạ đường huyết nặng tốn kém, làm tăng đáng kể chi phí điều trị bệnh ĐTĐ tại nhiều quốc gia.
Hạ đường huyết là một nguyên nhân thường gặp dẫn đến nhập viện cấp cứu ở bệnh nhân ĐTĐ. Theo một khảo sát lớn tại Hoa Kỳ từ năm 2007 đến 2011, có khoảng 97.000 bệnh nhân ĐTĐ/năm đến phòng cấp cứu do hạ đường huyết trong đó khoảng 1/3 phải nhập viện điều trị, insulin và sulfonylurea là những loại thuốc thường gặp nhất dẫn đến hạ đường huyết phải nhập viện cấp cứu, đặc biệt là ở người trên 80 tuổi. Một nghiên cứu đa trung tâm khác ở bệnh nhân ĐTĐ phải nhập viện cũng chỉ ra rằng, có tới 12 – 18% của tất cả các lần nhập viện liên quan đến ít nhất 1 lần hạ đường huyết, trong đó tỷ lệ hạ đường huyết nặng là khoảng 5% 3.
Hạ đường huyết là một cấp cứu nội khoa thường gặp đòi hỏi phải chẩn đoán sớm và điều trị kịp thời nhưng có thể dự phòng thông qua kiểm soát các yếu tố nguy cơ. Nhằm tìm hiều thực trạng cấp cứu bệnh nhân ĐTĐ típ 2 có hạ đường huyết và các yếu tố nguy cơ liên quan, chúng tôi tiến hành nghiên cứu với mục tiêu tìm hiểu mối liên quan giữa hạ đường huyết và một số yếu tố nguy cơ.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu: 63 bệnh nhân người lớn đái tháo đường típ 2 nhập viện cấp cứu do hạ đường huyết tại Khoa Cấp cứu, Bệnh viện Nội tiết Trung ương từ tháng 8/2019 đến 8/2020.
Tiêu chuẩn lựa chọn
– Bệnh nhân được chẩn đoán xác định ĐTĐ típ 2.
– Đang điều trị ĐTĐ bằng insulin và/hoặc thuốc viên.
- Chẩn đoán xác định hạ đường huyết dựa vào tiêu chuẩn ADA 2019 4, đường huyết < 3,9mmol/L (70mg/dL).
Tiêu chuẩn loại trừ
- Bệnh nhân ĐTĐ típ 1 và ĐTĐ do các nguyên nhân khác.
- Hạ đường huyết do các nguyên nhân khác, không phải do ĐTĐ típ
- Bệnh nhân tử vong trong quá trình điều trị do căn nguyên khác.
- Bệnh nhân không đồng ý tham gia nghiên cứu.
2.2. Phương pháp nghiên cứu Thiết kế nghiên cứu
Nghiên cứu tiến cứu có theo dõi dọc, phân tích, đánh giá kết quả điều trị và một số yếu tố liên quan.
Các bước tiến hành: Bệnh nhân ĐTĐ típ 2 có hạ đường huyết vào viện, đáp ứng đủ tiêu chuẩn được thăm khám lâm sàng, làm các xét nghiệm cận lâm sàng thường quy. Bệnh nhân được điều trị theo hướng dẫn chuẩn của Bộ Y tế và được theo dõi dọc đến khi xuất viện.
Từ những kết quả có được, tiến hành xác định các đặc điểm của bệnh nhân ĐTĐ típ 2 có hạ đường huyết nhập viện cấp cứu, kết quả điều trị và một số yếu tố liên quan.
Cỡ mẫu và phương pháp chọn mẫu: Chọn mẫu thuận tiện, tất cả các bệnh nhân có đủ tiêu chuẩn đều được chọn vào nghiên cứu.
Phương pháp xử lý số liệu
Các biến định tính được mô tả bằng tỉ lệ phần trăm (%). So sánh hai tỉ lệ, dùng kiểm định khi bình phương (χ2 test) hoặc Fisher’s exact test.
Các biến định lượng được biểu thị dưới dạng giá trị trung bình và độ lệch chuẩn (X ± SD), trung vị và khoảng giá trị. Ước tính phân phối chuẩn bằng biểu đồ histogram. So sánh trung bình từng cặp trước và sau điều trị, dùng kiểm định dùng kiểm định t-test với biến có phân phối chuẩn và Wilcoxon test với biến không có phân phối chuẩn.
Phân tích thống kê sử dụng phần mềm SPSS 25.0. Sự khác biệt được coi có ý nghĩa thống kê khi giá trị p < 0,05.
3. KẾT QUẢ NGHIÊN CỨU
Bảng 1. Đặc điểm tuổi, giới, nhân trắc và xét nghiệm sinh hóa
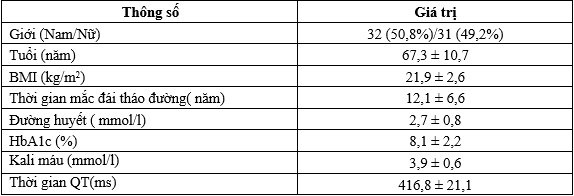
Bệnh nhân ít tuổi nhất là 43 và cao nhất là 87 tuổi.
Về phân bố độ tuổi trong mẫu nghiên cứu, chỉ có 1,6% bệnh nhân hạ đường huyết nhập viện do đái tháo đường típ 2 trong độ tuổi từ 30 – 45, độ tuổi chiếm ưu thế nhất là nhóm ≥ 60 tuổi (73,0%). Không có bệnh nhân dưới 30 tuổi.
Nhóm bệnh nhân có thời gian mắc bệnh ≥ 10 năm chiếm tỷ lệ cao nhất với 65,1%.
Bệnh nhân có thời gian mắc bệnh từ 1 đến dưới 10 năm chiếm tỷ lệ 31,7%. Trong khi đó, chỉ 3,2% bệnh nhân có thời gian mắc đái tháo đường típ 2 dưới 1 năm.
Bảng 2. Tiền sử hạ đường huyết, bệnh lý nền và thuốc sử dụng
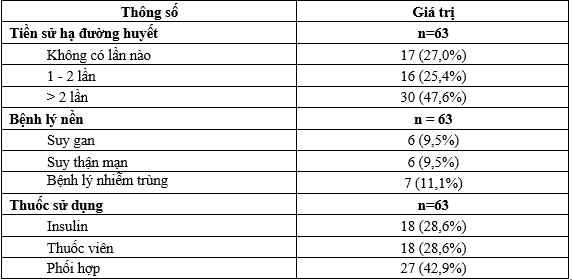
Trong nhóm bệnh nhân dùng thuốc viên, tỷ lệ sử dụng metformin cao nhất (55,6%). Các thuốc viên phổ biến khác được sử dụng bao gồm: Sulfonylurea (33,3%), thuốc ức chế men SGTL-2 (22,2%) và thuốc ức chế men DPP-4 (20,6%).
Có 4 bệnh nhân (6,3%) dùng nhóm thiazolidinediones và chỉ 1 bệnh nhân (1,6%) sử dụng glucobay.
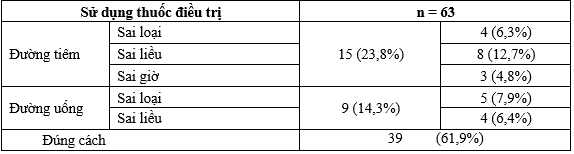
Bảng 3. Đặc điểm dùng thuốc điều trị
Bảng 4. Tình hình xử trí cấp cứu hạ đường huyết trước viện

Đa số bệnh nhân hạ đường huyết (58,7%) không được xử trí gì trước khi nhập viện.
Trong nhóm bệnh nhân được xử trí, chủ yếu là bằng phương pháp bổ sung carbohydrate đường miệng (30,2%). Chỉ có 7 bệnh nhân (11,1%) được truyền tĩnh mạch glucose.
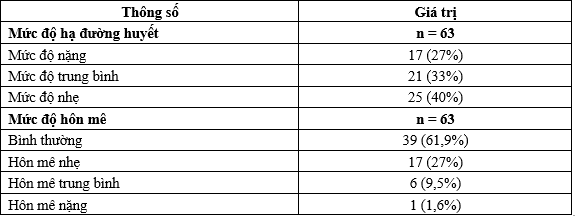
Bảng 5. Mức độ hạ đường huyết và hôn mê
Bảng 6. Triệu chứng của hạ đường huyết
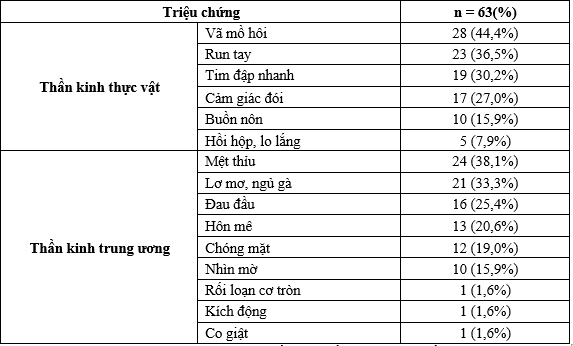
Trong nhóm triệu chứng TKTV, hay gặp nhất là vã mồ hôi (44,4%), tiếp theo là run tay (36,5%) và tim đập nhanh (30,2%).
Trong nhóm triệu chứng TKTW, hay gặp nhất là mệt thỉu (38,1%), tiếp theo là lơ mơ, ngủ gà (33,3%), đau đầu (25,4%) và hôn mê (20,6%).
Triệu chứng ít gặp nhất là rối loạn cơ tròn, kích động và co giật (1,6%).
Bảng 7. Mối liên quan giữa hạ đường huyết liên quan với một số yếu tố nguy cơ
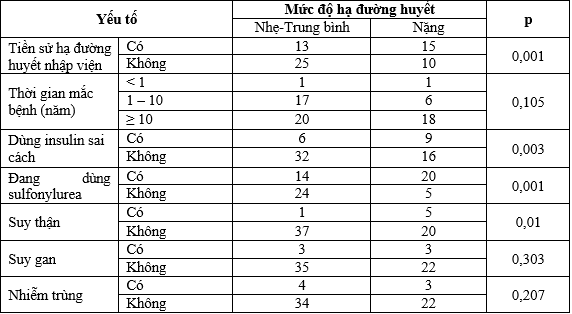
Có sự khác biệt đáng kể về mức độ nặng hạ đường huyết giữa các nhóm bệnh nhân có tiền sử hạ đường huyết nhập viện (p = 0,001), dùng insulin sai cách (p = 0,003), đang dùng sulfonylurea (p = 0,001) và bệnh nền suy thận (p = 0,01). Không có sự khác biệt đáng kể về mức độ nặng hạ đường huyết giữa các nhóm thời gian mắc ĐTĐ típ 2, bệnh nền suy gan và nhiễm trùng.
Bảng 8. Liên quan giữa thời gian hết triệu chứng với một số yếu tố nguy cơ
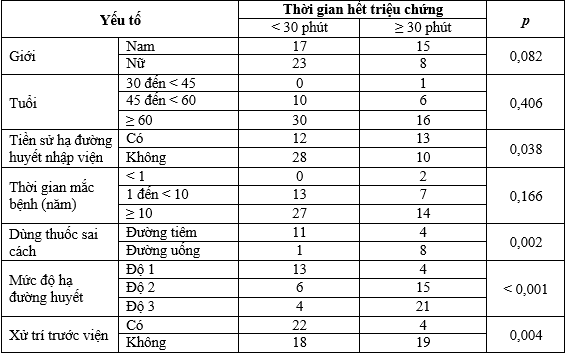
Có sự khác biệt đáng kể về thời gian hết triệu chứng < 30 phút và ≥ 30 phút giữa các nhóm bệnh nhân có tiền sử hạ đường huyết nhập viện (p= 0,038), dùng thuốc sai (p = 0,002), mức độ hạ đường huyết (p < 0,001) và được xử trí trước viện (p = 0,004).
Không có sự khác biệt đáng kể về thời gian hết triệu chứng giữa các nhóm tuổi, giới và thời gian mắc ĐTĐ típ 2.
4. BÀN LUẬN
Khi đánh giá mức độ hạ đường huyết và một số yếu tố nguy cơ, chúng tôi nhận thấy có sự khác biệt có ý nghĩa thống kê về mức độ hạ đường huyết (mức độ nhẹ, vừa và mức độ nặng) với các nhóm bệnh nhân có tiền sử hạ đường huyết (p = 0,001), đang dùng sulfonylurea (p = 0,001), insulin (p = 0,003) và có suy thận (p = 0,01).
Trong nghiên cứu của Davis, S. N và cs thấy rằng tiền sử hạ đường huyết dẫn đến suy giảm đáng kể các phản ứng nội tiết thần kinh thiết yếu (glucagon, insulin, catecholamine) và chuyển hóa (sản xuất glucose nội sinh, phân giải lipid, tạo ceton) có thể là làm các lần hạ đường huyết sau sẽ nặng hơn5.
Khi bệnh nhân đã bị cơn hạ đường huyết nặng, nguy cơ xuất hiện các cơn hạ đường huyết nặng trong năm, sau đó tăng gấp vài lần. Những bệnh nhân có các đợt hạ đường huyết tái phát, đặc biệt ở những bệnh nhân ĐTĐ được điều trị bằng insulin hoặc các chất kích thích tiết insulin, thường có sự suy giảm nhận thức về hạ đường huyết, giảm đáp ứng nội tiết điều hòa ngược, làm tăng các cơn hạ đường huyết không phát hiện được.
Kết quả nghiên cứu của chúng tôi cũng phù hợp với một số nghiên cứu khác trên thế giới như nghiên cứu hồi cứu của Miller và CS (2011), mô tả cắt ngang trên 1.055 bệnh nhân ĐTĐ típ 2 đang điều trị nội trú nhận thấy, hạ đường huyết nặng chỉ gặp ở 0,5% bệnh nhân và tất cả đều là đang sử dụng insulin đồng thời các yếu tố điều trị bằng insulin, nồng độ HbA1c ở thời điểm theo dõi thấp, có tiền sử hạ đường huyết đều độc lập liên quan với tăng tỷ lệ hạ đường huyết 6.
Theo kết quả nghiên cứu tổng quan của Richard Silbert và CS. (2018), tỷ lệ số lần hạ đường huyết phải khám bệnh cấp cứu hay nhập viện là 0,2 (ở người không dùng insulin hay sulfonylurea) so với 2,0 (ở người dùng insulin hay sulfonylurea) trên 100 người-năm. Trong nghiên cứu khác trên 34.052 bệnh nhân dùng sulfonylurea thấy nguy cơ hạ đường huyết hàng năm là 1,8% 7.
Khi xét đến việc sử dụng nhiều thuốc điều trị hạ đường huyết, theo tác giả Schloot, N. C và cs thấy tỷ lệ biến cố hạ đường huyết là 6,7 (sulfonylurea, insulin), 4,9 (sulfonylurea, insulin, thuốc viên hạ đường huyết khác), 3,1 (sulfonylurea, thuốc viên hạ đường huyết khác) và 3,8 (chỉ sulfonylurea). Các nghiên cứu cho thấy Insulin và sulfonylurea rõ ràng là hai thuốc hay gây hạ đường huyết nhiều nhất. Hạ đường huyết hay gặp nhất ở người cao tuổi với nhiều bệnh lý nền hoặc bệnh lý nền nặng, người có tiền sử hạ đường huyết. Thêm vào đó, chế độ ăn không hợp lý hay bỏ bữa cũng làm tăng nguy cơ hạ đường huyết.
Mức độ hạ đường huyết nặng xảy ra nhiều hơn ở bệnh nhân có suy thận (p = 0,01). Cơ chế gây hạ đường huyết ở bệnh nhân có suy thận rất phức tạp, bao gồm do thay đổi chuyển hoá thuốc, suy dinh dưỡng, nhiễm khuẩn, lọc máu, tăng nhạy cảm với insulin, liên quan với bệnh gan và bệnh tim.
Suy thận cũng làm giảm một nguồn sản xuất glucose quan trọng khi đói (thận đóng góp 15% lượng glucose). Đặc biệt, suy giảm chức năng thận làm kéo dài thời gian tác dụng của các thuốc hạ đường huyết, dẫn tới nguy cơ rất cao bị hạ đường huyết và hạ đường huyết nặng do thuốc. Bệnh nhân suy thận khi bị hạ đường huyết cần phải được điều trị tích cực và theo dõi dài do có thể bị hạ đường huyết tái phát trong 48 giờ. Bệnh nhân ĐTĐ khi đã có suy thận, do độ thanh thải của các thuốc thay đổi, đặc biệt các thuốc thải qua đường thận, kể cả insulin.
Chính vì vậy, những bệnh nhân này rất có nguy cơ bị hạ đường huyết. Trong nghiên cứu của chúng tôi, có 6 bệnh nhân có mức lọc cầu thận < 60 ml/phút/1,73m2, chiếm 9,5%. Khi mức lọc cầu thận (MLCT) < 50 ml/phút/1,73m2 cần giảm 25% liều insulin, khi MLCT < 10 ml/phút/1,73m2 cần giảm 50% liều insulin.
Nhiều bệnh nhân suy thận giai đoạn cuối có thể không cần điều trị insulin. Dùng sai loại thuốc hay không giảm liều thuốc chính là nguyên nhân trực tiếp gây hạ đường huyết ở những bệnh nhân suy thận ĐTĐ.
Khi đánh giá thời gian hết triệu chứng và thời gian nằm viện, chúng tôi nhận thấy có sự khác biệt đáng kể về thời gian hết triệu chứng < 30 phút và ≥ 30 phút với các nhóm bệnh nhân dùng thuốc sai (p = 0,002), mức độ hạ đường huyết (p < 0,001) và được xử trí trước viện (p = 0,004).
Thêm vào đó, có sự khác biệt đáng kể về thời gian nằm viện < 7 ngày và ≥ 7 ngày giữa các nhóm bệnh nhân có thời gian mắc bệnh khác nhau (p = 0,041) và mức độ hạ đường huyết (p = 0,001).
Theo sự hiểu biết của chúng tôi, đây là nghiên cứu đầu tiên tìm hiểu mối liên quan giữa một số yếu tố lâm sàng, cận lâm sàng với phân nhóm thời gian hết triệu chứng và thời gian nằm viện.
Trong nghiên cứu của Vũ Thu Thuỷ và CS. (2014) cũng đã tiến hành phân nhóm thời gian hết triệu chứng hạ đường huyết, tuy nhiên tác giả này không tiến hành phân tích mối liên quan với các yếu tố lâm sàng, cận lâm sàng 8.
5. KẾT LUẬN
Có sự khác biệt về mức độ nặng hạ đường huyết giữa các nhóm bệnh nhân có tiền sử hạ đường huyết nhập viện (p = 0,001), dùng insulin sai cách (p = 0,003), đang dùng sulfonylurea (p = 0,001) và bệnh nền suy thận (p = 0,01).
TÀI LIỆU THAM KHẢO
- Bệnh viện Nội tiết Trung ương . Báo cáo kết quả sơ bộ hoạt động điều tra lập bản đồ dịch tễ học bệnh đái tháo đường toàn quốc năm 2012. Hà Nội;
- McCoy RG, Van Houten HK, Ziegenfuss JY, Shah ND, Wermers RA, Smith SA. Increased mortality of patients with diabetes reporting severe hypoglycemia. Diabetes care. 2012;35(9):1897-1901.
- Wexler DJ, Meigs JB, Cagliero E, et al. Prevalence of hyper- and hypoglycemia among inpatients with diabetes: a national survey of 44 U.S. hospitals. Diabetes care. 2007;30(2):367-369.
- American Diabetes Association. Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes- 2019. Diabetes Care. 2019;42(Suppl 1):S13-S28.
- Wright AD, Cull CA, Macleod KM, et Hypoglycemia in Type 2 diabetic patients randomized to and maintained on monotherapy with diet, sulfonylurea, metformin, or insulin for 6 years from diagnosis: UKPDS73. Journal of diabetes and its complications. 2006;20(6):395-401.
- Miller CD, Phillips LS, Ziemer DC, et al. Hypoglycemia in patients with type 2 diabetes mellitus. Archieve of internal medicine. 2001;161(13):1653-1659.
- Douros A, Dell’Aniello S, Yu OHY, et al. Sulfonylureas as second line drugs in type 2 diabetes and the risk of cardiovascular and hypoglycaemic events: population based cohort study. BMJ (Clinical research ed). 2018;362:k2693.
- Vũ Thu Thủy. Nhận xét đặc điểm lâm sàng, cận lâm sàng hạ đường huyết ở bệnh nhân ĐTĐ type 2 điều trị insulin. Đại học Y Hà Nội; 2014.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



