NGHIÊN CỨU ĐẶC ĐIỂM LÂM SÀNG, CẬN LÂM SÀNG VÀ ĐẶC ĐIỂM
U CẬN GIÁP Ở BỆNH NHÂN CƯỜNG CẬN GIÁP TIÊN PHÁT
Phạm Thị Mỹ Thuần, Nguyễn Khoa Diệu Vân,
Trường Đại học Y Hà Nội
SUMMARY
Background: Primary hyperparathyroidismis a common endocrine disorder , mostly benign parathyroid tumors, often diagnosed late, easily confused, easily missed due to non-specific clinical symptoms. If not detected and prompt treatment, it can lead to severe skeletal complications: osteoporosis, fractures; renal menifestation: kidney stones, kidney failure. Sugery is the main treatment. Objective: Assessing of clinical and laboratory data and some related factors of primary hyperparathyroidism. Subjects and Methods: descriptiveprospective study on 30 patients with hyperparathyroidism on 33 patients. Results: The average age is 55.9 ± 14.2, female / male ratio 2: 1; the most common age group is 40-50. Common linical symptoms are non- specific, include: fatigue, insomnia, polydipsia. Calcium, PTH blood tests always increase. Ultrasound scans of high sensitivity 93.9%, Tc99 sestamibi imaging, and MRI increase diagnostic accuracy and correct tumor localization for surgery. Characteristics of the parathyroids on the ultrasonography are cystic fibrosis, clear borderline, increased blood perfusion, decreased ECHO. Conclusion: clinical manifestations of primary hyperparathyroidism are often non-specific, easily overlooked, or confused with other underlying conditions. Diagnosis is based on testing calcium and PTH blood. Ultrasonography of the neck is safe, cheap tecnique and simply to perform with high sensitivity (93.9%). Coordinated ultrasound and Tc99m sestamibi scan or MRI of the neck increases the diagnostic efficiency and localization of the tumor for surgery.
TÓM TẮT
Đặt vấn đề: Cường cận giáp tiên phát là một rối loạn nội tiết thường gặp trong các bệnh li nội tiết, nguyên nhân chủ yếu là do u lành tính tuyến cận giáp. Bệnh thường chẩn đoán muộn, dễ nhầm lẫn, dễ bỏ sót do triệu chứng lâm sàng không đặc hiệu. Bệnh nếu không được phát hiện, điều trị sớm dẫn đến các biến chứng nặng trên xương: loãng xương, gãy xương; trên thận: sỏi thân, suy thận. Điều trị chủ yếu bằng phẫu thuật cắt u. Mục tiêu: Nhận xét đặc điểm lâm sàng, cận lâm sàng, một số yếu tố liên quan cường cận giáp tiên phát. Đối tượng: 33 bệnh nhân chẩn đoán cường cận giáp tiên phát tại khoa Nội tiết bệnh viện Bạch Mai. Phương pháp nghiên cứu: tiến cứu, mô tả cắt ngang. Kết quả: 33 bệnh nhân nghiên cứu, tỉ lệ nữ/nam là 2:1; tuổi trung bình 55.9 ± 14.2, nhóm tuổi hay gặp nhất 40-50. Triệu chứng lâm sàng chủ yếu không đặc hiệu: mệt mỏi, mất ngủ, khát nước, đau mạn sườn, lí do đi khám chủ yếu: khám bệnh định kì, mệt mỏi. Bệnh thường phát hiện muộn, tỉ lệ gặp sỏi thận 2 bên cao 53.3%, loãng xương 55%. Xét nghiệm canxi, PTH máu luôn tăng. Siêu âm phát hiện u cận giáp độ nhạy cao 93.9%, chụp xạ hinh bằng sestamibi Tc99, MRI vùng cổ làm tăng hiệu quả chẩn đoán và định vị trí chính xác khối u cho phẫu thuật. Đặc điểm u cận giáp trên siêu âm là những u dạng nang, ranh giới rõ, tăng tưới máu, ECHO giảm. Kết luận: Triệu chứng lâm sàng của cường cận giáp tiên phát thường không đặc hiệu, dễ bỏ qua, hoặc nhầm lẫn với bệnh lí nền khác. Chẩn đoán dựa xét nghiệm canxi và PTH máu. Siêu âm tuyến vùng cổ khi nghi ngờ u cận giáp là phương pháp rẻ tiền, dễ thực hiện, cho kết quả chẩn đoán dương tính cao (93.9). Phối hợp siêu âm, chụp xạ hình tuyến cận giáp, MRI vùng cổ làm tăng hiệu quả chẩn đoán và định vị khối u cho phẫu thuật.
Từ khóa: cường cận giáp tiên phát, u cận giáp, chụp xa hình tuyến cận giáp bằng sestamibi Tc-99m
Chịu trách nhiệm chính: Phạm Thị Mỹ Thuần
Ngày nhận bài: 12.9.2017
Ngày phản biện khoa học: 17.9.2017
Ngày duyệt bài: 25.9.2017
I. ĐẶT VẤN ĐỀ
Cường cận giáp tiên phát là một rối loạn nội tiết thường gặp trong các bệnh li nội tiết, ảnh hưởng đến khoảng 0.03% dân số chung tại Mĩ [1],[2].
Bệnh gây ra bởi sự hoạt động quá mức của một hoặc nhiều tuyến cận giáp, tăng tiết PTH hậu quả làm tăng Canxi máu, tình trạng tăng canxi máu lâu dài gây nên những rối loạn trên xương và trên thận: loãng xương, xương dễ gãy, sỏi thận…[3].
Nếu không được chẩn đoán và điều trị bệnh kịp thời sẽ làm tăng tỉ lệ biến chứng: loãng xương nặng, gãy xương, sỏi thận, và tăng tỉ lệ tử vong do các biến chứng loãng xương nặng, suy thận, các biến cố tim mạch do tăng canxi máu kéo dài [1],[2],[3]…
Đây là một vấn đề sức khỏe đáng quan tâm ở các nước đang phát triển trong đó có Việt Nam.
Nguyên nhân chủ yếu của cường cận giáp tiên phát là do u tuyến lành tính tuyến cận giáp. Các nguyên nhân khác có thể do bệnh lý đa u các tuyến nội tiết, hội chứng liên quan gen hiếm gặp và các bệnh chuyển hóa. Ung thư tuyến cận giáp hiếm gặp [1]. Phương pháp điều trị chủ yếu là phẫu thuật cắt u cận giáp [1],[2],[3].
Mục tiêu:
- Nhận xét đặc điểm lâm sàng và cận lâm sàng và một số yếu tố liên quan ở bệnh nhân cường cận giáp tiên phát tại bệnh viện Bạch Mai.
- Đặc điểm u cận giáp ở bệnh nhân cường cận giáp tiên phát
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu: 33bệnh nhân được chẩn đoán cường cận giáp tiên phát tại Bệnh viện Bạch Mai từ 05/2016 đến 08/2017
Tiêu chuẩn lựa chọn bệnh nhân:
Canxi toàn phần trong máu (hoặc Canxi máu hiệu chỉnh theo albumin máu), và/hoặc tăng Canxi ion hóa, kèm tăng nồng độ PTH trong máu hoặc PTH máu bình thường cao hoặc bình thường.
Tiêu chuẩn tăng Canxi máu theo The Washington Manual of Medical Therapeurics:
+ Tăng Ca máu: Ca toàn phần > 2.57 mmo/l (10.3 mg/dl)
Hoặc Ca ion hóa > 1.3 mmol/l (5.2 mg/dl)
+ PTH máu bình thường: 10- 65 pg/ml
+ Khi Albumin máu giảm, Canxi toàn phần được hiệu chỉnh theo công thức: Canxi hiệu chỉnh= 0.8 (Abl bình thường- Alb BN) + canxi máu BN
Tiêu chuẩn loại trừ: BN có các dấu hiệu sau:
- Bệnh thận mạn giai đoạn IV, V (MLCT < 30)
- Có các bệnh lý ác tính của xương: đa u tủy xương, ung thư di căn xương.
- Giảm canxi niệu (Tỉ lệ độ thanh thải Canxi, creatinin CaCrCR < 0.02)- hội chứng tăng canxi máu, giảm canxi niệu có tính chất gia đình (FHH).
- Đang sử dụng các thuốc như: lithium, các thuốc lợi tiểu thiazide.
2.2. Phương pháp nghiên cứu
2.2.1. Thiết kế nghiên cứu: tiến cứu và mô tả cắt ngang.
2.2.2. Nội dung và các biến số nghiên cứu
- Tìm hiểu về triệu chứng lâm sàng cận lâm sàng khi bệnh nhân nhập viện qua thăm khám, ghi chép trong hồ sơ bệnh án
- Triệu chứng cận lâm sàng bao gồm: xét nghiệm máu, nước tiểu,
- Chẩn đoán hình ảnh:
- X quang, siêu âm ổ bụng: xác định có sỏi thận.
- Thăm dò chức năng: Đo mật độ xương, chụp xạ hình 99m- Tc- Sestamibi tuyến cận giáp.
- Tìm hiểu đặc điểm u cận giáp trên chẩn đoán hình ảnh: Siêu âm vùng cổ, chụp xạ hình tuyến cận giáp bằng Sestamibi Tc 99m, chụp cộng hưởng từ vùng cổ.
- Liên quan giữa nồng độ PTH và các biến chứng bệnh, đặc điểm u cận giáp.
III. KẾT QUẢ VÀ BÀN LUẬN
3.1. Đặc điểm chung của nhóm bệnh nhân nghiên cứu
Chúng tôi tiến hành nghiên cứu trên 33 bệnh nhân, trong đó có 22 nữ, chiếm 66.7%, 11 nam, chiếm 33.3%.
Tỷ lệ nữ/nam trong nghiên cứu là 2:1, tỷ lệ này ở các nghiên cứu tại Mĩ là 3-4: 1[14],[15]và chủ yếu gặp ở nhóm tuổi > 50.
Nhóm tuổi hay gặp nhất trong nghiên cứu của chúng tôi là 40-50, chiếm 34.4%, bệnh nhân trẻ nhất 27 tuổi, lớn tuổi nhất là 87 tuổi, tuổi trung bình là 55.9 ± 14.2.
3.2. Triệu chứng lâm sàng nhóm bệnh nhân nghiên cứu
Bảng 3.1. Biểu hiện triệu chứng lâm sàng
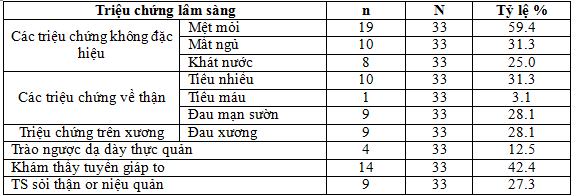 Các triệu chứng lâm sàng không đặc hiệu hay gặp nhất bao gồm: mệt mỏi ( 59.4%), mất ngủ (31.3), khát nước (25%).
Các triệu chứng lâm sàng không đặc hiệu hay gặp nhất bao gồm: mệt mỏi ( 59.4%), mất ngủ (31.3), khát nước (25%).
Tiếp theo là các triệu chứng về thận bao gồm: tiểu nhiều, đau mạn sườn (28- 31.3%), tiểu máu (3.1%).Triệu chứng trên xương: đau xương xảy ra ở 28.1% bệnh nhân.
Triệu chứng về tiêu hóa: trào ngược dạ dày thực quản ít gặp (12.5%). 14 trong số 33 bệnh nhân khám thấy tuyến giáp to trên lâm sàng, có thể do bệnh nhân đến muộn, kích thước u cận giáp khá lớn.
Triệu chứng lâm sàng bệnh nhân cường cận giáp tiên phát thường không đặc hiệu, dễ nhầm lẫn với các triệu chứng của các bệnh lí khác. Nghiên cứu của Vũ Trung Lương tại khoa Tai Mũi Họng bệnh viện Bạch Mai năm 2005- 2012, các triệu chứng lâm sàng không đặc hiệu cũng là chủ yếu, hay gặp nhất mệt mỏi (80%).
Trong số bệnh nhân nghiên cứu, 9 bệnh nhân có tiền sử sỏi thận phát hiện từ trước, các bệnh lí khác đi kèm như tăng huyết áp (18.8%), gút (21.9%).
3.3. Triệu chứng cận lâm sàng
3.3.1. Xét nghiệm Canxi và PTH máu
32 trong số 33 bệnh nhân nghiên cứu có nồng độ canxi máu tăng (> 2.6mmol/l), 1 bệnh nhân có nồng độ canxi ở mức bình thường cao 2.54 mmol/l, trung bình là 3.18 ± 0.56 mmol/l. Cả 33 bệnh nhân (100%) đều có tăng nồng độ canxi ion hóa và PTH máu. Nồng độ canxi ion hóa 1.64 ± 0.31, PTH trung bình 92.54 ± 103.0 (8.67- 413.4). PTH máu trung bình trong nghiên cứu tại New York ở các bệnh nhân cường cận giáp tiên phát là 67.5 (47.9- 94.9), tại Thượng Hải là 403.1 (103.2- 700.6)[15].
Nồng độ phospho máu thấp và bình thường thấp, trung bình 0.74 ± 0.22 mmol/l. Nồng độ vitamin D ở nhóm bệnh nhân ở ngưỡng bình thường thấp (21.37± 6.07 ng/mL).
Trong số được xét nghiệm độ thanh thải canxi niệu, 100% bệnh nhân đều không có tình trạng giảm thải canxi niệu, trung bình 5.41 ± 3.4 mmol/24h, loại trừ bệnh lí tăng canxi máu giảm canxi niệu có tính chất gia đình.
3.3.2. Chẩn đoán hình ảnh
3.3.2.1. Phát hiện sỏi thận
Bảng 3.2. Tỉ lệ sỏi thận ở bệnh nhân CCGTP
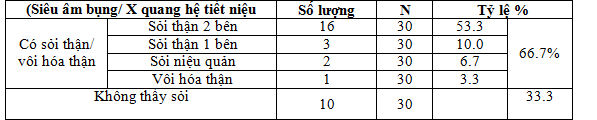 Trong số 30 bệnh nhân cường cận giáp tiên phát được thăm dò tìm sỏi thận, tỉ lệ phát hiện có sỏi thận, vôi hóa thận chiếm 66.7%, trong đó sỏi thận cả 2 bên 53.3% số bệnh nhân.
Trong số 30 bệnh nhân cường cận giáp tiên phát được thăm dò tìm sỏi thận, tỉ lệ phát hiện có sỏi thận, vôi hóa thận chiếm 66.7%, trong đó sỏi thận cả 2 bên 53.3% số bệnh nhân.
Tỉ lệ bệnh nhân cường cận giáp tiên phát có sỏi thận ở nghiên cứu của Liu JM từ 2001 đến 2010 tại Thượng Hải là 48.2%, còn ở Mĩ là 14.3% [14],[15].
3.3.2.2. Đo mật độ xương
Bảng 3.3. Mật độ xương ở BN CCGTP
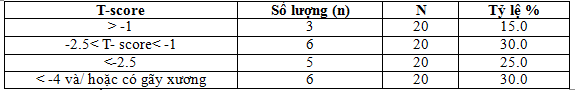 85% trong số 20 bệnh nhân được thăm dò đo mật độ xương có thiểu xương hoặc loãng xương, 55% bệnh nhân có loãng xương và loãng xương nặng. Tscore trung bình – 2.8 ± 1.81. So sánh với nghiên cứu tại Mĩ, điểm Tscore trung bình – 1.7 ± 1.08, tại Thượng Hải là -1.9 ± 1.71. Tỉ lệ bệnh nhân có biến chứng gãy xương 14.3% ở Mĩ, và 17.2% bệnh nhân ở Thượng Hải[14],[15].
85% trong số 20 bệnh nhân được thăm dò đo mật độ xương có thiểu xương hoặc loãng xương, 55% bệnh nhân có loãng xương và loãng xương nặng. Tscore trung bình – 2.8 ± 1.81. So sánh với nghiên cứu tại Mĩ, điểm Tscore trung bình – 1.7 ± 1.08, tại Thượng Hải là -1.9 ± 1.71. Tỉ lệ bệnh nhân có biến chứng gãy xương 14.3% ở Mĩ, và 17.2% bệnh nhân ở Thượng Hải[14],[15].
- Chẩn đoán hình ảnh và thăm dò chức năng tuyến cận giáp
4.1. Xác định vị trí u
Trong số 33 bệnh nhân nghiên cứu, 31 bệnh nhân tìm thấy u trên siêu âm, chiếm 93.9%. Kết quả xạ hình tuyến cận giáp ở 23 bệnh nhân, cho tỉ lệ dương tính 69.6%. Qua đó cho thấy giá trị của siêu âm vùng cổ thăm dò tuyến cận giáp và chụp xạ hình tuyến cận giáp bằng Sestamibi Tc-99 rất có giá trị xác định vị trí u. 2 bệnh nhân chụp MRI vùng cổ đều cho kết quả dương tính.
4.2. Đặc điểm của u cận giáp
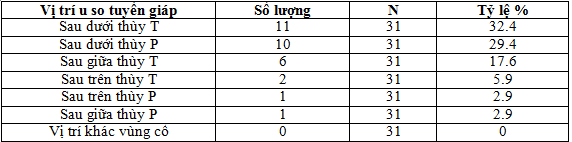
Bảng 4.1. Vị trí u cận giáp xác định bằng chẩn đoán hình ảnh
 Bảng 4.2. Đặc điểm u trên siêu âm
Bảng 4.2. Đặc điểm u trên siêu âm
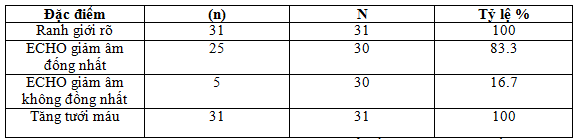
– Đường kính trung bình u trên siêu âm 2.03 ± 1.0 cm, 100% u cận giáp có ranh giới rõ, dạng bầu dục,hình hạt đậu hoặc dạng tròn, giảm âm, và tăng tưới máu trên phổ Doppler. Trong đó 83.3% u dạng nang, ECHO giảm âm đồng nhất, 16.7% u giảm âm không đồng nhất.
– Vị trí u phát hiện được, 93.9% bệnh nhân u vùng cổ, nằm sau các thùy tuyến giáp, tỉ lệ phân bố ở 2 bên: trái 61.2%, phải 38.8%. U chủ yếu ở sau, cực dưới các thùy tuyến giáp: 57.9% các u cận giáp trái, và 83.3% các u cận giáp P. 2 trong số 33 bệnh nhân chưa xác định rõ vị trí u trên cả siêu âm và xạ hình tuyến cận giáp.
4.3. Liên quan giữa nồng độ PTH và canxi máu, kích thước u cận giáp.
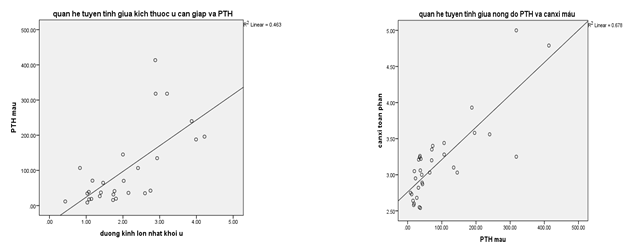
Kết quả ở biểu đồ cho thấy mối tương quan thuận chặt chẽ giữa nồng độ PTH với kích thước u cận giáp (xét bằng đường kính lớn nhất của u cận giáp) với r = 0.68, và có mỗi tương quan thuận chặt chẽ giữa nồng độ PTH máu với nồng độ canxi máu. Điều này cho thấy khi kích thước của u càng lớn thì nồng độ PTH càng cao.
IV. KẾT LUẬN
Nghiên cứu trên 33 bệnh nhân cường cận giáp tiên phát tại khoa Nội tiết bệnh viện Bạch Mai trong thời gian từ 05/2016 đến 08/2017, chúng tôi rút ra một số kết luận sau:
- Triệu chứng lâm sàng của cường cận giáp tiên phát thường không đặc hiệu, dễ bỏ qua. Lí do bệnh nhân đi khám chủ yếu: khám sức khỏe định kì, mệt mỏi. Chẩn đoán bệnh dựa vào xét nghiệm canxi máu.
- Nồng độ canxi máu và PTH máu ở bệnh nhân cường cận giáp tiên phát đều tăng
- Siêu âm tuyến cận giáp khi nghi ngờ u cận giáp là phương pháp rẻ tiền, dễ thực hiện, cho kết quả chẩn đoán dương tính cao (93.9), định hướng vị trí u, nên kết hợp thêm xạ hình tuyến cận giáp hoặc một phương pháp chẩn đoán hình ảnh khối u khác (MRI, cắt lớp vi tính) để tăng hiệu quả chẩn đoán và định vị khối u cho phẫu thuật.
- Xạ hình tuyến cận giáp bằng Sestamibi Tc99 có giá trị xác định vị trí u, cho kết quả dương tính ở 69.6% trường hợp, âm tính giả ở 30.4%.
- Vị trí u cận giáp hay gặp ở phía sau, cực dưới các thùy tuyến giáp. Đặc điểm u cận giáp trên siêu âm: ranh giới rõ, tăng tưới máu, ECHO giảm, đa số giảm âm đồng nhất, dạng nang hình hạt đậu, bầu dục hoặc tròn.
TÀI LIỆU THAM KHẢO
- J. Mackenzie-Feder và các cộng sự (2011), “Primary hyperparathyroidism: an overview“, Int J Endocrinol. 2011, tr. 251410.
- T. Madkhali và các cộng sự (2016), “Primary hyperparathyroidism“, Ulus Cerrahi Derg. 32(1), tr. 58-66.
- L. Bandeira và J. Bilezikian (2016), “Primary Hyperparathyroidism“, F1000Res. 5.
- A. A. Khan và các cộng sự (2016), “Primary hyperparathyroidism: review and recommendations on evaluation, diagnosis, and management. A Canadian and international consensus“, Osteoporos Int.
- G. Eknoyan (1995), “A history of the parathyroid glands“, Am J Kidney Dis. 26(5), tr. 801-7.
- C. H. Organ, Jr. (2000), “The history of parathyroid surgery, 1850-1996: the Excelsior Surgical Society 1998 Edward D Churchill Lecture“, J Am Coll Surg. 191(3), tr. 284-99.
- D. M. Carneiro-Pla và các cộng sự (2007), “Does histopathology predict parathyroid hypersecretion and influence correctly the extent of parathyroidectomy in patients with sporadic primary hyperparathyroidism?“, Surgery. 142(6), tr. 930-5; discussion 930-5.
- Bộ môn Sinh lý trường Đại học Y Hà Nội, “Sinh lý“, tr. 330- 333.
- N. E. Cusano, S. J. Silverberg và J. P. Bilezikian (2013), “Normocalcemic primary hyperparathyroidism“, J Clin Densitom. 16(1), tr. 33-9.
- F. Bandeira và các cộng sự (2014), “Bone disease in primary hyperparathyroidism“, Arq Bras Endocrinol Metabol. 58(5), tr. 553-61.
- S. J. Silverberg và các cộng sự (2009), “Presentation of asymptomatic primary hyperparathyroidism: proceedings of the third international workshop“, J Clin Endocrinol Metab. 94(2), tr. 351-65.
- B. Dijkstra và các cộng sự (2002), “Parathyroid localisation–current practice“, J R Coll Surg Edinb. 47(4), tr. 599-607.
- J. Gawrychowski và G. Bula (2013), “Imaging diagnostics for primary hyperparathyroidism“, Endokrynol Pol. 64(5), tr. 404-8.
- Gasser RW: Clinical aspects of primary hyperparathyroidism: clinical manifestations, diagnosis, and therapy.Wien Med Wochenschr.2013; 163(17–18): 397–402.
- Liu JM, Cusano NE, Silva BC, et al.: Primary Hyperparathyroidism: A Tale of Two Cities Revisited – New York and Shanghai. Bone Res.2013; 1(2): 162–9
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



