NỒNG ĐỘ HORMON TUYẾN GIÁP, ANTI-TPO
HUYẾT THANH VÀ HÌNH ẢNH SIÊU ÂM TUYẾN GIÁP Ở PHỤ NỮ
TRONG 3 THÁNG ĐẦU CỦA THAI KỲ
PGS.TS. Bs. Nguyễn Khoa Diệu Vân. TS. Bs Đinh Bích thủy.
Ths. Bs Đỗ Thị Tuyết Nhung
ABSTRACT:
Concentration of thyroid hormones, Sero-ANTI-TPO and thyroid echography in pregnant women in the first trimester
Thyroid gland changes significantly during pregnancy, either physiological or pathological. Thyroid dysfuntion, especially in the first trimester, could result in serious consequences for either mother or fetus if not being treated properly. Contrary to the global literature, this state of health in Vietnam has not been noted. This study includes 156 women at the first trimester. They all had clinical examine and blood tested for FT4, TSH, anti-TPO and thyroid echography. The overall incidence of thyroid dysfuntion was 38,5% base on ATA’s reference(2011)including hyperthyroidism (16,7%), hypothyroidism (10,9%), hypothyroxinemia (10,9%). Two independent risk factors for thyroid hypothyroidism were prehistorical thyroid deseases and anti-TPO (+). Woman with prehistorical thyroid deseases has 20,36 higher incidence of hypothyroidism than normal. One with anti-TPO (+) has 4,22 higher incidence of hypothyroidism compared to anti-TPO (-). The relationship between hyperthyroidism, hypothyroxinemia and the high risk factors has not been noted. There is a relationship between anti-TPO (+) and 2 factors: miscarriage, preterm delivery, diabetes type I.
Chịu trách nhiệm chính: Nguyễn Khoa Diệu Vân
Ngày nhận bài: 13.11.2016
Ngày phản biện khoa học: 25.11.2016
Ngày duyệt bài: 1.12.2016
I. ĐẶT VẤN ĐỀ
Tuyến giáp là tuyến nội tiết lớn nhất, giữ vai trò then chốt trong điều hòa chuyển hóa và phát triển thần kinh của cơ thể. Trong thời kỳ mang thai, tuyến giáp thay đổi rõ rệt.
Những sự thay đổi này đôi khi là sinh lý, nhưng đôi khi xuất hiện hoặc làm thúc đẩy những rối loạn chức năng tuyến giáp, để lại những hậu quả nặng nề cho cả mẹ và thai nhi nếu không được chẩn đoán và điều trị kịp thời.
Đặc biệt trong 3 tháng đầu, thai nhi chưa tự sản xuất được hormon tuyến giáp nên phụ thuộc hoàn toàn vào lượng hormon của mẹ qua rau thai.
Do đó, nếu suy giáp xảy ra trong giai đoạn sớm của thai kỳ có thể gây hại cho sự phát triển não bộ thai nhi, dẫn đến chậm phát triển trí tuệ của đứa trẻ về sau. Vì vậy, việc phát hiện sớm các RLCNTG ở phụ nữ mang thai 3 tháng đầu là cần thiết.
Những rối loạn trong thời kỳ này thường rất kín đáo do triệu chứng lâm sàng bị che lấp bởi các triệu chứng của thai nghén nên cần được chẩn đoán bằng các biện pháp cận lâm sàng.
Để tránh sai sót trong chẩn đoán, cần đối chiếu nồng độ hormon với các khoảng tham chiếu khuyến cáo dành cho đối tượng mang thai, theo từng giai đoạn của thai kỳ.
Bên cạnh việc thay đổi các hormon tuyến giáp, tình trạng tự kháng thể kháng giáp dương tính gặp khá phổ biến, khoảng 10 – 20% phụ nữ mang thai ở 3 tháng đầu.
Mặc dù chức năng tuyến giáp vẫn bình thường, tình trạng này vẫn độc lập làm tăng nguy cơ sảy thai lên gấp 3,73 lần, làm tăng tỷ lệ nạo phá thai, vô sinh, sinh non và kém đáp ứng thụ tinh trong ống nghiệm…
Trong những năm gần đây, nhiều công trình nghiên cứu được thực hiện khắp nơi trên thế giới nhằm tầm soát sớm bệnh lý tuyến giáp trong thời kỳ mang thai và có các biện pháp can thiệp nhằm làm giảm thiểu các biến chứng trong thai kỳ.
Tại Việt Nam hiện có ít các nghiên cứu về vấn đề này, chính vì vậy chúng tôi tiến hành nghiên cứu với mục tiêu:
Xác định tỷ lệ rối loạn chức năng tuyến giáp và một số yếu tố liên quan ở đối tượng nghiên cứu
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1. Đối tượng nghiên cứu
Đối tượng nghiên cứu là phụ nữ mang thai đến khám tại phòng tái khám khoa Nội tiết – ĐTĐ- Bệnh viện Bạch Mai và phòng khám Theo yêu cầu – Bệnh viện Phụ Sản Trung ương,
Thời gian từ tháng 11 năm 2014 đến tháng 7 năm 2015.
1.1. Tiêu chuẩn lựa chọn :
+ Phụ nữ mang đơn thai, thụ thai tự nhiên, thai sống, tuổi thai từ 7 đến hết 13 tuần.
+ Đồng ý tham gia nghiên cứu
1.2. Tiêu chuẩn loại trừ:
- Thụ thai nhờ các biện pháp hỗ trợ sinh sản: IUI, IVF.
- Đang sử dụng các thuốc ảnh hưởng đến kết quả xét nghiệm như: hormon tuyến giáp, kháng giáp trạng, amiodarone, lithium, các chế phẩm corticoid, hormon sinh dục (estrogen).
- Đang mắc các bệnh cấp tính: nhiễm khuẩn, lao phổi, suy gan, suy thận.
- Các thai phụ không đồng ý tham gia nghiên cứu.
2. Phương pháp nghiên cứu: mô tả cắt ngang.
3. Tiến hành nghiên cứu
3.1. Thu thập số liệu
Tất cả các đối tượng nghiên cứu được khám, lấy máu xét nghiệm nồng độ FT4, TSH, anti- TPO tại khoa Hoá sinh BV Bạch Mai, siêu âm tuyến giáp tại khoa Nội tiết- ĐTĐ, BV Bạch Mai
Kết quả khám lâm sàng, xét nghiệm và siêu âm tuyến giáp được thu thập, xử lý và đánh giá theo các chỉ tiêu (theo mẫu nghiên cứu chung).
3.2. Đánh giá và so sánh:
* Theo tiêu chuẩn của ATA 2011 [1], vì đây là tiêu chuẩn mới và rõ ràng nhất về hướng dẫn chẩn đoán các RLCNTG dành riêng cho phụ nữ trong thời kỳ mang thai và sau sinh. Hiệp hội bao gồm các chuyên gia đại diện từ các hiệp hội khắp các châu lục (ATA, AOTA, LATS, ACOG). Đồng thời hướng dẫn của ATA cũng được đồng thuận AACE [64], AES [65] trong các hướng dẫn lâm sàng.
- Chẩn đoán suy giáp:
– Suy giáp lâm sàng được xác định trong 2 trường hợp sau:
- Nồng độ TSH ≥10 mIU /l.
- 2,5 mIU/l < TSH < 10 mIU/l và nồng độ FT4 < 12 pmol/l
– Suy giáp dưới lâm sàng được xác định khi TSH từ 2,5- 10 mIU/l và nồng độ FT4 trong giới hạn bình thường.
- Chẩn đoán cường giáp:
– Cường giáp lâm sàng được xác định khi định lượng nồng độ TSH < 0,1 mIU/l và nồng độ FT4 cao (> 23,34 pmol/l).
– Cường giáp dưới lâm sàng được xác định khi nồng độ TSH < 0,1 mIU/l và nồng độ FT4 trong giới hạn bình thường (từ 12,0-23,34 mIU/l).
- Chẩn đoán tình trạng giảm hormon FT4 khi TSH bình thường (từ 0,1-2,5 mIU/l) và nồng độ FT4 giảm (< 12,0 pmol/l).
- Rối loạn chức năng tuyến giáp
thai kỳ:
Thai phụ được xác định là có RLCNTG khi được chẩn đoán 1 trong 3 rối loạn sau: suy giáp, cường giáp, tình trạng giảm FT4.
Chúng tôi khảo sát 10/15 yếu tố theo hướng dẫn của ATA 2011 [1], trong đó không khảo sát các yếu tố: vô sinh, điều trị amiodarone hoặc lithium, triệu chứng gợi ý và phơi nhiễm phóng xạ vì các yếu tố này thuộc tiêu chuẩn loại trừ hoặc khó đánh giá. Các yếu tố bao gồm:
- Tiền sử mắc bệnh tuyến giáp (suy giáp, cường giáp, viêm tuyến giáp sau sinh, đã phẫu thuật tuyến giáp)
- Tiền sử gia đình mắc bệnh tuyến giáp
- Mắc ĐTĐ typ 1
- Có mắc bệnh tự miễn khác: lupus, viêm khớp tự miễn….
- Phụ nữ có bướu cổ
- Anti-TPO (+)
- Tiền sử sảy thai, thai lưu hoặc sinh non
- Tiền sử xạ trị vùng cổ hoặc tuyến giáp
- Béo phì bệnh lý (BMI ≥ 40 kg/m2)
– Tuổi trên 30
4. Xử lý số liệu: với phần mềm SPSS 16.0.
III. KẾT QUẢ
1. Đặc điểm chung của nhóm nghiên cứu
Bảng 1: Đặc điểm chung của nhóm nghiên cứu
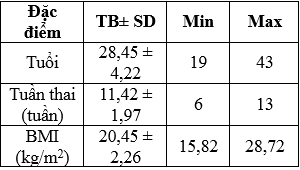
Các đối tượng trong nghiên cứu của chúng tôi trung bình 28,45 với tuần thai trung bình 11 tuần. Không có thai phụ nào có BMI ≥ 40 kg/m2.
- Các rối loạn chức năng tuyến giáp
2.1. Tỷ lệ các rối loạn chức năng tuyến giáp.
Tỷ lệ rối loạn chức năng tuyến giáp
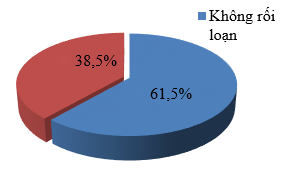
Biểu đồ 1: Tỷ lệ các rối loạn chức năng tuyến giáp
Có 38,5% số thai phụ trong nghiên cứu bị các RLCNTG. Tỷ lệ các thai phụ không bị RLCNTG là 61,5%.
Phân loại các rối loạn chức năng tuyến giáp.
Bảng 2: Các rối loạn chức năng tuyến giáp
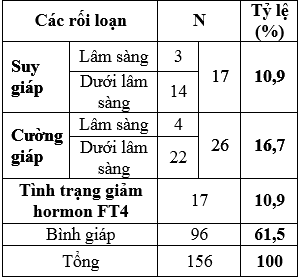
Các rối loạn chức năng tuyến giáp ở các thai phụ trong nghiên cứu bao gồm: 17 người bị suy giáp (10,9%), 26 người bị cường giáp (16,7%) và 17 người (10,9%) có tình trạng tình trạng giảm hormon FT4. Trong nhóm nghiên cứu có 96 thai phụ có chức năng tuyến giáp bình thường, chiếm 61,5%.
3. Mối liên quan giữa TSH và FT4; hình ảnh tự miễn trên SATG với anti-TPO
3.1. Rối loạn chức năng tuyến giáp với một số yếu tố liên quan.
- Suy giáp với tiền sử bệnh lý tuyến giáp.
Bảng 3: Suy giáp với tiền sử bệnh lý tuyến giáp
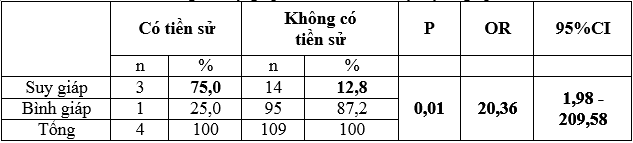
Tỷ lệ suy giáp ở nhóm có tiền sử mắc bệnh lý tuyến giáp là 75% lớn hơn ở nhóm không có tiền sử mắc bệnh tuyến giáp (12,8%), có ý nghĩa thống kê với p < 0,05. Như vậy nếu thai phụ có tiền sử mắc bệnh tuyến giáp sẽ nguy cơ bị suy giáp gấp 20,36 lần thai phụ không có tiền sử bệnh lý tuyến giáp.
- Suy giáp với anti-TPO dương tính
Bảng 4: Suy giáp với anti-TPO dương tính
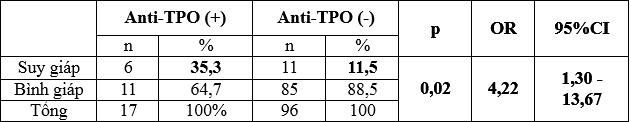
Tỷ lệ suy giáp ở nhóm có anti-TPO (+) là 35,3% lớn hơn ở nhóm có anti-TPO âm tính (11,5%), sự khác biệt có ý nghĩa thống kê với p < 0,05. Và nếu thai phụ có anti-TPO (+) sẽ có nguy cơ bị suy giáp gấp 4,22 lần thai phụ anti-TPO (-).
Chúng tôi không tìm thấy mối liên quan nào giữa cường giáp và tình trạng giảm hormon FT4 với các yếu tố liên quan
Anti-TPO với yếu tố liên quan
- Anti-TPO với tiền sử sảy thai, thai lưu hoặc đẻ non.
Bảng 5: Anti-TPO với tiền sử sảy thai, thai lưu hoặc đẻ non

Tỷ lệ anti-TPO (+) ở nhóm có tiền sử sảy thai, thai lưu, hoặc đẻ non là 25,0% lớn hơn ở nhóm không có tiền sử (10,7%), sự khác biệt có ý nghĩa thống kê với p < 0,05. Và nếu thai phụ có tiền sử sảy thai, thai lưu, hoặc đẻ non sẽ có nguy cơ có anti-TPO (+) gấp 2,78 lần thai phụ không có tiền sử sảy thai, thai lưu hoặc đẻ non.
- Anti-TPO với mắc bệnh ĐTĐ typ 1
Bảng 6: Anti-TPO với mắc bệnh ĐTĐ typ 1
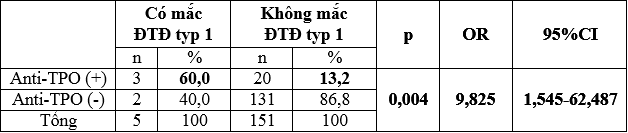
Tỷ lệ anti-TPO (+) ở nhóm mắc ĐTĐ typ 1 là 60,0% lớn hơn ở nhóm không mắc ĐTĐ typ 1 (13,2%), sự khác biệt có ý nghĩa thống kê với p < 0,05. Như vậy nếu thai phụ có mắc ĐTĐ typ 1 sẽ nguy cơ có anti-TPO (+) gấp 9,825 lần thai phụ không mắc ĐTĐ typ 1.
- Anti-TPO với tuổi trên 30, tiền sử bệnh lý tuyến giáp và bướu cổ.
Bảng 7: Anti-TPO với tuổi trên 30, tiền sử bệnh lý tuyến giáp và bướu cổ.
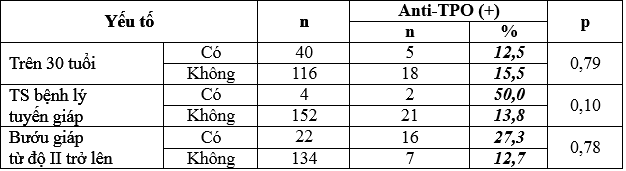
Không có sự khác biệt về tỷ lệ anti-TPO (+) ở nhóm tuổi trên 30 và nhóm dưới 30 tuổi.
Tỷ lệ anti-TPO dương tính ở nhóm có tiền sử và nhóm không có tiền sử bệnh lý tuyến giáp ko có sự khác biệt có ý nghĩa với p > 0,05.
Tỷ lệ anti-TPO dương tính ở nhóm có býớu cổ từ ðộ II trở lên cao hõn ở nhóm ðộ býớu cổ ðộ I và ðộ 0, tuy nhiên sự khác biệt này không có ý nghĩa thống kê với p > 0,05.
IV. BÀN LUẬN
1. Đặc điểm chung của nhóm nghiên cứu
2. Rối loạn chức năng tuyến giáp
2.1. RLCNTG
Tình trạng rối loạn chức năng tuyến giáp ở phụ nữ mang thai là khá phổ biến. Tỷ lệ này khác nhau giữa các quốc gia, phụ thuộc vào tiêu chuẩn chẩn đoán, đặc điểm dân cư, dinh dưỡng và chế độ chăm sóc y tế [1].
Nghiên cứu của chúng tôi có 38,5% số thai phụ bị các RLCNTG bao gồm: 17 thai phụ bị suy giáp (10,9%), 26 thai phụ bị cường giáp (16,7%) và 17 (10,9%) thai phụ có tình trạng giảm hormon FT4.
Trong nhóm nghiên cứu có 96 thai phụ có chức năng tuyến giáp bình thường, chiếm 61,5%.
Chúng tôi chưa thấy có tác giả nào trong nước thống kê và phân loại từng RLCNTG.
So sánh với các nghiên cứu trong khu vực Châu Á, chúng tôi thấy kết quả cũng phù hợp với nghiên cứu của tác giả Wang [4], với RLCNTG gặp ở 10,2% số thai phụ ( cường giáp gặp 1,8%, suy giáp gặp 7,5% và tình trạng giảm hormon FT4 là 0,9%), theo Dinesh (Ấn Độ) [46], RLCNTG gặp ở 15,5% thai phụ với các tỷ lệ tương ứng là 0,3%, 14,3%.
2.2. Suy giáp
Suy giáp là bệnh lý hay gặp thứ hai trong thời kỳ mang thai, chỉ sau ĐTĐ thai kỳ. Suy giáp dù là suy giáp lâm sàng hay dưới lâm sàng đều có bằng chứng gây ra các kết cục không tốt cho mẹ và thai nhi. Việc điều trị suy giáp có thể cải thiện các kết cục này, và giúp cho các bà mẹ có một thai kỳ bình thường và hạnh phúc hơn nữa là có những đứa con khỏe mạnh.
Theo tiêu chuẩn của ATA 2011, trong nghiên cứu chúng tôi có 17 thai phụ (chiếm 10,9%) được chẩn đoán là suy giáp; trong đó có 4 thai phụ chẩn đoán suy giáp lâm sàng (2,6%) và 13 thai phụ được chẩn đoán suy giáp dưới lâm sàng (8,3%).
Cho đến nay, ở Việt Nam chúng tôi chưa thấy nghiên cứu nào báo cáo tỷ lệ suy giáp trong thai kì theo tiêu chuẩn chẩn đoán của ATA 2011. Trên thế giới, tỷ lệ này cũng chênh lệch khá nhiều giữa các nghiên cứu của các tác giả khác nhau, tùy thuộc vào cách áp dụng khoảng tham chiếu của TSH.
Ở Trung Quốc, nghiên cứu của Yang lấy giới hạn trên của TSH là 3,47 mIU/l thì tỷ lệ suy giáp gặp 4,4% [53]. Còn tỷ lệ này trong nghiên cứu của Wang là 7,5% [4]. Tác giả Li nghiên cứu 4800 phụ nữ Trung Quốc mang thai kỳ đầu thấy tỷ lệ suy giáp dưới lâm sàng khá cao (27,8%) nếu sử dụng tiêu chuẩn chẩn đoán của ATA 2011.tỷ lệ suy giáp của chúng tôi khá lớn, tương tự các tác giả trên thế giới.
So với báo cáo trước đây khi áp dụng tiêu chuẩn cũ cho người không mang thai thì tỷ lệ thai phụ được xếp vào nhóm suy giáp ở nghiên cứu của chúng tôi tăng lên nhiều.
Do đó, một số lượng lớn hơn các thai phụ sẽ được chẩn đoán sớm và được hưởng chế độ chăm sóc thai sản chu đáo hơn. Qua đó góp phần giảm bớt các tai biến không mong muốn trong thai kỳ.
2.3. Cường giáp
Cường giáp trong thời kỳ mang thai hay gặp trong 3 tháng đầu thai kỳ. Có 2 nguyên nhân hay gặp nhất là cường giáp thoáng qua do thai nghén và cường giáp do bệnh Basedow.
Nghiên cứu của chúng tôi có 26/156 thai phụ bị cường giáp, chiếm 16,7%, trong đó chủ yếu là cường giáp dưới lâm sàng (13,46%), cường giáp lâm sàng 3,2%. Tỷ lệ này rất cao so với các báo cáo trên thế giới.
Ở Việt Nam, hiện có rất ít các nghiên cứu báo cáo tỷ lệ cường giáp trong thời kỳ mang thai. Tác giả Nguyễn Hải Thủy gặp từ 0,1 đến 1,0% cường giáp do bệnh Basedow và 1 – 3% cường giáp do thai nghén [79].
Tác giả Trương Đình Tá [54] không gặp thai phụ nào trong 3 tháng đầu có TSH < 0,1 mIU/l trong tổng số 30 thai phụ nghiên cứu. Tác giả Lê Thị Mai Dung [57] báo cáo có 6,76% trường hợp TSH < 0,1 mIU/l (n = 133).
Ở Trung Quốc, tác giả Wang gặp 1,8% số thai phụ trong thời kì mang thai 3 tháng đầu có TSH < 0,13 mIU/l được chẩn đoán là cường giáp (lâm sàng và dưới lâm sàng),
Tác giả Yang có 1,0% TSH < 0,09 mIU/l được chẩn đoán là cường giáp trong thời kỳ mang thai 3 tháng đầu (0,5% cường giáp lâm sàng và 0,5% cường giáp dưới lâm sàng).
Như vậy, tỷ lệ cường giáp của chúng tôi khác với các tác giả khác chủ yếu là ở nhóm cường giáp dưới lâm sàng. Tỷ lệ này ở nghiên cứu của chúng tôi khá cao. Tuy nhiên, nhiều tác giả nhận định cường giáp dưới lâm sàng không liên quan đến các biến cố thai sản mà chủ yếu liên quan đến cường giáp thai nghén thoáng qua [1]. Để có thể chẩn đoán rõ ràng hơn chúng tôi cần có các xét nghiện sâu hơn như TRAb, β-hCG mới có thể nhận định được.
Bên cạnh đó, do địa điểm lấy mẫu nghiên cứu tại các phòng khám Nội tiết và Sản khoa. Tỷ lệ này ở cộng đồng sẽ lớn hơn nhiều do tâm lý thai phụ chỉ đi khám khi bản thân họ có bệnh lý tuyến giáp từ trước, triệu chứng lâm sàng khó chịu hoặc có yếu tố nguy cơ nào đó.
Như chúng tôi thống kê ở trên, tỷ lệ thai phụ có các yếu tố nguy cơ là khá cao. Do đó, tỷ lệ bệnh lý mà chúng tôi thu được chỉ đại diện cho quần thể thai phụ đến khám bệnh. Tỷ lệ này sẽ cao hơn nếu ở cộng đồng.
Để có cái nhìn tổng quan về rối loạn chức năng tuyến giáp thai kỳ ở Việt Nam, cần tiến hành các nghiên cứu lớn hơn và rộng khắp tại cộng đồng.
2.4. Siêu âm tuyến giáp
Đây là tình trạng thiếu hormon tuyến giáp thường liên quan đến iod. Một vài nghiên cứu cho rằng tình trạng giảm hormon FT4 ít có liên quan đến các kết cục bất lợi trong thai kỳ.
Tuy nhiên tình trạng này ảnh hưởng đến sự hình thành hệ thần kinh của thai nhi và phát triển tâm thần kinh của trẻ về sau [50],[80].
Trong 156 thai phụ tham gia nghiên cứu, chúng tôi thấy có 17 thai phụ (chiếm 10,9%) có mức FT4 dưới 12,0 pmol/l đồng thời mức TSH trong giới hạn bình thường, được chẩn đoán là có tình trạng giảm hormon FT4.
Trong số đó mức FT4 thấp nhất là 10,1 pmol/l. Tỷ lệ này trong nghiên cứu của Wang [4] là 1,3% và của Yang [53] là 0,9%.
2.5. Tình trạng giảm FT4.
Các hiệp hội ES 2007, ATA 2011, AACE, ES 2012 cho rằng việc tầm soát rối loạn chức năng tuyến giáp nên dựa trên nhóm nguy cơ. Năm 2007, Hội nội tiết ES [41] đưa ra khuyến cáo tầm soát rối loạn chức năng tuyến giáp trên những yếu tố gồm: thai phụ có triệu chứng; thai phụ có tiền sử bệnh tuyến giáp; và thai phụ mắc bệnh liên quan đến tuyến giáp như ĐTĐ typ1.
Tuy nhiên, tác giả Vaidya [43] cho rằng nếu tầm soát trên các đối tượng nguy cơ theo hướng dẫn của ES 2007 thì sẽ bỏ lỡ 1/3 thai phụ bị suy giáp.
Tác giả Wang [4] cũng có kết luận tương tự nhau rằng việc áp dụng tầm soát đối với những phụ nữ có nguy cơ sẽ bỏ sót gần 1/3 số người bị suy giáp trong giai đoạn sớm thai kỳ. Do đó, Wang ủng hộ việc áp dụng tầm soát rộng rãi trong giai đoạn sớm của thai kỳ để phát hiện những bất thường của tuyến giáp.
Mặc dù vậy các hiệp hội trên cũng cho rằng không có bằng chứng ủng hộ cho tầm soát trên tất cả các phụ nữ mang thai. Năm 2011, ATA [1] đã đưa ra khuyến cáo tầm soát chức năng tuyến giáp trên đối tượng nguy cơ được mở rộng hơn, gồm 15 yếu tố.
Trong nghiên cứu của chúng tôi yếu tố hay gặp nhất trên thai phụ là có tiền sử sảy thai, thai lưu; tuổi lớn hơn 30; bướu cổ và tình trạng anti-TPO dương tính. Nghiên cứu của Wang và Yang cũng thấy tần số các yếu tố hay gặp tương tự như nghiên cứu của chúng tôi.
Nghiên cứu của chúng tôi, không gặp thai phụ nào có tiền sử gia đình bị bệnh lý tuyến giáp. Trong khi tác giả Wang và Yang gặp 0,5% và 6,2%. Điều này có thể do cỡ mẫu của chúng tôi nhỏ hơn nhiều so với cỡ mẫu của 2 ông. Có thể cần khảo sát ở cỡ mẫu lớn hơn mới nhận định được điều này.
Chúng tôi không gặp thai phụ nào có BMI ≥ 40 kg/m2 hay có tiền sử chiếu xạ. Điều này cũng tương tự 2 tác giả Wang và Yang, mặc dù có mẫu nghiên cứu lớn. Cũng có thể đây là 2 yếu tố hiếm gặp ở dân cư Châu Á.
3. Rối loạn chức năng tuyến giáp và một số yếu tố liên quan.
Hai yếu tố nguy cơ độc lập với suy giáp trong thời kỳ mang thai là: tiền sử mắc bệnh tuyến giáp và anti-TPO dương tính.
+ Thai phụ có tiền sử mắc bệnh tuyến giáp có nguy cơ bị suy giáp gấp 20,36 lần so với thai phụ không có tiền sử bệnh lý tuyến giáp.
+ Thai phụ có anti-TPO (+) có nguy cơ bị suy giáp gấp 4,22 lần thai phụ có anti-TPO (-).
Chúng tôi chưa tìm thấy mối liên quan giữa cường giáp, tình trạng giảm hormon FT4 với các yếu tố liên quan.
Anti-TPO (+) có liên quan với 2 yếu tố: tiền sử sảy thai, thai lưu hoặc đẻ non và mắc ĐTĐ typ 1. Kết luận này tương tự như các tác giả Wang và Yang.
V. KẾT LUẬN
Tỷ lệ rối loạn chức năng tuyến giáp ở phụ nữ trong thời kỳ mang thai là khá lớn. Cần tầm soát để kịp thời phát hiện và điều trị nhằm giảm thiểu các biến chứng cho mẹ và con.
TÓM TẮT
Trong thời kỳ mang thai, tuyến giáp thay đổi rõ rệt. Những sự thay đổi này đôi khi là sinh lý, nhưng đôi khi xuất hiện hoặc làm thúc đẩy những rối loạn chức năng tuyến giáp, để lại những hậu quả nặng nề cho cả mẹ và thai nhi nếu không được chẩn đoán và điều trị kịp thời. đặc biệt trong 3 tháng đầu thai kỳ, khi thai nhi chưa tự sản xuất được hormon tuyến giáp mà phụ thuộc hoàn toàn vào mẹ. Trên thế giới đã có nhiều nghiên cứu về vấn đề này, nhưng ở Việt nam còn rất ít quan tâm. Nghiên cứu được tiến hành trên 156 thai phụ mang thai 3 tháng đầu. Các thai phụ được khám lâm sàng, xét nghiệm máu định lượng FT4, TSH, anti-TPO và siêu âm tuyến giáp. Kết quả dựa trên khoảng tham chiếu khuyến cáo của ATA 2011 tỷ lệ RLCNTG nói chung: 38,5%. Trong đó, cường giáp 16,7%, suy giáp 10,9%, tình trạng giảm hormon FT4 10,9%. Hai yếu tố nguy cơ độc lập với suy giáp trong thời kỳ mang thai là: tiền sử mắc bệnh tuyến giáp và anti-TPO dương tính. Thai phụ có tiền sử mắc bệnh tuyến giáp có nguy cơ bị suy giáp gấp 20,36 lần so với thai phụ không có tiền sử bệnh lý tuyến giáp. Thai phụ có anti-TPO (+) có nguy cơ bị suy giáp gấp 4,22 lần thai phụ có anti-TPO (-). Chưa tìm thấy mối liên quan giữa cường giáp, tình trạng giảm hormon FT4 với các yếu tố liên quan. Anti-TPO (+) có liên quan với 2 yếu tố: tiền sử sảy thai, thai lưu hoặc đẻ non và mắc ĐTĐ typ 1.
TÀI LIỆU THAM KHẢO
- Stagnaro-Green A và et al (2011), “Guidelines of the American Thyroid Association for the Diagnosis and Management of Thyroid Disease During Pregnancy and Postpartum“, Thyroid.
- Wang W và et al (2011), “The prevalence of thyroid disorders during early pregnancy in China: the benefits of universal screening in the first trimester of pregnancy“, Eur J Endocrinol, tr. 164(2):263-8.
- Negro R và et al (2010), “Increased pregnancy loss rate in thyroid antibody negative women with TSH levels between 2.5 and 5.0 in the first trimester of pregnancy“, J Clin Endocrinol Metab, 95, tr. 44-48.
- 4. Glinoer D (2003), “Management of hypo- and hyperthyroidism during pregnancy“, Growth horm IGF Res, 13A, tr. 45-54.
- Vejbjerg P và et al (2006), “The association between hypoechogenicity or irregular echo pattern at thyroid ultrasonography and thyroid function in the general population“, Eur J Endocrinol, 155(4), tr. 547-52.
- A Stagnaro-Green, (2001) và et al, “Thyroid antibodies and miscarriage: where are we at a generation later?“, J Thyroid Res, 841949(10), tr. 12.
- Negro R và Stagnaro-Green A (2011) Thyroid autoantibodies, preterm birth, and miscarriage, BMJ.
- Yang H và et al (2014), “Screening Strategies for thyroid disorder in the first and second trimester of pregnancy in China“, Plos One, 12(9(6).
- Trương Đình Tá (2009), “Nghiên cứu tỷ lệ bất thường nồng độ TSH và TPO-ab trên phụ nữ mang thai“, Luận văn tốt nghiệp Cử nhân kỹ thuật y học, Trường Đại học Y Hà Nội.
- Đỗ Thị Thu Thủy và cs (2014), “Nghiên cứu ảnh hưởng của suy giáp thai kỳ đến mẹ và thai nhi tại Bệnh viện phụ sản Hải Phòng“, Tạp chí phụ sản, 12(02), tr. 120-122.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



