RỐI LOẠN CHỨC NĂNG TUYẾN GIÁP
VÀ BỆNH ĐÁI THÁO ĐƯỜNG
GS.TS.Thái Hồng Quang
Chủ tịch Hội NT-ĐTĐ Việt Nam
SUMMARY
Thyroid dysfunction and diabetes mellitus
Thyroid diseases and diabetes mellitus are the two most common endocrine disorders encountered in clinical practice. Diabetes and thyroid disorders have been shown to mutually influence each other and associations between both conditions have long been reported. Studies have found that diabetes and thyroid disorders tend to coexist in patients. Both conditions involve a dysfunction of the endocrine system. Thyroid disorders can have a major impact on glucose control, and untreated thyroid disorders affect the management of diabetes in patients. Consequently, a systematic approach to thyroid testing in patients with diabetes is recommended.
Chịu trách nhiệm chính: Thái Hồng Quang
Ngày nhận bài: 01/10/2018
Ngày phản biện khoa học: 10/10/2018
Ngày duyệt bài: 15/10/2018
Bệnh tuyến giáp và bệnh đái tháo đường (ĐTĐ) là hai bệnh thường gặp nhất trong các bệnh nội tiết.
Hai bệnh có ảnh hưởng qua lại lẫn nhau, sự kết hợp giữa hai bệnh đã được y văn đề cập từ lâu như: Hormone tuyến giáp tham gia điều hòa chuyển hóa carbohydrate và chức năng tuyến tụy, ngược lại, bệnh ĐTĐ có ảnh hưởng đến chức năng tuyến giáp ở những mức độ khác nhau.
Do vậy, khảo sát liên quan, tương hỗ giữa bệnh tuyến giáp và bệnh đái tháo đường là cần thiết sẽ giúp các thầy thuốc lâm sàng quan tâm, tầm soát toàn diện để chăm sóc và điều trị có hiệu quả.
TỶ LỆ RỐI LOẠN CHỨC NĂNG TUYẾN GIÁP TRONG CỘNG ĐỒNG VÀ Ở BỆNH NHÂN ĐTĐ.
- Nghiên cứu năm 1970 ở Bắc England kết quả cho thấy: rối loạn chức năng tuyến giáp gặp 6,6% trong cộng đồng chung.
- Trong số 25.862 người tham gia nghiên cứu ở Colorado ( năm 2000), đối tượng là quần thể cộng đồng có tình trạng sức khỏe trung bình, cho thấy: 9,5% tăng nồng độ TSH huyết thanh, 2,2% có nồng độ TSH thấp.
- Nghiên cứu của G. Hollowell, (2002): Nghiên cứu cộng đồng, trong số 17.353 người phát hiện 4,6% suy giáp và 1,3% cường giáp.
- Một số nghiên cứu gần đây cho thấy: Tăng tỷ lệ rối loạn chức năng tuyến giáp ở người cao tuổi, tỷ lệ bệnh tuyến giáp ở phụ nữ cao hơn nam, ở người bị ĐTĐ cao hơn người không bị ĐTĐ.
- Perros, R. J. McCrimmon, et al (1995). Tỷ lệ chung bệnh tuyến giáp ở BN ĐTĐ là 14,4%, tỷ lệ cao nhất ở nữ ĐTĐ typ-1(31,4%), tỷ lệ thấp nhất ở nam giới bị ĐTĐ typ-2 (6,9%).
- Gần đây, một số nghiên cứu ở các vùng lãnh thổ khác nhau đã cho thấy: 12,3% BN ĐTĐ ở Hy lạp, 16% BN ĐTĐ typ-2 ở Saudi, 12,5% BN ĐTĐ typ-2 ở Jordan có rối loạn chức năng tuyến giáp.
- Rối loạn chức năng tuyến giáp thường gặp hơn ở BN ĐTĐ typ-1 so với ĐTĐ typ-2
- Nguy cơ tăng rối loạn chức năng tuyến giáp thường gặp ở BN ĐTĐ typ-1, một nghiên cứu cắt ngang, ở 1419 trẻ bị ĐTĐ typ-1, 3,5% có viêm tuyến giáp Hashimoto ( Radetti, C. Paganini, L. Gentill et al -1995. Tăng 3,5 lần bệnh viêm tuyến giáp tự miễn ở BN có GADA dương tính (O. Kordonouri, N. Charpentier. 2011).). Anti TPO dương tính gặp tới 38% BN ĐTĐ, và dự báo sẽ phát triển suy giáp lâm sàng và dưới lâm sàng trong tương lai. (B. Lindberg, U. B. Ericsson. Et al 1997, O. Kordonouri, D. Deiss, T. Danne, A. Dorow et al 2002.)
- Gần đây nhất, Ghawil, et al nghiên cứu bệnh tuyến giáp tự miễn ở trẻ em và người vị thành niên ở Libyan cho thấy: 23,4% người Libyan bị ĐTĐ typ-1 có Anti TPO dương tính, 7% dương tính với Anti TG.
- Tại Việt Nam: Liên quan giữa bệnh ĐTĐ và bệnh tuyến giáp cũng đã được quan tâm với những bài báo lẻ tẻ thông báo những case lâm sàng, chưa có những công trình nghiên cứu hoặc những bài tổng quan. Bài viết này mong cung cấp một số thông tin để đồng nghiệp tham khảo, quan tâm áp dụng trong thực hành lâm sàng.
TÁC DỤNG CỦA HORMONE TUYẾN GIÁP TRÊN CHUYỂN HÓA GLUCOSE.
Thông qua một số cơ chế sau đây:
- Cường chức năng tuyến giáp làm tăng glucose máu. Trong cường giáp, giảm thời gian bán hủy của insulin, do vậy sẽ tăng tốc độ thoái giáng, và tăng giải phóng tiền chất insulin không có hoạt tính sinh học. Ở những BN bị bệnh Graves không được điều trị, tăng nồng độ proinsulin trong bữa ăn đã được Bech et al ghi nhận (1996).
- Cường giáp không được điều trị liên quan với giảm tỷ số C-peptide/ proinsulin, là khiếm khuyết cơ bản trong tiến trình tổng hợp proinsulin.
- Một cơ chế tham gia giải thích liên quan giữa cường giáp và tăng đường huyết là tăng hấp thu glucose tại ruột do tăng nồng độ hormone giáp.
- Hormone tuyến giáp làm tăng nồng độ GLUT-2 màng bào tương tế bào gan (hepatocyte plasma membrane concentration of GLT-2), là chất vận chuyển glucose chủ yếu tại gan, do vậy, tăng GLT-2 sẽ làm tăng giải phóng glucose từ gan, làm rối loạn chuyển hóa glucose.
- Tăng phân hủy lipid (lipolysis): Cường giáp làm tăng axit béo tự do (FFA) sẽ kích thích tân tạo đường trong gan. Tăng giải phóng FFA một phần được giải thích do tăng tăng phân hủy mỡ dưới tác dụng của catecholamine trong cường giáp.
- Chuyển hóa glucose theo đường không oxy hóa (nonoxydative glucose disposal) trong cường giáp tăng do sản xuất quá mức lactate, lactate sẽ đi vào chu trình Cori kích thích tân tạo đường trong gan nhiều hơn.
- Tăng các hormone GH, Glucagon và catecholamine do cường giáp sẽ tham gia nhiều hơn vào rối loạn dung nạp glucose.
Có thể tóm tắt: Tăng giải phóng glucose từ gan là nguyên nhân chính tăng insulin máu (hyperinsulinaemia), gây rối loạn dung nạp glucose, và đưa đến kháng insulin ngoại vi. (Lambadiari V, et al. 2011).
Rối loạn dung nạp glucose trong cường giáp là do tăng giải phóng glucose từ gan cùng với tăng phân hủy glucogen, do vậy làm xấu đi tình trạng tiền ĐTĐ và thúc đẩy tăng glucose máu ở BN ĐTĐ Typ-2.
Cường giáp có thể gây nên tình trạng toan hóa tăng ceton máu cũng do tăng tăng phân hủy mỡ và tăng β oxidation trong gan (Eledrisi MS. Et al.2006).
Những điều trình bày trên đây chứng tỏ BN ĐTĐ bị cường giáp sẽ làm xấu hơn kiểm soát glucose máu, nhiễm độc giáp cũng đã được chứng minh thúc đẩy toan ceton ở bệnh nhân đái tháo đường, sẽ được tóm tắt trong sơ đồ dưới đây:

Liên quan giữa cường chức năng tuyến giáp và tăng đường huyết thông qua chuyển hóa lipid stress oxy hóa và rối loạn chức năng gan
CHUYỂN HÓA GLUCOSE BỊ ẢNH HƯỞNG DO SUY CHỨC NĂNG TUYẾN GIÁP THÔNG QUA MỘT SỐ CƠ CHẾ SAU ĐÂY.
- Giảm hấp thu glucose từ ống tiêu hóa đồng thời tích lũy glucose ngoại vi, tân tạo đường. Giảm tốc độ sản xuất glucose tại gan, giảm nhu cầu insulin ở BN ĐTĐ có suy giáp. Giảm giải phóng glucose từ gan, giảm chuyển hóa glucose là những dấu hiệu của suy giáp.
- Những cơn hạ đường huyết tái đi, tái lại là dấu hiệu phát triển suy chức năng giáp ở BN ĐTĐ typ-1, điều trị thay thế bằng hormone giáp đã cải thiện tình trạng này (K. S. Leong et al 1999).
- Cả suy giáp và suy giáp dưới lâm sàng đều đã được ghi nhận có tình trạng kháng insulin (G. Dimitriadis et al 2006, E. Maratou. Et al 2009). Suy giáp dưới lâm sàng hạn chế tốc độ vận chuyển glucose dưới tác dụng của insulin do rối loạn bộc lộ gen di chuyển GLUT-2 vận chuyển glucose có thể đưa đến kháng insulin. Tuy nhiên, do giảm lọc insulin ở cầu thận do suy giáp, nhu cầu sinh lý đối với insulin cũng giảm. Tình trạng chán ăn trong suy giáp cũng có thể tham gia làm giảm insulin. Tăng liều insulin là cần thiết để cải thiện tình trạng suy giáp. Nhưng phải hết sức chú ý tình trạng suy thượng thận hoặc tuyến yên (Duntas LH, et al.2011).
- Suy giáp, suy giáp dưới lâm sàng, kháng insulin đưa đến tiết insulin đưới kích thích của glucose. Nghiên cứu in vivo và in vitro đã chứng minh do rối loạn sử dụng glucose dưới tác dụng của insulin ở tổ chức ngoại vi (G. Dimitriadis et al 2006, P. Cettour-Rose, et al 2005).
- Những nghiên cứu gần đây ở người Trung quốc cho thấy, nồng độ TSH ở BN bị hội chứng chuyển hóa cao hơn so với người không bị hội chứng này, điều này chứng tỏ suy giáp dưới lâm sàng có thể là yếu tố nguy cơ đối với HCCH (Y. Lai, J. Wang, F. Jiang et al, 2011). M. Erdogan et al cũng đã chứng minh tăng tỷ lệ HCCH ở BN suy giáp lâm sàng và dưới lâm sàng so với người khỏe mạnh.
- Tăng nguy cơ bệnh thận cũng đã được chứng minh ở những BN ĐTĐ typ-2 bị suy chức năng giáp dưới lâm sàng, được giải thích do giảm tống máu của tim, tăng kháng mạch ngoại vi đưa đến giảm dòng máu qua thận, giảm tốc độ lọc của thận. J. G. Den Hollander. Et al (2005). Điều trị suy giáp sẽ cải thiện chức năng thận ở BN ĐTĐ.
- R. Yang, J. K. Yang. Et al (2010) cho thấy, BN ĐTĐ bị suy giáp dưới lâm sàng có bệnh lý võng mạc nặng hơn so với BN ĐTĐ chức năng tuyến giáp bình thường. Tăng nguy cơ bệnh thận, cũng như bệnh võng mạc ở BN ĐTĐ có suy chức năng giáp dưới lâm sàng là bằng chứng về sự cần thiết tầm soát, sàng lọc ở BN ĐTĐ typ-2 về rối loạn chức năng tuyến giáp để điều trị phối hợp kịp thời. Có thể tóm tắt theo sơ đồ dưới đây:
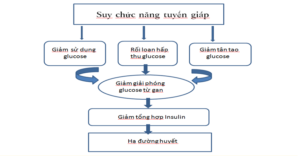
Liên quan giữa suy chức năng tuyến giáp và hạ glucose máu do giảm tồng hợp insulin và rối loạn giải phóng glucose từ gan.
LEPTIN, ADIPONECTIN, GHRELIN VÀ CÁC HORMONE GIÁP.
Hormon giáp có thể ảnh hưởng đến chuyển hóa carbohydrate thông qua tương tác với các cytokines tiết ra từ tế bào mỡ (adipocytokines) và các hormone ruột. Trong số các cytokines của tế bào mỡ, adiponectin là một adipokine được tế bào mỡ tiết nhiều nhất, là hormone quan trọng đối với nhạy cảm insulin, nồng độ adiponectin thấp là nguy cơ cao phát triển bệnh ĐTĐ typ-2.
- Adiponectin và hormone giáp có một số tính chất sinh học tương đồng như: Có tác dụng giảm mỡ cơ thể bằng tăng tạo nhiệt (thermogenesis) và oxy hóa lipid (R.S. Ahima. et al 2006), nhiều nghiên cứu đã chứng minh adiponectin có tác động trên sản xuất hormone giáp thông qua việc tương tác với gC1q receptor có trong thyroid mitochondria. Mặt khác, gần đây cũng đã chứng minh T3 có tác dụng ức chế bộc lộ adiponectin mRNA trên mô hình chuột thực nghiệm, đặc biệt trên tổ chức mỡ trắng. Liên quan giữa hormone giáp với adiponectin còn cần phải làm sáng tỏ, các nghiên cứu gần đây còn hạn chế và ý kiến chưa thống nhất, ví dụ: một số nghiên cứu chứng minh adiponectin tăng trong cường giáp (S. Yaturu, et al 2004), một số khác, nồng độ adiponectin không thay đổi trong cường giáp. (P. Iglesias, et al 2003).
Trong tình trạng suy giáp, Dimitriadis et al. đã chứng minh nồng độ adiponectin giảm. Nagasaki et al. cũng đã có kết quả tương tự. Tuy nhiên, chưa có kết luận nào chắc chắn, vấn đề đang được tiếp tục nghiên cứu sâu hơn.
- Leptin là một hormone khác được tiết ra từ các tế bào mỡ, có tác dụng điều hòa việc tiêu hao năng lượng và cân nặng cơ thể.Tương quan giữa leptin với các hormone khác cũng đã được chứng minh trong một vài nghiên cứu, tuy nhiên kết quả chưa thống nhất. Một số nghiên cứu cho thấy giảm nồng độ leptin trong cường giáp (P. Iglesias, et al 2003), một số nghiên cứu khác lại cho thấy không thay đổi (U. Leonhardt et al 1998). Tương tự, nồng độ leptin tăng, không thay đổi, hay giảm cũng đã được chứng minh ở BN suy giáp.
Tăng nồng độ leptin và insulin huyết thanh cũng đã được ghi nhận ở chó suy giáp (M. Mazaki-Tovi et al. 2010). Mặt khác, leptin có tác dụng tăng hoạt tính của Iodothyronine 5´- deiodinase enzyme type-1 sẽ làm tăng nồng độ T3 lưu hành trong máu. Những thay đổi trong khối mỡ đồng thời với bệnh tuyến giáp làm phức tạp tương tác của các kết quả nghiên cứu về rối loạn chức năng giáp và leptin. vì vậy, tương tác phức hợp giữa hormone giáp và leptin và ảnh hưởng của chúng trên chuyển hóa carbohydrate cần phải được nghiên cứu sâu hơn.
- Ghrelin là một chất làm ngon miệng (orexigen) được tiết ra từ đáy dạ dày, đã được chứng minh có một vài tác dụng trên bệnh sinh bệnh ĐTĐ, như giảm tiết insulin, nhạy cảm với hormone adiponectin (D. E. Cummings and M. H. Shannon. 2003).
Ghrelin lưu hành trong máu với 2 thể khác nhau là acylated và desacylated, desacylated ghrelin là thể chính lưu hành trong máu.
Nồng độ ghrelin thấp hơn ở người béo phì, ĐTĐ typ-2, những tình trạng liên quan với tăng insulin máu. Giảm nồng độ ghrelin cũng gặp ở bệnh nhân cường giáp, trở lại bình thường sau khi điều trị cường giáp. Cường giáp khi có cân bằng năng lượng âm sẽ làm tăng nồng độ ghrelin. Đáng chú ý là, nồng độ ghrelin trong tình trạng rối loạn chức năng giáp hình như tương quan với kháng insulin hơn là với thu nhập thức ăn và cân bằng năng lượng.
Cường giáp liên quan với kháng insulin (O. Giménez-Palop,2005), và tăng insulin máu sẽ ức chế tiết ghrelin, Tăng nồng độ ghrelin ở BN suy giáp, và nồng độ ghrelin trở lại bình thường sau điều trị L- Thyroxine (S. Gjedde, E, et al 2008).
Mô hình thực nghiệm suy giáp trên chuột, J. E. Caminos, L. M. Seoane et al (2002), cho thấy tăng nồng độ ghrelin trong máu và nồng độ ghrelin mRNA dạ dày, tuy nhiên, trong một số nghiên cứu khác, nồng độ ghrelin ở BN suy giáp so với người khỏe mạnh không thay đổi sau khi điều trị thay thế hormone giáp.
Vì số lượng nghiên cứu còn hạn chế, còn cần phải nghiên cứu sâu hơn nữa để đánh giá liên quan giữa rối loạn chức năng giáp với ghrelin, ghrelin với adipokines, những kết quả cũng chưa thống nhất. Sự không thống nhất này có thể giải thích vì sự khác nhau về đặc điểm từng người bệnh, sự khác biệt về khối mỡ, tiêu thụ năng lượng tùy thuốc vào cường hay suy giáp, thời gian và mức độ rối loạn chức năng giáp, những biến thiên trong các xét nghiệm đánh giá các hormone, đặc biệt ghrelin.
Cũng như đã đề cập, ghrelin lưu hành trong huyết thanh hai thể chính, acyl ghrelin có tác dụng trên thu nhận thức ăn, còn desacyl ghrelin làm giảm thu nhận thức ăn gây nên tình trạng cân bằng năng lượng âm. Định lượng thể ghrelin lưu hành, hoặc nồng độ ghrelin toàn phần sẽ cho kết quả xác thực hơn.
ẢNH HƯỞNG CỦA BỆNH ĐÁI THÁO ĐƯỜNG ĐỐI VỚI CÁC HORMONES GIÁP VÀ BỆNH TUYẾN GIÁP.
Những thay đổi về hormone giáp cũng đã được ghi nhận ở BN ĐTĐ, đặc biệt những BN kiểm soát đường huyết không tốt. Người ta thấy ở BN ĐTĐ:
- Đỉnh TSH ban đêm thấp hoặc không thể xác định được.
- Rối loạn đáp ứng của TSH với TRH.
- Giảm nồng độ T3 ở BN ĐTĐ không kiểm soát tôt glucose. Giảm nồng độ T3 là do rối loạn chuyển ngược từ T4 sang T3 ở ngoại vi, tình trạng này sẽ được cải thiện sau khi kiểm soát tốt glucose máu.
- Tuy nhiên, nghiên cứu của V. Coiro, R. Volpi, et al 1997. Ở BN ĐTĐ typ-1 cho thấy: dự trữ tế bào bêta không còn, cải thiện tình trạng kiểm soát glucose máu không hồi phục được đỉnh TSH ban đêm, như vậy, kiểm soát trung ương của TSH phụ thuộc tình trạng ĐTĐ.
- Nồng độ insulin huyết thanh tăng cao trong tình trạng kháng insulin đã được chứng minh làm tăng sinh tổ chức tuyến giáp, làm tuyến giáp to ra, tăng hình thành nhân giáp (J. Rezzonico, et al. 2008, S. Ayturk, A. Gursoy, et al 2009). Tỷ lệ bệnh lý về mắt do bệnh Graves cao hơn ở BN ĐTĐ typ-1 so với người bình thường, trong cơ chế bệnh sinh, những thay đổi về mạch máu và thần kinh là nguyên nhân chính, hơn là do chèn ép bởi phì đại cơ quanh nhãn cầu.(R. Kalmann and M. P. Mourits-1999).
TÓM LẠI
- Liên quan giữa bệnh tuyến giáp với bệnh ĐTĐ là phức hợp (complex), tương tác (interaction), phụ thuộc lẫn nhau (interdependent).
- Tình trạng kháng insulin có thể làm tuyến giáp to ra, tạo thành nhiều nhân ‘giáp do tác dụng tăng sinh của insulin.
- Cùng tồn tại hai bệnh ĐTĐ và bệnh tuyến giáp có thể làm tăng nguy cơ mất thị lực ở BN bị bệnh Graves.
- Cường giáp làm rối loạn kiểm soát glucose máu ở BN ĐTĐ, ngược lại, suy giáp làm tăng nhạy cảm đối với tình trạng hạ đường huyết, là biến chứng khi điều trị bệnh ĐTĐ.
- Hormone tuyến giáp có thể làm cho rối loạn chuyển hóa carbohydrate nặng hơn thông qua tương tác với leptin, adiponectin và các hormone được tiết ra từ ruột như ghrelin. Tuy nhiên đây là những vấn đề còn mới, cần được nghiên cứu nhiều hơn.
- Các nghiên cứu đều cho thấy, rối loạn chức năng tuyến giáp có tỷ lệ cao hơn ở người bị bệnh ĐTĐ, đặc biệt ĐTĐ typ-1, những rối loạn chức năng tuyến giáp không được phát hiện sẽ ảnh hưởng không tốt đến tiến triển và biến chứng của bệnh ĐTĐ.
- Bệnh võng mạc và bệnh thận có tỷ lệ cao hơn ở BN ĐTĐ có suy giáp dưới lâm sàng, bệnh võng mạc mắt cũng nặng hơn. Do vậy tầm soát, điều trị kịp thời suy giáp dưới lâm sàng ở BN ĐTĐ là vấn đề cần được quan tâm, mặc dầu đây vẫn là vấn đề đang được y văn quan tâm, thảo luận.
TÀI LIỆU THAM KHẢO.
- J. Canaris, N. R. Manowitz, G. Mayor, and E. C. Ridgway, “The colorado thyroid disease prevalence study,” Archives of Internal Medicine, vol. 160, no. 4, pp. 526–534, 2000.
- G. Hollowell, N. W. Staehling, W. Dana Flanders et al., “Serum TSH, T4, and thyroid antibodies in the United States population (1988 to 1994): National Health and Nutrition Examination Survey (NHANES III),” Journal of Clinical Endocrinology and Metabolism, vol. 87, no. 2, pp. 489–499, 2002.
- Kordonouri, N. Charpentier, and R. Hartmann, “GADA positivity at onset of type 1 diabetes is a risk factor for the development of autoimmune thyroiditis,” Pediatric Diabetes, vol. 12, no. 1, pp. 31–33, 2011.
- Bech, P. Damsbo, E. Eldrup et al., “β-Cell function and glucose and lipid oxidation in Graves’ disease,” Clinical Endocrinology, vol. 44, no. 1, pp. 59–66, 1996.
- Dimitriadis, P. Mitrou, V. Lambadiari et al., “Insulin action in adipose tissue and muscle in hypothyroidism,” Journal of Clinical Endocrinology and Metabolism, vol. 91, no. 12, pp. 4930–4937, 2006.
- R. Yang, J. K. Yang, L. Zhang, Y. H. An, and J. K. Lu, “Association between subclinical hypothyroidism and proliferative diabetic retinopathy in type 2 diabetic patients: a case-control study,” Tohoku Journal of Experimental Medicine, vol. 222, no. 4, pp. 303–310, 2010.
- S. Ahima, Y. Qi, N. S. Singhal, M. B. Jackson, and P. E. Scherer, “Brain adipocytokine action and metabolic regulation,” Diabetes, vol. 55, no. 2, pp. S145–S154, 2006.
- Yaturu, S. Prado, and S. R. Grimes, “Changes in adipocyte hormones leptin, resistin, and adiponectin in thyroid dysfunction,” Journal of Cellular Biochemistry, vol. 93, no. 3, pp. 491–496, 2004
- Iglesias, P. Alvarez Fidalgo, R. Codoceo, and J. J. Díez, “Serum concentrations of adipocytokines in patients with hyperthyroidism and hypothyroidism before and after control of thyroid function,” Clinical Endocrinology, vol. 59, no. 5, pp. 621–629, 2003.
- Leonhardt, U. Ritzel, G. Schäfer, W. Becker, and G. Ramadori, “Serum leptin levels in hypo- and hyperthyroidism,” Journal of Endocrinology, vol. 157, no. 1, pp. 75–79, 1998
- Mazaki-Tovi, Y. Feuermann, G. Segev et al., “Increased serum leptin and insulin concentrations in canine hypothyroidism,” Veterinary Journal, vol. 183, no. 1, pp. 109–114, 2010.
- E. Cummings and M. H. Shannon, “Roles for ghrelin in the regulation of appetite and body weight,” Archives of Surgery, vol. 138, no. 4, pp. 389–396, 2003
- Giménez-Palop, G. Giménez-Pérez, D. Mauricio et al., “Circulating ghrelin in thyroid dysfunction is related to insulin resistance and not to hunger, food intake or anthropometric changes,” European Journal of Endocrinology, vol. 153, no. 1, pp. 73–79, 2005.
- Gjedde, E. T. Vestergaard, L. C. Gormsen et al., “Serum ghrelin levels are increased in hypothyroid patients and become normalized by L-thyroxine treatment,” Journal of Clinical Endocrinology and Metabolism, vol. 93, no. 6, pp. 2277–2280, 2008.
- Coiro, R. Volpi, C. Marchesi et al., “Influence of residual C-peptide secretion on nocturnal serum TSH peak in well-controlled diabetic patients,” Clinical Endocrinology, vol. 47, no. 3, pp. 305–310, 1997.
- Kalmann and M. P. Mourits, “Diabetes mellitus: a risk factor in patients with Graves’ orbitopathy,” British Journal of Ophthalmology, vol. 83, no. 4, pp. 463–465, 1999.
- Duntas LH, Orgiazzi J, Brabant G. The interface between thyroid and diabetes mellitus. Clinical Endocrinology. 2011;75(1):1–9.
- Eledrisi MS, Alshanti MS, Shah MF, Brolosy B, Jaha N. Overview of the diagnosis and management of diabetic ketoacidosis. American Journal of the Medical Sciences. 2006;331(5):243–251.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



