TỈ LỆ MẮC TIỀN ĐÁI THÁO ĐƯỜNG HOẶC ĐÁI THÁO ĐƯỜNG TYP 2 Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG THAI KỲ ĐƯỢC ĐIỀU TRỊ TẠI BỆNH VIỆN NỘI TIẾT TRUNG ƯƠNG
Nguyễn Thu Hiền**, Phạm Thị Hoa **, Hoàng Trung Vinh*,
* Học viện Quân y, **Bệnh viện Nội tiết Trung ương
ABSTRACT
Prevalence of pre-diabetes and type 2 diabetes in gestational diabetic patients at the National Hospital of Endocrinology
Gestational diabetes is a growing rapidly now aday in the whole world. These people who are diagnosed to be gestational diabetes, are at a high risk of developing type 2 diabetes in the future. According to IDF 2017, 1 in seven births is affected by gestational diabetes, and approximately half of women with a history of GDM go on to develop type 2 diabeteswithin five to ten years after delivery [1]. Aim of this study was to determine the rate of progression from gestational diabetes to pre-diabetes or type 2 diabetes after 12 weeks postpartum and related factors in gestational diabetes patients ( being diagnosed according to ADA 2013 criteria) – who are treated at Day Care Department –National Hospital of Endocrinology between May 2016 and December 2017. Results: 32.26% had diabetes mellitus, 5.38% progressed to type 2 diabetes and 62.36% returned to normal at 3 months postpartum, compared with 3.1%, 0% and 96.9%, respectively. Up to 34.4% of all patients with gestational diabetes had normal fasting glucose at the first prenatal visit. At the time of diagnosis, the higher insulin resistance and decrease in beta-cell function, the higher rate of postpartum glucose disorder.
Key words: gestational diabetes mellitus, type 2 diabetes mellitus, prediabetes.
TÓM TẮT
Đái tháo đường (ĐTĐ) thai kỳ là bệnh lý ngày càng gia tăng trên toàn thế giới. Những đối tượng này có nguy cơ cao sẽ trở thành những bệnh nhân (BN) ĐTĐ týp 2 sau này. Theo IDF 2017, cứ 7 ca mang thai thì có 1 ca bị tác động bởi đái tháo đường thai kỳ (ĐTĐTK), và xấp xỉ 50% phụ nữ có tiền sử ĐTĐ TK sẽ tiến triển thành ĐTĐ týp 2 trong 5 tới 10 năm sau sinh [1]. Mục tiêu nghiên cứu nhằm xác định tỷ lệ tiến triển thành tiền ĐTĐ hoặc ĐTĐ týp 2 sau 12 tuần sau sinhvà các yếu tố liên quanở nhữngBN ĐTĐ thai kỳ theo tiêu chuẩn ADA 2013được điều trị tại Khoa Điều trị Ban ngày – Bệnh viện Nội tiết Trung ương trong khoảng thời gian từ tháng 5/2016 đến tháng 12/2017. Kết quả: Có 32.26% mắc tiền ĐTĐ, 5.38% tiến triển thành ĐTĐ typ 2 và 62.36% trở về bình thường tại thời điểm 3 tháng sau sinh, so với nhóm chứng lần lượt là 3.1%, 0% và 96.9%. Có tới 34.4% các BN ĐTĐTK có mức glucose máu lúc đói bình thường tại lần đầu thăm khám. Những BN ĐTĐTK tại thời điểm chẩn đoán có sự kháng insulin và suy giảm chức năng tế bào beta càng cao thì tỉ lệ rối loạn glucose máu sau sinh càng tăng.
Từ khóa: Đái tháo đường thai kỳ, đái tháo đường týp 2, tiền đái tháo đường.
Chịu trách nhiệm chính: Nguyễn Thu Hiền
Ngày nhận bài: 01/10/2018
Ngày phản biện khoa học: 10/10/2018
Ngày duyệt bài: 15/10/2018
1. ĐẶT VẤN ĐỀ
Đái tháo đường thai kỳ (ĐTĐTK) được xác định là một yếu tố nguy cơ (YTNC) cao cho phụ nữ tiến triển thành bệnh đái tháo đường (ĐTĐ) trong những năm về sau [2], [3]. Mối quan hệ này dựa trên thực tế là cả ĐTĐTK và ĐTĐ týp 2 đều có chung cơ chế bệnh sinh: Một là tế bào đích đề kháng lại tác động của insulin (kháng insulin), hai là tế bào beta của tụy tiết insulin không đủ để bù đắp cho sự kháng insulin này (rối loạn chức năng tế bào beta) [2],[4]. Mang thai là một yếu tố gây tăng kháng insulin, do đó đòi hỏi tế bào beta phải tăng hoạt động, ĐTĐTK xuất hiện khi tế bào beta không đáp ứng được đòi hỏi này.
Tuy nhiên, ngày nay đã có nhiều hiểu biết đầy đủ hơn, rằng sự khiếm khuyết chức năng tế bào beta ở BN ĐTĐ thai kỳ là mạn tính (không phải chỉ tồn tại khi mang thai) và đó có thể là căn cứ cho nguy cơ cao tiến triển thành ĐTĐ týp 2 ở những phụ nữ có tiền sử được chẩn đoán ĐTĐ thai kỳ trước đây [2],[5]. Nếu được phát hiện sớm, can thiệp vào các YTNC sẽ ngăn ngừa tiến triển trở thành BN ĐTĐ týp 2 sau này hoặc làm chậm tiến trình phát triển của bệnh. Vì vậy, chúng tôi nghiên cứu đề tài này với mục tiêu:
Xác định tỷ lệ tiến triển thành tiền ĐTĐ hoặc ĐTĐ týp 2 sau 12 tuần sau sinh ở những BN ĐTĐ thai kỳ theo tiêu chuẩn ADA 2013được điều trị tại Khoa Điều trị Ban ngày – Bệnh viện Nội tiết Trung ương.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
-
- Đối tượng nghiên cứu
Đối tượng nghiên cứu là những phụ nữ mang thai trong tuần tuổi thai từ 24-28 tuần đến khám tại Bệnh viện Nội tiết Trung ương.
Thời gian nghiên cứu: Tháng 5/2016 đến tháng 12/2017.
Tiêu chuẩn lựa chọn nhóm bệnh: Phụ nữ trên 25 tuổi mang thai, có YTNCĐTĐTK và chưa được chẩn đoán là ĐTĐ trước đó.
Tiêu chuẩn lựa chọn nhóm chứng: Là những phụ nữ trên 25 tuổi mang thai đến khám sức khỏe tại Bệnh viện Nội tiết Trung ương, không có YTNC ĐTĐTK, không mắc: bệnh lý tim mạch, chuyển hóa; gan thận nặng; các bệnh nhiễm khuẩn cấp tính và mạn tính và nồng độ glucose máu lúc đói < 5,1 mmol/l.
Tiêu chuẩn loại trừ: BN đã được chẩn đoán ĐTĐ trước đây hoặc trong lần thăm khám này, BN không đồng ý tham gia hoặc bỏ dở nghiên cứu.
- Phương pháp nghiên cứu
Thiết kế nghiên cứu: Tiến cứu.
Cỡ mẫu nghiên cứu: Mẫu thuận tiện.
Phương pháp tiến hành
- Hỏi bệnh và khai thác các YTNC ĐTĐTK: Tuổi thai, tiền sử bản thân: tiền sử thai lưu sẩy thai, tiền sử RLDN glucose bao gồm cả ĐTĐTK trước, BMI. Tiền sử gia đình: thế hệ thứ nhất có người ĐTĐ.
- Khám lâm sàng, cận lâm sàng: đo HA, lấy máu, XN nước tiểu.
- Thực hiện nghiệm pháp dung nạp glucose (NPDNG): Tất cả các đối tượng nghiên cứu được tiến hành NPDNG để chẩn đoán xác định ĐTĐTK [6],[7]
- Theo dõi và điều trị thai phụ ĐTĐTK chẩn đoán theo tiêu chuẩn ADA 2013: Theo dõi HbA1c, glucose máu mao mạch, siêu âm theo dõi thai. Điều trị dựa trên phác đồ của trường cao đẳng sản phụ khoa Hoa Kỳ (ACOG) [8]
- Khám và sàng lọc lại toàn bộ các đối tượng trên sau sinh 4- 12 tuần. Những thai phụ được chẩn đoán ĐTĐTK đều được làm nghiệm pháp dung nạp glucose tại thời điểm 3 tháng sau sinh.
Tiêu chí đánh giá
+ Yếu tố nguy cơ ĐTĐTK: YTNC cao: thể trạng béo phì, thế hệ thứ nhất trong gia đình mắc ĐTĐ, hiện tại có đường niệu, tiền sử được chẩn đoán ĐTĐ TK hoặc rối loạn dung nạp glucose. YTNC thấp: đạt tất cả các yếu tố sau: tuổi < 25, không có tiền sử sản khoa nặng nề, thuộc chủng tộc nguy cơ thấp (là những nhóm không phải người Tây Ban Nha, người Mỹ gốc Phi, người bản địaMỹ, Nam Á, Đông Á, dân đảo Thái Bình Dương, Úc bản địa), tiền sử thế hệ thứ nhất trong gia đình không ai mắc ĐTĐ, cân nặng trước sinh bình thường và tăng cân bình thường trong quá trình mang thai, không có tiền sử bất thường về dung nạp glucose trước đây. YTNC trung bình: Không thuộc 2 nhóm đối tượng trên [9].
+ Đánh giá BMI: theo tiêu chuẩn của WHO cho khu vực châu Á [10].
+ Glucose máu lúc đói: là glucose máu lấy sau bữa ăn cuối cùng ít nhất 8 giờ, làm vào buổi sáng theo khuyến cáo ADA 2013.
+ Tiêu chuẩn chẩn đoán ĐTĐ TK theo ADA 2013 [6].
Chúng tôi không sử dụng HbA1C làm tiêu chuẩn chẩn đoán trong nghiên cứu này.
+ Tiêu chuẩn chẩn đoán ĐTĐ týp 2 theo ADA 2013 [6].
+ Sử dụng công thức kháng insulin theo HOMA2 tính toán chức năng tế bào beta và độ nhạy insulin bằng phần mềm mô hình HOMA-2 phiên bản 2.2.2 năm 2007, chạy trên nền giao diện Excel. Và tính theo cặp glucose và insulin lúc đói.
Phần mềm này được cung cấp qua trang web (www.OCDEM.ox.ac.uk).
2.3. Xử lý số liệu: Số liệu nghiên cứu được xử lý và phân tích bằng chương trình phần mềm SPSS16.0.
2.4. Đạo đức nghiên cứu: Các xét nghiệm máu và nước tiểu sử dụng trong nghiên cứu cũng là những XN thường quy trong thực hành lâm sàng để chẩn đoán ở bệnh nhân ĐTĐ TK nhằm chẩn đoán, điều trị và tiên lượng cho BN.
3. KẾT QUẢ
3.1. Đặc điểm chung của các nhóm nghiên cứu trong thời kỳ mang thai
Bảng 1. Đặc điểm lâm sàng, yếu tố nguy cơ và chuyển hóa cơ bản của nhóm nghiên cứu.
| Yếu tố | Nhóm chứng
( N1, n = 29) |
Nhóm bệnh
( N2, n= 93) |
P |
| Tuổi (năm) | 32± 4.4 | 32.5 ± 4.3 | > 0.05 |
| Tuổi thai (tuần) | 26 (24.5-28) | 25 (24-27.5) | > 0.05 |
| Tiền sử gia đình ĐTĐ | 12 (41.4) | 59 (63.4) | <0.05 |
| Tiền sử ĐTĐTK/ rối loạn dung nạp glucose | 0 (0) | 7 (7.5) | <0.05 |
| BMI trước khi có thai (kg/m2) | 21.0
( 19.5-24.1) |
23.2
(20.0- 28.1) |
<0.05 |
| Tăng cân trong thai kỳ (kg) | 9.1 (5.9- 12.3) | 10.8 (9.8- 14.7) | < 0.001 |
| Glucose máu lúc đói (mmol/l) | 4.6±0.87 | 5.24±0.82 | < 0.001 |
| 1 giờ sau làm NPDNG (mmol/l) | 8.2±1.54 | 10.9±1.65 | < 0.001 |
| 2 giờ sau làm NPDNG (mmol/l) | 7.6±2.05 | 9.7±2.84 | < 0.001 |
| Insulin (pmol/l) | 67.86±23.05 | 113.41±59.32 | < 0.001 |
| C-peptide (nmol/l) | 0.93±0.38 | 1.21± 0.86 | < 0.001 |
| HOMA2-IR | 1.55±0.53 | 2.87±1.41 | < 0.001 |
| HOMA2- %B | 176.95±58.54 | 150.02±53.91 | < 0.001 |
| HOMA2-%S | 89.35±40.07 | 82.17±42.19 | < 0.001 |
Cả sự kháng insulin và rối loạn chức năng tế bào beta đều tăng cao ở nhóm sản phụ được chẩn đoán ĐTĐTK so với nhóm chứng, biểu hiện bằng tăng nồng độ insulin máu, tăng chỉ số HOMA2- IR, giảm HOMA2- %B và giảm HOMA2-%S.
3.2. Đặc điểm của các nhóm tại thời điểm 3 tháng sau sinh
Bảng 2. Đặc điểm lâm sàng và chuyển hóa glucose tại thời điểm 3 tháng sau sinh của các nhóm nghiên cứu
| Yếu tố | Nhóm chứng
( N1, n = 29 ) |
Nhóm bệnh
( N2, n= 93 ) |
P |
| BMI trước sinh (kg/m2) | 22.6 (20.6- 25.9) | 24.6 (21.7- 29.1) | >0.05 |
| Vòng eo trước sinh (cm) | 86 (79.8- 94) | 88.6 (81- 99) | <0.05 |
| HATT (mmHg) | 107.8 (100.8- 113.5) | 111.0 (105.0- 119.5) | <0.05 |
| HATTr (mmHg) | 67.0 (60.0- 70.0) | 65.5 (60.0- 73.0) | >0.05 |
| Cho con bú | 28 (96.6) | 90 (96.8) | >0.05 |
| Glucose máu lúc đói (mmol/l) | 4.7±1.5 | 5.4±1.9 | <0.001 |
| Insulin (pmol/l) | 66.72±25.87 | 119.81±60.04 | <0.001 |
| HOMA2-IR | 1.53±0.46 | 2.69±1.39 | < 0.001 |
| HOMA2- %B | 187.95±60.44 | 154.06±58.19 | <0.001 |
| HOMA2- %S | 90.03±41.15 | 83.44±39.78 | <0.001 |
Cũng như trong quá trình mang thai, cả độ nhạy insulin và chức năng tế bào beta, độ nhạy insulin tại thời điểm 3 tháng sau sinh ở nhóm bệnh đều thấp hơn so với nhóm chứng (p < 0.001). Cùng với đó, chỉ số glucose máu cũng có sự tăng rõ ràng ở nhóm BN ĐTĐTK so với nhóm không mắc ĐTĐ TK( p< 0.001).
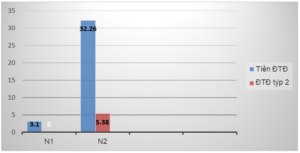
Biểu đồ 1. Tỷ lệ tiền ĐTĐ và ĐTĐ týp 2 tại thời điểm sau sinh 3 tháng
Có sự khác biệt rõ rệt về khả năng dung nạp glucose giữa 2 nhóm ĐTĐ thai kỳ và nhóm bình thường. Tỉ lệ tiền ĐTĐ và ĐTĐ týp 2 tại thời điểm 3 tháng sau sinh ở nhóm N2 là 32.26% và 5.38%, trong khi đó ở nhóm N1 chỉ có 3.1% mắc tiền ĐTĐ sau sinh. Sự khác biệt có ý nghĩa thống kê.
3.3. Đặc điểm đối tượng nghiên cứu ở từng phân nhóm sau sinh 3 tháng
Bảng 3. Đặc điểm lâm sàng và chuyển hóa glucose
|
Yếu tố
|
Nhóm N2 | |||
| Bình thường
(N2a) (1) |
Tiền ĐTĐ
(N2b) (2) |
ĐTĐ týp 2
(N2c) (3) |
p | |
| n | 58
(62.36%) |
30
(32.26%) |
5
(5.38%) |
p(1,2), (1,3), (2,3) > 0,05 |
| BMI trước khi có thai (kg/m2) |
22.8±2.3 |
23.3±1.9 |
23.9 ± 2.1 |
p(1-2), (1,3), (2,3)
> 0.05 |
| Tiền sử GĐ ĐTĐ | 33
(56.9%) |
22
(73%) |
4
(80%) |
p(1,2), (2,3)>0.05p(1,3)<0.001 |
| Tiền sử ĐTĐ TK/ RLDNG | 4
(6.9%) |
2
(6.7%) |
1
(20%) |
p(1,2)>0.05,
p(1,3), (2,3)<0.05 |
| Tăng cân trong thai kỳ (kg) | 9.2±1.7 | 8.8±1.5 |
10.7±1.9
|
p(1,2), (1,3), (2,3)
>0.05 |
| Glucose máu lúc đói*<5.1 (mmol/l) | 23
(39.7%) |
8
(26.7%) |
1
(20%) |
p(1,2), (1,3), (2,3)
<0.05 |
| Glucose máu TB lúc đói*
(mmol/l) |
5.40 ± 0.85 | 4.95±0.53 | 6.02±1.28 | p(1,2), (1,3), (2,3)
<0.05 |
| Insulin* (pmol/l) | 88.62±20.41 | 118.05±37.85 | 134.53±45.06 | p(1,2), (1,3), (2,3)
<0.001 |
| C-peptide* (nmol/l) | 0.81±0.43 | 1.18± 0.66 | 1.47±0.54 | p(1,2), (1,3), (2,3)
<0.05 |
| HOMA2- IR* | 1.64 ± 0.59 | 2.45±1.22 | 2.76±1.63 | p(1,2), (1,3), (2,3)
<0.001 |
| HOMA2-%B* | 172.6±57.02 | 153.96±64.25 | 124.70±41.68 | p(1,2), (1,3), (2,3)
<0.001 |
| HOMA2- %S* | 88.67±41.81 | 80.03±44.62 | 56.26±42.1 | p(1,2), (1,3), (2,3)
<0.001 |
*: các chỉ số tại lần đầu thăm khám ở Bệnh viện Nội tiết Trung ương.
Ở nhóm các đối tượng được chẩn đoán ĐTĐTK (N2), có sự khác biệt có ý nghĩa thống kê giữa 3 phân nhóm về chỉ số glucose máu, insulin, c-peptide tại lần đầu thăm khám. Đặc biệt, phân nhóm đối tượng tiến triển thành ĐTĐ thực sự và tiền ĐTĐ có sự suy giảm HOMA2-%B, HOMA2-%S và tăng HOMA2-IR rõ rệt so với phân nhóm bình thường (p<0.001).
3.4. Mối tương quan của rối loạn đường huyết sau sinh với một số yếu tố
Bảng 4. Mối tương quan của rối loạn glucose máu sau sinh với một số yếu tố
| Mối tương quan của rối loạn glucose máu
sau sinh với |
Sau sinh 3 tháng | |
| r | p | |
| BMI trước khi có thai (kg/m2) | 0.17 | <0.001 |
| Tiền sử gia đình ĐTĐ | 0.13 | >0.05 |
| Tiền sử ĐTĐ thai kỳ/ rối loạn dung nạp glucose | 0.46 | >0.05 |
| Tăng cân trong thai kỳ (kg) | 0.13 | <0.001 |
| Glucose máu lúc đói* (mmol/l) | 0.26 | <0.001 |
| Glucose máu sau làm NPDNG 1 giờ* ( mmol/l) | 0.36 | <0.001 |
| Glucose máu sau làm NPDNG 2 giờ* ( mmol/l) | 0.34 | <0.001 |
| Insulin* (pmol/l) | 0.30 | <0.05 |
| C-peptide* (nmol/l) | 0.37 | <0.05 |
| HOMA2- IR* | 0.37 | <0.05 |
| HOMA2-%B* | -0.18 | <0.05 |
| HOMA2- %S* | -0.21 | <0.05 |
*: Các chỉ số tại lần đầu thăm khám ở Bệnh viện Nội tiết Trung ương.
Yếu tố liên quan thuận mức độ ít tới vừa giữa rối loạn glucose máu sau sinh với: glucose máu lúc đói trong thời kỳ mang thai (r = 0.26, p<0.001, glucose máu sau làm NPDNG 1 giờ (r = 0.36, p < 0.001), sau làm NPDNG 2 giờ (r = 0.34, p < 0.001), nồng độ insulin (r= 0.3, p< 0.05) và C-peptide (r= 0.37, p<0.05).
Các tương quan có ý nghĩa khác của rối loạn đường huyết sau sinh là BMI trước khi cóthai (r = 0.17, p <0.001) và tăng cân trong quá trình mang thai (r = 0.13, p < 0,001).Có mối tương quan nghịch giữa chỉ số glucose máu sau sinh với chức năng tế bào beta (r= -0.18, p< 0.05) và độ nhạy insulin (r= -0.21, p<0.05).
4. BÀN LUẬN
Ở phụ nữ mang thai, có sự thay đổi chức năng của một số tuyến nội tiết, dẫn đến thay đổi quá trình chuyển hóa của một số thành phần trong đó có carbohydrat. Biến đổi chức năng tế bào beta của đảo tụy kèm theo biến đổi chuyển hóa carbohydrat, có thể gây tăng glucose máu với biểu hiện là ĐTĐTK [11].
Sản phụ ĐTĐTK có nồng độ insulin, C-peptide cao hơn so với sản phụ bình thường. Kết quả này tương tự với các nghiên cứu của một số tác giả khác.
Theo Lê Đình Tuân và Trần Thị Thanh Hóa (2017) nồng độ insulin và C-peptid của sản phụ ĐTĐ TK là 115.9±79.7 pmol/l và 1.15±0.66 nmol/l [12]; theo Homko C. và CS (2001) hai chỉ số này lần lượt là insulin: 134.5±56.7 pmol/l và C-peptide: 1.23±0.54 nmol/l [13].
Bên cạnh đó, ở BN ĐTĐ TK, có sự tăng kháng insulin, giảm độ nhạy với insulin và suy giảm chức năng tế bào beta, biểu hiện thông qua sự tăng HOMA2- IR và giảm HOMA2-%B, giảm HOMA2-%S. Kết quả của chúng tôi tương tự với kết quả nghiên cứu của Nguyễn Giang Nam, Hoàng Trung Vinh (2017) [14], theo đó, chỉ số HOMA2-%B, HOMA2-%S và HOMA2-IR ở BN ĐTĐ TK là 154.01±61.78, 56.76±43.10, 2.64±1.59, khác biệt có ý nghĩa thống kê với p<0.05 so với nhóm thai phụ bình thường (186.93±63.04, 81.09±44.65, 1.53±0.66). Tương tự, theo Yang S.J và CS (2013) [15], chỉ số HOMA-IR tăng và chỉ số HOMA-%B giảm ở BN ĐTĐ TK so với sản phụ bình thường, kết quả lần lượt là 2.3(1.7-2.9) và 164.5(128.6-225.0) so với 2.0(1.5-2.6) và 257.1(196.4-349.2) (p<0.001).
Chúng ta đều biếtkháng insulin xảy ra từ giai đoạn tiền ĐTĐ. Ở giai đoạn này chức năng tế bào beta còn bù trừ, nồng độ insulin trong máu vẫn ở mức bình thường hoặc cao. Chính sự bù trừ này giữ cho mức glucose máu trong giới hạn bình thường hoặc tăng nhẹ vì vậy bệnh thường không được chẩn đoán trong nhiều năm đầu do đường huyết lúc đói vẫn bình thường, glucose máu sau ăn tăng chưa thường xuyên. Ở giai đoạn này, insulin tăng tiết nhằm đáp ứng lượng glucose đưa vào.
Trong nghiên cứu của chúng tôi, có sự khác biệt rõ rệt về tỉ lệ tiến triển thành tiền ĐTĐ hoặc ĐTĐ thực sự ở nhóm sản phụ ĐTĐTK so với nhóm chứng (37.64% so với 3.1%, p<0.0001).
Kết quả này tương đương với kết quả của Ravi R. và CS (2008). Theo đó, tỉ lệ tiến triển thành tiền ĐTĐ hoặc ĐTĐ týp 2 ở nhóm ĐTĐTK so với nhóm sản phụ bình thường lần lượt là 32.8% so với 3.2% (p<0.0001) [16]. Sự tiến triển từ tiền ĐTĐ thành ĐTĐ có thể mất nhiều năm, tuy nhiên, người ta đã ước tính được rằng có khoảng 70% BN được chẩn đoán tiền ĐTĐ sẽ phát triển thành ĐTĐ trong tương lai [17]. Do đó, sàng lọc ĐTĐTK trước sinh là một công cụ hữu ích để cảnh báo về nguy cơ mắc ĐTĐ trong những năm tháng tiếp theo.
Phân tích hồi quy logistic về mối tương quan giữa một số yếu tố với tình trạng tiền ĐTĐ và ĐTĐ týp 2 sau sinh 3 tháng thì những bệnh nhân ĐTĐTK mà tiền sử trong gia đình có người mắc ĐTĐ, hoặc tiền sử được chẩn đoán ĐTĐTK/rối loạn dung nạp glucose trong những lần mang thai trước đó, có tỉ lệ tiến triển thành ĐTĐ týp 2 cao hơn so với nhóm không có các yếu tố nguy cơ trên. Không có sự khác biệt về BMI trước khi có thai cũng như về sự tăng cân trong quá trình mang thai giữa các phân nhóm của nhóm BN ĐTĐTK.
Những BN ĐTĐTK tại thời điểm chẩn đoán có sự kháng insulin và suy giảm chức năng tế bào beta càng cao thì tỉ lệ rối loạn glucose máu sau sinh càng tăng.
Tuy nhiên nghiên cứu của chúng tôi số lượng thai phụ tham gia nghiên cứu chưa nhiều nên để có thế kết luận cần có nghiên cứu rộng hơn.
Đáng chú ý, có tới 32 BN trong nhóm được chẩn đoán ĐTĐTK tại thời điểm lần đầu thăm khám có mức glucose máu lúc đói ở giới hạn bình thường (chiếm 34.4%), tương đương với kết quả của Lê Đình Tuân và Trần Thị Thanh Hóa (2017) (35.6% BN có kết quả glucose máu lúc đói <5.1mmol/l) [12], điều này sẽ dẫn đến việc các thai phụ, thậm chí các bác sĩ lâm sàng khi thăm khám thấy glucose máu lúc đói bình thường sẽ nghĩ rằng BN không bị ĐTĐTK, do đó bỏ sót chẩn đoán và bỏ qua cơ hội điều trị sớm cho BN.
Vì vậy, việc sàng lọc BN ĐTĐTK ở các sản phụ từ trong thời kỳ mang thai, đặc biệt là những sản phụ có yếu tố nguy cơ cao bằng NPDNG là một phương pháp đơn giản, rẻ tiền, hiệu quả, có vai trò vô cùng quan trọng trong việc phát hiện sớm ĐTĐTK.
5. KẾT LUẬN
Qua nghiên cứu ở 93 BN ĐTĐTK được điều trị tại khoa Điều trị Ban ngày – Bệnh viện Nội tiết Trung ương, chúng tôi rút ra một số kết luận sau:
- Tỉ lệ tiến triển thành tiền ĐTĐ hoặc ĐTĐ týp 2tại thời điểm 3 tháng sau sinh ở nhóm BN được chẩn đoán ĐTĐTK là 32.26% và 5.38% cao hơn có ý nghĩa thống kê so với nhóm chứng (3.1% và 0%) ( p < 0,05).
- 4% các BN ĐTĐTK tại thời điểm lần đầu thăm khám có mức glucose máu lúc đói bình thường.
- Chỉ số glucose máu lúc đói và sau 1 giờ, 2 giờ làm nghiệm pháp, insulin, C-peptide tại lần đầu thăm khám ở phân nhóm ĐTĐ týp 2/tiền ĐTĐ cao hơn có ý nghĩa thống kê so với phân nhóm trở về bình thường. Đặc biệt, phân nhóm đối tượng tiến triển thành ĐTĐ thực sự và tiền ĐTĐ có sự suy giảm HOMA-B, HOMA-S; tăng HOMA-IR rõ rệt (p<0.0001). Hay nói cách khác, những BN ĐTĐTK tại thời điểm chẩn đoán có sự kháng insulin, suy giảm chức năng tế bào beta càng cao thì tỉ lệ rối loạn glucose máu sau sinh càng tăng.
TÀI LIỆU THAM KHẢO
- IDF 2017: World diabetes day 2017, https://www.idf.org/our-activities/world-diabetes-day/wdd-2017.html
- Buchanan T.A., Xiang A.H. (2005): Gestational diabetesmellitus, JClinInvest115: pp.485–491
- Kim C., Newton K.M., Knopp R.H. (2002): Gestationaldiabetesandtheincidenceoftype2 diabetes: a systematic review. Diabetes Care 25:pp.1862–1868
- E. (2003):Therelativecontributionsof insulin resistance and B-cell dysfunction to the pathophysiology of type 2 diabetes. Diabetologia 46: pp.3–19
- Buchanan T.A. (2001): Pancreatic B-cell defects in gestational diabetes: implications for the pathogenesis and prevention of type 2 diabetes. J Clin Endocrinol Metab 86: pp.989–993
- American Diabetes Association (2013): StandardsofMedicalCarein Diabetes, 1: S11-66.
- Keely E., Barbour L.A. (2000): Management of diabetes in pregnancy, Endotext, South Dartmouth (MA)
- American College of Obstetricians and Gynecologists (2013): Gestational Diabetes. ACOG Practice Bulletin 137. Washington, DC: ACOG
- Perkins J.M., Dunn J.P., Jagasia S.M.(2007): Perspectives in gestational diabetes mellitus: a review of screening, diagnosis, and treatment. Clinical Diabetes, 25: pp.57-62.
- Inoue S., Zimmet P., Caterson I. et al. (2000) Assessment Diagnosis In Redefining Obesity and its treatment, pp.18-24
- Coustan D.R.(2013): Gestational diabetes mellitus. Clin Chem, 59(9), pp.1310- 1321.
- Lê Đình Tuân, Trần Thị Thanh Hóa (2017): Nghiên cứu đặc điểm nồng độ glucose máu ở BN ĐTĐTK tại bệnh viện Nội tiết Trung ương, tạp chí Nội tiết và Đái tháo đường, 23, tr.66- 73.
- Homko C., Sivan E., Chen X., et al. (2001): Insulin secretion during and after pregnancy in patients with gestational diabetes mellitus. J Clin Endo Metab, 86(2), pp.568- 573.
- Nguyễn Giang Nam, Hoàng Trung Vinh (2017): Biểu hiện kháng insulin ở bệnh nhân đái tháo đường thai kỳ, tạp chí Nội tiết và Đái tháo đường, 23, tr.125-129.
- Yang S.J., Kim T.N., Baik S.H., et al. (2013): Insulin secretion and insulin resistance in Korean women with gestational diabetes mellitus and impaired glucose tolerance, Korean L Intern Med, 28, pp.306-313.
- Ravi R., Philip W.C., Ying Q., et al. (2008): Glucose Intolerance in Pregnancy and Future Risk of Pre-Diabetes or Diabetes, Diabetes care, 31(10), pp.2026-2031
- Nathan D.M., Davidson M.B., De Fronzo R.A., et al. (2007): American Diabetes Association: Impaired fasting glucose and impaired glucose tolerance: implications for care. DiabetesCare (30):753–759
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



