TỶ LỆ RỐI LOẠN DUNG NẠP GLUCOSE
Ở BỆNH NHÂN UNG THƯ MỚI PHÁT HIỆN TẠI BỆNH VIỆN
ĐẠI HỌC Y HÀ NỘI VÀ MỘT SỐ YẾU TỐ LIÊN QUAN
Lâm Văn Ngân, Vũ Bích Nga
Đại học Y Hà Nội
ABSTRACT
Prevalence of impaired glucose tolerance innewly diagnosed cancer patients at Ha Noi Medical University Hospital, and related factors
Objective: To review the rate of impaired glucose tolerance in newly diagnosed cancer patients at Hanoi Medical University hospital, and related factors. Method: We used cross-sectional research and convenient sampling techniques. Result: 49 patients with impaired fasting glucose accounted for 27,69%, 21 diabetic patients accounted for 11,86%. After glucose tolerance test: 8,47% hadimpaired fasting glucose, 16,95% had impaired glucose tolerance, 32 diabetic patients accounted for 18,08%. Conclusion: The rate of impaired glucose tolerance is 43,5%. There is a relationship between impaired glucose tolerance and family history, high blood pressure, BMI, level of physical activity and alcohol intake of the test subjects (p<0,05).
Keyword: impaired glucose tolerance, cancer patient, related factors
TÓM TẮT
Mục tiêu: Nhận xét tỷ lệ rối loạn dung nạp glucose ở bệnh nhân ung thư mới phát hiện tại Bệnh viện Đại học Y Hà Nội và một số yếu tố liên quan. Đối tượng và phương pháp nghiên cứu: Sử dụngnghiên cứu mô tả cắt ngang và kỹ thuật chọn mẫu thuận tiện. Kết quả: 49 bệnh nhân có rối loạn đường máu lúc đói chiếm 27,69% và có 21 bệnh nhân đái tháo đường chiếm 11,86%. Sau khi làm nghiệp pháp dung nạp glucose: 8,47%có rối loạn glucose máu lúc đói, 16,95% có rối loạn dung nạp glucose, 32 bệnh nhân đái tháo đường chiếm 18,08%. Kết luận: Tỷ lệ rối loạn dung nạp glucose trong nghiên cứu là 43,5%. Có mối liên quan giữa tình trạng rối loạn dung nạp glucose với tiền sử gia đình, tăng huyết áp, chỉ số BMI và mức độ hoạt động thể lực và tình trạng uống rượu bia của đối tượng tham gia nghiên cứu (p<0,05).
Từ khóa: rối loạn dung nạp glucose, bệnh nhân ung thư, các yếu tố liên quan
Chịu trách nhiệm chính: Lâm Văn Ngân
Ngày nhận bài: 01/10/2018
Ngày phản biện khoa học: 10/10/2018
Ngày duyệt bài: 15/10/2018
1. ĐẶT VẤN ĐỀ
Ung thư là một trong những nguyên nhân hàng đầu gây tử vong và tử vong trên toàn thế giới, với khoảng 14 triệu trường hợp mới vào năm 2012, số ca bệnh mới sẽ tăng khoảng 70% trong vòng 2 thập kỷ tới [1]. Bệnh nhân ung thư bị làm suy giảm chức năng tiêu hóa, hấp thu glucose và rối loạn chuyển hóa glucose, điều này không có lợi cho hỗ trợ dinh dưỡng và sự hồi phục [2].
Rối loạn chuyển hóa glucose này là do thiếu insulin, dẫn đến mất cân bằng chuyển hóa đường, protein và chất béo, gây ra nhiều biến chứng khác và làm suy yếu nghiêm trọng chất lượng cuộc sống của bệnh nhân.
Sự cùng tồn tại và tương tác của các khối u ác tính với bệnh đái tháo đường làm xấu đi tiên lượng và do đó đã thu hút sự quan tâm đáng kể [3], [4].
Rối loạn chuyển hóa Glucose hoặc chuyển hóa glucose bất thường bao gồm đái tháo đường (ĐTĐ), rối loạn đường máu lúc đói (IFG) và rối loạn dung nạp glucose (IGT), cả hai đều có thể làm tăng nguy cơ mắc bệnh đái tháo đường týp 2.
Trên thế giới có nhiều nghiên cứu về rối loạn dung nạp glucose ở những bệnh nhân ung thư [2], [5], [6]. Ở Việt Nam cũng có nhiều nghiên cứu về rối loạn dung nạp glucose. Tuy
nhiên chúng tôi chưa thấy có nghiên cứu nào về rối loạn dung nạp glucose ở bệnh nhân ung thư. Vì vậy chúng tôi tiến hành nghiên cứu đề tài này nhằm mục tiêu: Nhận xét tỷ lệ rối loạn dung nạp glucose ở bệnh nhân ung thư mới phát hiện tại Bệnh viện Đại học Y Hà Nội và một số yếu tố liên quan.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
-
- Đối tượng nghiên cứu: Tất cả những bệnh nhân ung thư được chẩn đoán lần đầu tại Bệnh viện Đại học Y Hà Nội trong thời gian từ tháng 11 năm 2017 đến tháng 07 năm 2018 và thỏa mãn:
- Tiêu chuẩn lựa chọn:
+ Được chẩn đoán ung thư lần đầu
+ Đồng ý tham gia nghiên cứu
- Tiêu chuẩn loại trừ:
+ Ung thư tái phát
+ Bệnh nhân đang trong bệnh cảnh cấp tính như nhiễm khuẩn huyết, xuất huyết tiêu hoá, đợt cấp của viêm tụy mạn, đang sử dụng thuốc ảnh hưởng đến glucose máu như: corticoid, Salbutamol
+ Bệnh nhân không làm được nghiệm pháp dung nạp glucose (xuất hiện chóng mặt, buồn nôn, nôn khi uống nước đường phải dừng nghiệm pháp)
+ Bệnh nhân không đồng ý tham gia nghiên cứu
- Thời gian và địa điểm nghiên cứu
- Thời gian: Từ tháng 11/2017 đến tháng 07/2018
- Địa điểm: Phòng khám Ung bướu (G.14) và trong khoa Ung bướu và chăm sóc giảm nhẹ tại Bệnh viện Đại học Y Hà Nội
- Phương pháp nghiên cứu
- Thiết kế nghiên cứu: Mô tả cắt ngang
- Cỡ mẫu: Mẫu thuận tiện bao gồm tất cả các bệnh nhân đủ tiêu chuẩn chựa chọn, tiêu chuẩn loại trừ trong thời gian nghiên cứu
- Xử lý số liệu:
Số liệu được thu thập và xử lý trên máy tính bằng phần mềm SPSS 20.0. Tính toán tần suất, tỷ lệ %, tính giá trình trung bình, độ lệch chuẩn, sử dụng các test thống kê để kiểm định sự khác biệt.
3. KẾT QUẢ
-
- Đặc điểm đặc trưng của đối tượng nghiên cứu
Nghiên cứu của chúng tôi tiến hành trên 177 bệnh nhân, trong đó tỷ lệ nữ giới (chiếm 63,84%) cao hơn nam giới (chiếm 36,16%). Độ tuổi lớn chiếm tỷ lệ nhiều nhất của nhóm bệnh nhân nghiên cứu là từ 50 – 59 tuổi có 60 bệnh nhân chiếm 33,90%; độ tuổi chiếm tỷ lệ thấp nhất là dưới 30 tuổi chiếm 3,95%. Độ tuổi trung bình của nghiên cứu là 53,10 ± 13,64.
Nghề nghiệp chiếm tỷ lệ lớn nhất đó là tự do chiếm 32,77%; tiếp theo là nông dân chiếm 28,81% thấp nhất là công nhân chiếm 7,91%.
Trong số 177 bệnh nhân thì có 124 bệnh nhân không mắc bệnh kèm theo chiếm tỷ lệ 70,06%; có 53 bệnh nhân mắc bệnh kèm theo thì trong đó nhiều nhất là tăng huyết áp có 25 bệnh nhân chiếm 14,12%, bệnh khác chiếm 14,12% và thấp nhất là xương khớp.
Tỷ lệ bệnh nhân có sự dụng rượu, bia chiếm 11,86%; hoạt động thể lực thường xuyên chỉ có 40,68% trong khi đó ít hoạt động hoặc không hoạt động thể lực chiếm 59,32%.
Có 6,21% những bệnh nhân có người nhà đã bị đái thái đường.
Tỷ lệ bệnh nhân có tình trạng suy dinh dưỡng diễn trường có 15 bệnh nhân chiếm 8,47% chiếm tỷ lệ thấp nhất; tỷ lệ bệnh nhân có tình trạng dinh dưỡng bình thường chiếm 62,15%; tỷ lệ bệnh nhân có BMI ≥ 23 chiếm 29,38%.
3.2 Tỷ lệ rối loạn dung nạp glucose và kết quả nghiệp pháp dung nạp glucose
3.2.1Tỷ lệ rối loạn đường máu đói ở nhóm đối tượng nghiên cứu
Bảng 1. Tỷ lệ rối loạn đường máu đói ở nhóm đối tượng nghiên cứu
| Glucose lúc đói | Tần số (n) | Tỷ lệ (%) |
| Bình thường (< 5,6 mmol/l) | 107 | 60,45 |
| Rối loạn đường máu lúc đói (5,6 – 6,9 mmol/l) | 49 | 27,69 |
| Đái tháo đường | 21 | 11,86 |
Nhận xét: Tỷ lệ có rối loạn đường máu đói ở nhóm nghiên cứu, có glucose máu bình thường chiếm 60,45%; có 49 BN có rối loạn đường máu lúc đói chiếm 27,69% và có 21 BN đái tháo đường chiếm 11,86%.
3.2.2 Tỷ lệ rối loạn dung nạp đường máu sau làm nghiệm pháp dung nạp glucose
Bảng 2. Tỷ lệ rối loạn dung nạp đường máu sau làm nghiệm pháp dung nạp gluscose
| Nghiệm pháp dung nạp glucose | Tần số (n) | Tỷ lệ (%) |
| Bình thường (< 5,6 mmol/l) | 100 | 56,50 |
| Rối loạn đường máu lúc đói (5,6 – 6,9 mmol/l) | 15 | 8,47 |
| Rối loạn dung nạp glucose (7,8 – 11,0 mmol/l) | 30 | 16,95 |
| Đái tháo đường (≥ 11,1 mmol/l) | 32 | 18,08 |
| Tổng | 177 | 100 |
Nhận xét: Sau làm nghiệm pháp dung nạp glucose có 15 bệnh nhân có rối loạn glucose máu lúc đói chiếm 8,47%; 30 bệnh nhân có rối loạn dung nạp glucose chiếm 16,95% và 32 BN đái tháo đường chiếm 18,08%.
3.2.3 Kết quả NPDNG ở nhóm đối tượng có rối loạn đường máu lúc đói – chẩn đoán sớm bệnh ĐTĐ
| Nghiệm pháp dung nạp glucose | Tần số (n) | Tỷ lệ (%) |
| Rối loạn glucose máu đói (5,6 – 7,7 mmol/l) | 15 | 30,61 |
| Rối loạn dung nạp glucose (7,8 -11,0 mmol/l) | 23 | 46,94 |
| Đái tháo đường (≥ 11,1 mmol/l) | 11 | 22,45 |
Nhận xét: Đánh giá NPDNG ở 49 đối tượng có rối loạn đường máu lúc đói – chẩn đoán sớm bệnh ĐTĐ thì tỷ lệ rối loạn glucose máu lúc đói có 15 BN chiếm 30,61%; tiếp theo đó là có rối loạn dung nạp glucose có 23 BN chiếm 46,94% và 11 BN được kết luận đái tháo đường sau NPDNG chiếm 22,45%.
3.2.4 Tỷ lệ rối loạn rung nạp glucose
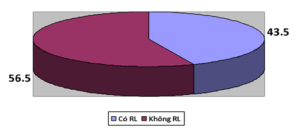
Biểu đồ 3.2. Tỷ lệ rối loạn dung nạp glucose
Nhận xét: Trong 177 BN nghiên cứu thì có đến 43,5% BN có RLDN glucose; chỉ có 56,5% BN không có RLDN glucose.
- Một số yếu tố liên quan
| Yếu tố | Không RLDNG | RLDNG | p | |||
| n | % | n | % | |||
| Tiền sử gia đình | Có người bị ĐTĐ | 1 | 1,0 | 10 | 12,99 | 0,001 |
| Không có | 99 | 99,0 | 67 | 87,01 | ||
| Tăng huyết áp | Có | 7 | 7,0 | 18 | 23,37 | 0,01 |
| Không | 93 | 93,0 | 59 | 76,63 | ||
| BMI | 18,5 < | 10 | 10,0 | 5 | 6,49 | 0,02 |
| 18,5 ≤ BMI < 23 | 69 | 69,0 | 41 | 53,25 | ||
| ≥ 23 | 21 | 21,0 | 31 | 40,26 | ||
| Tính chất công việc | Ít hoạt động thể lực | 49 | 49,0 | 56 | 72,73 | 0,001 |
| Hoạt động thể lực thường xuyên | 51 | 51,0 | 21 | 27,27 | ||
| Uống rượu, bia | Có | 7 | 7,0 | 14 | 18,18 | 0,02 |
| Không | 93 | 93,0 | 63 | 81,82 | ||
Nhận xét: Có mối liên quan giữa rối loạn dung nạp glucose với tiền sử gia đình có người mắc đái tháo đường, tăng huyết áp, chỉ số khối cơ thể (BMI), tính chất công việc (ít hoạt động thể lực, hoạt động thể lực thường xuyên) và thói quen uống rượu, bia với mức ý nghĩa thống kê p < 0,05.
4. BÀN LUẬN
-
- Tỷ lệ rối loạn dung nạp glucose và kết quả nghiệm pháp dung nạp glucose
- Tỷ lệ rối loạn đường máu đói ở đối tượng nghiên cứu
- Tỷ lệ rối loạn dung nạp glucose và kết quả nghiệm pháp dung nạp glucose
Kết quả nghiên cứu tiến hành trên 177 BN cho thấy BN có glucose máu bình thường chiếm tỷ lệ lớn nhất (60,45%). Kết quả này tương đồng với kết quả nghiên cứu của Lâm Mỹ Hạnh trên 33 bệnh nhân viêm tụy mạn khi đưa ra tỉ lệ bệnh nhân có nồng độ glucose máu đói ≥ 7mmol/l sau xét nghiệm 2 lần đo chiếm 60,6% [7].
Dựa vào đo nồng độ glucose máu đói, nghiên cứu đã phát hiện tổng tỷ lệ đái tháo đường được chẩn đoán (ĐTĐ) và rối loạn đường huyết đói (IFG) là 39,4%. Kết quả chúng tôi tương đồng với nghiên cứu “Abnormal glucose metabolism in patients with malignant tumors” của Wei-Wei Li và cộng sự (2006) [2].
Kết quả nghiên cứu của Wei-Wei Li và cộng sự đưa ra tổng tỷ lệ đái tháo đường (ĐTĐ) và rối loạn đường huyết đói (IFG) chiếm tới 39,1% (409/1045). Trong đó 16,4% (171/1045) thuộc nhóm được chẩn đoán đái tháo đường và 22,8% (238/1045) có rối loạn đường huyết đói thấp hơn so với tỷ lệ bệnh nhân có rối loạn glucose máu dựa vào xét nghiệm đo nồng độ glucose máu đói buổi sáng của chúng tôi.
Và dựa vào tiêu chuẩn của WHO thì kết quả nghiên cứu của chúng tôi có 11,86% bệnh nhân ung thư được chẩn đoán đái tháo đường dựa vào IFG trong tổng số đối tượng nghiên cứu.
- Tỷ lệ rối loạn dung nạp đường máu sau làm nghiệm pháp dung nạp glucose
Nghiên cứu dịch tễ học Châu Á đã nhấn mạnh về sử dụng phân mức nồng độ Glucose 2 giờ sau NPDNG trong việc phát hiện tiền ĐTĐ và ĐTĐ tốt hơn sử dụng nồng độ glucose máu lúc đói (IFG) và HbA1C. Một bệnh nhân được xác định là tiền đái tháo đường khi họ có mức đường huyết trung gian tăng sau 2 giờ, nhưng thấp hơn mức độ đủ điều kiện của đái tháo đường typ 2 – nồng độ glucose trong hai giờ từ 140 đến 199 mg mỗi dL (7,8 đến 11,0 mmol/l) trong thử nghiệm dung nạp glucose đường uống 75 g. Các tiêu chuẩn chẩn đoán đối với tiền đái tháo đường dựa trên điểm cắt IGT chưa được thay đổi trong các hướng dẫn gần đây do ADA công bố vào năm 2016 [8].
Trong nghiên cứu có tổng số 177 BN nghiên cứu, 15 BN có tiền sử ĐTĐ và 6 BN sau khi có kết quả glucose máu kết luận là ĐTĐ nên không tiến hành dung nạp glucose; tiến hành dung nạp glucose trên 156 BN ta thu được kết quả: Tỷ lệ rối loạn dung nạp đường máu sau làm nghiệm pháp dung nạp glucose chiếm 16,95% (30 BN) và 32 BN đái tháo đường chiếm 18,08%.
Kết quả này khá tương đồng với một nghiên cứu hồi cứu của Chen Roujun và cộng sự khi đưa ra tỷ lệ chẩn đoán Đái tháo đường (DM) và rối loạn dung nạp glucose (IGT) ở bệnh nhân ung thư gan lần lượt là 14,7% và 22,1%; Tỷ lệ DM và IGT lần lượt là 13,8% và 20% ở những bệnh nhân ung thư đại trực tràng [9].
Kết quả sau làm nghiệm pháp dung nạp glucose tỷ lệ chẩn đoán đái tháo đường trong nghiên cứu của chúng tôi thấp hơn so với nghiên cứu mô tả cắt ngang của Nguyễn Thị Thu Trang và cộng sự trên 118 BN không có tiền sử ĐTĐ, chưa được chẩn đoán ĐTĐ bằng đường huyết đói, đường huyết bất kỳ hoặc HbA1c và có yếu tố nguy cơ của ĐTĐ nhập viện tại khoa Nội – Bệnh viện Trung tâm An Giang năm 2013.
Kết quả sau làm NPDNG bệnh nhân được chẩn đoán ĐTĐ trong nghiên của Nguyễn Thị Thu Trang chiếm tỷ lệ khá cao 27,1%. Có thể giải thích sự khác biệt này là do nghiên cứu của Nguyễn Thu Trang được thực hiện tại khoa lâm sàng bao gồm những BN nội trú và có nhiều yếu tố nguy cơ nên tỷ lệ phát hiện ĐTĐ sau làm NPDNG cao hơn [10].
Đánh giá NPDNG ở 49 đối tượng có rối loạn đường máu lúc đói để chẩn đoán chính xác bệnh ĐTĐ thì tỷ lệ kết luận đái tháo đường sau NPDNG chiếm 22,45%. Có thể thấy chủ yếu bệnh nhân ung thư có rối loạn dung nạp glucose chủ yếu thuộc nhóm tiền đái tháo đường.
Tuy nhiên theo nghiên cứu trên 119 bệnh nhân ung thư vú không có tiền sử hoặc được chẩn đoán bệnh đái tháo đường để đánh giá tình trạng rối loạn dung nạp glucose ở bệnh nhân ung thư vú sau 3 tháng điều trị toàn thân với phẫu thuật và hóa trị liệu thông qua nghiệm pháp dung nạp glucose đường uống (OGTT).
Kết quả nghiên cứu đưa ra tỷ lệ 79,4% trường hợp bệnh nhân có cho nồng độ glucose huyết tương 2 giờ tăng lên thông qua nghiệm pháp dung nạp glucose đường uống (OGTT) [11].
Do đó, cần phát hiện sớm và quản lý các trường hợp bệnh nhân ung thư có kèm rối loạn đường huyết.
Và kết quả của một số nghiên cứu đã nhấn mạnh rằng bệnh nhân ung thư có rối loạn đường huyết có nguy cơ làm tăng mức độ nghiêm trọng của triệu chứng và mức độ nặng của bênh có thể dẫn đến tàn tật và tử vong. Đối với bệnh nhân ung thư bị đái tháo đường, việc quản lý bệnh đái tháo đường nên được phối hợp với nhà cung cấp dịch vụ chăm sóc chính và nằm trong kế hoạch chăm sóc điều trị của bệnh nhân [12].
- Tỷ lệ rối loạn dung nạp đường máu
Kết quả trên 177 BN nghiên cứu thì có đến 43,5% BN có RLDN glucose; chỉ có 56,5% BN không có RLDN glucose. Kết quả này của chúng tôi cao hơn so với nghiên cứu của Vũ Bích Nga và cộng sự trên 613 người bệnh có ít nhất một yếu tố nguy cơ đái tháo đường tổng số người có tình trạng rối loạn dung nạp glucose là 168 người chiếm 27,4%; trong đó giảm dung nạp glucose (IGT) là 8,5% ; cả IGT và IFG là 4,6%; đái tháo đường là 10,1% [13].
Sở dĩ kết quả của chúng tôi cao hơn so nghiên cứu của Vũ Bích Nga và cộng sự là do nghiên cứu của tác giả Vũ Bích Nga chủ yếu thực hiện trên cộng đồng dân cư, trong khi nghiên cứu của chúng tôi chỉ thực hiện trong bệnh viện và do sự chênh lệch về cỡ mẫu giữa hai nghiên cứu.
Như vậy với sự gia tăng về số lượng bệnh nhân ung thư cùng với tỉ lệ RLDNG trên đối tượng này. Đây là một dấu hiệu đáng báo động cho các nhà chính sách y tế, nhân viên y tế cũng như toàn cộng đồng
- Một số yếu tố liên quan
Tiền sử gia đình phản ánh sự thừa hưởng di truyền và môi trường sống, bao gồm các yếu tố văn hóa như sở thích, giá trị và nhận thức và các yếu tố hành vi như chế độ ăn uống và hoạt động thể chất. Nghiên cứu trước đây đã tập trung chủ yếu vào việc kiểm tra vai trò của tiền sử gia đình bệnh đái tháo đường trong việc phát triển bệnh tiểu đường loại 2, kháng insulin và béo phì cũng tìm được mối liên quan trên [14], [15].
Gần đây một số nghiên cứu đã xem xét tác động của tiền sử bệnh ĐTĐ trong gia đình về kiểm soát đường huyết và đã tìm hiểu tiền sử gia đình mắc bệnh tiểu đường có ảnh hưởng đến tính nhạy cảm và hành vi bảo vệ sức khỏe. Theo Sargeant LA, người có cha me bị ĐTĐ thì nguy cơ bị mắc ĐTĐ là 33,3% [16]. Theo kết quả điều tra đái tháo đường và rối loạn dung nạp đường huyết ở đối tượng nguy cơ cao tại Phú Thọ, Sơn La, Thanh Hóa và Nam Định của Tạ Văn Bình, nhóm có tiền sử gia đình ĐTĐ có nguy cơ mắc ĐTĐ cao hơn 2,6 lần [17].
Tăng huyết áp và đái tháo đường là hai bệnh có cùng một số yếu tố nguy cơ phổ biến, bao gồm: béo phì, rối loạn lipid và hành vi nguy cơ; hơn nữa, vì cả hai đều là các yếu tố của hội chứng chuyển hóa, chúng thường xuất hiện cùng nhau ở mức độ cá nhân.
Trong nghiên cứu của chúng tôi thì tỷ lệ THA trong nhóm rối loạn dung nạp glucose là 23,37% cao gấp 3 lần so với nhóm không có rối loạn dung nạp glucose.
Theo nghiên cứu Tusinia cho thấy, tỷ lệ THA ở những bệnh nhân đái tháo đường cao gấp 3 lần so với những đối tượng bình thường và chiếm 33%.
Tăng huyết áp được chứng minh là gây ra rối loạn chức năng vi mạch, có thể góp phần vào sinh lý bệnh của sự phát triển bệnh đái đường.
Sự rối loạn chức năng nội mô trong tăng huyết áp được phát hiện là yếu tố dự báo độc lập của bệnh đái tháo đường đường loại 2 [18].
Nghiên cứu của Frank và cộng sự (1980-1986), béo phì là nguyên nhân số một của bệnh đái tháo đường [19].
Khi nghiên cứu người ta thấy béo bụng có liên quan chặt chẽ với hiện tượng kháng insulin do thiếu hụt sau thụ thể, do đó dẫn đến sự thiếu hụt insulin tương đối do giảm số lượng các thụ thể ở ngoại vi.
Do tính kháng với insulin cộng với sự giảm tiết insulin dẫn tới giảm tính thấm của màng tế bào với glucose ở tổ chức cơ và mỡ, ức chế quá trình phosphoryl hoá và oxy hoá glucose, làm chậm quá trình chuyển hoá carbonhydrat thành lipid, giảm tổng hợp glycogen ở gan, tăng tân tạo đường mới và bệnh đái tháo đường xuất hiện [20].
Trong bệnh béo phì, tích luỹ lipid xảy ra trong một thời gian kéo dài, do đó suy giảm khả năng tự bảo vệ chống lại quá trình nhiễm lipid có thể xảy ra trong một số thời điểm và triglycerid dần được tích luỹ lại.
Ở người béo phì, đái đường lâm sàng thường xuất hiện sau khi 50-70% tiểu đảo langerhans bị tổn thương.
Khi cắt bỏ tuỵ thì phải trên 90% lượng tế bào đảo bị cắt bỏ bệnh đái tháo đường xuất hiện [20].
Hoạt động thể lực có vai trò đặc biệt quan trọng trong bệnh đái tháo đường. Luyện tập thể lực giúp giảm cân và duy trì cân năng lý tưởng.
Sự phối hợp hoạt động thể lực thường xuyên và điều chỉnh chế độ ăn sẽ giúp làm giảm 58% tỷ lệ mắc mới bệnh đái tháo đường [21].
Nhiều nghiên cứu khác nhau đã cho thấy: luyện tập thể lực thường xuyên (30 phút/ngày) có tác dụng làm giảm nhanh nồng độ glucose máu, giảm nồng độ triglycerid ở bệnh nhân đái tháo đường typ 2 đồng thời duy trì ổn định hàm lượng lipid máu, huyết áp, cải thiện tình trạng kháng insulin, có tác dụng giảm khả năng tích trữ glucose ở cơ [22].
Kết quả nghiên cứu của chúng tôi chỉ ra rằng những người có hoạt động thể lực thường xuyên có tỷ lệ RLDN thấp hơn chiếm 27,27% trong khi đó tỷ lệ này ở nhóm không RLDN chỉ có 51,0%. Sự khác biệt này có ý nghĩa thống kê với p < 0,05.
Ngoài hành vi ít hoạt động thể lực nghiên cứu cũng cho thấy mối liên quan giữa những bệnh nhân uống rượu, bia có RLDNG; càng uống nhiều rượu bia càng có RLDNG; tỷ lệ uống rượu bia ở người có RLDNG cao gấp 2 lần so với người không có RLDNG; tỷ lệ 14/21 BN chiếm 66,67%. Sự khác biệt này có ý nghĩa thống kê với p < 0,05.
Kết quả này cũng tương tự với nghiên cứu của Cullmann M và cộng sự với kết quả nguy cơ cao tiền đái thái đường khi sử dụng rượu bia với mức tiêu thụ cao (OR 1,84, KTC 95% 1,13-3,01) và nguy cơ bệnh đái tháo đường typ 2 cũng tăng (OR 2,03, KTC 95% 1,27-3,24) [23].
Sử dụng rượu thường xuyên được coi là một yếu tố nguy cơ tiềm tàng đối với tỷ lệ mắc đái tháo đường typ 2, gây ra kháng insulin và rối loạn chức năng tế bào ứ tụy, đó là điều kiện tiên quyết cho sự phát triển của bệnh đái tháo đường.
Việc uống rượu có thể là một yếu tố nguy cơ đối với đái tháo đường và tiền đái tháo đường [23].
Do đó việc xác định bệnh nhân có giảm dung nạp glucose là rất quan trọng đặc biệt là đối với bệnh nhân ung thư và có sử dụng rượu thường xuyên.
5. KẾT LUẬN
- 49 bệnh nhân có rối loạn đường máu lúc đói chiếm 27,69% và có 21 bệnh nhân đái tháo đường chiếm 11,86%.
- Tỷ lệ rối loạn dung nạp đường máu sau làm nghiệm pháp dung nạp: có rối loạn glucose máu lúc đói chiếm 8,47%; rối loạn dung nạp glucose chiếm 16,95% và 32 bệnh nhân đái tháo đường chiếm 18,08%.
- 43,5% bệnh nhân có rối loạn dung nạp glucose; chỉ có 56,5% bệnh nhân không có rối loạn dung nạp glucose
- Có mối liên quan giữa tình trạng rối loạn dung nạp glucose với tiền sử gia đình, tăng huyết áp, chỉ số BMI và mức độ hoạt động thể lực và tình trạng uống rượu bia của đối tượng tham gia nghiên cứu (p<0,05).
TÀI LIỆU THAM KHẢO
- WHO (2017), “Cancer“, Media centre.
- Wei-Zheng Kou Wei-Wei Li, Ying Wang, Qing-Hui Yang, Wei-Mei Cai, Ping Lu (2016), “Abnormal glucose metabolism in patients with malignant tumors“, Int J Clin Exp Med, 6(9), tr. 12046-12052.
- Piatkiewicz và A. Czech (2011), “Glucose metabolism disorders and the risk of cancer“, Arch Immunol Ther Exp (Warsz), 59(3), tr. 215-30.
- H. Jee, H. Ohrr, J. W. Sull và các cộng sự (2005), “Fasting serum glucose level and cancer risk in Korean men and women“, JAMA, 293(2), tr. 194-202.
- S. Yang, H. L. Li, H. L. Xu và các cộng sự (2016), “Type 2 diabetes and the risk of non-Hodgkin’s lymphoma: a report from two population-based cohort studies in China“, Eur J Cancer Prev, 25(2), tr. 149-54.
- S. Zhan, L. Feng, S. H. Tang và CS (2010), “Glucose metabolism disorders in cancer patients in a Chinese population“, Med Oncol, 27(2), tr. 177-84.
- M. Hạnh.Đánh giá rối loạn dung nạp đường glucose ở bệnh nhân viêm tụy mạn Trường Đại học Y Hà Nội.
- C. Y. Yip, I. R. Sequeira, L. D. Plank và cộng sự (2017). Prevalence of Pre-Diabetes across Ethnicities: A Review of Impaired Fasting Glucose (IFG) and Impaired Glucose Tolerance (IGT) for Classification of Dysglycaemia. Nutrients, 9(11).
- Roujun, Y. Yanhua và L. Bixun (2016). High prevalence of diabetes mellitus and impaired glucose tolerance in liver cancer patients: A hospital based study of 4610 patients with benign tumors or specific cancers. F1000Res, 5, 1397.
- Nguyễn Thị Thu Trang, Nguyễn Ngọc Tuấn, Châu Thị Thu Trang (2013). Hiệu quả của nghiệm pháp dung nạp glucose trong chẩn đoán đái tháo đường trên các đối tượng nguy cơ cao. Kỷ yếu Hội Nghị Khoa học Bệnh viện An giang – Số tháng 10/2013, 51 – 62.
- J. Lu, R. J. Wang, L. Ran và cộng sự (2014). On the status and comparison of glucose intolerance in female breast cancer patients at initial diagnosis and during chemotherapy through an oral glucose tolerance test. PLoS One, 9(4), e93630.
- S. Hershey (2017). Importance of Glycemic Control in Cancer Patients with Diabetes: Treatment through End of Life. Asia Pac J Oncol Nurs, 4(4), 313-318.
- V. O, Vũ Bích Nga (2013). Rối loạn dung nạp glucose ở những người có yếu tố nguy cơ đái tháo đường. Tạp chí Y học Thực hành, 872, 61-64.
- Baptiste-Roberts, T. L. Gary, G. L. Beckles và cộng sự (2007). Family history of diabetes, awareness of risk factors, and health behaviors among African Americans. Am J Public Health, 97(5), 907-912.
- I. Goran, K. Coronges, R. N. Bergman và cộng sự (2003). Influence of family history of type 2 diabetes on insulin sensitivity in prepubertal children. J Clin Endocrinol Metab, 88(1), 192-195.
- A. Sargeant, N. J. Wareham và K. T. Khaw (2000). Family history of diabetes identifies a group at increased risk for the metabolic consequences of obesity and physical inactivity in EPIC-Norfolk: a population-based study. The European Prospective Investigation into Cancer. Int J Obes Relat Metab Disord, 24(10), 1333-1339.
- V. Bình (2007). Kết quả điều tra đái tháo đường và rối loạn dung nạp đường huyết ở đối tượng nguy cơ cao tại Phú Thọ, Sơn La, Thanh Hóa và Nam Định. Hội nghị khoa học toàn quốc về nội tiết và chuyển hóa lần thứ 3, 2007, 738-749.
- J. Kim, N. K. Lim, S. J. Choi và cộng sự (2015). Hypertension is an independent risk factor for type 2 diabetes: the Korean genome and epidemiology study. Hypertens Res, 38(11), 783-789.
- Frank B. (2001), “no 11MD. Joann E. Mason et al “Diet lifestyls and the rich of typ2 diabetes mellitus in women”“, the New England Journal of medicine, 345, tr. 790-797.
- Tạ Văn Bình (2006), Bệnh Đái Tháo Đường, Tăng glucose máu, Nhà xuất bản Y học, Hà Nội.
- Hardy AE (1981), “Birth insuries of the brachial plexus: incident and prognosis“, J Bone Joint Sur Br 63-B, tr. 98-101.
- Tạ Văn Bình (2006), Dịch tễ học bệnh đái tháo đường ở Việt nam các phương pháp điều trị và biện pháp đề phòng, Nxb Y học, Hà Nội.
- Cullmann, A. Hilding và C. G. Ostenson (2012). Alcohol consumption and risk of pre-diabetes and type 2 diabetes development in a Swedish population. Diabet Med, 29(4), 441-452.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




