TỶ LỆ HỘI CHỨNG CHUYỂN HÓA CỦA NGƯỜI DÂN VIỆT NAM
Trần Thừa Nguyên1, 3, Trần Hữu Dàng2, 3
1. Bệnh viện Trung ương Huế; 2. Trường Đại học Y- Dược, Đại học Huế
3. Hội Nội tiết- Đái tháo đường Việt Nam
DOI: 10.47122/VJDE.2023.60.1
ABSTRACT
The prevalence of metabolic syndrome among Vietnamese adults
Background: The prevalence of metabolic syndrome (MetS) is increasing worldwide with a marked impact in cardiovascular disease (CVD) and diabetes risk. The consequences of metabolic syndrome are economic and social burdens and a high risk of mortality. Currently, there is no data on the whole country of Vietnam. Therefore, we carry out this study with the following objectives: 1. Determining the prevalence of metabolic syndrome among Vietnamese people; 2. Investigate some characteristics of metabolic syndrome on research subjects. Method: A sample of Vietnamese adults aged 25 years and over, living in 9 province/city of Vietnam was investigated. Blood pressure, weight, height, and WC were measured; HDL-cholesterol (HDL-C), Triglyceride (TG), and plasma glucose were examined. Diagnosis of HCCH according to criteria based on consensus statement of IDF, AHA/NHLBI, WHF, IAS, IASO 2009. Data were processed using Medcalc program 11.0.1. Results: The prevalence of metabolic syndrome (MetS) in the Vietnamese population was 29.8%, women were more affected than men (36.2% versus 22.9%). The incidence of HCCH increased with age. The rate of metabolic syndrome in the obese group was the highest (33.6%), in the overweight group, this rate was 28%, while in the lean group, the rate of metabolic syndrome was 29.3%. Conclusion: Attention should be paid to the early diagnosis and management of metabolic syndrome (MetS) in the Vietnamese population.
Keywords: metabolic syndrome (MetS), Vietnam
TÓM TẮT
Đặt vấn đề: Tỷ lệ mắc hội chứng chuyển hóa (MetS) đang gia tăng trên toàn thế giới với tác động rõ rệt đối với bệnh tim mạch (CVD) và nguy cơ mắc bệnh đái tháo đường. Hậu quả của hội chứng chuyển hóa là gánh nặng về kinh tế, xã hội và có nguy cơ dẫn đến tử vong cao. Hiện nay, chưa có số liệu về phạm vi cả nước Việt Nam. Chính vì vậy, chúng tôi thực hiện đề tài này nhằm mục tiêu là: 1. Xác định tỷ lệ hội chứng chuyển hoá của người dân Việt Nam; 2. Khảo sát một số đặc điểm hội chứng chuyển hóa trên đối tượng nghiên cứu. Đối tượng và phương pháp nghiên cứu: Thực hiện nghiên cứu cắt ngang mô tả 2284 người từ 25 tuổi trở lên, cư trú tại 9 tỉnh, thành phố của Việt Nam. Tất cả người dân được thu thập các chỉ số: huyết áp, cân nặng, chiều cao, vòng bụng. Mẫu máu được lấy để định lượng HDL-C và Triglyceride. Chẩn đoán HCCH theo tiêu chuẩn dựa trên tuyên bố đồng thuận của IDF, AHA/ NHLBI, WHF, IAS, IASO năm 2009. Số liệu được xử lý bằng chương trình Medcalc 11.0.1. Kết quả: Tỷ lệ HCCH trong người dân Việt Nam là 29,8%, nữ giới mắc HCCH nhiều hơn nam giới (36,2% so với 22,9%). Tình trạng mắc HCCH gia tăng theo tuổi. Tỷ lệ hội chứng chuyển hoá ở nhóm béo phì là cao nhất (33,6%), ở nhóm có thể trọng thừa cân, tỷ lệ này là 28%, trong khi
Từ khoá: Hội chứng chuyển hoá, Việt Nam
Tác giả liên hệ: Trần Thừa Nguyên Email: [email protected] Ngày nhận bài: 15/3/2023
Ngày phản biện khoa học: 20/3/2023 Ngày duyệt bài: 25/3/2023
1. ĐẶT VẤN ĐỀ
Hội chứng chuyển hoá là một nhóm các biểu hiện rối loạn chuyển hóa như: béo bụng, rối loạn lipid máu, tăng glucose máu lúc đói và tăng huyết áp, là một trong những thách thức quan trọng hiện nay về sức khỏe cộng đồng ở các nước đã và đang phát triển trong đó có Việt Nam [2].
Việc phát hiện HCCH hiệu quả không chỉ giúp tiên đoán nguy cơ mắc đái tháo đường (ĐTĐ) và bệnh tim mạch mà còn giúp hoạch định chiến lược quản lý có thể giảm gánh nặng chăm sóc sức khỏe của xã hội [36].
Tỷ lệ hội chứng chuyển hóa đang gia tăng khắp thế giới, đi kèm theo đó là nguy cơ mắc đái tháo đường típ 2 gấp 5 lần và phát triển bệnh tim mạch gấp 2-3 lần, dẫn đến tần suất tử vong do bệnh tim mạch như nhồi máu cơ tim, suy tim mạn tính, đột quỵ. Hậu quả của hội chứng chuyển hóa là gánh nặng về kinh tế, xã hội và có nguy cơ dẫn đến tử vong cao. Trên thế giới và ở Việt Nam, hội chứng chuyển hóa ngày càng gia tăng, có tính thời sự, có liên quan đến sự phát triển kinh tế xã hội và lối sống của con người. Theo ước tính của Liên đoàn đái tháo đường quốc tế, 40% người dân trưởng thành Mỹ mắc hội chứng chuyển hóa. Ở một số khu vực trên thế giới, tỷ lệ người dân mắc hội chứng chuyển hóa dao động từ 11,9% đến 43,3% [5], [24], [33]. Tỷ lệ mắc HCCH thay đổi từ 10% đến 84%, tùy thuộc vào giới tính, tuổi tác, chủng đang gia tăng khắp châu Âu và Bắc Mỹ song song với sự gia tăng ở người thừa cân, béo phì và ĐTĐ. Ở Đông Nam Á, mặc dù chỉ số khối cơ thể thường thấp hơn ở phương Tây nhưng tần suất của HCCH cũng đang tăng đáng kể. Tỷ lệ mắc HCCH ở người châu Á hiện nay khoảng 31%, ở châu Âu khoảng 30 – 80% [13].
Tại Việt Nam, tỷ lệ mắc hội chứng chuyển hóa trong những năm gần đây không ngừng gia tăng. Khi sử dụng tiêu chí Đồng thuận 2009 để đánh giá, kết quả một số nghiên cứu như sau:
Tại Hà Nam, nghiên cứu của Trần Quang Bình (2015) cho thấy tỷ lệ mắc HCCH ở người trung niên là 16,3% (Đồng thuận 2009) [6].
Theo tác giả Nguyễn Thị Hường, tỷ lệ mắc hội chứng chuyển hóa (Đồng thuận 2009) của người dân tỉnh Thừa Thiên Huế là 24,4% [17].
Tại Long An, nguyên cứu của Võ Thị Dễ ở 1408 người dân từ 20 tuổi trở lên cho thấy tỷ lệ mắc HCCH (Đồng thuận 2009) là 17,2% [10].
Tuy nhiên, đây chỉ là các kết nghiên cứu về HCCH trên phạm vi một tỉnh hoặc thành phố, chưa có số liệu về phạm vi cả nước Việt Nam. Chính vì vậy, chúng tôi thực hiện đề tài này nhằm mục tiêu là: 1. Xác định tỷ lệ hội chứng chuyển hoá của người dân Việt Nam; 2. Khảo sát một số đặc điểm hội chứng chuyển hóa trên đối tượng nghiên cứu.
PHƯƠNG PHÁP VÀ ĐỐI TƯỢNG NGHIÊN CỨU
2.1. Đối tượng nghiên cứu:
2.1.1. Tiêu chuẩn chọn đối tượng nghiên cứu
Đối tượng nghiên cứu là 2284 người cư trú tại 9 tỉnh, thành phố của Việt Nam: Quảng Bình, Quảng Trị, Thừa Thiên Huế, Quảng Nam, Quảng Ngãi, Khánh Hoà, Kontum, thành phố Hồ Chí Minh, Cần Thơ, trong
khoảng thời gian từ năm 2009 đến 2020, thỏa mãn các tiêu chuẩn sau:
– Độ tuổi từ 25 tuổi trở lên. – Đồng ý tham gia nghiên cứu.
Người dân được chẩn đoán HCCH theo tiêu chuẩn dựa trên tuyên bố đồng thuận của IDF, AHA/NHLBI, WHF, IAS, IASO năm 2009 [2]:
– Vòng bụng ≥ 90 cm đối với nam và ≥ 80 cm đối với nữ
– Tăng triglycerid máu: ≥ 1,7 mmol/L (150 mg/dL), hoặc đang điều trị thuốc giảm triglycerid.
– Giảm HDL cholesterol máu: < 1,03 mmol/l (40 mg/dl) ở nam giới và < 1,29 mmol/l (50 mg/dl) ở nữ giới hoặc đang điều trị thuốc làm tăng HDL-C.
– Huyết áp tăng: Huyết áp tâm thu ≥ 130 mmHg và/hoặc huyết áp tâm trương ≥ 85 mm Hg, hoặc đã được chẩn đoán và điều trị THA trước đây.
– Glucose máu lúc đói tăng ≥ 5,6 mmol/l (100 mg/dl), hoặc trước đây đã được chẩn đoán bệnh ĐTĐ típ 2.
Chẩn đoán HCCH khi có từ 3 tiêu chuẩn trở lên.
2.1.2. Tiêu chuẩn loại trừ
– Không đồng ý tham gia nghiên cứu.
– Có bệnh lý xơ gan, suy thận, hội chứng Cushing, phụ nữ mang thai, đã và đang điều trị corticoid.
2.2. Phương pháp nghiên cứu
2.2.1. Một số biến về đặc điểm dân số
– Tuổi: Cách tính tuổi bằng năm nghiên cứu trừ năm sinh. Chia thành các nhóm: ≤59 tuổi; 60- 69 tuổi; 70- 79 tuổi và ≥ 80 tuổi.
– Giới tính: Chia làm 2 nhóm: nam và nữ 2.2.2. Một số biến về lâm sàng
2.2.2.1. Chỉ số khối cơ thể (BMI) – Đo chiều cao đứng:
+ Đo bằng thước đo chiều cao đứng có chia vạch, có đối chiếu với thước kim loại.
+ Cách đo: Đối tượng được đo không đội mũ, không mang dép. Hướng dẫn đối tượng đứng đúng tư thế: Đầu để thẳng, xương chẩm chạm vào thước đo, không nghiêng sang bên, không cúi xuống hoặc ngửa ra sau. Chú ý không để tóc búi hoặc buộc tóc quá chỏm đầu. Hai xương bả vai chạm vào thước đo, hai tay để xuôi, mông chạm thước đo, đầu gối thẳng, hai bàn chân khép kín vào nhau, hai gót chân đặt sát thước đo. Trục của cơ thể theo phương thẳng đứng trùng với trục của thước đo. Đặt thước thăng bằng chính giữa chỏm đầu đối tượng và vuông góc với thước đo, đọc chiều cao tại chỗ giao nhau giữa mép dưới của thước êke và thước đo. Kết quả được tính bằng đơn vị cm, số đo chiều cao lấy chính xác đến 0,5 cm [6].
– Đo cân nặng:
Sử dụng cân bàn Nhơn Hòa đã được hiệu chỉnh với công cụ chuẩn, đặt cân ở vị trí cân bằng. Cân nặng lấy chính xác đến 0,5 kg. Trước mỗi lần cân phải đảm bảo kim đang ở đúng vị trí số 0.
Cách đo: Yêu cầu đối tượng cởi bỏ dép, quần áo nặng, mũ và các vật có trọng lượng trên người. Hướng dẫn đối tượng đứng đúng tư thế: đứng nhẹ nhàng lên cân, hai chân đặt theo hình chữ V sao cho trọng tâm của cơ thể rơi vào điểm giữa của cân, mũi bàn chân hướng về phía mặt số, không che lấp mặt số, đối tượng đứng yên bình thường trên cân, không nhún, đứng thẳng. Khi đọc kết quả mắt phải nhìn vuông góc với mặt số, không được nhìn nghiêng [9].
– Chỉ số khối cơ thể (BMI):
Chỉ số BMI được tính bằng công thức [35]: BMI = [cân nặng (kg)]/[chiều cao (m)]2 BMI được đánh giá theo tiêu chuẩn của
TCYTTG dành cho các quốc gia Châu Á [9], [35]:
+ Nhẹ cân: BMI < 18,5
+ Bình thường: BMI = 18,5 – 22,9 + Thừa cân: BMI = 23 – 24,9
+ Béo phì: BMI ≥ 25 2.2.2.2. Vòng bụng
– Phương pháp đo vòng bụng: sử dụng
thước vải pha nilông có đối chiếu với thước kim loại. Đối tượng đứng thẳng, hai chân dang rộng bằng chiều rộng ngang hai vai. Vòng bụng được đo ngang qua trung điểm của bờ dưới xương sườn 12 và mào chậu vào lúc thở ra nhẹ nhàng. Đối tượng được đo không được co cứng cơ bụng và phải đặt thước dây nằm ngang. Đo vòng bụng tính bằng cm, chính xác đến 0,5 cm [9].
Đánh giá: Chẩn đoán béo phì dạng nam khi vòng bụng ≥ 90 cm đối với nam và ≥ 80 cm đối với nữ [9],
2.2.2.3. Huyết áp
– Quy trình đo huyết áp theo hướng dẫn của Bộ Y tế như sau [7]: Người được đo huyết áp cần được nghỉ ngơi trong phòng yên tĩnh ít nhất 5 – 10 phút trước khi đo huyết áp. Không dùng chất kích thích (cà phê, thuốc lá, rượu bia,…) trong vòng 2 giờ trước khi đo huyết áp. Không nói chuyện khi đang đo huyết. áp. Sử dụng huyết áp kế của Nhật hiệu ALPK2. Đo huyết áp tiến hành ở tư thế ngồi. Khi đo huyết áp cần đảm bảo người được đo thả lỏng, tránh co cứng cơ, tay duỗi thẳng thoải mái trên bàn, nếp khuỷu ngang với mức tim, không bắt chéo chân. Cần quấn băng quấn đủ chặt và đảm bảo kích thước bao đo tương xứng với vùng cánh tay được đo huyết áp. Bề dài bao đo (nằm trong băng quấn) tối thiểu bằng 80% chu vi cánh tay, bề rộng tối thiểu bằng 40% chu vi cánh tay và vị trí đặt bờ dưới của bao đo ở trên nếp lằn khuỷu 1,5 – 2 cm. Vị trí băng quấn cần ngang với vị trí của tim người đo. Xác định vị trí động mạch đập rõ nhất ở dưới và bên ngoài băng quấn để đặt ống nghe khi đo huyết áp. Người đo sẽ bơm hơi cho đến khi không còn sờ thấy mạch đập, rồi bơm thêm 30 mmHg sau đó xả hơi với tốc độ 2 – 5 mmHg/nhịp đập.Huyết áp tâm thu tương ứng với số đo huyết áp lúc xuất hiện tiếng đập đầu tiên (pha của Korotkoff) và huyết áp tâm trương tương ứng với số đo huyết áp lúc mất hẳntiếng đập (pha V của Korotkoff) khi nghe tiếng đập bằng ống nghe. Đo huyết áp ít nhất hai lần, mỗi lần cách nhau ít nhất 1 – 2 phút. Nếu số đo huyết áp giữa 2 lần đo chênh nhau > 10 mmHg, cần đo lại thêm một vài lần, sau khi đã nghỉ thêm trên 5 phút. Giá trị huyết áp ghi nhận là trung bình của hai lần đo cuối cùng. Đo huyết áp ở cả hai cánh tay, tay nào có số huyết áp cao hơn sẽ dùng để theo dõi huyết áp về sau. Ghi lại số đo huyết áp theo đơn vị mmHg dưới dạng huyết áp tâm thu/huyết áp tâm trương, không làm tròn số quá hàng đơn vị và thông báo kết quả cho người được đo. Đơn vị biểu thị: mmHg [26]..
– Đánh giá:
Bảng 2.1. Phân độ tăng huyết áp theo khuyến cáo cập nhật sử dụng cách phân loại của Hội Tim mạch học Việt Nam (2007) [26].
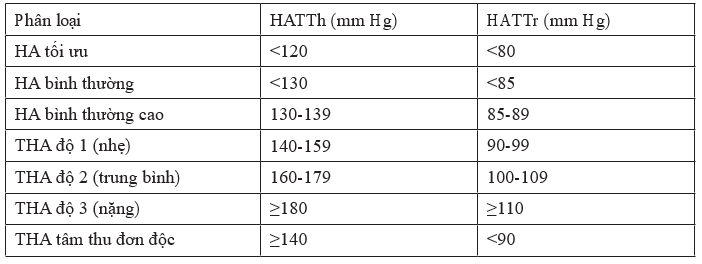
2.2.3. Một số biến cận lâm sàng
Số 60 – Năm 2023
Nguyên lý: Triglycerid được thủy phân
Lấy máu xét nghiệm: Lấy máu tĩnh mạch vào buổi sáng, nhịn ăn ít nhất 8 giờ trước đó, không dùng các thuốc ảnh hưởng tới glucose máu và lipid máu để xét nghiệm các chỉ số: glucose máu tĩnh mạch lúc đói, cholesterol toàn phần, HDL-C, LDL-C, TG. Tất cả mẫu
bởi lipase để tạo ra glycerol và các acid béo. Sau đó glycerol được phosphoryl hóa bởi adenosin triphosphat ATP cùng với glycerol kinase (GK) tạo thành glycerol-3-phosphat. Glycerol-3-phosphat bị oxy hóa với sự hiện diện của glycerol phosphat oxidase (GPO) máu sau khi lấy xong được bảo quản lạnh và tạo thành (H2O2) và dihydroxyaceton vận chuyển về các khoa xét nghiệm. Mẫu huyết thanh được bảo quản ở nhiệt độ -700C trước khi thực hiện xét nghiệm hàng loạt. Xét nghiệm được tiến hành trên hệ thống máy sinh hoá COBAS 6000, hóa chất do hãng ROCHE cung cấp.
2.2.3.1. Glucose máu:
Định lượng glucose huyết tương lúc đói theo phương pháp GOD-PAP (test quang phổ enzym).
Nguyên lý: Glucose bị phosphoryl hóa bởi enzym hexokinase khi có sự hiện diện của adenosin triphosphat (ATP) và ion magie để tạo thành glucose-6-phosphat và adenosin
phosphat. H2O2 kết hợp với p-chlorophenol và 4-aminoantipyrin (4AAP) dưới sự xúc tác của peroxidase để tạo ra quinoneimin có màu đỏ và được đo bằng máy quang phổ ở bước sóng 500nm. Đơn vị biểu thị: mmol/l [7].
– Định lượng HDL-C huyết thanh: Nguyên lý: Thử nghiệm bao gồm 2 pha riêng biệt. Trong pha 1, cholesterol tự do trong các lipoprotein không HDL được hòa tan và dưới tác dụng của cholesterol tự do trong các lipoprotein không HDL được hòa tan và dưới tác dụng của cholesterol oxidase (CO), peroxidase và DSBmT sẽ tạo ra một sản phẩm không màu. Trong pha 2, một chất tẩy đặc hiệu diphosphat (ADP). Glucose-6-phosphat cho HDL làm hòa tan HDL-lipoprotein. HDL dehydrogenase (G6P-DH) sẽ oxy hóa đặc hiệu glucose – 6-phosphat thành gluconat-6-phosphat kèm theo phản ứng khử NAD+ thành NADH. Sự hấp thụ ở bước sóng 340 nm tỷ lệ thuận với nồng độ glucose có trong mẫu nghiệm. Đơn vị biểu thị: mmol/l [29]. Đơn vị biểu thị mmol/l.
2.2.4. Đánh giá một số chỉ số lipid máu:
– Định lượng cholesterol toàn phần huyết thanh:
Nguyên lý: Cholesterol ester huyết thanh cholesterol được phóng thích sẽ phản ứng với cholesterol esterase, cholesterol oxidase và hệ thống choromogen để tạo ra một phức hợp màu xanh dương và được đo bằng quang phổ ở bước sóng 600/700nm. Đơn vị biểu thị: mmol/l [7].
– Định lượng LDL-C huyết thanh:
Nguyên lý: Thử nghiệm bao gồm 2 pha riêng biệt. Trong pha 1, chất tẩy đặc biệt hòa tan cholesterol từ các hạt lipoprotein không LDL. Dưới tác dụng của cholesterol được thủy phân bởi cholesterol esterase esterase, cholesterol oxidase, peroxidase (CHE). Cholesterol tự do tạo ra sẽ bị oxy và 4-aminoantipyrin (4-AAP), cholesterol hóa bởi cholesterol oxidase (CHO) để tạo sẽ tạo ra một sản phẩm cuối không màu. thành cholest-4-en-3-one và hydrogen Trong pha 2, một chất tẩy thứ hai sẽ giải peroxide (H2O2). H2O2 sẽ kết hợp với phóng cholesterol ra khỏi LDL-lipoprotein. 4-aminoantipyrin và phenol với sự hiện diện của peroxidase để tạo thành chất quinoneimin. Chất quinoneimin có màu đỏ được đo bằng máy quang phổ ở bước sóng 540/600nm. Đơn vị biểu thị: mmol/l [7].
– Định lượng triglycerid huyết thanh:
Cholesterol được phóng thích sẽ phản ứng với cholesterol esterase, cholesterol oxidase và hệ thống chromogen để tạo ra một phức hợp màu xanh dương và được đo bằng máy quang phổ ở bước sóng 540/660nm. Đơn vị biểu thị: mmol/l [7].
2.2.4. Phương pháp xử lý số liệu: Chương trình Medcalc 11.0.1 [34]
3. KẾT QUẢ NGHIÊN CỨU
3.1. Tỷ lệ hội chứng chuyển hoá trong nhóm nghiên cứu
Bảng 3.1. Phân bố đối tượng nghiên cứu theo địa dư và giới tính
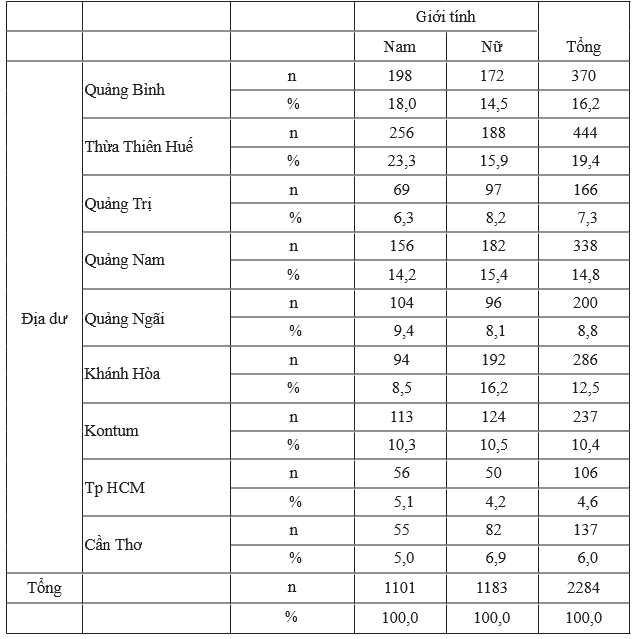
Nhận xét: Trong nghiên cứu của chúng tôi, số bệnh nhân nữ chiếm tỷ lệ cao hơn nam giới, nhưng sự khác biệt không có ý nghĩa thống kê.
Bảng 3.2. Phân bố đối tượng nghiên cứu theo nhóm tuổi và giới tính
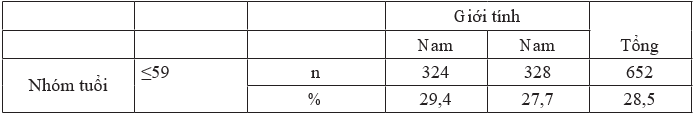
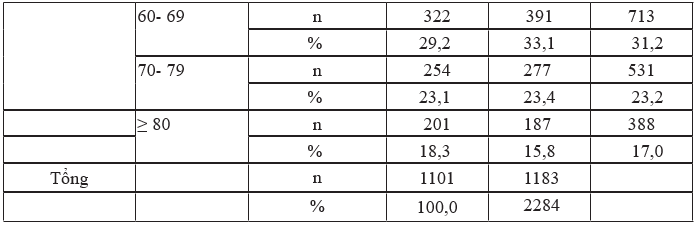
Nhận xét: Trong nghiên cứu của chúng tôi, số bệnh nhân ở nhóm 60- 69 tuổi chiếm tỷ lệ cao nhất (31,2%), thấp nhất là nhóm ≥ 80 tuổi (17%), nhưng sự khác biệt không có ý nghĩa thống kê.
Bảng 3.3. Phân bố hội chứng chuyển hoá theo giới tính
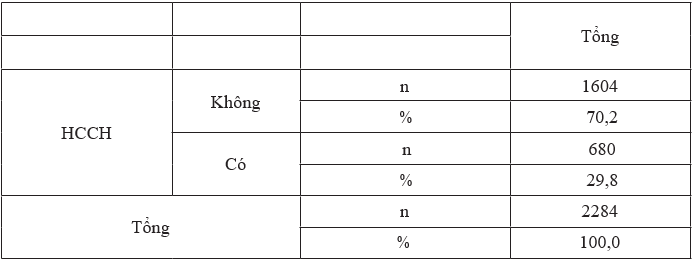
Nhận xét: Trong nghiên cứu của chúng tôi, tỷ lệ hội chứng chuyển hoá là 29,8%, trong khi 70,2 đối tượng nghiên cứu không mắc hội chứng chuyển hoá, sự khác biệt có ý nghĩa thống kê (p<0,01).
3.2. Phân bố hội chứng chuyển hoá theo giới tính, nhóm tuổi và thể trọng
Bảng 3.4. Phân bố hội chứng chuyển hoá theo giới tính
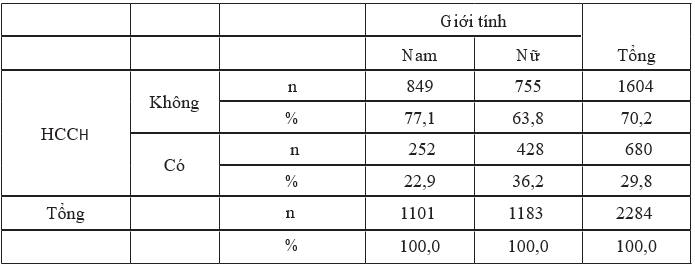
Nhận xét: Tỷ lệ hội chứng chuyển hoá ở nữ giới cao hơn nam giới (36,2% so với 22,9%), sự khác biệt có ý nghĩa thống kê (p<0,01).
Bảng 3.5. Phân bố hội chứng chuyển hoá theo nhóm tuổi
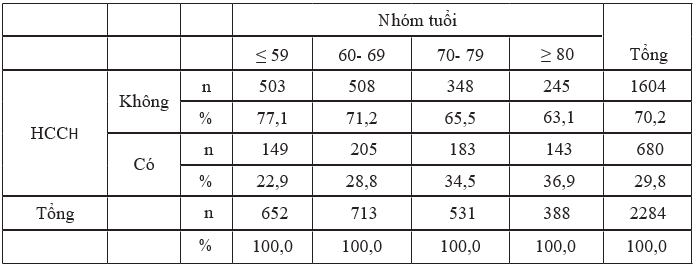
Nhận xét: Tỷ lệ hội chứng chuyển hoá ở nhóm≥ 80 tuổi là cao nhất (36,9%), tiếp theo là các nhóm 70- 79 tuổi; 60- 69 tuổi và ≤ 59 tuổi, sự khác biệt có ý nghĩa thống kê (p<0,01).
Bảng 3.6. Phân bố hội chứng chuyển hoá theo thể trọng
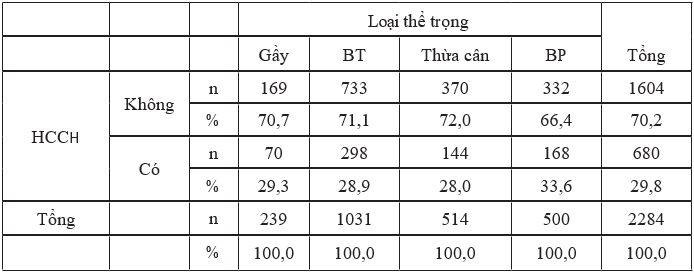
Nhận xét: Tỷ lệ hội chứng chuyển hoá ở nhóm béo phì là cao nhất (33,6%), ở nhóm có thể trọng gầy, tỷ lệ mắc hội chứng chuyển hoá là 29,3%. Tuy nhiên, sự khác biệt không có ý nghĩa thống kê (p>0,05).
4. BÀN LUẬN
4.1. Tỷ lệ hội chứng chuyển hóa (HCCH) Cùng với sự phát triển kinh tế- xã hội, trong những năm gần đây tỷ lệ mắc hội chứng chuyển hóa ngày càng gia tăng. Mặc dù tỷ lệ mắc hội chứng chuyển hóa còn tùy thuộc vào nhiều yếu tố như: tuổi, giới tính, địa dư, tiêu chí chẩn đoán,…Tuy nhiên, ở tất cả các khu vực trên thế giới và Việt Nam, tỷ lệ này đều
gia tăng.
Trong nghiên cứu của chúng tôi, tỷ lệ hội chứng chuyển hoá tại Việt Nam là 29,8%.
Kết quả của chúng tôi tương tự như của một số tác giả khác, cũng sử dụng tiêu chí Đồng thuận 2009 để đánh giá HCCH:
– Sigit F.S và cộng sự ở Hà Lan, qua đánh giá 6602 người dân từ 45 -65 tuổi trong năm 2013 đã cho ra tỷ lệ HCCH là 29,2% [32],
– Colombet Z. ở Pháp (2013- 2014) đánh giá 1144 người từ 16 tuổi trở lên , tỷ lệ mắc HCCH là 36,0% [8],
– Một số tác giả tại châu Á: Klongthalay S. ở Thái Lan (32,7%) [19], Harikrishnan S. ở Ấn Độ (33,0%) [14], Wang X. ở Trung Quốc (30,0%) [37].
Tuy nhiên, kết quả nghiên cứu của chúng tôi cao hơn một số tác giả như: Herningtyas E. H ở Indonesia (21,66%) [15] hay Huh J. H. ở Hàn Quốc (20,3%) [16].
Ngược lại, kết quả nghiên cứu của chúng tôi thấp hown nhiều so hơn Mendoza-Caamal E. C và cộng sự ở Mexico, tiến hành nghiên cứu trên 2596 tình nguyện từ 18 tuổi trở lên (2012- 2017): tỷ lệ HCCH là 50,3% [25].
Như vậy, không chỉ ở Việt Nam mà tại các quốc gia trên thế giới đang đối mặt với tỷ lệ cao của hội chứng chuyển hóa. Điều này đặt ra một chiến lược dự phòng phù hợp.
4.2. Phân bố tỷ lệ mắc HCCH theo giới tính, nhóm tuổi và thể trọng
4.2.1. Giới tính
Kết quả nghiên cứu của chúng tôi, tỷ lệ mắc bệnh ở nữ cao hơn nam giới. Điều này phù hợp với rất nhiều nghiên cứu trên thế giới cũng như tại Việt Nam, như: Aguilar M. ở Mỹ [1], Wong-McClure R.A. ở các quốc gia Trung Mỹ [38], Harikrishnan S. ở Ấn Độ [14]. Tại Việt Nam, cho kết quả tương tự như chúng tôi, như: nghiên cứu của Đỗ Văn Lương (2015) cho thấy ở Thái Bình tỷ lệ mắc HCCH ở nam giới là 9,3%, trong khi ở nữ giới là 15,7% [22]; của Huỳnh Văn Minh (2008): tỷ lệ mắc ở nữ là 14,1% và ở nam giới là 8,4% [27]. Tỷ lệ mắc HCCH ở nữ nhiều hơn nam còn được tìm thấy trong nghiên cứu của Võ Thị Dễ [10], của Đỗ Thị Ngọc Diệp [11], của Lê Hữu Lợi [21]
Thông thường do cấu tạo cơ thể, phụ nữ thường dễ bị béo bụng hơn nam giới. Do đó, tỷ lệ mắc HCCH ở nữ thường cao hơn nam giới. Tuy nhiên, trong một số nghiên cứu thì tỷ lệ mắc HCCH ở nam nhiều hơn nữ. Nghiên cứu của Nguyễn Thị Nga (2017) trên cán bộ viên chức Đại học Y Hà Nội cho thấy, tỷ lệ mắc HCCH ở nam là 22,6% cao hơn ở nữ là 6,8% [28].
4.2.2. Tuổi
Kết quả nghiên cứu của chúng tôi cho thấy xu thể gia tăng của HCCH theo nhóm tuổi, điều này tương tự với nhiều nghiên cứu tại Việt Nam và trên thế giới.
Ở Qatar, nghiên cứu của M. H. Al-Thani tiến hành ở 2496 người dân từ 18 đến 64 tuổi nguy cơ mắc HCCH gia tăng theo nhóm tuổi, tỷ lệ mắc HCCH gấp lần lượt là 3,4; 5,66; 10,25 và 18,24 lần ở người thuộc các nhóm tuổi 30- 39; 40- 49; 50- 59 và 60- 69 so với nhóm 18- 29 tuổi [3]. Tại Siri Lanka, nghiên cứu của Sivarathy Amarasinghe (2015) cũng cho thấy tỷ lệ mắc HCCH tăng dần theo các nhóm tuổi: 18- 34 là 9%, 35- 49 là 14,8%, 50-64 là 36,6% [4]. Tại Trung Quốc, nghiên cứu của Zhi Du trên 10926 người dân từ 40 tuổi trở lên cho thấy gia tăng 10 tuổi thì HCCH tăng 1,33 lần [12]. Tại Ấn Độ, nghiên cứu của S. Harikrishnan cho thấy độ tuổi càng cao tỷ lệ mắc HCCH càng tằng: 11,4% ở nhóm tuổi 20- 29; 16,5% ở nhóm tuổi 30- 39; 28,1% ở nhóm tuổi 40- 49; 37% ở nhóm tuổi 50- 59; 37,6% ở nhóm tuổi 60- 69 và 37,6% ở nhóm tuổi 70- 79 [14]. Tại Ethiopia, nghiên cứu của S. Kerie cho thấy nhóm tuổi 18- 28 có nguy cơ mắc HCCH bằng 0,36 lần so với nhóm tuổi cao hơn [18].
Tại Việt Nam, nghiên cứu của Đỗ Thị Ngọc Diệp (2012) và Nguyễn Thị Nga (2017) cho thấy tỷ lệ mắc HCCH gia tăng theo nhóm tuổi [11], [28]. Tỷ lệ mắc HCCH gia tăng theo nhóm tuổi cũng được thể hiện rõ trong nghiên cứu của Đỗ Văn Lương: nhóm từ 30- 39 có 0%, nhóm 40- 49 có 6,3%, nhóm 50- 59 có 33,3%, nhóm 60- 69 có 27,9%, nhóm từ 70 tuổi trở lên có 19,7% [22].
Như vậy, đặt ra chiến lược dự phòng phù hợp nhất là những người trẻ tuổi.
4.2.3. Phân bố thể trọng
Trong nghiên cứu của chúng tôi, tỷ lệ hội chứng chuyển hoá ở nhóm béo phì là cao nhất (33,6%), ở nhóm có thể trọng thừa cân, tỷ lệ này là 28%, trong khi ở nhóm gầy, tỷ lệ mắc hội chứng chuyển hoá là 29,3%.
Mô mỡ trước đây chỉ được xem là nơi dự trữ năng lượng. Từ năm 1987 người ta đã biết mô mỡ như một nơi chuyển hóa chủ yếu là các hormon sinh dục và sản xuất chất adipsin (yếu tố nội tiết làm giảm cân). Năm 1994, chất leptin cũng được phát hiện, khẳng định mô mỡ là cơ quan nội tiết. Hiện nay mô mỡ được biết là nơi tiết ra nhiều loại peptide khác nhau có hoạt tính sinh học đó là những adipokine có tác dụng tại chỗ cũng như toàn thân [36], [30]. Do đó, béo phì có liên quan chặt chẽ với tỷ lệ mắc HCCH. Trong nhiều nghiên cứu cho thấy mỡ nội tạng liên quan đến HCCH hơn mỡ dưới da. Nhiều nghiên cứu cho thấy mối liên quan giữa thừa cân, béo phì với HCCH. Tại Ấn Độ, nghiên cứu của S. Harikrishnan cho thấy tỷ lệ mắc HCCH (ATPIII) cao gấp ba và sáu lần ở người thừa cân (OR: 2,73) và những người béo phì (OR: 6,26) so với người có BMI bình thường (p < 0,001) [14]. Tại Trung Quốc, nghiên cứu của Zhi Du trên 10926 người từ 40 tuổi trở lên cho thấy BMI tăng 1 đơn vị nguy cơ mắc HCCH tăng 1,4 lần [12]. Tại Ca-mơ-run, nghiên cứu của Wiliane J. T. Marbou ở 604 người dân từ 20 tuổi trở lên cho thấy có mối liên quan giữa BMI và HCCH (8,67% người BMI bình thường; 35,21% ở người thừa cân và 56,12% ở người béo phì, p < 0,001) [23]. Tại Mê-xi-cô, nghiên cứu của Mendoza-Caamal E. C. trên 2596 người tình nguyện bản địa từ 18 tuổi trở lên cho thấy người béo phì (BMI ≥ 30 kg/m2) mắc HCCH gấp 4,1 lần so với người bình thường [25]. Tại Hàn Quốc, nghiên cứu theo dõi của Yoon Hye Lee và cộng sự trên 3093 đối tượng có độ tuổi từ 18 đến 65 tuổi trong 3 năm ở 2 nhóm cân nặng bình thường và thừa cân cho thấy cả béo phì và béo phì nội tạng đều có nguy cơ gia tăng tỷ lệ mới mắc HCCH. Tỷ số nguy hại (HR) của chỉ số BMI là 1,19 ở nam và 1,29 ở nữ trong khi HR của béo phì nội tạng là 1,29 ở nam và 1,50 ở nữ [20]. Tại Việt Nam, nhiều nghiên cứu cho thấy có mối liên quan giữa thừa cân, béo phì với HCCH. Nghiên cứu của Đỗ Văn Lương cho thấy những đối tượng thừa cân có nguy cơ mắc HCCH cao gấp 3,3 lần so với người bình thường. Nguy cơ này tăng lên đến 30 lần (OR = 31,2; p < 0,001) ở những đối tượng béo phì. Người gầy có nguy cơ mắc HCCH thấp hơn so với người bình thường 0,6 lần [22]. Nghiên cứu của Nguyễn Thị Nga cho thấy tỷ lệ mắc HCCH tăng dần theo mức BMI từ 0% ở mức BMI < 18,5 lên 50,0% ở mức BMI ≥ 30. Tỷ lệ HCCH ở đối tượng có mức BMI ≥ 23 cao hơn hẳn ở đối tượng có BMI < 18,5 và 18,5 đến < 23 [28].
5. KẾT LUẬN
Tỷ lệ HCCH trong người dân Việt Nam là 29,8%, nữ giới mắc HCCH nhiều hơn nam giới (36,2% so với 22,9%). Tình trạng mắc HCCH gia tăng theo tuổi. Tỷ lệ hội chứng chuyển hoá ở nhóm béo phì là cao nhất (33,6%), ở nhóm có thể trọng thừa cân, tỷ lệ này là 28%, trong khi ở nhóm gầy, tỷ lệ mắc hội chứng chuyển hoá là 29,3%.
TÀI LIỆU THAM KHẢO
1. Aguilar M., Bhuket T., Torres S., et al (2015), “Prevalence of metabolic symdrome in the United State, 2003- 2012”, JAMA, 313(19), pp. 1973-1974
2. Alberti K. G., Eckel R. H., Grundy S. M., et al (2009), “Harmonizing the metabolic syndrome: a joint interim statement of the
International Diabetes Federation Task Force on Epidemiology and Prevention; National Heart, Lung, and Blood Institute; American
Heart Association; World Heart Federation; International Atherosclerosis Society; and International Association for the Study of
Obesity”, Circulation, 120(16), pp. 1640- 1645.
3. Al-Thani M. H., Al-Thani A. A., Cheema S., et al (2016), “Prevalence and derterminants of metabolic syndrome in a Saudi community: from the Saudi-DM study”, Ann Saudi Med, 37(1), pp. 21- 30
4. Amarasinghe S., Balakumar S., Arasaratnam V., et al (2015), “Prevalence an factors associated with metabolic syndrome
among Tamils aged over 18 years in Jaffna district, Sri Lanka”, J Diabetes Metab Disord, 14, pp.61
5. Aryal N., Wasti S. (2015), “The prevalence of metabolic syndrome in South Asia: A systematic review”, International
Journal of Diabetes in Developing Countries, 36, pp. 2-10.
6. Trần Quang Bình, Phạm Trần Phương (2015), “Hội chứng chuyển hóa ở những người có chỉ số khối cơ thể bình thường tại
cộng đồng tỉnh Hà Nam”, Tạp chí Y học dự phòng, 8(168), tr. 363-368.
7. Bộ Y tế (2019), Hướng dẫn chẩn đoán, điều trị và quản lý một số bệnh không lây nhiễm tại trạm y tế xã, Hà Nội, tr.6.
8. Colombet Z., Perignon M., Salanave B., et al (2019), “Socioeconomic inequalities in metabolic symdrome in the French West
Indies”, BMC Public Health, 19(1), pp.1620.
9. Trần Hữu Dàng (2008), “Béo phì”, Giáo trình sau Đại học chuyên ngành Nội tiết & Chuyển hoá, NXB Đại Huế, tr.304-312
10. Võ Thị Dễ, Lê Thanh Liêm (2013), “Tần suất và đặc điểm hội chứng chuyển hóa trong cộng đồng tỉnh Long An năm 2010”, Tạp chí Y học thực hành, 856((1), tr. 13-16.
11. Đỗ Thị Ngọc Diệp, Phan Nguyễn Thanh Bình, Trần Quốc Cường (2012), “ Dịch tễ học bệnh rối loạn chuyển hóa tại thành phố Hồ Chí Minh: xu thế gia tăng và trẻ hóa”, Tạp chí Dinh dưỡng và Thực phẩm, 8(3), tr. 1-5.
12. Du Z., Xing L., Liu S., et al (2020), “Prevalence and determinants of metabolic syndrome based on three definitions in rural
northeast China”, Public Health Nutr, pp. 1-8
13. Gupta, A., Das, A., Majumder, K., Arora, N., Mayo, H.G., Singh, P.P., Beg, M.S. & Singh, S. (2018) Obesity is Independently
Associated With Increased Risk of Hepatocellular Cancer-related Mortality: A Systematic Review and Meta-Analysis. Am J Clin Oncol, 41, 874-881
14. Harikrishnan S., Sarma S., Sanjay G., et al (2018), “Prevalence of metabolic symdrome and its risk factors in Kerala, South India: Analysis of a community based cross-sectional study”, PloS One, 13(3), pp. e0192372.
15. Herningtyas E. H., Ng T. S., et al (2019), “Prevalence and distribution of metabolic symdrome and its components among province
and ethnic groups in Indonesia”, BMC Public Health, 19(1), pp.377
16. Huh J. H., Kang D. R., Jang J. Y., et al (2018), “Metabolic symdrome epidemic among Korean adults: Korean survey
of cardiometabolic syndrome (2018)”, Atherosclerosis, 277, pp. 47-52
17. Nguyễn Thị Hường (2021), Nghiên cứu tình hình đặc điểm dịch tễ học, các yếu tố liên quan và các chỉ số tiên đoán hội chứng
chuyển hoá của người dân tỉnh Thừa Thiên Huế, Đề tài Khoa học và Công nghệ cấp Đại học Huế.
18. Kerie S., Menberu M., Geneto M., et al (2019), “Metabolic symdrome among residents of Mizan- Aman town, South West
Ethiopia, 2017: A cross- sectional study”, PloS One, 14(1), pp.e0210969
19. Klongthalay S., Suriyaprom K., (2020), “Increased uric acid and life style factors associated with metabolic symdrome in Thais”, Ethiop J Health Sci, 30(2), pp. 199- 208.
20. Lee Y. H., Park J., Min S., et al (2020), “Impact of Visceral Obesity on the Risk of Incident Metabolic Syndrome in Metabolically Healthy Normal Weight and Overweight Groups: A Longitudinal Cohort Study in Korea”, Korean J Fam Med, pp. 1-8
21. Lê Hữu Lợi (2022), Tỷ lệ và yếu tố liên quan hội chứng chuyển hóa ở bệnh nhân đến khám tại bệnh viện đa khoa tỉnh Kontum,
Tạp chí Nội tiết & Đái tháo đường, 51, tr 73- 80.
22. Đỗ Văn Lương, (2015) “Thực trạng mắc hội chứng chuyển hóa và một số yếu tố liên quan ở người trưởng thành tại huyện
Vũ Thư, Thái Bình năm 2013”, Tạp chí Dinh dưỡng và Thực phẩm, 11(2), tr. 17-22
23. Marbou W. J. T., Kuete V. (2019), “Prevalence of Metabolic Syndrome and Its Components in Bamboutos Division’s Adults,
West Region of Cameroon”, Biomed Res Int, 2019, p. 9676984
24. Márquez-Sandoval F., Macedo-Ojeda G., Viramontes-Hörner D., et al (2011), “The prevalence of metabolic syndrome in Latin
America: a systematic review”, Public Health Nutrition, 14(10), pp. 1702-171],
25. Mendoza-Caamal E. C., Barajas-Olmos F., Garcia-Ortiz H., et al (2020), “Metabolic syndrome in indigenous communities in
Mexico: a descriptive and cross-sectional study”, BMC Public Health, 20(1), pp. 339.
26. Huỳnh Văn Minh và cs (2008), “Khuyến cáo của Hội Tim mạch học Việt nam về chẩn đoán, điều trị, dự phòng tăng huyết áp
ở người lớn”, Khuyến cáo 2008 về các bệnh lý tim mạch và chuyển hóa của Hội Tim mạch học Việt Nam, NXB Y học, tr.235-294.
27. Huỳnh Văn Minh, Đoàn Phước Thuộc (2008), “Nghiên cứu đặc điểm dịch tễ học hội chứng chuyển hóa trên nhân dân Thừa Thiên
Huế và những người có nguy cơ cao”, Tạp chí Y học thực hành, 616+ 617, tr. 594- 610
28. Nguyễn Thị Nga, Trần Thị Phúc Nguyệt (2017), “Tình trạng mắc hội chứng chuyển hóa và một số yếu tố liên quan của cán bộ viên chức tại trường Đại học Y Hà Nội”, Tạp chí Dinh dưỡng và Thực phẩm, 13(2), tr. 12-17
29. Pagana K. D., Pagana T. J., Pagana T. N., et al (2015), Mosby’s Diagnostic and laboratory test reference, Elsevier, pp. 184.
30. Rochlani Y., Pothineni N. V., Kovelamudi S., et al (2017), “Metabolic syndrome: pathophysiology, management, and modulation by natural compounds”, Ther Adv Cardiovasc Dis, 11(8), pp. 215-225
31. Saravia, G., Civeira, F., HurtadoRoca, Y., Andres, E., Leon, M., Pocovi, M., Ordovas, J., Guallar, E., Fernandez-Ortiz, A., Casasnovas, J.A. & Laclaustra, M. (2015), Glycated Hemoglobin, Fasting Insulin and the Metabolic Syndrome in Males. Cross-Sectional Analyses of the Aragon Workers’ Health Study Baseline. PLoS One, 10, e0132244
32. Sigit F.S., Tahapary D.L., Trompet S., et al (2020), “Prevalence of metabolic symdrome and its assocication with body
fat distribution in middle-aged individuals from Indonesia and the Netherland: a crosssectional analysis of two population- based
studies”, Diabetol Metab Syndr, 12, pp.2.
33. Sliem H. A., Ahmed S., Nemr N., et al (2012), “Metabolic syndrome in the Middle East”, Indian J Endocrinol Metab, 16(1), pp. 67-71].
34. Nguyễn Hữu Sơn (2009), Ứng dụng chương trình Medcalc trong thống kê y học, NXB Đại học Huế.
35. Steering Committee (2000), The AsiaPacific perspective: redefining obesity and its treatment.
36. Nguyễn Hải Thủy (2015), Hội chứng chuyển hóa, Giáo trình Sau đại học chuyên ngành Nội tiết và chuyển hóa, Nhà xuất bản Đại học Huế, tr. 313-335
37. Wang X., Howell D., Tang L., et al (2020), “Comparative study on prevalence of metabolic symdrome based on three criteria among adults in Zhejiang province, China: an observational study”, BMJ Open, 10(4), pp. e035216.
38. Wong-McClure R.A., Gregg E.W., Barcelo A., et al (2015), “Prevalence of metabolic symdrome in Central America: a cross-sectional population-based study”, Rev Panam Salud Publica, 38(3), pp. 2020-208.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



