TỶ LỆ HỘI CHỨNG CHUYỂN HÓA VÀ MỘT SỐ YẾU TỐ
LIÊN QUAN Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TYPE 2 ĐIỀU TRỊ
NGOẠI TRÚ TẠI BỆNH VIỆN ĐA KHOA HUYỆN CƯ JUT,
TỈNH ĐẮK NÔNG NĂM 2018
Huỳnh Lê Thái Bão
Trường Đại học Duy Tân – TP Đà Nẵng
SUMMARY
Objectives: To determine prevalence and some associated factors with metabolic syndrome in outpatients with type 2 diabetes at Cu Jut districtgeneral hospital, Dak Nong Province from Feb-May/2018. Method: Using descriptive cross – sectional design with simple successive sampling to determine the prevalence of metabolic syndrome, then multivariate regression analysis was taken to identify some factors independently associated with metabolic syndrome in outpatients with type 2 diabetes at Cu Jut districtgeneral hospital, Dak Nong Province in 2018. All subjects in the study sample were interviewed and examined the contents of prepared questionnaire. Metabolic syndrome was diagnosed according to International Diabetes Federation in 2005. Results: The prevalence of metabolic syndrome in outpatients with type 2 diabetes at Cu Jut districtgeneral hospital, Dak Nong Province in 2018 was 76% in which common components were hypertriglyceridemia (80%), hypertension (>130/85mmHg) (79.33%), increasesin waist circumference (76%) and hypoalphalipoproteinemia (44.67%). There are three factors independently associated with metabolic syndrome in outpatients with type 2 diabetes at Cu Jut districtgeneral hospital, Dak Nong Province were: hypertension (PR = 1.8; KTC 95% = 1.1 – 3.0; p = 0.018) overweight – Obese (PR = 1.5; KTC 95% = 1.02 – 2.2; p = 0.039); hyperuricemia (PR = 0.6; KTC 95% = 0.4 – 0.9; p = 0.028).
Keywords: Metabolic syndrome, type 2 diabetes, associated factors.
TÓM TẮT
Mục tiêu nghiên cứu: Xác định tỉ lệ Hội chứng chuyển hóa và một số yếu tố liên quan ở bệnh nhân Đái tháo đường type 2 điều trị ngoại trú tại bệnh viện đa khoa huyện Cư Jút – tỉnh Đắk Nông năm 2018. Phương pháp nghiên cứu: Sử dụng thiết kế mô tả cắt ngang với phương pháp chọn mẫu liên tiếp để xác định tỉ lệ hội chứng chuyển hóa sau đó dùng phân tích đa biến để xác định 1 số yếu tố liên quan độc lập với hội chứng chuyển hóa ở bệnh nhân Đái tháo đường type 2 điều trị ngoại trú tại bệnh viện đa khoa huyện Cư Jút – tỉnh Đắk Nông năm 2018. Tất cả các đối tượng nghiên cứu đều được phỏng vấn và thăm khám theo nội dung của bộ câu hỏi soạn sẵn. Hội chứng chuyển hóađược xác định theo tiêu chuẩn chẩn đoán của Liên đoàn đái tháo đường quốc tế – IDF năm 2005. Kết quả: Tỉ lệ Hội chứng chuyển hóa ở bệnh nhân Đái tháo đường type 2 điều trị ngoại trú tại bệnh viện đa khoa huyện Cư Jút – tỉnh Đắk Nông năm 2018 là 76% trong đó hội chứng chuyển hóa gặp ở bệnh nhân tăng triglycerid máu chiếm tỉ lệ cao nhất 80% kế đến tăng huyết áp (>130/85) chiếm tỉ lệ 79,33%; tăng vòng bụng chiếm tỉ lệ 76% và cuối cùng giảm HDL – C máu chiếm tỉ lệ 44,67%. Có 3 yếu tố liên quan độc lập với hội chứng chuyển hóa ở bệnh nhân. Đái tháo đường type 2 điều trị ngoại trú tại bệnh viện đa khoa huyện Cư Jút – tỉnh Đắk Nông năm 2018 là tăng huyết áp với PR = 1,8; KTC 95% = 1,1 – 3,0; p = 0,018. Thừa cân – béo phì với PR = 1,5; KTC 95% = 1,02 – 2,2; p = 0,039. Tăng acid uric máu với PR = 0,6; KTC 95% = 0,4 – 0,9; p = 0,028.
Từ khóa: Hội chứng chuyển hóa, Đái tháo đường type 2, yếu tố liên quan
Chịu trách nhiệm chính: Huỳnh Lê Thái Bão
Ngày nhận bài:
Ngày phản biện khoa học:
Ngày duyệt bài:
1. ĐẶT VẤN ĐỀ
Bệnh Đái tháo đường type 2 và Bệnh lý tim mạch là hai đại dịch lớn của thế giới hiện nay,đặc biệt tỉ lệ bệnh Đái tháo đường (ĐTĐ) toàn cầu năm 2017 ở lứa tuổi từ 20 – 79 chiếm 9,09% tương đương với 425 triệu người mắc và con số này dự kiến sẽ gia tăng lên 629 triệu người vào năm 2045, gây tử vong 3,99 triệu người (trung bình 7,9 giây có một người chết vì bệnh ĐTĐ) với chi phí điều trị khổng lồ 727 tỉ đô la chiếm 12% chi tiêu y tế toàn cầu. Tại Việt Nam tính đến năm 2017 tỷ lệ bệnh ĐTĐ chiếm 5,45% tương ứng 3,535 triệu người trong đó số người tử vong là 29.068 bệnh nhân[13].
Tập hợp các yếu tố nguy cơ của 2 bệnh kể trên là Hội chứng chuyển hóa (HCCH), đây là vấn đề sức khỏe cộng đồng được quan tâm nhất trong thế kỷ XXI của chúng ta.HCCH ảnh hưởng tiêu cực đến chất lượng cuộc sống con người và gây tốn kém ngân sách y tế của nhiều nước trên thế giới, ngày càng gia tăng và có khuynh hướng trẻ hóa tăng dần theo tuổi. Trên địa bàn huyện Cư jút, bệnh ĐTĐ type 2 đã được triển khai điều trị nhiều năm, tuy nhiên HCCH và nguy cơ do HCCH gây ra như bệnh tim mạch, bệnh thận mạn, đột quỵ não và tỉ lệ tử vong tăng thì chưa được quan tâm đến. Vì thế, chúng tôi thực hiện đề tài này với mục tiêu nghiên cứu:
– Xác định tỷ lệ và đặc điểm HCCH ở bệnh nhân ĐTĐ type 2 điều trị ngoại trú tại Bệnh viện đa khoa (BVĐK) huyện Cư Jút; tỉnh Đắk Nông năm 2018.
– Xác định một số yếu tố liên quan với HCCH ở bệnh nhân ĐTĐ type 2 điều trị ngoại trú tại BVĐK huyện Cư Jút; tỉnh Đắk Nông năm 2018.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Địa điểm và thời gian nghiên cứu: Phòng khám nội tổng quát BVĐK huyện Cư Jút; tỉnh Đắk Nông. Thời gian: Tháng 02 – 05/2018
2.2. Đối tượng nghiên cứu
2.2.1. Dân số mục tiêu: Tất cả bệnh nhân được chẩn đoán là ĐTĐ type 2 đến khám tại phòng khám ngoại trú nội tổng quát BVĐK huyện Cư Jút; tỉnh Đắk Nông.
2.2.2. Dân số chọn mẫu: Như dân số mục tiêu
2.2.3. Tiêu chuẩn loại trừ: ĐTĐ type 2 mà không làm được xét nghiệm để phục vụ nghiên cứu. ĐTĐ type 2 đến khám những lần sau trên cùng một bệnh nhân.ĐTĐ type 1, ĐTĐ thứ phát sau các bệnh lý nội tiết, ĐTĐ ở phụ nữ mang thai. Bệnh nhân không đồng ý tham gia nghiên cứu.
2.3. Phương pháp nghiên cứu
2.3.1. Thiết kế nghiên cứu: Cắt ngang mô tả
2.3.2. Mẫu nghiên cứu
- Cỡ mẫu: Cỡ mẫu được tính theo mục tiêu chính của đề tài là xác định tỉ lệ HCCH ở bệnh nhân ĐTĐ type 2 và được tính bằng công thức:
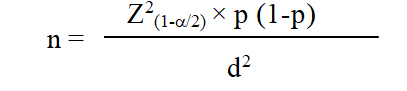
Trong đó: n: Cỡ mẫu tối thiểu cần điều tra để ước lượng tỉ lệ HCCH ở bệnh nhân ĐTĐ type 2. α: Xác suất sai lầm loại 1, chọn α = 0,05 thì Z(1-α/2) = 1,96. p: Trị số mong muốn của tỷ lệ HCCH, chọn p = 59,1%[4]. d: Độ chính xác (sai số cho phép), chọn d = 0,08.
Thay số, tính được n= 145,09 (lấy tròn n = 150).
- Phương pháp chọn mẫu: Chọn mẫu ngẫu nhiên đơn.
2.3.3. Thu thập số liệu
2.3.3.1. Các biến số chính trong nghiên cứu
* HCCH: xác định theo tiêu chuẩn chẩn đoán của Liên đoàn ĐTĐ Quốc tế – IDF (International Diabetes Federation) năm 2005[10][12]. Với: Tiêu chí bắt buộc là phải có (1) Béo trung tâm, VB: Nam > 90 cm, Nữ > 80 cm. Kết hợp với bất kỳ 2 trong 4 tiêu chí sau: (2) Tăng triglycerid máu: TG ≥ 1,7 mmol/l (150 mg/dl) hoặc đã điều trị các rối loạn lipid máu bằng thuốc. (3) Giảm HDL – cholesterol máu: nam: < 1,03 mmol/L (40 mg/dl) hoặc < 1,29 mmol/L (50 mg/dl) đối với nữ, hoặc đã điều trị các rối loạn lipid máu bằng thuốc. (4)THA ≥130/85mmHg hay đang điều trị thuốc hạ huyết áp. (5) Tăng glucose máu lúc đói: ≥ 5,6 mmol/l (≥ 100mg%) hoặc ĐTĐ được chẩn đoán trước đó.
2.3.3.2. Biện pháp hạn chế sai lệch thông tin
Tập huấn kỹ cho các thành viên trong tổ điều tra. Bộ câu hỏi được thử nghiệm, chỉnh sửa qua nghiên cứu thử trước khi tiến hành điều tra chính thức. Phỏng vấn mặt đối mặt. Sử dụng các loại phương tiện đo đảm bảo tiêu chuẩn kỹ thuật thiết kế và cùng loại. Có giám sát trong quá trình điều tra.
2.3.4. Xử lý và phân tích số liệu
- Nhập số liệu: bằng phần mềm Excel 2010.
- Xử lý số liệu: bằng phần mềm STATA phiên bản 13.0 và phần mềm R phiên bản 3.4.1 – 2017.
3. KẾT QUẢ VÀ BÀN LUẬN
3.1. Đặc điểm của mẫu nghiên cứu
Kết quả nghiên cứu chúng tôi vềgiới: nữ chiếm tỉ lệ 59,3%; nam 40,6%.Tỉ lệ nữ/nam: 1,5; kết quả này cũng tương đồng với các nghiên cứu của Lê Thanh Đức: nữ gấp 3 lần nam[4], nghiên cứu của Mai Lê Hiệp, nữ gấp 2 lần nam[4].Nhóm tuổi: 50 – 59 tuổi chiếm tỷ lệ cao nhất 31,3%, kết quả này cũng tương tự với nghiên cứu của Lê Thanh Đức (2011) [4]và Nguyễn Thị Thu Thảo (2011)[7]. Tỉ lệ béo phì là 52% trong đó tỉ lệ HCCH ở bệnh nhân ĐTĐ type 2 có béo phì chiếm 92,3% gấp 1,6 bệnh nhân không béo phì. Kết quả này cũng tương đồng với nghiên cứu của Lê Quốc Tuấn và Trịnh Xuân Tráng là 96%[5]. Tỉ lệ bệnh nhân tăng huyết áp (THA) trong nghiên cứu chúng tôi chiếm 72,7% và tỉ lệ HCCH ở bệnh nhân ĐTĐ type 2 có THA gia tăng 88%; tỉ lệ này khá cao so với nghiên cứu của Lê Thanh Đức: bệnh nhân THA chiếm tỉ lệ 61,4% và tỉ lệ HCCH ở bệnh nhân ĐTĐ type 2 có THA chiếm 70,1% [4]. Sự khác nhau này có thể do cỡ mẫu nghiên cứu chúng tôi thấp hơn của tác giả. Nếu so sánh với nghiên cứu tỉ lệ HCCH trên bệnh nhân THA của các tác giả trước đây thì tỉ lệ HCCH của các tác giả đều thấp hơn chúng tôi, cụ thể tỉ lệ HCCH của tác giả Võ Thị Hà Hoa (2010) là 48,7%[4]; Hứa Thị Ngân & Văn Hữu Tài (2013) là 66,7%[6]. Sở dĩ tỉ lệ HCCH trong nghiên cứu chúng tôi cao hơn so với các nghiên cứu đã nêu có thể do một bên đối tượng nghiên cứu là bệnh nhân ĐTĐ type 2, một bên là bệnh nhân THA, mà tăng đường máu là một trong 5 thành tố cấu thành HCCH, trong khi các nghiên cứu trên bệnh nhân THA có thể thành tố tăng đường máu sẽ ít hơn so với nghiên cứu của chúng tôi do đó tỉ lệ HCCH thấp hơn. Về nồng độ acid uric máu, kết quả nghiên cứu chúng tôi cho thấy tỉ lệ bệnh nhân ĐTĐ type 2 có tăng acid uric máu chiếm tỉ lệ 34,7%, nhưng tỉ lệ HCCH ở bệnh nhân ĐTĐ type 2 có tăng acid uric máu gia tăng và chiếm tỉ lệ 52%.
Kết quả này cao hơn nghiên cứu của Vũ Thị Thanh Huyền: 22% [5]. Nghiên cứu của Shokoofeh Bonakdaran (2014) về mối quan hệ giữa nồng độ cao acid uric máu và HCCH cho thấy có mối liên quan nghịch giữa nồng độ acid uric máu với đường huyết lúc đói [11], để giải thích điều này nhiều nghiên cứu đã chứng minh nồng độ acid uric ở bệnh nhân ĐTĐ type 2 thấp hơn ở những người không bị ĐTĐ hoặc ngay trong những bệnh nhân ĐTĐ type 2 thì nhóm có đường máu cao lại có nồng độ acid uric máu thấp hơn nhóm kiểm soát đường máu chặt chẽ [11]. Lý do được đưa ra thứ nhất là do lượng đường niệu ở bệnh nhân ĐTĐ góp phần tăng bài tiết acid uric ở thận. Thứ hai là sự đáp ứng viêm của bệnh ĐTĐ có vai trò bảo vệ. Mặt khác, tăng acid uric máu đã được chứng minh gây ra rối loạn chức năng nội mô và giảm sản xuất acid nitric. Giảm acid nitric có thể làm giảm insulin – kích thích đường đi vào trong cơ xương, góp phần vào sự đề kháng insulin và gây ĐTĐ. Ngoài ra, tăng acid uric máu có liên quan đến sự oxy hóa, điều này đóng một vai trò quan trọng trong bệnh sinh của ĐTĐ type 2. Tuy vậy ở bệnh nhân ĐTĐ type 2 có tăng acid uric, thì tần suất đột quỵ và tử vong chung cũng như tử vong do đột quỵ đều gia tăng[15].
3.2. Về tỷ lệ và đặc điểm HCCH ở bệnh nhân ĐTĐ type 2
Bảng 1. Tỉ lệ HCCH ở bệnh nhân ĐTĐ type 2
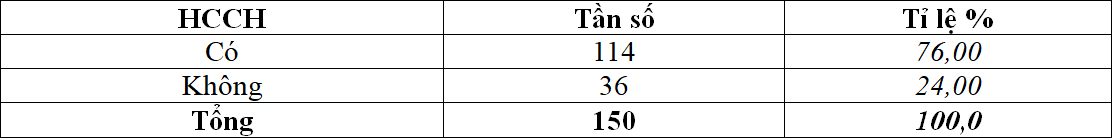
Tỉ lệ HCCH trong nghiên cứu chúng tôi: 76%, cao hơn nghiên cứu của Lê Thanh Đức và cộng sự (2011): 59,1%[4]. Nếu so sánh kết quả nghiên cứu chúng tôi với các kết quả khác theo tiêu chuẩn chẩn đoán HCCH của NCEP – ATP III, thì tỷ lệ HCCH từ kết quả nghiên cứu chúng tôi lại cao hơn so với nghiên cứu của các tác giả như: Nguyễn Thị Thu Thảo, Đoàn Văn Đệ, Nguyễn Thị Bích Đào(2011):69,2%[7]. Ngược lại nghiên cứu chúng tôi lại thấp hơn nghiên cứu của Nguyễn Thành Công (2006) tỷ lệ HCCH là: 86%[4]. Dựa trên các kết quả đã phân tích, chúng tôi nhận thấy tỷ lệ HCCH ở bệnh nhân ĐTĐ type 2 có sự khác nhau và thay đổi theo từng nghiên cứu. Sự khác nhau này có lẽ phụ thuộc vào đặc điểm mẫu nghiên cứu và sự áp dụng theo tiêu chuẩn chẩn đoán khác nhau.
Bảng 2. Tỉ lệ các thành phần rối loạn trong HCCH
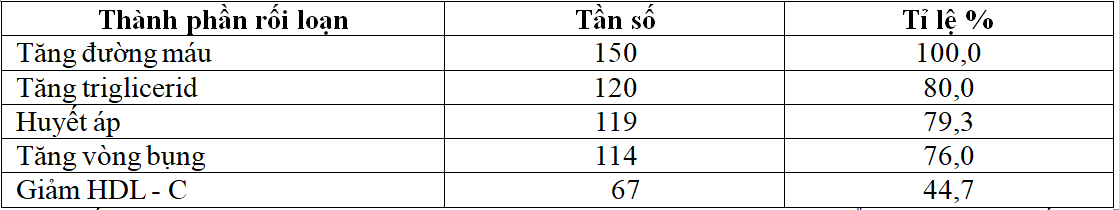
Vì đối tượng chúng tôi nghiên cứu là bệnh nhân ĐTĐ type 2 do đó hiển nhiên thành tố tăng đường máu chiếm tỷ lệ 100% trong thành phần cấu thành HCCH. Qua kết quả thống kê chúng tôi nhận thấy tăng triglycerid chiếm tỷ lệ 80%;huyết áp:79,33%; tăng vòng bụng: 76%.Ba thành tố này đều chiếm tỷ lệ cao với hơn 75% số lượng mẫu trong việc góp phần tham gia cấu thành HCCH, giảm HDL – C: 44,67%. Tỉ lệ các thành phần trong HCCH cũng thay đổi theo từng nghiên cứu, cụ thể: Lê Thanh Đức(2011) kết quả nghiên cứu cho thấy tăng triglycerid: 87,1%; huyết áp: 67,8%; tăng vòng bụng: 65%; còn giảm HDL – C có tỷ lệ phân bố ở mức thấp nhất 64,7%[4]. Kết quả nghiên cứu của chúng tôi cũng tương đồng với nghiên cứu theo tiêu chí ATP III của Nguyễn Thị Thu Thảo, cụ thể: tăng triglycerid: 83,1%; huyết áp: 74,7%; tăng vòng bụng: 63,9%; giảm HDL – C: 49,4%[7].
3.3. Tỷ lệ phân bố số lượng thành phần rối loạn trong HCCH
Bảng 3. Tỷ lệ phân bố số lượng thành phần rối loạn trong HCCH

Kết quả nghiên cứu của chúng tôi cho thấy tỉ lệ phân bố 3,4,5 thành phần rối loạn trong HCCH có xu hương tăng dần lần lượt là: 11,4%, 40,35%, 48,25%. Tỉ lệ này tương tự như nghiên cứu của Lê Thanh Đức: 9,4%, 41,5%, 49,1%[4]. So sánh kiểu phối hợp các thành phần cấu thành HCCH theo tiêu chuẩn của NCEP – ATP III của Trần Thị Phượng và của Hoàng Trung Vinh cho thấy tỉ lệ phân bố 3,4,5 thành phần rối loạn trong HCCH ngược lại có xu hướng giảm dần và lần lượt là: 66,33%, 26,63%, 7,04%[9].
Đã có bằng chứng cho thấy đối tượng càng có nhiều số lượng thành phần rối loạn trong HCCH thì nguy cơ biến cố tim mạch và tử vong càng cao[10], vì thế ở bệnh nhân ĐTĐ type 2 có số lượng thành phần rối loạn trong HCCH nhiều phải được quan tâm, hỗ trợ tư vấn trong việc điều trị góp phần thay đổi số lượng thành phần rối loạn trong HCCH đưa về xu hướng có lợi cho người bệnh.
3.4. Một số yếu tố liên quan độc lập với HCCH ở bệnh nhân ĐTĐ typ 2.
Bảng 4. Mối liên quan giữa một số yếu tố với HCCH qua phân tích đa biến.
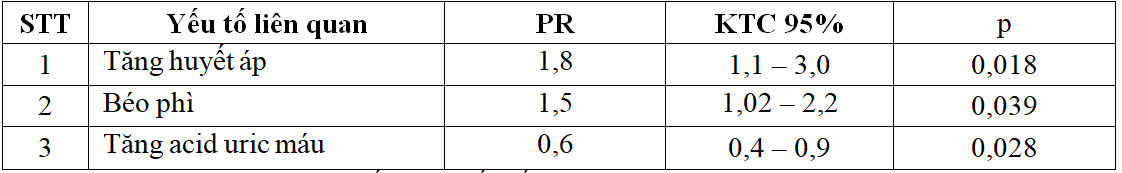
Nghiên cứu chúng tôi cho thấy có 3 yếu tố liên quan độc lập với HCCH ở bệnh nhân đái tháo đường type 2qua phân tích đa biến là: tăng huyết áp, thừa cân – béo phì và tăng acid uric máu, phù hợp với kết quả nghiên cứu của tác giả Redon[14] khi béo phì là một thành phần trong tiêu chuẩn đoán của WHO và thừa cân – béo phì là một trong những yếu tố góp phần làm gia tăng mạnh HCCH trên toàn cầu hiện nay.
Tăng huyết áp là yếu tố làm gia tăng mạnh tỷ lệ HCCH ở bệnh nhân ĐTĐ type 2, tăng acid uric máu trước đây được ATP III xem như một thành phần của HCCH nhưng thành phần này bị lãng quên theo thời gian[10]. Rất nhiều các nghiên cứu đã cho thấy acid uric là yếu tố nguy cơ độc lập cho bệnh tim mạch sau khi đã hiệu chỉnh.
Do đó cho đến nay acid uric vẫn đóng vai trò trong cơ chế bệnh sinh của bệnh tim mạch, bệnh tăng huyết áp và bệnh thận.
Mối tương quan giữa tăng acid uric máu với bệnh lý tim mạch cũng như tử vong do tim mạch đã được xác định trong các nhóm dân số nghiên cứu bao gồm những người khỏe mạnh cho đến những bệnh nhân đái tháo đường, suy tim, bệnh mạch vành, tăng huyết áp.
Tuy nhiên, ba yếu tố liên quan với HCCH này có thể thay đổi hoặc kiểm soát được nếu như có sự điều trị tích cực kiên trì và thích hợp nhằm giảm biến chứng và cải thiện tiên lượng ở bệnh nhân ĐTĐ type 2.
4. KẾT LUẬN
4.1. Tỷ lệ và đặc điểm HCCH ở bệnh nhân ĐTĐ type 2
– Tỷ lệ HCCH: Tỷ lệ HCCH ở bệnh nhân ĐTĐ type 2 là 76%.
– Đặc điểm HCCH ở bệnh nhân ĐTĐ type 2.
+ Tỷ lệ các thành tố rối loạn trong HCCH: Tăng triglycerid máu: 80%; Huyết áp (>130/85): 79,33%; Tăng vòng bụng: 76%; Giảm HDL – C máu: 44,67%
+ Tỷ lệ phân bố số lượng thành phần rối loạn trong HCCH: 03 thành phần: 11,4%; 04 thành phần: 40,35%; 05 thành phần: 48,25%.
4.2. Một số yếu tố liên quan độc lập với HCCH ở bệnh nhân ĐTĐ type 2.
Có 3 yếu tố liên quan độc lập với HCCH ở bệnh nhân ĐTĐ type 2 đó là tăng huyết áp; thừa cân – béo phì; tăng acid uric máu.
+ Tỷ lệ HCCH ở bệnh ĐTĐ type 2 có THAgấp 1,8 lần so với không THA (p = 0,018).
+ Tỷ lệ HCCH ở bệnh ĐTĐ type 2 thừa cân – béo phì gấp 1,5 lần so với người không thừa cân – béo phì (P = 0,039).
+ Tỷ lệ HCCH ở bệnh ĐTĐ type 2 tăng acid uric máu bằng 0,6 lần những người không có tăng acid uric máu (p = 0,028).
TÀI LIỆU THAM KHẢO
- Nguyễn Thành Công & Nguyễn Thy Khuê (2006), “Hội chứng chuyển hóa ở bệnh nhân đái tháo đường type 2”, Tạp chí y học TP. Hồ Chí Minh, 10(1), tr. 66-70.
- Lê Thanh Đức, Nguyễn Văn Trí & Nguyễn Đức Công (2011), “Hội chứng chuyển hóa ở bệnh nhân đái tháo đường type 2 tại Bệnh viện Đa khoa Vĩnh Long”, Tạp chí y học TP. Hồ Chí Minh, 15(Phụ bản số 1), tr. 271-276.
- Mai Lê Hiệp (2006), “Xác định và theo dõi diễn biến hội chứng chuyển hóa ở 3469 bệnh nhân đái tháo đường, 326 bệnh nhân rối loạn đường huyết và 724 người đến kiểm tra sức khỏe trong 7 năm (1998-2005)”, Kỷ yếu toàn văn các đề tài nghiên cứu khoa học, Hội nghị ĐTĐ và nội tiết TP.HCM mở rộng lần thứ III, tr. 63-74.
- Võ Thị Hà Hoa & Đặng Văn Trí (2010), “Hội chứng chuyển hóa ở bệnh nhân nữ trên 45 tuổi tăng huyết áp tại Bệnh viện C Đà Nẵng”, Tạp chí Nội khoa(4), tr. 710-720.
- Vũ Thị Thanh Huyền, Hà Trần Hưng, Đinh Thị Thu Hương (2015) ,“Khảo sát nồng độ Acid Uric huyết thanh ở bệnh nhân Đái tháo đường type 2 cao tuổi có hội chứng chuyển hóa”, Tạp chí nghiên cứu y học 94 (2), tr49-56.
- Hứa Thị Ngân & Văn Hữu Tài (2013), “Tỉ lệ hội chứng chuyển hóa và một số yếu tố liên quan ở bệnh nhân tăng huyết áp nguyên phát”, Y học thực hành, 897+898, tr. 73-76.
- Nguyễn Thị Thu Thảo, Đoàn Văn Đệ, Nguyễn Thị Bích Đào (2011), “Khảo sát hội chứng chuyển hóa trên bệnh nhân đái tháo đường type 2 mới chẩn đoán”, Tạp chí Y học thực hành (798) số 12/2011, tr. 111-115.
- Lê Quốc Tuấn, Trịnh Xuân Tráng, “Nghiên cứu hội chứng chuyển hóa ở bệnh nhân tăng huyết áp nguyên phát tại Bệnh viện đa khoa tỉnh Phú Thọ”, Tạp chí Y học thực hành (843) số 10/2012, tr. 59 – 63, 2012.
- Hoàng Trung Vinh (2004), “Nghiên cứu hội chứng chuyển hóa ở bệnh nhân tăng huyết áp nguyên phát”, Tạp chí thông tin Y dược(12), tr. 36-39.
- Alberti, K. G, Eckel, R. H, Grundy, S. M, Zimmet, P. Z, Cleeman, J. I, Donato, K. A, et al. (2009), “Harmonizing the metabolic syndrome: a joint interim statement of the International Diabetes Federation Task Force on Epidemiology and Prevention; National Heart, Lung, and Blood Institute; American Heart Assocciation; World Heart Fedetation; Internation, nal Atherosclerosis Society; and International Assocciation for the study of Obesity” Circulation, 120(16), pp.1640-1645.
- Bonakdaran S, Kharaqani B, Association of serum uric acid and metabolic syndrome in type 2 diabetes, Curr Diabetes Rev, 10(2), pp. 113 – 117., 2014.
- International Diabetes Federation (2006), The IDF consensus worldwide definition of the metabolic syndrome, pp. 1-7.
- International Diabetes Federation (2017), IDF diabetes atlas, 8th, 2017 Update.
- Redon, J. & Cifkova, R., “The metabolic syndrome in hypertension: diagnostic and therapeutic implications”, Curr Hypertens Rep, 9(4), pp. 305-313, 2007.
- Sanghamitra Pati, P. K. S. (2004), “The role of uric acid in cardiovascular disease and its clinical implications”, Orissa Journal of Medical Biochesmistry, 1, PP. 39-43.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




