KẾT QUẢ CA GHÉP ĐỒNG THỜI TỤY THẬN ĐẦU TIÊN
TẠI BỆNH VIỆN QUÂN Y 103 SAU 5 NĂM
Nguyễn Thị Phi Nga và cs
Bệnh viện Quân y 103-Học viện Quân y
ABSTRACT
The first simultaneous pancreas-kidney transplant patient in Militatry Hospital 103after 5 year flow-up
Background: In recent years, diabetes prevalence has increased steadily for both 2 types in Vietnam and around the world, which encouraged scientists to improve treatment efficiency for patients with diabetes. Regarding type 1 diabetes, insulin serves as the sole treatment up until now. Though with new generations of insulin, many patients still suffered from complications such as kidney failure and they might require dialysis in the future. Aim:To evaluate the result of the first simultaneous pancreas-kidney transplant patient (SPK) with type 1 diabetes mellitus and kidney failure after 5 years of follow-up.Subjects and methods: A 48-year-old male patient received simultaneously pancreas and kidney grafts from the same deceased donor at Military Hospital 103on March 1st, 2014. Selection criteria of candidate for SPK based on international guidelines and Japanese colleagues’ experiences. This was a descriptive study with annual follow-ups for 5 year. Main parameters were based on pancreas function (including blood glucose, HbA1c, C-peptide, insulin, amylase) and on kidney function (including blood urea, creatinine, eGFR). All complications were reported every hospitalization times of this patient.Results:The main results at the 5th year of transplantation are as follows: blood glucose: 5.45 mmol/L; HbA1c: 6.5%; C-peptide: 1.93 ng/mL; insulin: 6.09mU/L; amylase: 95.22 U/L; and on kidney function including blood urea: 7.06 mmol/L; creatinine: 119.41 µmol/L; eGFR 59.91 mL/min/1.73m2; and complications including: urinary tract infections, urethral leaking into penis, food poisioning, gastritis.Conclusion: The pancreas graft has functioned well and stably without the additional support from insulin.The function of kidney graft has been stable. Most complications during 5 years of transplant are related to infection especially urogenital infections. This success indicated that pancreas transplant, particularly simultaneous pancreas-kidney transplant can be performed in diabetes patients in Vietnam. Recommendation:Should addpancreas transplant as an optional treatment for patients with hyperlabile type 1 diabetes and simultaneous pancreas-kidney transplant for patients with type 1 diabetes with kidney failure.
TÓM TẮT
Đái tháo đường (ĐTĐ) đang có xu hướng ngày càng gia tăng cho cả 2 týp, thu hút sự quan tâm của các nhà nghiên cứu với mục đích nâng cao hiệu quả điều trị cho đối tượng bệnh nhân này. Đặc biệt đối với ĐTĐ týp 1, thuốc duy nhất cho đến nay vẫn là insulin. Mặc dù, đã có nhiều thế hệ insulin mới nhưng còn nhiều bệnh nhân dung nạp kém và có nhiều biến chứng, trong đó có suy thận, nguy cơ phải chạy thận nhân tạo. Một trường hợp đái tháo đường týp 1 có biến chứng suy thận được tiến hành ghép đồng thời tụy, thận tại Bệnh viện Quân y 103, ngày 1/3/2014. Mục tiêu: Đánh giá kết quả ca ghép đồng thời tụy thận đầu tiên sau 5 năm tại Bệnh viện Quân y 103.Đối tượng và phương pháp: Bệnh nhân nam, 48 tuổi, được ghép đồng thời tụy thận từ người cho chết não. Tiêu chuẩn lựa chọn bệnh nhân ghép tụy thông qua nghiên cứu tài liệu và tham khảo kinh nghiệm ghép của các đồng nghiệp Nhật bản; Nghiên cứu mô tả và đánh giá kết quả thu được so với giá trị xét nghiệm bình thường.Các chỉ số theo dõi hàng năm; Đánh giá chức năng tụy gồm: Glucose, HbA1c, C peptid, Insulin, Amylase máu; Đánh giá chức năng thận gồm:Ure, Creatinin máu, mức lọc cầu thận (eGFR theo MDRD); Biến chứng: thu thập theo các lần nằm viện của bệnh nhân.Kết quả: Các chỉ số chính tại thời điểm năm thứ 5 với Glucose máu: 5,45 mmol/l; HbA1c máu: 6,5%; C-peptid máu: 1,93 ng/ml; Insulin máu: 6,09 uU/l; Amylase máu: 95,22 U/l; Ure máu: 7,06 mmol/l; Creatinin máu: 119,41 µmol/l; mức lọc cầu thận (eGFR): 59,91 mL/min/1,73m2. Biến chứng và các bệnh xuất hiện trong 5 năm theo dõi gồm: nhiễm khuẩn tiết niệu, dò niệu đạo ra thân dương vật, nhiễm trùng nhiễm độc ăn uống, nhiễm vi rút cấp, viêm dạ dày.Kết luận: Sau 5 năm ghép đồng thờitụy thận, chức năng tuỵ ghép hoạt động ổn định, bệnh nhân không phải dùng Insulin,chức năng thận ghép duy trì. Quá trình sau ghép gặp biến chứng chủ yếu là nhiễm khuẩn tiết niệu. Với kết quả sau 5 năm ghép đồng thời tụy thận cho thấy Việt Nam có khả năng ghép tụy cho bệnh nhân ĐTĐ. Kiến nghị: nên đưa phương pháp ghép tụy vào một trong các lựa chọn điều trị cho các bệnh nhân ĐTĐ týp 1 không kiểm soát tốt với insulin, có nhiều cơn hạ glucose máu, đặc biệt ghép đồng thời tụy thận khi có kết hợp suy thận.
Chịu trách nhiệm chính:Nguyễn Thị Phi Nga
Ngày nhận bài: 01/4/2019
Ngày phản biện khoa học: 16/4/2019
Ngày duyệt bài: 30/4/2019
1.ĐẶT VẤN ĐỀ
Ghép tuỵ là phương phápđược chứng minh có thể phục hồi đường huyết về hoàn toàn bình thường ở bệnh nhân đái tháo đường với ba loại hình chính là: ghép tụy đơn độc (pancreas transplant alone – PTA); ghép tụy sau khi đã ghép thận (pancreas after kidney transplant-PAK) và ghép đồng thời tụy, thận (simultaneous pancreas and kidney transplant – SPK).
Ghép đồng thời tụy, thận thường được chỉ định cho các bệnh nhân đái tháo đường týp 1 có biến chứng suy thận.Duy trì chức năng của tạng ghép liên quan chặt chẽ đến lợi ích sống còn của bệnh nhân sau ghép. Vì vậy vấn đề theo dõi diễn biến sau ghép là vấn đề cực kỳ quan trọng.
Tại Việt Nam, ca thành công ghép đồng thời tụy, thận đầu tiên vào ngày 1 tháng 3 năm 2014 tại Bệnh viện Quân y 103, Học viện Quân y đã khẳng định Việt Nam có khả năng ghép tụy, tuy nhiên, kết quả sau ghép có thực sự cải thiện chất lượng cuộc sống bệnh nhân mang lại lợi ích lâu dài hay không, và để có thêm kinh nghiệm cho các ca tiếp theo, nghiên cứunhằm mục tiêu:
– Đánh giá kết quả ca ghép đồng thời tụy thận đầu tiên tại Bệnh viện Quân y 103 sau 5 năm.
– Rút ra một số kinh nghiệm chăm sóc và điều trị sau ghép đồng thời tụy thận trên ca ghép.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1.Đối tượng nghiên cứu
Bệnh nhân: Phạm Thái H. 48 tuổi, nam giới, nghề nghiệp: bộ đội.
Chẩn đoán: đái tháo đường týp 1, biến chứng suy thận mạn tính độ 2, tăng huyết áp.
Quá trình bệnh lý:
– Được chẩn đoán đái tháo đường týp 1 năm 27 tuổi(khoảng 16 năm trước ghép), điều trị thường xuyên bằng Insulin, nhiều đợt nhập viện. 4 năm trước ghép tạng, xuất hiện biến chứng suy thận mạn tính. 2 năm trước ghép, tình trạng đường huyết không ổn định, khó kiểm soát, lượng đường huyết cao nhất đo được là 29 mmol/l; đồng thời, mỗi tuần, bệnh nhân có 1 đến 2 cơn hạ đường huyết.Ngay trước ghép, suy thận độ 3. Bệnh nhân chưa chạy thận nhân tạo.5 tháng trước ghép xuất hiện tăng huyết áp, dùng thuốc hạ huyết áp hàng ngày.
– Bệnh nhân được ghépđồng thời tụy thận từ người cho chết nãongày 1 tháng 3 năm 2014 tại Bệnh viện Quân y 103.
2.2. Phương pháp nghiên cứu
Mô tả và đánh giá bệnh nhâncác thời điểm trước ghép, ngay sau ghép và hàng năm sau ghép, kết quả thu được so sánh với giá trị xét nghiệm bình thường. Các chỉ tiêu theo dõi gồm: lâm sàng, xét nghiệm đánh giá chung, chức năng tụy, thận.
Các xét nghiệm trước ghép:huyết học, sinh hóa, vi sinh vật, miễn dịch (theo quy trình bệnh nhân ghép tạng).
Các chỉ tiêu nghiên cứu sau ghép:
– Chức năng thận: ure, creatinin, MLCT
– Chức năng tụy: insulin, C-peptid, amylase
– Biến chứng sau ghép: thu thập theo các lần nhập viện của bệnh nhân.
3. KẾT QUẢ
3.1. Đặc điểm diễn biến glucose qua theo dõi 7 ngày của bệnh nhân trước ghép
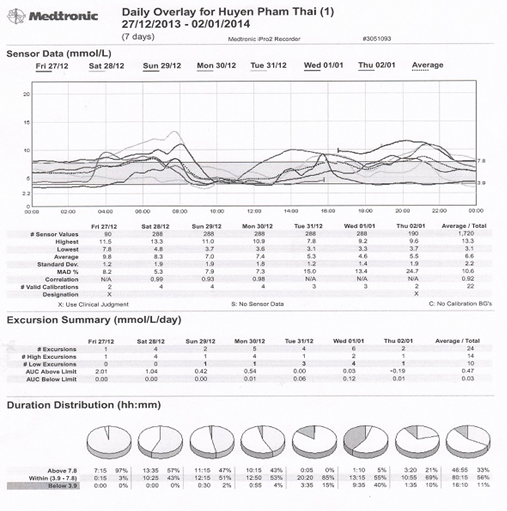
Hình 3.1: Diễn biến glucose máu 7 ngày theo dõi liên tục của bệnh nhân
Nhận xét: Có nhiều thời điểm glucose máu nằm ngoài giới hạn kiểm soát tốt glucose máu(44%) với tổng thời gian 63 giờ 05 phút trong tổng số 143 giờ 20 phút theo dõi. Trong 44% thời gian glucose máu ngoài ngưỡng thì có đến 11% (16 giờ 10 phút) thời gian theo dõi glucose máu ở mức hạ glucose máu.
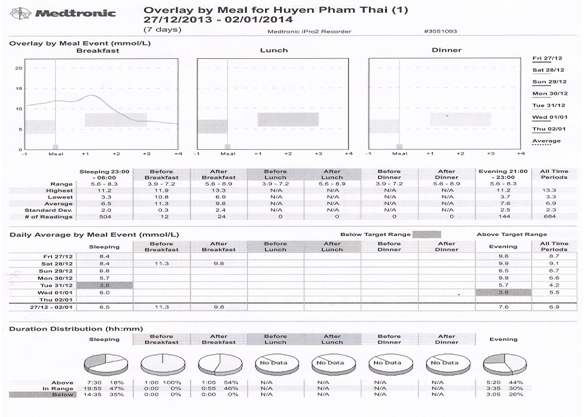
Hình 3.2: Diễn biến đường máu 7 ngày theo bữa ăn của bệnh nhân
Nhận xét: Glucose máu dao động trước và sau bữa ăn từ 3,8 – 11,3 mmol/L.
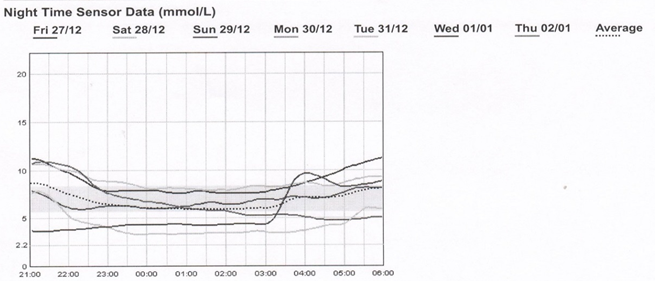
Hình 3.3: Diễn biến glucose máu ban đêm trong 7 ngày của bệnh nhân
Nhận xét: Glucose máu của bệnh nhân có diễn biến phức tạp, đặc biệt là đêm ngày thứ 5 và thứ 6, glucose máu dưới ngưỡng 3,8 mmol/L.
3.2. Đặc điểm liên quan đến phẫu thuật
Bảng 1. Đặc điểm liên quan đến phẫu thuật
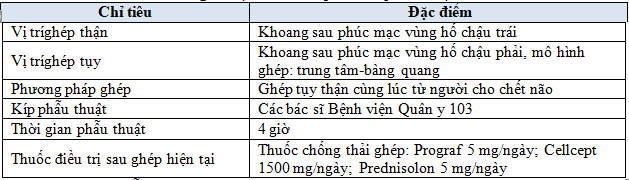
Nhận xét: Kíp phẫu thuật với 100% là các bác sĩ Việt Nam.
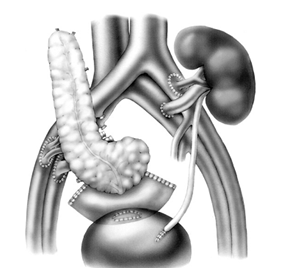
Hình 3.4. Mô hình ghép đồng thời tụy, thận được sử dụng
3.3. Diễn biếnchức năng tụy, thận 5 năm sau ghép
Bảng 2. Chức năng tụy trong 5 năm sau ghép
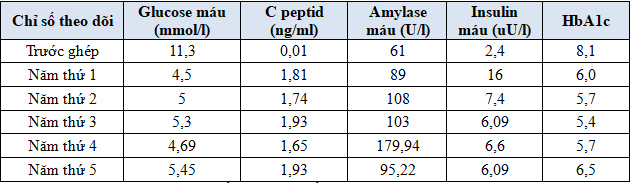 Nhận xét: Chức năng tụy nội tiết hoạt động tốt trong 5 năm sau ghép, đường máu luôn duy trì trong giới hạn bình thường, nồng độ Insulin, C peptid bình thường, HbA1c ổn định trong khoảng 5,4-6,5%; Chức năng tụy ngoại tiết: hoạt động ngoại tiết của tụy ghép ổn định trong giới hạn cho phép.
Nhận xét: Chức năng tụy nội tiết hoạt động tốt trong 5 năm sau ghép, đường máu luôn duy trì trong giới hạn bình thường, nồng độ Insulin, C peptid bình thường, HbA1c ổn định trong khoảng 5,4-6,5%; Chức năng tụy ngoại tiết: hoạt động ngoại tiết của tụy ghép ổn định trong giới hạn cho phép.
Bảng 3.Chức năng thận trong 5 năm sau ghép
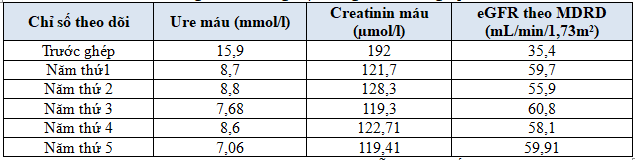 Nhận xét:Chức năng thận cải thiện rõ sau ghép và vẫn duy trì tốtliên tục trong 5 năm sau ghép, nồng độ ure, creatinin cải thiện và duy trì.Tuy nhiên mức lọc cầu thận ở mức tương đương bệnh thận mạn tính giai đoạn 3.
Nhận xét:Chức năng thận cải thiện rõ sau ghép và vẫn duy trì tốtliên tục trong 5 năm sau ghép, nồng độ ure, creatinin cải thiện và duy trì.Tuy nhiên mức lọc cầu thận ở mức tương đương bệnh thận mạn tính giai đoạn 3.
Bảng 4. Các biến chứng sau ghép
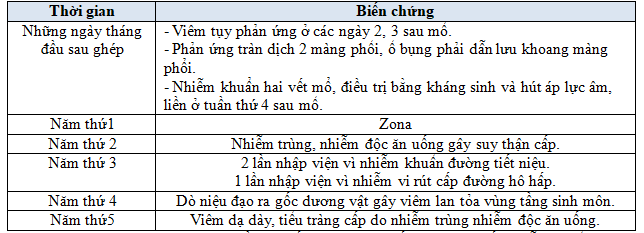 Nhận xét: Hàng năm bệnh nhân đều có biến chứng, chủ yếu liên quan đến nhiễm khuẩn, phải nhập viện điều trị.
Nhận xét: Hàng năm bệnh nhân đều có biến chứng, chủ yếu liên quan đến nhiễm khuẩn, phải nhập viện điều trị.
4. BÀN LUẬN
4.1. Đặc điểm bệnh nhân và glucose máu qua theo dõi 7 ngày liên tụctrong thời gian chờ ghép
Bệnh nhân có đái tháo đường týp 1, với thuốc hiện dùng khó kiểm soát được bệnh (HbA1c 8,1%). Bệnh nhân được đưa vào danh sách chờ ghép qua đề tài “Điều tra, khảo sát nhu cầu ghép tụy của bệnh nhân người lớn có chỉ định ghép tụy tại Bệnh viện Nội tiết Trung ương và Bệnh viện 103” thuộc đề tài KC 10 “Nghiên cứu một số vấn đề ghép tụy trên thực nghiệm để tiến tới ghép tụy trên người ở Việt Nam” nên được nhập viện để hoàn thiện hồ sơ trước ghép, trong đó có theo dõi glucose máu liên tục 7 ngày bằng máy của hãng Medronic. Ngay tại bệnh viện, với sự kiểm soát và theo dõi chặt chẽ và dùng thuốc đúng phác đồ nhưng glucose máu vẫn rất dao động từ 3,1 – 13,3 mmol/L (hình 3.1). Đáng lưu ý hơn nữa là có thời điểm glucose máu thấp vào ban đêm (hình 3.3), đây là nguy cơ cao ảnh hưởng đến chất lượng cuộc sống cũng như tính mạng của bệnh nhân. Tuy nhiên khi giảm bớt liều insulin thì glucose máu cả lúc đói và sau ăn đều tăng khá cao (10 – 25 mmol/L qua theo dõi bằng máy cá nhân tại nhà). Bên cạnh đó, glucose máu sau ăn của bệnh nhân cũng có dao động từ 6,9 đến 13,3 (hình 3.2). Đây cũng là nguyên nhân thúc đẩy sự tiến triển nhanh các biến chứng mãn tính của đái tháo đường đặc biệt là biến chứng tổn thương thận và dẫn đến suy thận mạn tính.Chức năng tuyến tụy nội tiết hầu như không còn, thể hiện qua C peptid: 0,01 ng/mL (bình thường 0,5 – 2 ng/mL); Insuline máu 2,4 µU/mL (bình thường 7,1 – 16 µU/mL). Tình trạng tổn thương thận là rất rõ rệt và tiến triển tương đối nhanh. Các biểu hiện tổn thương thận qua protein niệu mới xuất hiện khoảng 4 năm (từ tháng 6/2010) nhưng đến tháng 5/2013 đã bắt đầu có biểu hiện suy thận. Thời điểm trước ghép, bệnh nhân đã bị suy thận giai đoạn 3 với Creatin máu 192 µmol/L và Ure máu: 15,9 mmol/L.
Với diễn biến Glucose máu và tổn thương thận như đã phân tích ở trên cho thấy tiến triển nặng dần và nhanh của tổn thương thận là không thể tránh khỏi nếu không có được biện pháp tốt hơn để kiểm soát glucose máu cho bệnh nhân.
4.2. Bàn luận về chỉ định và chống chỉ định ghép tụy
Để điều trị ĐTĐ đã có biến chứng, phương pháp hiệu quả hiện nay vẫn là ghép tụy toàn bộ, hay còn gọi là ghép tụy tạng. Mỗi năm, khoảng 1300 người bị bệnh ĐTĐ týp 1 được ghép tụy toàn bộ. Số lượng lớn các ca ghép tụy tạng được thực hiện trên thế giới đã nói lên tính hiệu quả của giải pháp này.Ghép tụy có thể kéo dài cuộc sống của bệnh nhân mắc bệnh ĐTĐ một cách đáng kể. Tuy nhiên, về mặt thực chất thì ghép tụy không trực tiếp cứu sống tính mạng bệnh nhân như ghép tim, gan, thận. Nhưng nó là phương pháp hữu hiệu để điều trị và ngăn ngừa biến chứng, nâng cao chất lượng cuộc sống . Chính vì vậy, do cân nhắc lợi ích và nguy cơ mà người ta ít khi ghép tụy đơn độc, chủ yếu là ghép tụy cùng với ghép thận khi đã suy thận,cho đến nay, khoảng 88% các ca ghép tụy đã được tiến hành bởi ghép đồng thời tụy – thận. Phần lớn các ca ghép tụy là ghép tụy toàn bộ từ người cho chết, chỉ có một số ít là ghép tụy một phần từ người cho sống. Những thành công trong ghép tụy, sau nhiều năm đã cho thấy hiệu quả cải thiện có ý nghĩa cuộc sống của người ĐTĐ. Ghép tụy mang lợi ích trong phục hồi theo thời gian dài trên biến chứng thận và thần kinh ĐTĐ. Tuy nhiên phương pháp này thường được tiến hành sau nhiều năm bị bệnh.
Việc xác định một người nào đó có cần được ghép tụy hay không là một việc không đơn giản. Có sự khác biệt rất lớn về quan điểm giữa các trung tâm ghép tụy trên thế giới về vấn đề này. Tại một trung tâm nhất định, quan điểm cũng thay đổi theo thời gian.Xác định một bệnh nhân cần được ghép tụy trước hết là phụ thuộc vào chỉ định y học đối với bệnh nhân đó, sau đó là phụ thuộc vào mong muốn, ý chí của người bệnh, cuối cùng là phụ thuộc vào mong muốn và khả năng của cơ sở y tế.
Cho đến nay, chưa có được khuyến cáo hay guidelines thống nhất cho việc chỉ định ghép tụy. Tại Việt Nam, qua tổng quan tài liệu, đặc biệt là từ kinh nghiệm của các đồng nghiệp Nhật Bản mà nhóm nghiên cứu được đi học về ghép tụy cùng kết quả nghiên cứu các đề tài, đã đưa ra chỉ định và chống chỉ định ghép tụy như sau:
Chỉ định
– Đái tháo đường týp 1 hoặc týp 2 không kiểm soát được glucose máu: Nhiều đợt và nặng của nhiễm toan ceton; Nhiều đợt và nặng của hạ đường huyết; Theo dõi Glucose máu liên tục/24h trong 7 ngày: xuất hiện các thời điểm Glucose máu nằm ngoài ngưỡng 3,8 – 11,0 mmol/L, trong đó có ≥ 2 thời điểm dưới 3,8 mmol/L,với điều kiện đã sử dụng đúng và đầy đủ insulin.
– Đã có biến chứng suy thận mạn giai đoạn 2 trở lên.
Và đảm bảo các điều kiện:
– Có khả năng chịu đựng phẫu thuật và thuốc ức chế miễn dịch (được xác định bởi đánh giá y học trước ghép).
– Chức năng tim phổi phù hợp: Test gắng sức ± chụp động mạch không có bệnh động mạch vành có ý nghĩa hoặc chống chỉ định tim khác.
– Không có tổn thương hệ thống cơ quan khác.
– Có khả năng chịu đựng về tâm lý, cảm xúc.
Chống chỉ định:
– Tình trạng tim mạch không đảm bảo: Chụp động mạch chỉ ra bệnh mạch vành không có khả năng phù hợp; EF < 30%; Nhồi máu cơ tim mới.
– Đang có bệnh lý nhiễm trùng,HIV dương tính,HBsAg dương tính.
– Bệnh ác tính mới hoặc được điều trị không hoàn toàn.
– Loét dạ dày đang hoạt động không được điều trị.
– Đang có tình trạng nghiện (nghiện rượu mạn, thuốc phiện).
– Đang có bệnh tâm thần nặng.
– Bệnh nhân không có khả năng ký nhận cam kết điều trị. Tình trạng tâm thần kinh không ổn định, không đủ khả năng tuân thủ và thực hiện liệu trình điều trị thuốc sau ghép.
– Bệnh nhân có bệnh lý hệ thống ảnh hưởng nghiêm trọng tới tuổi thọ hoặc làm giảm khả năng hồi phục. Bệnh nhân có rối loạn chức năng gan, phổi không hồi phục.
Trên bệnh nhân nghiên cứu này, đái tháo đường týp 1,nồng độglucose máu dao động từ 2,5 – 29 mmol/l mặc dù được bác sĩ chuyên khoa phối hợp điều chỉnh thuốc; Hàng tuần, bệnh nhân có 1 đến 2 cơn hạ glucose máu trên lâm sàng làm bệnh nhân rất lo lắng, có lúc sợ tiêm, đồng thời có biến chứng suy thận mạn.Kết quả báo cáo bước đầu 5 năm sau ghép là một minh chứng ủng hộ chỉ định ghép đồng thời tuỵ thậncho bệnh nhân này là phù hợp.Tiến triển nặng dần của tổn thương thận là không thể tránh khỏi nếu không có được biện pháp tốt nhất kiểm soát glucose máu ở bệnh nhân.
4.3. Bàn luận về kết quả
Khả năng phẫu thuật ghép tụy
Trên thế giới, ghép tụy toàn bộ được thực hiện trên người lần đầu tiên vào ngày 17/12/1966 tại Đại học Minnesota (Mỹ). Bệnh nhân bị ĐTĐ nặng, sau ghép, tình trạng đường huyết cải thiện rõ rệt. Tuy nhiên, bệnh nhân tử vong sau 2 tháng.Ca đầu tiên được coi là thành công (nghĩa là sống trên 1 năm) cũng được thực hiện tại đại học này vào ngày 3/6/1969.Mặc dù tụy là cơ quan thứ tư, sau thận, gan, tim, được ghép thành công trên người nhưng trong một thời gian dài ghép tụy không phát triển mạnh vì kỹ thuật ngoại khoa phức tạp, có nhiều biến chứng và hiểu biết về vấn đề miễn dịch, thải ghép còn hạn chế. Ghép tụy một phần từ người cho sống ca đầu tiên là của một người mẹ đã cho một phần tụy (thân và đuôi tụy) cho con gái bị bệnh ĐTĐ.Trước đó hai năm rưỡi, bà cũng đã cho thận để ghép cho con gái.Ca ghép được tiến hành ngày 10/6/1979 tại Đại học Minnesota (Mỹ).Tụy là cơ quan thứ 2 được ghép từ người cho sống sau thận.Mặc dù vậy, chỉ có khoảng 1% các ca ghép tụy trên thế giới là từ người cho sống. Lý do ít ghép tụy từ người cho sống là do khả năng rủi ro, nguy hiểm với người cho, đặc biệt khi cắt tụy bằng phương pháp mổ mở, là tương đối lớn. Kỹ thuật ghép tụy một phần cũng phức tạp hơn ghép tụy toàn bộ. Gần đây nhờ các tiến bộ kỹ thuật, đặc biệt là kỹ thuật mổ nội soi, phẫu thuật lấy tụy đã an toàn và ít ảnh hưởng đến sức khoẻ người cho hơn do vậy ghép tụy từ người cho sống cũng được phát triển hơn [34]. Ghépkhối tụy-thận được lấy từ nguồn cho chết não hoặc chết ngừng tim.
Tại Việt Nam, Bệnh viện Quân y 103, Học viện Quân y là một trong các trung tâm ghép tạng trong cả nước, trước khi ghép tụy, đã thành công trong ghép thận, ghép gan và ghép tim, vì vậy với đội ngũ y bác sĩ giàu kinh nghiệm, trang thiết bị hiện đại, phương pháp tổ chức, theo dõi, quản lý bệnh nhân tốt đảm bảo thành công kỹ thuật ghép. Gần đây nhất, 21/2/2017 ca ghép phổi từ người cho sống đầu tiên đã được thực hiện thành công.
Chức năng tụy thận theo thời gian sau ghép
Chức năng tuỵ nội tiết và ngoại tiết đều hoạt động tốt sau ghép. Bệnh nhân được quản lý chặt chẽ, định kỳ khám hàng tháng trong năm đầu, 3 tháng/lần trong các năm tiếp theo. Chức năng tuỵ nội và ngoại tiết hoạt động tốt, glucose máu luôn duy trì ở mức tối ưu, bệnh nhân không dùng Insulin, nồng độ C-peptid, Insulin và Amylase máu có giao động nhưng trong giới hạn bình thường.Đặc biệt là sự ổn định glucose trong 5 năm sau ghép thể hiện ở chỉ số HbA1c luôn ở trong giới hạn 5,4-6,5%. Trong nghiên cứu của Christoph D Dieterlecũng cho thấy có sự ổn định HbA1c trong giới hạn bình thường 10 năm sau ghép tuy, có sự tăng dần rất ít nồng độ HbA1c qua các năm. Các xét nghiệm đánh giá chức năng thận cho thấy thận ghép hoạt động tốt, duy trì ổn định, tuy nhiên có xu hướng tăng dần.Đây là những kết quả của đợt cuối năm và ngoài các đợt bệnh nhân có biến chứng phải nhập viện điều trị.Chức năng thận của bệnh nhân sau ghép cũng đã được cải thiện rõ rệt và duy trì ổn định liên tục trong 5 năm, thể hiện bằng chỉ số mức lọc cầu thận duy trì 59,7-60,8mL/min/1,73m2(bảng 4).Điều này cũng phù hợp với bệnh lý tổn thương thận do đái tháo đường có sẵn từ trước ghép của bệnh nhân. Trên bệnh nhân này còn có tình trạng thiếu máu đẳng sắc mức đô nhẹ mà do dung lượng hạn chế của bài báo, chúng tôi không trình bày, tuy nhiên ổn định không có xu hướng tăng lên. Một số nghiên cứu cho rằng điều này ảnh hưởng của nhiều yếu tố trong đó có vai trò của sự đáp ứng của tạng ghép và vai trò của các thuốc ức chế thải ghép.
Với bệnh nhân này, việc không phải tiêm insulin, không còn phải thử glucose máu hàng ngày, cũng như không còn gặp các cơn hạ glucose máu là những điều mang lại cho bệnh nhân cảm giác rất hài lòng đã góp phần nâng cao chất lượng cuộc sống của BN.
Trước năm 2007, các nghiên cứu chủ yếu tập trung vào đánh giá các kết quả sau ghép trong mục tiêu ngắn hạn.Năm 2007,Angelika C. Gruessner và Cs báo cáo các kết quả dài hạn (>5 năm sau ghép) trên hơn 9000 bệnh nhân ghép tuỵ ở cả 3 loại hình (ghép tụy đơn độc, ghép tụy sau ghép thận và ghép đồng thời thận tụy). Trong đó ghép đồng thời tuỵ thận cho kết quả 72% tuỵ ghép sống sau 5 năm và 80% thận ghép sống sau 5 năm. Dựa vào các diễn biến lâm sàng và các kết quả xét nghiệm cho thấy trên bệnh nhân đang có diễn biến tốt, và đạt được các mục tiêu ngắn hạn sau ghép. Tuy nhiên cần tiếp tục quản lý chặt chẽ để đánh giá thêm các kết quả dài hạn.Dựa vào các kết quả của nhiều nghiên cứu trước đó cho thấy sự khả quan của bệnh nhân trong các mục tiêu dài hạn.
Biến chứng sau ghép
Chưa có nhiều nghiên cứu công bố biến chứng sau ghép, tuy nhiên, đây là phẫu thuật lớn, trên cơ địa bệnh nhân đái tháo đường là đối tượng tập hợp nhiều yếu tố nguy cơ tim mạch, tổn thương mang tính hệ thống, nguy cơ nhiễm khuẩn cao, phức tạp nên dễ hiểu khi bệnh nhân có biến chứng liên quan đến cuộc mổ cũng như biến chứng muộn theo thời gian. Đồng thời, bệnh nhân còn chịu gánh nặng do các biến chứng liên quan đến tác dụng không mong muốn của thuốc chống thải ghép là các thuốc ức chế miễn dịch.
Trên bệnh nhân này, mặc dù được theo dõi chặt chẽ, hàng năm bệnh nhân đều có biến chứng, chủ yếu liên quan đến nhiễm khuẩn, phải nhập viện điều trị. Trong đó, có dò niệu đạo ra gốc dương vật gây viêm lan tỏa bộ phận sinh dục phải nằm viện dài ngày (21/2 – 20/4/2018), việc chẩn đoán khó khăn, sau nhiều ngày theo dõi, làm nhiều xét nghiệm, cuối cùng được chẩn đoán bằng đánh giá tình trạng dịch rỉ ra ở gốc dương vật khi đi tiểu và làm xét nghiệm dịch có amylase tăng cao. Ngoài ra, mỗi đợt bệnh nhân có biến chứng, chức năng thận có phần kém đi, thậm chí suy thận cấp, tuy nhiên sau đợt điều trị tích cực, chức năng thận đều được cải thiện trở lại. Theo chúng tôi, sở dĩ trên bệnh nhân có biến chứng về tiết niệu, nhất là biến chứng rò gốc dương vật là do trên bệnh nhân đã áp dụng mô hình ghép tụy đưa phần dịch tụy ngoại tiết vào bàng quang bằng cách nối mỏm tá tràng có ống tụy nối vào bàng quang. Do vậy men tụy amylase tiết trực tiếp vào bàng quang do đó dẫn đến nguy cơ viêm bàng quang. Tuy nhiên, khi áp dụng mô hình nối mỏm tá tràng vào bàng quang thì khi có rò miệng nối giữa mỏm tá tràng và bàng quang thì chăm sóc sẽ dễ hơn và ít nguy cơ gây viêm phúc mạc dẫn đến nguy hiểm cho tính mạng người bệnh.
4.4. Bài học kinh nghiệm
– Về chỉ định: vì chưa có guideline chung nên cần cân nhắc giữa lợi ích và nguy cơ trên từng bệnh nhân cụ thể. Ghép tụy thận đồng thời từ người cho chết là chỉ định nhiều nhất, phù hợp cho bệnh nhân đái tháo đường có biến chứng suy thận.
– Về kỹ thuật ghép: Khi có kinh nghiệm hơn về kỹ thuật, cân nhắc lựa chọn kỹ thuật nối mỏm tá tràng có phần tụy ngoại tiết vào ruột non, như vậy sẽ đảm bảo sinh lý hơn, tránh được các nguy cơ biến chứng về đường tiết niệu do ảnh hưởng của men amylase.
– Theo dõi sau ghép: biến chứng nhiễm khuẩn là hay gặp nhưng không phải dễ chẩn đoán chính xác về vị trí, loại vi khuẩnvì vậy cần đầu tư thời gian, công sức theo dõi, làm xét nghiệm phù hợp để chẩn đoán, điều trị tích cực.
- KẾT LUẬN
Sau 5 năm ghép đồng thờitụy thận, chức năng tuỵ ghép hoạt động ổn định, bệnh nhân không phải dùng Insulin. Chức năng thận ghép duy trì. Quá trình sau ghép gặp biến chứng chủ yếu là nhiễm khuẩn tiết niệu. Với kết quả sau 5 năm ghép tụy thận đồng thời cho thấy Việt Nam có khả năng ghép tụy cho bệnh nhân ĐTĐ.
TÀI LIỆU THAM KHẢO
- Dieterle, C.D., et al. (2007), Metabolic follow-up after long-term pancreas graft survival. European journal of endocrinology. 156(5): p. 603-610.
- Dean P. G., Kudva Y. C., and Stegall M. D.(2008), “Long-term benefits of pancreas transplantation”, Current opinion in organ transplantation,Vol 13, pp.85-90.
- Gruessner, A.C., D.E. Sutherland, and R.W. Gruessner (2012),Long-term outcome after pancreas transplantation. Current opinion in organ transplantation, 17(1): p. 100-105.
- Konstantinos N. Haritopoulos and Nadey S. Hakim “Indications for kidney and pancreas transplantation and patient selection”, Pancreas and Islet Transplantation, Oxford university press,Vol.
- Larsen J. L.(2004), “Pancreas transplantation: indications and consequences”, Endocrine reviews,Vol 25, pp.919-946.
- Mittal S., and Gough S. C.(2013), “Pancreas transplantation: a treatment option for people with diabetes”, Diabetic medicine : a journal of the British Diabetic Association,Vol.
- Singh R. P., Rogers J., Farney A. C., Hartmann E. L., Reeves-Daniel A., Doares W., Ashcraft E., Adams P. L., and Stratta R. J. (2008), “Do pretransplant C-peptide levels influence outcomes in simultaneous kidney-pancreas transplantation?”, Transplantation proceedings,Vol 40, pp.510-512.
- Sollinger H. W., Odorico J. S., Knechtle S. J., D’alessandro A. M., Kalayoglu M., and Pirsch J. D.(1998), “Experience with 500 simultaneous pancreas-kidney transplants”, Annals of surgery,Vol 228, pp.284-296.
- Vanrenterghem, Y. (2009), Anemia After Kidney Transplantation. Transplantation, 87(9): p. 1265-1267.
- White S. A., Shaw J. A., and Sutherland D. E.(2009), “Pancreas transplantation”, Lancet,Vol 373, pp.1808-1817.
- Winkelmayer, W.C. and A. Chandraker (2008), Postransplantation Anemia: Management and Rationale. Clinical Journal of the American Society of Nephrology : CJASN, 3(Suppl 2): p. S49-S55.
- Young B. Y., Gill J., Huang E., Takemoto S. K., Anastasi B., Shah T., and Bunnapradist S.(2009), “Living donor kidney versus simultaneous pancreas-kidney transplant in type I diabetics: an analysis of the OPTN/UNOS database”, Clinical journal of the American Society of Nephrology : CJASN,Vol 4, pp.845-852.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



