BIỂU HIỆN TỔN THƯƠNG THẬN Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TYPE 2
BS.CKII. Vũ Công Nghĩa1,
Ts. Bs. Phạm Quốc Toản2, PGS. TS. Hoàng Trung Vinh2
1. TTYT Việt – Xô Petro
2. Học viện Quân y
SUMMARY
Manifestations of nephropathy in type 2 diabetic patients
Objective: To evaluate the proportion and characteristics of nephropathy in type 2 diabetic patients. Subjects and methods: Prospective, cross – sectional descriptive study was carried out on 152 diabetic patients treated in Cho Ray Hospital, was examined the 10 urine criteria, urine albumin/creatinin ratio (ACR) and glomerular filtration rate (GFR). Using classification of ACR and chronic kidney disease by KDOQI – 2012. Results: positive albuminuria by 10 urine criteria in 63,8%; ACR (+) in 82,9% which of microalbuminuria (MAU) in 56,6%; macro-albuminuria (MAC) in 26,3%. The stage of chronic kidney disease as follows: stage 1 in 17,1%; stage 2 in 22,4%; stage 3 in 36,8%; stage 4 in 19,7% and stage 5 in 3,9%. The stage of chronic kidney disease from 3 to 5 in 60,4%. Conclusion: type 2 diabetic patients was treated in hospital have high proportion of nephropathy by albuminuria and stage of chronic kidney disease.
Keywords: type 2 diabetes mellitus, nephropthy, urine albumin/creatinin ratio (ACR), glomerular filtration rate (GFR).
Chịu trách nhiệm chính:
Ngày nhận bài:
Ngày phản biện khoa học:
Ngày duyệt bài:
1. ĐẶT VẤN ĐỀ
Đái tháo đường typ 2 là bệnh chuyển hóa gây nhiều biến chứng cơ quan đích. Các biến chứng chủ yếu bao gồm tổn thương mạch máu nhỏ và mạch máu lớn. Trong số các biến chứng mạch máu nhỏ xuất hiện sớm, gặp với tỷ lệ cao phải kể đến là tổn thương thận. Biến chứng thận để lại hậu quả nặng nề, gia tăng tỷ lệ tử vong đặc biệt là bệnh thận mạn tính giai đoạn cuối.
Tổn thương thận do đái tháo đường typ 2 còn gọi là bệnh thận do đái tháo đường biểu hiện đặc trưng bởi sự xuất hiện albumin niệu và/hoặc giảm mức lọc cầu thận. Trong nhiều loại hình xét nghiệm thì tỷ số albumin/ creatinin niệu là chỉ số khách quan, dễ thực hiện nhưng có độ chính xác cao, được sử dụng rộng rãi. Phát hiện albumin niệu và ước lượng mức lọc cầu thận để đánh giá tổn thương thận do đái tháo đường giúp phát hiện đầy đủ các biến đổi cấu trúc và chức năng thận. Đề tài nghiên cứu nhằm mục tiêu: Khảo sát tỷ lệ, đặc điểm tổn thương thận ở bệnh nhân đái tháo đường typ 2 dựa vào ACR và mức lọc cầu thận.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP
2.1. Đối tượng: 152 bệnh nhân đái tháo đường typ 2 điều trị tại Bệnh viện Chợ Rẫy với các tiêu chuẩn.
2.1.1. Tiêu chuẩn lựa chọn.
+ Đái tháo đường typ 2 đã được xác định.
+ Có hoặc chưa điều trị.
+ Có hoặc không có bệnh kèm theo, biến chứng cơ quan đích.
+ Bao gồm các lứa tuổi, thuộc 2 giới.
2.1.2. Tiêu chuẩn loại trừ.
+ Có các biến chứng mạn tính nặng như xơ gan, suy tim.
+ Đang mắc các bệnh cấp tính, nhiễm trùng.
+ Đang điều trị thay thế thận.
+ Không làm đủ các xét nghiệm theo yêu cầu của nghiên cứu.
2.2. Phương pháp.
+ Thiết kế nghiên cứu: tiến cứu, cắt ngang, mô tả.
+ Thời gian và địa điểm: tháng 10/2017 đến tháng 3/2018 tại Khoa Nội tiết Bệnh viện Chợ Rẫy thành phố Hồ Chí Minh.
2.2.1. Nội dung và biện pháp thu thập số liệu.
+ Khai thác tiền sử sức khỏe, bệnh sử đái tháo đường.
+ Hỏi, khám lâm sàng các cơ quan.
+ Xét nghiệm nước tiểu và máu bao gồm: albumin niệu của 10 chỉ tiêu nước tiểu, định lượng nồng độ albumin, creatinin mẫu nước tiểu buổi sáng để tính tỷ số albumin/creatinin niệu (ACR), xét nghiệm hóa sinh máu trong đó định lượng creatinin để ước lượng mức lọc cầu thận theo công thức MDRD.
2.2.2. Phân loại sử dụng trong nghiên cứu.
Bảng 2.1. Phân loại tổn thương thận dựa vào mức albumin niệu
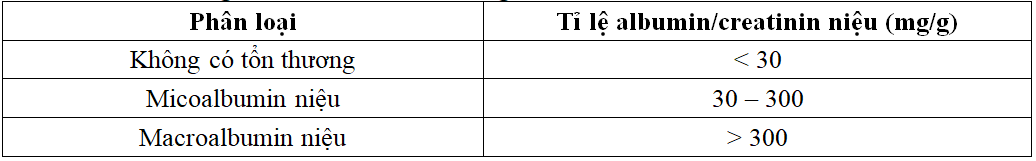
Bảng 2.2. Phân chia giai đoạn bệnh thận theo KDOQI – 2012
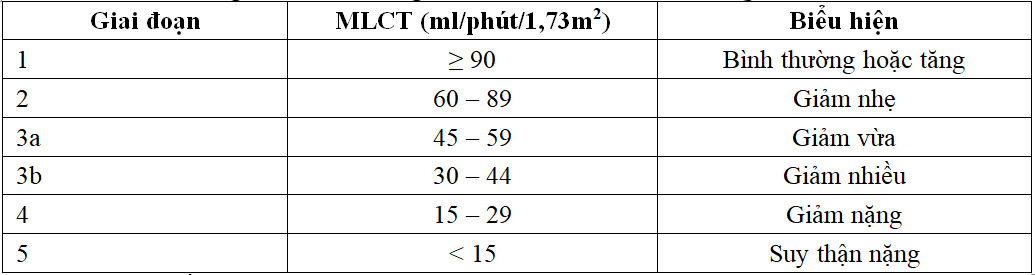
2.2.3. Xử lý số liệu và đạo đức y học trong nghiên cứu
+ Xử lý số liệu bằng chương trình SPSS 17.0
+ Nghiên cứu không vi phạm đạo đức y học
3. KẾT QUẢ
Bảng 3.1. Tỷ lệ đối tượng theo nhóm tuổi (n=152)
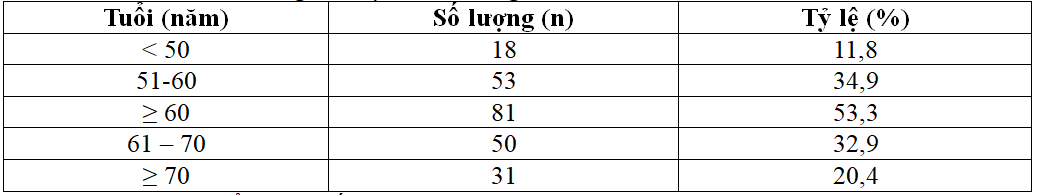
+ Bệnh nhân có tuổi từ 44 đến 82.
+ Lứa tuổi 51 – 60 chiếm tỷ lệ cao nhất.
+ Lứa tuổi < 50 chiếm tỷ lệ thấp nhất.
+ Lứa tuổi ≥ 60 chiếm tỷ lệ cao hơn so với lứa tuổi < 60.
Bảng 3.2. Tỷ lệ bệnh nhân dựa vào thời gian phát hiện bệnh (n=152)
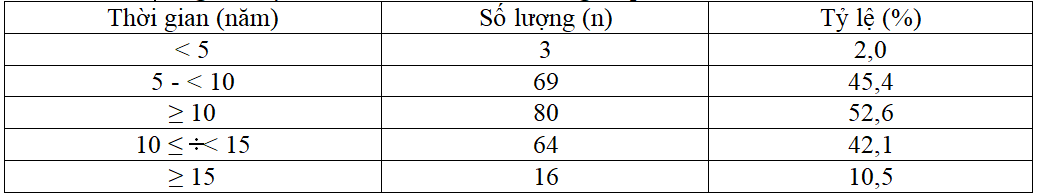
+ Bệnh nhân có thời gian phát hiện bệnh rất khác nhau.
+ Thời gian phát hiện bệnh 5 – 15 chiếm tỷ lệ cao nhất.
+ Thời gian phát hiện bệnh ≥ 10 chiếm tỷ lệ cao hơn so với < 10 năm
Bảng 3.3. Tỷ lệ bệnh nhân dựa vào albumin niệu trên xét nghiệm 10 chỉ tiêu (n=152)
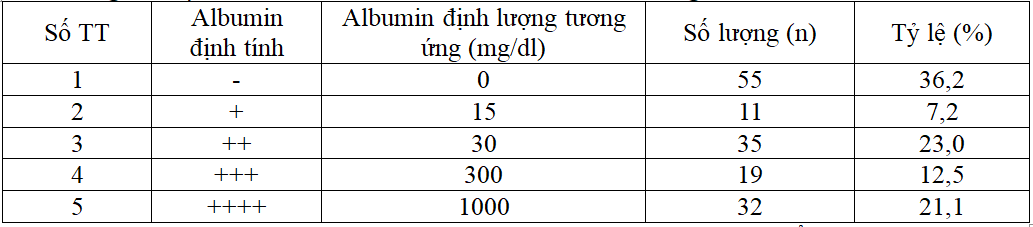
+ Tỷ lệ albumin niệu dương tính dựa vào xét nghiệm 10 chỉ tiêu nước tiểu cao hơn so với albumin niệu âm tính.
+ Tỷ lệ albumin niệu dương tính ++++ đạt 21,1%.
Bảng 3.4. Tỷ lệ bệnh nhân dựa vào ACR (n=152)

+ ACR (+) chiếm tỷ lệ cao.
+ MAU (+) có tỷ lệ cao hơn so với MAC (+).
Bảng 3.5. Tỷ lệ BN dựa vào giai đoạn bệnh thận theo phân loại KDOQI-2012 (n=152)
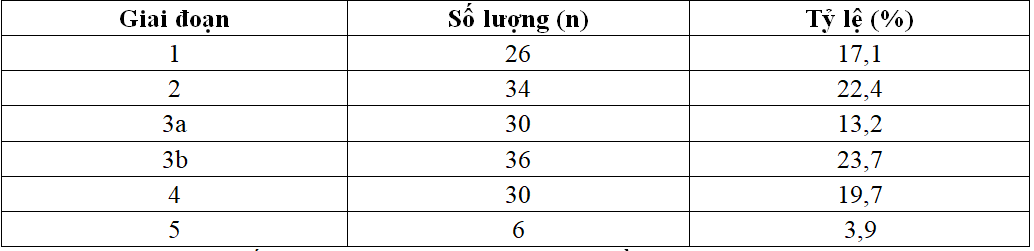
+ Bệnh nhân phân bố ở các giai đoạn khác nhau dựa vào phân loại KDOQI-2012.
+ Giai đoạn 3b chiếm tỷ lệ cao nhất.
+ Giai đoạn 5 chiếm tỷ lệ thấp nhất.
4. BÀN LUẬN
Khi sàng lọc tổn thương thận ở bệnh nhân đái tháo đường có thể dựa vào nhiều loại hình xét nghiệm với các mức độ tin cậy khác nhau. Đơn giản nhất là xét nghiệm 10 chỉ tiêu nước tiểu mẫu bất kỳ trong đó có kết quả albumin niệu dưới dạng bán định lượng. Kết quả xét nghiệm có thể trả lời theo 2 cách khác nhau, ví dụ albumin niệu +, ++, +++, ++++ tương ứng với các mức 15mg/dl, 30mg/dl, 300mg/dl và 1000mg/dl. Đây là xét nghiệm mang tính sàng lọc, định hướng ban đầu. Dựa vào kết quả 10 chỉ tiêu nước tiểu của bệnh nhân đã nhận được 1 số kết quả theo đó nếu tính chung albumin niệu (+) tương ứng 15mg/dl thì tất cả có 63,8% trường hợp cho kết quả dương tính trong đó cao nhất là mức ++, tương ứng 30mg/dl. Mức albumin niệu ++++ tương ứng ≥ 1000mg/dl cũng gặp với tỷ lệ lên đến 21,1% trường hợp. Nếu tính chung thì 63,8% trường hợp albumin niệu dương tính không phải là tỷ lệ thấp. Chỉ có điều nếu dựa vào xét nghiệm nước tiểu bán định lượng thì rất dễ đưa ra một kết quả có độ chính xác chưa cao và thường là thấp hợp so với thực tế bệnh nhân hiện có.
Ngày nay mặc dù các nhà thận học cũng đã tìm kiếm, áp dụng nhiều loại hình đơn giản, dễ thực hiện song phải cho kết quả có độ chính xác cao mới có thể áp dụng được trong thực hành lâm sàng. Sự xuất hiện một lượng nhỏ albumin trong nước tiểu là kết quả của quá trình rò rỉ huyết thanh qua màng đáy cầu thận. Nếu được phát hiện sớm, điều trị kịp thời, ổn định glucose máu tốt thì albumin niệu sẽ tự mất đi. Nếu không phát hiện sớm, màng đáy cầu thận khác biệt với xét nghiệm albumin niệu định tính hay bán định lượng, đến nay xét nghiệm albumin/creatinin niệu với mẫu nước tiểu buổi sáng vẫn được xem là tối ưu từ nhiều khía cạnh gồm khả năng áp dụng, độ chính xác, khách quan và cả giá trị của nó vì đánh giá được đồng thời cả biểu hiện tổn thương thận khi dựa vào albumin niệu và cả chức năng thận khi dựa vào độ thanh thải creatinin qua nước tiểu.
Nhiều tác giả khuyến cáo có thể sử dụng xét nghiệm tỷ số albumin/creatinin niệu mẫu nước tiểu buổi sáng để theo dõi chức năng thận thường xuyên cho BN có nguy cơ của bệnh thận như các bệnh ĐTĐ và những bệnh nhân có bệnh thận mạn tính dựa trên cơ sở MLCT. Việc đo trực tiếp MLCT mất nhiều thời gian, tốn kém, khó thực hiện và lấy mẫu lặp đi lặp lại gồm máu hoặc nước tiểu, đo creatinine huyết thanh là hạn chế và không chính xác, điều này đã dẫn đến sự phát triển của công thức ước tính MLCT. Công thức Cockcroft-Gault ước tính độ thanh thải creatinin có thể được áp dụng thường xuyên nhất. Albumin và MLCT được đánh giá là dấu mốc của sự tiến triển suy thận ĐTĐ, albumin được xem như dự đoán của bệnh thận ĐTĐ hoặc ước tính MLCT ở bệnh nhân có bệnh thận ĐTĐ, sự suy giảm MCLT thường đi kèm với sự gia tăng albumin.
Tuy nhiên một số bệnh nhân không nhất thiết là phải trải qua việc xuất hiện albumin niệu rồi mới dẫn tới suy thận. Sự tiến triển đến giai đoạn cuối thường là phụ thuộc rất nhiều vào sự tiến triển đến macroalbumin niệu [8]. Albumin là một protein huyết tương có nồng độ cao trong máu, khi thận hoạt động bình thường, hầu như không có sự hiện diện của albumin trong nước tiểu. Nếu thận bị tổn thương, bắt đầu mất khả năng lưu giữ protein. Sự gia tăng protein trong nước tiểu phản ánh chức năng thận suy giảm ngày càng tăng. Albumin là một trong những protein đầu tiên được phát hiện trong nước tiểu khi thận tổn thương. Những bệnh nhân có lượng nhỏ albumin trong nước tiểu (microalbumin) có nguy cơ phát triển thành suy thận và bệnh lý tim mạch trong tương lai. Dựa vào kết quả ACR của bệnh nhân đái tháo đường typ 2 nhận thấy một tỷ lệ rất cao có albuminn niệu (+), nếu tính chung thì lên đến 82,5%. Đây là một tỷ lệ rất cao trong đó microalbumin niệu (+) cao hơn so với macroalbumin niệu (+). Có thể đây là những bệnh nhân có thời gian đái tháo đường nhiều năm, tuổi cao. Tuy vậy khó có thể nhận định so sánh tỷ lệ ACR (+) trong nghiên cứu này là cao hoặc có tương đương so với kết quả quan sát của một số tác giả khác hay không là vì đối tượng không thể đại diện chung cho bệnh nhân đái tháo đường. Mỗi đề tài nghiên cứu, quan sát trên từng nhóm đối tượng lại có những đặc điểm khác biệt nhau. Nguyễn Ngọc Tâm (2017) khảo sát biểu hiện tổn thương thận ở BN ĐTĐT2 cao tuổi nhận thấy có 83,9% giảm MLCT [1]. Các tác giả cũng đã sử dụng cystatin C để khảo sát MLCT ở BN ĐTĐT2 nhằm phát hiện những biến đổi ở giai đoạn sớm cho thấy tỷ lệ giảm MLCT cao hơn so với khi tính bằng creatinin máu mà vẫn thường được sử dụng [2], [3]. Theo Kainz A và cs (2015) vào năm 2007 tại Áo có tỷ lệ BTĐTĐ giai đoạn 3,4 và 5 tương ứng 22,84%; 1,97% và 0,74%. Dự kiến năm 2012 – 2025 riêng BTĐTĐ giai đoạn 5 sẽ đạt 3,2%. Tại các nước châu Âu vào năm 2025 dự kiến BTĐTĐ giai đoạn 3 là 215.000/1 triệu BNĐTĐ; 18.600/1 triệu giai đoạn 4; 6900/1 triệu giai đoạn 5. Tỷ lệ trung bình BTĐTĐ của tất cả các nước thuộc giai đoạn 3,4,5 tương ứng 132.900; 11.500 và 4300/1 triệu BNĐTĐ [4]. Low SKM và cs (2015) đã nêu số liệu tại Singapore nhận thấy năm 1998 có khoảng 16% BNĐTĐT2 protein niệu > 500mg/24h; 36% MAU (+) và 3% tăng creatinin máu [8]. Yadav D và cs (2017) tại Ấn Độ cho thấy tỷ lệ MAU (+) ở BNĐTĐT2 là 37,5% [5]. Các tác giả Nhật Bản đã nêu nhận xét: theo dõi thời gian 30 năm từ khi bắt đầu mắc bệnh thì tỷ lệ cộng dồn BTĐTĐT2 cao hơn BTĐTĐT1, tương ứng 44,4% và 20,2% [6]. Chen J (2014) cho biết BTĐTĐ lứa tuổi trên 20 tại Mỹ là 3,3% dân số (dao động trong khoảng 2,8-3,7%). Ước lượng có 6,9 triệu người mắc BTĐTĐ giai đoạn 2005-2008. Nói chung khoảng 34,4% BNĐTĐ có biểu hiện bất kỳ tổn thương thận. Tỷ lệ albumin niệu là 23,7% và 17,7% suy thận các giai đoạn [7].
5. KẾT LUẬN
Khảo sát biểu hiện tổn thương thận ở 152 bệnh nhân đái tháo đường typ 2 có kết luận sau:
+ Albumin niệu (+) dựa vào xét nghiệm nước tiểu 10 chỉ tiêu gặp ở 63,8%.
+ ACR (+) gặp ở 82,9% trong đó microalbumin niệu (+) là 68,3% ; macroalbumin niệu (+) là 31,7%.
+ Tăng creatinin máu: 63,8%.
+ Giảm mức lọc cầu thận (< 60ml/phút/1,73m2) là 60,4%.
+ Tỷ lệ bệnh thận theo phân loại KDOQI-2012 là
– Giai đoạn 1 : 17,1%
– Giai đoạn 2 : 22,4%
– Giai đoạn 3a : 13,2%
– Giai đoạn 3b : 23,7%
– Giai đoạn 4 : 19,7%
– Giai đoạn 5 : 3,9%
TÓM TẮT
Mục tiêu nghiên cứu: Khảo sát tỷ lệ tổn thương thận ở bệnh nhân đái tháo đường typ 2. Đối tượng và phương pháp: Nghiên cứu tiến cứu, cắt ngang, mô tả 152 bệnh nhân đái tháo đường typ 2 điều trị tại Bệnh viện Chợ Rẫy được xét nghiệm 10 chỉ tiêu nước tiểu, tỷ số albumin/creatinin nước tiểu (ACR), mức lọc cầu thận (MLCT) theo công thức MDRD. Phân loại ACR và giai đoạn bệnh thận theo KDOQI – 2012. Kết quả: Albumin (+) dựa vào xét nghiệm 10 chỉ tiêu nước tiểu là 63,8%; ACR (+) là 82,9% trong đó microalbumin niệu (MAU) là 56,6%; macroalbumin niệu là 26,3%. Bệnh thận giai đoạn 1: 17,1%; giai đoạn 2: 22,4%; giai đoạn 3: 36,8%; giai đoạn 4: 19,7% và giai đoạn 5: 3,9%. Bệnh thận từ giai đoạn 3 – 5 là 60,4%. Kết luận: Bệnh nhân đái tháo đường typ 2 điều trị tại bệnh viện có tỷ lệ cao tổn thương thận dựa vào albumin niệu và giai đoạn bệnh thận.
Từ khóa: Đái tháo đường typ 2, tổn thương thận, tỷ số albumin/creatinin niệu, mức lọc cầu thận
TÀI LIỆU THAM KHẢO
- Nguyễn Ngọc Tâm và cs (2017). “Mức độ suy thận theo mức lọc cầu thận của bệnh nhân đái tháo đường cao tuổi có tổn thương thận và một số yếu tố liên quan”. Tạp chí Nội tiết và Đái tháo đường. Số 26, tr. 205-210.
- Đỗ Trung Quân, Dương Thị Kim Ngân (2017). “Nghiên cứu nồng độ Cystatin C máu và microalbumin niệu ở bệnh nhân đái tháo đường typ 2”. Tạp chí Nội tiết và Đái tháo đường. Số 26, tr. 101-109.
- Phạm Quốc Toản (2015). “Nghiên cứu nồng độ Cystatin C huyết thanh, nước tiểu ở bệnh nhân đái tháo đường typ 2 có tổn thương thận”. Luận án Tiến sĩ Y học. Học viện Quân y.
- Kainz A, Hronsky M, Stel VS, et al (2015). “Prediction of prevalence of chronic kidney disease in diabetic patients in countries of the European Union up to 2025”. Nephrol Dial Transplant 30(4): pp. 113-8.
- Yadav D, Kochar B, Mathur A, et al (2017). “Prevalence of microalbuminuria in type – 2 diabetes mellitus: a hospital based study”. International Journal of Research – Granthaalayah, 5(12), pp. 217-222.
- Yokoyama H, Okudaira M, Otani T, et al (2000). “Higher incidence of diabetic nephropathy in type 2 than in type 1 diabetes in early-onset diabetes in Japan”. Kidney International 58: pp. 302–311
- Chen J (2014).“Diabetic nephropathy scope of the Problem”. Diabetes and Kidney Disease. pp: 9-14.
- Low SKM, Sum CF, Yeoh LY, et al (2015). “Prevalence of Chronic Kidney Disease in Adults with Type 2 Diabetes Mellitus”. Ann Acad Med Singapore 44(5): pp. 164-71.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



