BÁO CÁO CA LÂM SÀNG NHIỄM TOAN CETON NẶNG TRÊN BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TYPE 1
ThS.BS. Tô Anh Tuấn
Bệnh viện đa khoa khu vực miền núi phía Bắc Quảng Nam
DOI: 10.47122/vjde.2022.56.14
TÓM TẮT
Việc điều trị nhiễm toan ceton do đái tháo đường (DKA) và tăng áp lực thẩm thấu do tăng đường huyết (HHS) tương tự nhau và liên quan đến việc điều chỉnh các bất thường về thể dịch và chất điện giải, bao gồm tăng áp lực thẩm thấu, giảm thể tích tuần hoàn, nhiễm toan chuyển hóa (trong DKA), giảm kali máu, và phát đồ sử dụng insulin tĩnh mạch liên tục liều thấp. Việc theo dõi thường xuyên là cần thiết, và các yếu tố thúc đẩy cơ bản cần được xác định và sửa chữa. Nhiễm toan ceton mức độ nhẹ có thể điều trị bằng Insulin nhanh analog tiêm dưới da. Duy trì truyền Insulin tĩnh mạch cho đến khi nhiễm toan ceton đã được giải quyết, bằng chứng là bình thường hóa khoảng trống anion huyết thanh (dưới 12 mEq / L) và nồng độ beta-hydroxybutyrate trong máu, chuyển sang phát đồ insulin nhiều mũi (basal-bolus) và duy trì truyền insulin tĩnh mạch trong hai đến bốn giờ.
Tác giả liên hệ: Tô Anh Tuấn
Email: [email protected]
Ngày nhận bài: 01/9/2022
Ngày phản biện khoa học: 1/10/2022
Ngày duyệt bài: 28/10/2022
1. CA LÂM SÀNG
Bệnh nhân Hồ Viết A, 20 tuổi, địa chỉ xã Đại Minh, Đại Lộc, Quảng Nam
Tiền sử: Chưa phát hiện bệnh lý trước đây Vào viện lúc 19h18 phút ngày 1/9/2022 với đau bụng thượng vị, nôn mửa, khát nước nhiều, uống nhiều và chuyển vào khoa hồi sức tích cực điều tị.
Bệnh nhân chuyển khoa Nội Thận – Nội Tiết điều trị vào lúc 10h ngày 6/9/2022 với chẩn đoán: Đái tháo đường type 1/ Viêm dạ dày ruột cấp/ Suy thận cấp/ nhiễm toan ceton
Ghi nhận lúc vào khoa bệnh nhân tỉnh, da niêm hồng, không phù, không đau ngực, không buồn nôn, không nôn, tim đều.
Bệnh nhân được điều trị với Insulin Glargine 12UI và Insulin Regular 06UI, Ofloxacin, Metronidazole truyền TM.
Bệnh nhân bỏ điều trị vào 7h ngày 7/9 Bệnh nhân quay lại Khoa điều trị lúc 14h với 7/9 với trình trạng tỉnh, không khó thở, buồn nôn không nôn được điều trị với Dd NaCl 0.9% x 500ml TTM, Ofloxacin, Metronidazole Insulin Regular TDD 17h: 5UI, 20h: 5UI, 06h (8/9): 07UI.
Lúc 8h (8/9) Bệnh nhân vật vã, đau ngực, đường máu cao, khó thở, tần số thở 25 lần/phút, đau thượng vị, đại tiện phân đen được chẩn đoán: Đái tháo đường type 1/ Loét dạ dày cấp có xuất huyết/ Tăng kali máu nặng/ Nhiễm toan ceton, xét nghiệm khí máu khẩn.
Xử trí: Thở oxy qua mask 5l/p, theo dõi trên Monitoring Dd NaCl 0.9% x 1000ml TTM, Insulin Regular 7UI TMC, Insulin 50UI hòa glucose 5% x 500ml truyền qua bơm tiêm điện 7ml/h, Atenolol 25mg uống
Kết quả khí máu pH 6.999, K+: 7.74 mmol/l, HCO3– 4.2, lâm sàng kích thích, khó thở, nhịp nhanh xoang 140 lần/phút. Thêm Natribicarbonate 1 4 x 500ml CTM C g/p, Canxiglucobionate 0.6875g x 01 ống TMC trong 5 phút.
Hội chẩn Thận nhân tạo chạy thận cấp cứu Bệnh nhân chạy thận về tỉnh, sinh hiệu ổn, không khó thở, không buồn nôn không nôn, tiếp tục y lệnh Dd Insulin Regular truyền qua bơm tiêm điện. Xét nghiệm khí máu, ure, creatinine. Kết quả: pH: 7.358, K+: 3.49. Thêm Dd NaCl 0.9% x 500ml hòa Dd KCl 10% x 10ml TTM xx giọt/phút. Khi đường máu bệnh nhân 11,1 mmol/l chuyển sang truyền dung dịch dextrose 5% 200ml/giờ, theo dõi đường máu mao mạch, điện giải, khí máu tĩnh mạch mỗi 2-4 giờ. Khi pH máu hết toan, khoảng trống anion dưới 12 mEq/l, chúng tôi chuyển sang phát đồ Insulin 4 mũi với tổng liều bằng 42UI với Insulin Glargine 20UI (6h) Insulin Regular 6h: 8UI, 11h: 8UI, 17h: 6UI, tiếp tục duy trì truyền insulin trong 3 giờ.
Những ngày tiếp theo bệnh nhân được điều trị với Insulin phác đồ 4 mũi liệu hiệu chỉnh cuối cùng Insulin Glargine U100 x 26UI TDD 6h, Insulin Regular TTD lúc 6h x 12UI, 11h x 12UI, 17h x 10UI, tiếp tục y lệnh kháng sinh. Tình trạng bệnh ổn định, không đau ngực không khó thở, sinh hiệu ổn, đường máu cao dần ổn định. Sau 24 ngày điều trị bệnh nhân xuất viện với tình trạng ổn định, đường máu kiểm soát tốt.
2. ĐIỀU TRỊ NHIỄM TOAN CETON DO ĐÁI THÁO ĐƯỜNG Ở NGƯỜI LỚN
2.1. Tổng quan – Việc điều trị DKA và HHS là tương tự nhau, bao gồm điều chỉnh các bất thường về dịch và điện giải thường xuất hiện (tăng áp lực thẩm thấu, giảm thể tích tuần hoàn, nhiễm toan chuyển hóa [trong DKA] và suy giảm kali) và sử dụng insulin.
Sử dụng insulin – Nên dùng insulin tĩnh mạch (IV) liều thấp cho tất cả bệnh nhân bị DKA từ trung bình đến nặng có kali huyết thanh ≥3,3 mEq / L.
Nếu kali huyết thanh thấp hơn 3,3 mEq / L, nên trì hoãn liệu pháp insulin cho đến khi bắt đầu thay thế kali và nồng độ kali huyết thanh tăng lên.
Đường tĩnh mạch, insulin regular and insulin nhanh analogs tác như nhau trong điều trị DKA.
Phương pháp tiếp cận của chúng tôi được nêu dưới đây dựa trên kinh nghiệm lâm sàng và phần lớn phù hợp với các đồng thuận của Hiệp hội Đái tháo đường Hoa Kỳ (ADA) để điều trị DKA và HHS và hướng dẫn của Hiệp hội Đái tháo đường Anh trong việc quản lý DKA [8],[15],[17].
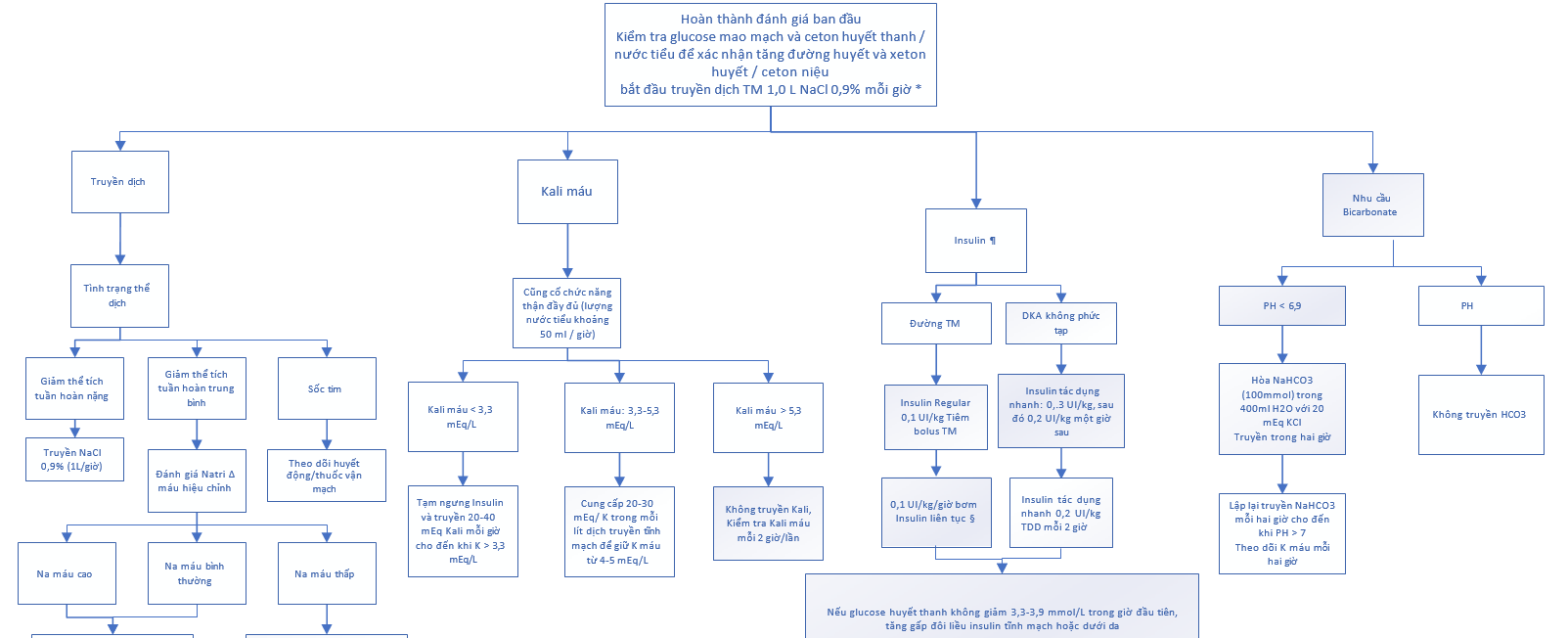

Sơ đồ 1. Điều trị nhiễm toan keton.
2.2. Bù dịch – Ở những bệnh nhân DKA hoặc HHS, chúng tôi khuyến nghị bù dịch và điện giải qua đường tĩnh mạch để điều chỉnh cả tình trạng giảm thể tích tuần hoàn và tăng áp lực thẩm thấu. Việc bổ sung chất lỏng thường được bắt đầu bằng nước muối đẳng trương (natri clorid [NaCl] 0,9%). Bệnh nhân có DKA euglycemic thường cần cả insulin và glucose để điều trị nhiễm toan keton và ngăn ngừa hạ đường huyết, và ở những bệnh nhân này, dextrose được thêm vào dịch truyền tĩnh mạch khi bắt đầu điều trị. Đối với những bệnh nhân có biểu hiện DKA có tăng đường huyết, chúng tôi truyền dextrose khi đường máu giảm xuống 11,1 mmol / L trong DKA (Sơ đồ 1) [7]. Tốc độ truyền nước muối đẳng trương ban đầu tối ưu phụ thuộc vào tình trạng lâm sàng của bệnh nhân:
- Ở những bệnh nhân bị sốc giảm thể tích, nên truyền nước muối đẳng trương càng nhanh càng tốt.
- Ở những bệnh nhân giảm thể tích không bị sốc (và không bị suy tim), nước muối đẳng trương được truyền với tốc độ 15 đến 20 mL/kg mỗi giờ (khoảng 1000 mL/giờ ở người cỡ trung bình) trong vài giờ đầu, với tốc độ tối đa là <50 mL / kg trong bốn giờ đầu tiên (Sơ đồ 1) [8].
- Ở những bệnh nhân không giảm thể tích, nước muối đẳng trương được truyền với tỷ lệ thấp hơn, được hướng dẫn bởi đánh giá lâm sàng.
Sau giờ thứ hai hoặc thứ ba, việc bù dịch tối ưu phụ thuộc vào tình trạng hấp thụ dịch của người bệnh, nồng độ điện giải máu và lượng nước tiểu. Loại dịch truyền tĩnh mạch thích hợp nhất được xác định bởi nồng độ natri “hiệu chỉnh” với mức độ tăng đường huyết. Nồng độ natri ” hiệu chỉnh” có thể được tính gần đúng bằng cách thêm 2 mEq / L vào nồng độ natri huyết tương cho mỗi lần tăng 100 mg / 100 mL (5,5 mmol / L) trên mức bình thường của nồng độ glucose.
Nồng độ natri ” hiệu chỉnh” = Nồng độ natri huyết tương + (2 * (Glucose huyết thanh – 5,5) / 5,5) (mmol / L)
Nếu nồng độ natri huyết thanh ” hiệu chỉnh” là [8]:
- Dưới 135 mEq/L, nên tiếp tục dùng nước muối đẳng trương với tốc độ khoảng 250 đến 500 mL / giờ.
- Bình thường hoặc tăng cao, dịch truyền TM thường được chuyển sang dd NaCl 0,45% với tốc độ 250 đến 500 mL / giờ.
Việc bù dịch đầy đủ cùng với việc điều chỉnh tình trạng tăng áp lực thẩm thấu có thể tăng cường đáp ứng với liệu pháp insulin liều thấp [8]. Việc bù dịch đầy đủ được đánh giá bằng cách theo dõi huyết động và xét nghiệm thường xuyên. Ở những bệnh nhân có chức năng thận hoặc tim bất thường, phải theo dõi thường xuyên hơn để tránh quá tải chất dịch [8]. Mục tiêu là điều chỉnh các khoản thâm hụt ước tính trong vòng 24 giờ đầu tiên. Tuy nhiên, nồng độ thẩm thấu không nên giảm quá nhanh, vì điều này có thể gây ra phù não.
2.3. Truyền kali – Việc truyền kali được bắt đầu ngay lập tức nếu kali huyết thanh <5,3 mEq / L miễn là có đủ lượng nước tiểu (khoảng > 50 mL / giờ) (sơ đồ 1).
- Nếu kali máu ban đầu dưới 3,3 mEq / L, nên truyền kali clorid tĩnh mạch (KCl; 20 đến 40 mEq / giờ, thường cần 20 đến 40 mEq / L thêm vào nước muối). Bệnh nhân bị hạ kali máu rõ rệt cần được truyền kali tích cực (40 mEq / giờ, bổ sung thêm dựa trên các phép đo kali huyết thanh hàng giờ) để nâng cao nồng độ kali huyết thanh trên 3,3 mEq / L [19-21].
- Nếu kali huyết máu đầu từ 3,3 đến 5,3 mEq / L, IV KCl (20 đến 30 mEq) được thêm vào mỗi lít dịch truyền tĩnh mạch. Điều chỉnh tốc độ truyền kali để duy trì nồng độ kali huyết thanh trong khoảng 4 đến 5 mEq / L.
- Nếu nồng độ kali máu ban đầu lớn hơn 5,3 mEq / L thì nên trì hoãn việc truyền kali cho đến khi nồng độ của nó giảm xuống dưới mức này.
Sự phân bố kali bị đảo ngược nhanh chóng khi sử dụng insulin và có thể dẫn đến nồng độ kali máu giảm đáng kể, mặc dù đã truyền kali [2, 3]. Tuy nhiên, việc truyền kali phải được thực hiện thận trọng nếu chức năng thận vẫn suy giảm và / hoặc lượng nước tiểu không tăng đến mức > 50 mL / giờ.
Theo dõi cẩn thận kali máu là điều cần thiết để quản lý DKA.
2.4. Insulin – Chúng tôi khuyên bạn nên bắt đầu điều trị bằng insulin TM liều thấp ở tất cả những bệnh nhân bị DKA mức độ trung bình đến nặng có kali huyết thanh ≥3,3 mEq /
- Chỉ định duy nhất để trì hoãn việc bắt đầu điều trị bằng insulin là nếu kali huyết thanh dưới 3,3 mEq / L vì insulin sẽ làm trầm trọng thêm tình trạng hạ kali máu do đưa kali vào tế bào. Bệnh nhân có kali máu ban đầu dưới 3,3 mEq / L nên được truyền dịch và thay thế kali trước khi điều trị bằng insulin. Điều trị bằng insulin nên được trì hoãn cho đến khi kali huyết thanh trên 3,3 mEq / L để tránh các biến chứng như loạn nhịp tim, ngừng tim và yếu cơ hô hấp [8].
Insulin Regular TM và các insulin analogs tác dụng nhanh đều có hiệu quả như nhau trong điều trị DKA [19]. Liệu pháp insulin làm giảm nồng độ glucose trong huyết thanh (bằng cách giảm sản xuất glucose ở gan, tác dụng chính và tăng cường sử dụng ở ngoại vi, một tác dụng ít quan trọng hơn), làm giảm sản xuất keton (bằng cách giảm cả phân giải lipid và bài tiết glucagon), và có thể làm tăng sử dụng keton. Việc ức chế phân giải lipid đòi hỏi một lượng insulin thấp hơn nhiều so với mức cần thiết để giảm nồng độ glucose trong huyết thanh. Do đó, nếu liều insulin được sử dụng làm giảm nồng độ glucose, thì nó phải là quá đủ để ngừng tạo ceton [10].
Tiêm TM insulin Regular – Trong DKA từ trung bình đến nặng, có thể bắt đầu điều trị bằng tiêm TM insulin Regular (0,1 UI / kg), sau đó truyền liên tục insulin 0,1 đơn vị / kg mỗi giờ (tương đương 7 đơn vị / giờ ở bệnh nhân 70 kg).
Ngoài ra, có thể bỏ qua liều bolus nếu bắt đầu với liều cao hơn insulin Regular TM truyền liên tục (0,14 UI / kg mỗi giờ, tương đương 10 UI / giờ ở bệnh nhân 70 kg). Liều lượng insulin giống nhau trong DKA và HHS.
Phát đồ insulin Regular này thường làm giảm nồng độ đường máu khoảng 2,8 đến 3,9 mmol / L mỗi giờ [10]. Liều cao hơn thường không tạo ra tác dụng hạ đường huyết nổi bật hơn, có thể là do các thụ thể insulin đã bão hòa hoàn toàn và được kích hoạt bởi liều thấp hơn [4]. Tuy nhiên, nếu đường máu không giảm ít nhất 2,8 đến 3,9 mmol / L so với giá trị ban đầu trong giờ đầu tiên, hãy kiểm tra đường truyền tĩnh mạch để chắc chắn rằng insulin đang được cung cấp và không có bộ lọc đường truyền TM nào có thể liên kết insulin trong đường truyền. Sau khi các khả năng này được loại bỏ, tốc độ truyền insulin nên được tăng gấp đôi mỗi giờ cho đến khi đạt được sự sụt giảm ổn định của glucose máu ở mức độ này.
Sự giảm glucose máu là kết quả của cả hoạt động của insulin và tác dụng có lợi của việc bổ sung thể tích. Việc bổ sung thể tích một mình có thể làm giảm lượng glucose huyết thanh từ 1,9 đến 3,9 mmol / L mỗi giờ [16].
Khi đường máu đạt đến 11,1 mmol / L trong DKA hoặc 13,9 đến 16,7 mmol / L trong HHS, chuyển truyền muối TM sang dextrose và cố gắng giảm tốc độ truyền insulin 0,02 đến 0,05 UI / kg mỗi giờ [8]. Nếu có thể, không để đường máu tại thời điểm này giảm xuống dưới 11,1 mmol / L trong DKA hoặc 13,9 đến 16,7 mmol / L trong HHS, vì điều này có thể thúc đẩy phát triển phù não.
Các phác đồ insulin tiêm dưới da – Bệnh nhân bị DKA nhẹ có thể được điều trị an toàn bằng các insulin analog tiêm dưới da, tác dụng nhanh tại phòng khám bệnh hoặc tại khoa cấp cứu nhưng chỉ khi có đủ nhân viên để theo dõi bệnh nhân cẩn thận và kiểm tra đường máu mao mạch bằng máy đo đường huyết đáng tin cậy, thường là mỗi giờ. Chúng tôi không khuyến nghị sử dụng theo dõi glucose liên tục (CGM) trong tình huống này, vì nó chưa được nghiên cứu.
Các phác đồ insulin tiêm dưới da đang được sử dụng với tần suất ngày càng tăng để điều trị một số bệnh nhân bị DKA nhẹ đến trung bình trong đại dịch COVID-19, khi insulin tiêm tĩnh mạch có thể không thực tế do cần phải hạn chế tần suất tiếp xúc của nhân viên với bệnh nhân. Trong tình huấn này, việc định lượng và theo dõi được thực hiện cứ sau hai đến bốn giờ.
Điều trị DKA bằng insulin tiêm dưới da chưa được đánh giá ở những bệnh nhân bị bệnh nặng. Ở những bệnh nhân DKA nhẹ, so sánh trực tiếp liệu pháp insulin tiêm bắp, tiêm dưới da và tiêm tĩnh mạch cho những bệnh nhân DKA ổn định về huyết động cho thấy hiệu quả và độ an toàn tương tự nhau [20]. Ngoài ra, tiêm dưới da các insulin analog tác dụng nhanh (ví dụ, insulin lispro, aspart) cứ sau một hoặc hai giờ đã được chứng minh là an toàn trong hai thử nghiệm ngẫu nhiên ở người lớn bị DKA không biến chứng (sơ đồ 1) [20]. Ví dụ, trong một thử nghiệm, 40 bệnh nhân DKA được chỉ định dùng một trong hai phác đồ [20]:
- Insulin lispro dưới da, tác dụng nhanh, tiêm ban đầu 0,3 UI / kg, sau đó 0,1 UI / kg mỗi giờ cho đến khi glucose máu dưới 13,9 mmol / L. Liều insulin lispro sau đó được giảm xuống còn 0,05 đến 0,1 UI / kg và dùng cứ một hoặc hai giờ một lần cho đến khi giải quyết được tình trạng nhiễm toan ceton.
- Tiêm insulin Reglular dưới dạng liều bolus 0,1 UI / kg, sau đó truyền 0,1 UI/ kg mỗi giờ cho đến khi đường huyết thanh dưới 13,9 mmol / L. Liều insulin sau đó được giảm xuống 0,05 đến 0,1 đơn vị / kg mỗi giờ cho đến khi giải quyết được tình trạng nhiễm toan ceton. Những bệnh nhân này đã được điều trị tại phòng chăm sóc đặc biệt.
Thời gian điều trị cho đến khi điều chỉnh tăng đường huyết và giải quyết tình trạng nhiễm toan ceton là như nhau với cả hai phác đồ (tương ứng là 7 và 10 đến 11 giờ), nhưng chi phí điều trị bằng insulin lispro giảm 39%, chủ yếu liên quan đến chi phí điều trị cao hơn tại khoa hồi sức.
2.5. Bicarbonate và toan chuyển hóa – Mặc dù các chỉ định điều trị natri bicarbonate để giúp điều chỉnh tình trạng toan chuyển hóa còn nhiều tranh cãi, nhưng có một số bệnh nhân được lựa chọn có thể có lợi từ liệu pháp này [14]. Chúng bao gồm:
- Bệnh nhân có pH động mạch ≤ 6,9 trong đó giảm co bóp tim và giãn mạch có thể làm giảm tưới máu mô [12]. Ở độ pH động mạch trên 7,0, hầu hết các chuyên gia đồng ý rằng liệu pháp bicarbonate là không cần thiết vì điều trị bằng insulin và tăng thể tích sẽ đảo ngược phần lớn tình trạng nhiễm toan chuyển hóa [5].
Đối với những bệnh nhân có pH ≤ 6,9; chúng tôi truyền 100 mEq natri bicarbonat trong 400 mL nước cất dùng trong hai giờ. Nếu kali huyết thanh nhỏ hơn 5,3 mEq / L, chúng tôi thêm 20 mEq KCl. Khi nồng độ bicarbonat tăng, kali máu có thể giảm và có thể phải truyền KCl tích cực hơn [7].
- Bệnh nhân tăng kali máu có thể đe dọa tính mạng, vì dùng bicarbonate ở bệnh nhân nhiễm toan có thể đưa kali vào tế bào, do đó làm giảm nồng độ kali huyết thanh. Mức độ kali chính xác để chỉ định can thiệp này vẫn chưa được xác định; chúng tôi truyền natri bicarbonat nếu mức kali > 6,4 mEq / L [6].
Nên theo dõi pH tĩnh mạch và nồng độ bicarbonat hai giờ một lần, và có thể lặp lại liều bicarbonat cho đến khi pH tăng trên 7,0.
Các chỉ định điều trị bằng bicarbonate trong DKA còn gây tranh cãi [21] và thiếu bằng chứng về lợi ích [13].
Trong một thử nghiệm ngẫu nhiên trên 21 bệnh nhân DKA có pH động mạch nhập viện từ 6,90 đến 7,14 (trung bình là 7,01), liệu pháp bicarbonate không làm thay đổi tỷ lệ mắc bệnh hoặc tử vong [13]. Tuy nhiên, nghiên cứu nhỏ, giới hạn ở những bệnh nhân có pH động mạch từ 6,90 trở lên, và không có sự khác biệt về tốc độ tăng pH động mạch và bicarbonate huyết thanh giữa nhóm bicarbonate và giả dược. Không có thử nghiệm ngẫu nhiên tiền cứu nào được thực hiện liên quan đến việc sử dụng bicarbonate trong DKA với giá trị pH nhỏ hơn 6,90.
Việc sử dụng bicarbonate cũng gây tranh cãi vì ngoài việc thiếu bằng chứng về lợi ích, còn có một số tác dụng có hại tiềm ẩn:
Nếu truyền bicarbonat thành công làm tăng nồng độ bicarbonat trong máu, điều này có thể làm giảm quá trình tăng thông khí, làm tăng huyết áp riêng phần của khí cacbonic (pCO2) trong máu. Sự căng thẳng tăng carbon dioxide (CO2) trong máu được phản ánh nhanh hơn qua hàng rào máu não so với tăng bicarbonate trong động mạch. Điều này có thể gây ra sự sụt giảm ngược chiều pH trong não. Mặc dù suy giảm thần kinh được cho là do cơ chế này, nó vẫn còn là một tác động gây tranh cãi và nếu nó xảy ra thì rất hiếm [14].
- Việc truyền bicarbonat có thể làm chậm tốc độ hồi phục nhiễm ceton.
- Truyền bicarbonat có thể dẫn đến nhiễm kiềm chuyển hóa sau điều trị vì chuyển hóa các anion keton với insulin dẫn đến tạo ra bicarbonat và điều chỉnh tự phát phần lớn tình trạng nhiễm toan chuyển hóa.
2.6. Sự cạn kiệt photphat – Dựa trên những quan sát được mô tả dưới đây, chúng tôi không khuyến nghị sử dụng thường xuyên truyền photphat trong điều trị DKA. Tuy nhiên, việc thay thế phosphat nên được xem xét mạnh mẽ nếu xảy ra tình trạng giảm phosphat máu nghiêm trọng (nồng độ phosphat huyết thanh dưới 1 mg / dL hoặc 0,32 mmol / L), đặc biệt nếu rối loạn chức năng tim, thiếu máu tán huyết và / hoặc suy hô hấp tiến triển [1]. Khi cần, có thể thêm kali hoặc natri phosphat 20 đến 30 mEq vào 1 L dịch truyền tĩnh mạch.
3. THEO DÕI
Theo dõi chung – Ban đầu nên đo đường máu mỗi giờ cho đến khi ổn định, trong khi các chất điện giải máu, urê máu (BUN), creatinin và pH tĩnh mạch (đối với DKA) nên được đo sau mỗi hai đến bốn giờ, tùy thuộc vào mức độ bệnh và tình trạng lâm sàng phản hồi [8]. Đo đường huyết trong bệnh nhân nên được thực hiện bằng các thiết bị đầu giường được bệnh viện phê duyệt hoặc trong phòng thí nghiệm hóa học chứ không phải bằng các thiết bị theo dõi đường huyết liên tục (CGM).
Theo dõi khí máu động mạch là không cần thiết trong quá trình điều trị DKA; pH tĩnh mạch, thấp hơn khoảng 0,03 đơn vị so với pH động mạch [11], là đủ để đánh giá đáp ứng với điều trị và tránh đau và các biến chứng tiềm ẩn liên quan đến việc chọc thủng động mạch lặp đi lặp lại.
Nếu có kết quả xét nghiệm máu ngay lập tức, một giải pháp thay thế cho việc theo dõi pH tĩnh mạch là theo dõi nồng độ bicarbonat huyết thanh (để đánh giá sự điều chỉnh của tình trạng nhiễm toan chuyển hóa) và khoảng trống anion huyết thanh (để đánh giá sự điều chỉnh của tình trạng nhiễm ceton huyết).
Nếu có sẵn, máy đo ketone đặt cạnh giường để đo beta-hydroxybutyrate trong máu mao mạch là một giải pháp thay thế cho việc đo các chất điện giải và khoảng trống anion để theo dõi đáp ứng với điều trị. Các thiết bị này ngày càng có sẵn, đáng tin cậy và tiện lợi [17]. Beta-hydroxybutyrate sau đó có thể được đo hai giờ một lần tùy thuộc vào đáp ứng lâm sàng [9]. Khi không có máy đo cạnh giường, theo dõi pH tĩnh mạch và / hoặc bicarbonate và khoảng trống anion trong tĩnh mạch là đủ.
Thoát DKA/HHS – Khủng hoảng tăng đường huyết được coi là được giải quyết khi đạt được các mục tiêu sau:
- Nhiễm toan ceton đã được giải quyết, bằng chứng là bình thường hóa khoảng trống anion huyết thanh (dưới 12 mEq / L) và nồng độ beta-hydroxybutyrate trong máu khi có sẵn
- Bệnh nhân HHS tinh thần tỉnh táo và độ thẩm thấu huyết tương hiệu quả đã giảm xuống dưới 315 mOsmol / kg
- Bệnh nhân ăn được
Chuyển đổi sang insulin tiêm dưới da – Đối với bệnh nhân DKA, chúng tôi bắt đầu lịch trình tiêm insulin dưới da nhiều mũi (basal-bolus) khi tình trạng nhiễm toan ceton đã hết và bệnh nhân có thể ăn được. Nếu bệnh nhân không ăn được, nên tiếp tục truyền insulin TM. Đối với bệnh nhân HHS, truyền insulin TM có thể giảm dần và bắt đầu lịch tiêm insulin dưới da nhiều mũi (basal-bolus) khi glucose máu giảm xuống dưới 13,9 đến 16,7 mmol / L.
Đối với những bệnh nhân mắc ĐTĐ đã biết trước đó đã được điều trị bằng insulin, chế độ insulin trước DKA hoặc trước HHS của họ có thể được bắt đầu lại. Đối với những bệnh nhân được điều trị bằng cách truyền insulin liên tục dưới da (bơm insulin), tốc độ cơ bản trước đó có thể được nối lại. Tuy nhiên, nếu nhu cầu insulin TM cao hơn đáng kể so với nhu cầu insulin thông thường của họ, thì việc tăng liều tạm thời là hợp lý.
Ở những bệnh nhân ĐTĐ type1 mới khởi phát đã có DKA, tổng liều ban đầu (TDD) hàng ngày là 0,5 đến 0,8 UI / kg insulin mỗi ngày là hợp lý, cho đến khi liều tối ưu được thiết lập. Khoảng 40 đến 50% TDD nên được cung cấp dưới dạng insulin nền, dưới dạng U- 100 glargine hoặc detemir một lần hoặc hai lần mỗi ngày, hoặc insulin tác dụng trung gian (NPH) hai lần mỗi ngày. Insulin tác dụng kéo dài có thể được tiêm trước khi đi ngủ hoặc vào buổi sáng; NPH thường được dùng khoảng 2/3 liều vào buổi sáng và 1/3 liều trước khi đi ngủ. Phần còn lại của TDD được dùng dưới dạng insulin tác dụng ngắn hoặc tác dụng nhanh, chia trước bữa ăn.
Liều lượng trước bữa ăn được xác định bởi mức đường trước bữa ăn, khẩu phần ăn và hàm lượng, xu hướng glucose (nếu có từ CGM), cũng như hoạt động và tập thể dục. Nếu NPH là insulin cơ bản được sử dụng, có thể không cần dùng insulin tác dụng nhanh giữa ngày (trước bữa ăn trưa).
Đánh giá lâm sàng tốt và đánh giá đường huyết thường xuyên là rất quan trọng trong việc bắt đầu một phác đồ insulin mới ở những bệnh nhân chưa sử dụng insulin. Quan trọng nhất, chế độ cần được điều chỉnh dựa trên các kết quả thực nghiệm được cung cấp bởi việc theo dõi đường huyết và đáp ứng với các mô hình lối sống cá nhân bao gồm cả chế độ ăn uống và hoạt động và tập thể dục.
4. BIẾN CHỨNG
Hạ đường huyết và hạ kali máu là những biến chứng thường gặp nhất khi điều trị DKA và HHS.
Những biến chứng này đã trở nên ít phổ biến hơn nhiều kể từ khi điều trị bằng insulin tĩnh mạch liều thấp và theo dõi cẩn thận kali máu [9]. Tăng đường huyết có thể tái phát khi gián đoạn hoặc ngừng insulin TM mà không được tiêm insulin tiêm dưới da đầy đủ.
Phù não – Phù não trong đái tháo đường không kiểm soát (thường là DKA, chỉ thỉnh thoảng có báo cáo ở HHS) chủ yếu là bệnh của trẻ em và hầu hết tất cả các bệnh nhân bị ảnh hưởng đều dưới 20 tuổi [22]. Các triệu chứng thường xuất hiện trong vòng 12 đến 24 giờ sau khi bắt đầu điều trị DKA nhưng có thể tồn tại trước khi bắt đầu điều trị.
Phù phổi không do tim – Thiếu oxy máu và phù phổi không do tim có thể làm phức tạp việc điều trị DKA [18]. Những bệnh nhân bị DKA được phát hiện có gradient oxy phế nang-động mạch lớn và / hoặc rales có thể có nguy cơ cao bị phù phổi.
5. KẾT LUẬN
Nhiễm toan ceton do đái tháo đường được chẩn đoán bằng bộ ba tăng đường huyết, nhiễm toan chuyển hóa khoảng trống anion và ceton huyết và chia làm 3 mức độ.
Điều trị bao gồm tăng áp lực thẩm thấu, giảm thể tích tuần hoàn, nhiễm toan chuyển hóa (trong DKA), giảm kali máu, và phát đồ sử dụng insulin tĩnh mạch liên tục liều thấp. Việc theo dõi liên quan đến đo đường huyết hàng giờ cho đến khi các chỉ số sinh hóa cơ bản ổn định và pH tĩnh mạch (đối với DKA) cứ sau hai đến bốn giờ.
Quá trình tăng ceton máu có thể được đánh giá bằng cách đo trực tiếp beta- hydroxybutyrate, ketoacid lưu hành chính và / hoặc đo khoảng trống anion huyết thanh. Axeton không phải là axit và không tạo ra nhiễm toan chuyển hóa.
Các biến chứng có thể xảy ra – Phù não hiếm gặp ở người lớn nhưng có liên quan đến tỷ lệ mắc bệnh và tử vong cao. Các biện pháp phòng ngừa có thể có ở những bệnh nhân có nguy cơ cao bao gồm điều chỉnh từ từ thay vì nhanh chóng tình trạng thiếu hụt natri và dịch và duy trì đường huyết tăng nhẹ cho đến khi bệnh nhân ổn định.
Chúng tôi bắt đầu phát đồ tiêm insulin dưới da nhiều mũi (basal-bolus) khi tình trạng nhiễm toan ceton đã hết và bệnh nhân có thể ăn được.
TÀI LIỆU THAM KHẢO
- Kreisberg Phosphorus deficiency and hypophosphatemia. Hosp Pract 1977..
- Abramson E, Arky R. Diabetic acidosis with initial hypokalemia. Therapeutic implications. JAMA 1966; 196:401.
- Beigelman, PM, (1973) “Potassium in severe diabetic ketoacidosis”, Am J Med 54:419.
- Brown PM, Tompkins CV, Juul S, Sönksen PH. Mechanism of action of insulin in diabetic patients: a dose-related effect on glucose production and utilisation. Br Med J 1978; 1:1239.
- DeFronzo RA, Matzuda M, Barret E. Diabetic ketoacidosis: a combined metabolic-nephrologic approach to therapy. Diabetes Rev 1994; 2:209.
- Fraley DS, Adler S. Correction of hyperkalemia by bicarbonate despite constant blood pH. Kidney Int 1977; 12:354.
- Irl B Hirsch, MDMichael Emmett, MD, (2022) “Diabetic ketoacidosis and hyperosmolar hyperglycemic state in adults: Treatment”.
- Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN. Hyperglycemic crises in adult patients with diabetes. Diabetes Care 2009; 32:1335.
- Loh TP, Saw S, Sethi SK. Bedside monitoring of blood ketone for management of diabetic ketoacidosis: proceed with Diabet Med 2012; 29:827.
- Luzi L, Barrett EJ, Groop LC, et al. Metabolic effects of low-dose insulin therapy on glucose metabolism in diabetic ketoacidosis. Diabetes 1988; 37:1470.
- Middleton P, Kelly AM, Brown J, Robertson Agreement between arterial and central venous values for pH, bicarbonate, base excess, and lactate. Emerg Med J 2006; 23:622.
- Mitchell JH, Wildenthal K, Johnson RL The effects of acid-base disturbances on cardiovascular and pulmonary function. Kidney Int 1972; 1:375.
- Morris LR, Murphy MB, Kitabchi AE. Bicarbonate therapy in severe diabetic ketoacidosis. Ann Intern Med 1986; 105:836.
- Narins RG, Cohen JJ. Bicarbonate therapy for organic acidosis: the case for its continued use. Ann Intern Med 1987; 106:615.
- Nyenwe EA, Kitabchi AE. Evidence- based management of hyperglycemic emergencies in diabetes mellitus. Diabetes Res Clin Pract 2011; 94:340.
- Page MM, Alberti KG, Greenwood R, et al. Treatment of diabetic coma with continuous low-dose infusion of insulin. Br Med J 1974; 2:687.
- Savage MW, Dhatariya KK, Kilvert A, et al. Joint British Diabetes Societies guideline for the management of diabetic ketoacidosis. Diabet Med 2011; 28:508.
- Sprung CL, Rackow EC, Fein IA. Pulmonary edema; a complication of diabetic Chest 1980; 77:687.
- Umpierrez GE, Jones S, Smiley D, et al. Insulin analogs versus human insulin in the treatment of patients with diabetic ketoacidosis: a randomized controlled trial. Diabetes Care 2009; 32:1164.
- Umpierrez GE, Latif K, Stoever J, et al. Efficacy of subcutaneous insulin lispro versus continuous intravenous regular insulin for the treatment of patients with diabetic ketoacidosis. Am J Med 2004; 117:291.
- Viallon A, Zeni F, Lafond P, et al. Does bicarbonate therapy improve the management of severe diabetic ketoacidosis? Crit Care Med 1999; 27:2690.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



