ĐẶC ĐIỂM LÂM SÀNG, CẬN LÂM SÀNG VÀ MỘT SỐ YẾU TỐ LIÊN QUAN Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG SAU ĐIỀU TRỊ CORTICOID
Phạm Thị Lưu, Nguyễn Khoa Diệu Vân
Trường Đại học Y Hà Nội
ABSTRACT
Clinical, subclinical characteristics and some relating factors in diabetic patients following corticoisteroid
Objectives: Clinical, subclinical characteristics in diabetic patients after treatment with corticosteroids. Commentary on some relating factors in diabetic patients after corticosteroid treatment. Methods: A cross-sectional descriptive study, 34 patients with a first diagnosis of diabetes and a history of corticosteroid use at the Department of Endocrinology and Diabetes, Rheumatology department, Clinical Immunology Center of Bach Mai Hospital from November 2016 to October 2017. Results: Type of corticosteroid and route of administration: Corticosteroids were used with the highest rate (55.9%); 17.7% using herbs, unknown drugs. 58.8% use GCs intermittently. Taking corticosteroids with systemic admistration appears side effects earlier than local admistration does. Long-term use of high doses of corticosteroids increases the risk of developing diabetes. The time detecting diabetes after treatment of GCs was 54.35 ± 71.37 months. 55.9% of patients had symptoms of hyperglycaemia; 5.9% of patients had hyperthyroidism. Intravenous glucose dose was 20.48 ± 11.51mmol / L and HbA1c: 10.28 ± 2.28%. High doses and extra high doses of corticosteroid often increase the risk of diabetes. Conclusions: Diabetes after GCs treatment is usually diagnosed lately with high intravenous glucose and HbA1c levels and nonspecific clinical symptoms. Systemic GCs causes adverse effects earlier than local glucose, long-term high doses of GCs increases in the risk of developing diabetes.
Keyword: diabetes, glucocorticoid.
TÓM TẮT
Mục tiêu: Đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân đái tháo đường (ĐTĐ) sau điều trị corticoid. Nhận xét một số yếu tố liên quan ở bệnh nhân đái tháo đường sau điều trị corticoid. Đối tượng và phương pháp: Nghiên cứu mô tả cắt ngang, tiến cứu 34 bệnh nhân (BN) phát hiện ĐTĐ lần đầu và có tiền sử sử dụng corticoid tại Khoa Nội tiết – Đái tháo đường, khoa Cơ xương khớp và Trung tâm Dị ứng – Miễn dịch lâm sàng BV Bạch Mai từ tháng 11/2016 đến tháng 10/2017. Kết quả: Loại corticoid và đường dùng: Corticoid tác dụng trung bình sử dụng nhiều nhất (55,9%); 17,7% sử dụng thuốc nam, thuốc không rõ nguồn gốc. 58,8% dùng GCs ngắt quãng nhiều đợt. Dùng corticoid với đường toàn thân gây tác dụng bất lợi sớm hơn so với đường tại chỗ. Sử dụng corticoid liềucao, thời gian dài tăng nguy cơ xuất hiện ĐTĐ. Thời gian phát hiện ĐTĐ sau điều trị GCs là 54,35 ± 71,37 tháng. 55,9% BN có triệu chứng của tăng glucose máu; 5,9% BN bị tăng ALTT máu. Glucose tĩnh mạch khi phát hiện ĐTĐ là 20,48 ± 11,51mmol/L và HbA1c: 10,28 ± 2,28%. Corticoid dùng liều cao, rất cao với tần suất nào cũng tăng nguy cơ ĐTĐ. Kết luận: ĐTĐ sau điều trị GCs thường được phát hiện muộn với mức glucose máu tĩnh mạch và HbA1c cao, triệu chứng lâm sàng không đặc hiệu. GCs đường toàn thân gây tác dụng bất lợi sớm hơn so với đường tại chỗ, dùng GCs với liều cao, thời gian dài tăng nguy cơ xuất hiện ĐTĐ.
Từ khóa: Đái tháo đường, Corticoid
Chịu trách nhiệm chính: Phạm Thị Lưu
Ngày nhận bài: 01/10/2018
Ngày phản biện khoa học: 10/10/2018
Ngày duyệt bài: 15/10/2018
1. ĐẶT VẤN ĐỀ
Glucocorticoid (GCs) là một trong những hormone thượng thận có vai trò quan trọng. Dạng tổng hợp của GCs được sử dụng rộng rãi trong điều trị chống viêm, giảm đau, rối loạn miễn dịch. Bên cạnh những tác dụng có lợi thì việc lạm dụng GCs cũng gây ra rất nhiều tác dụng bất lợi. Một trong những tác dụng bất lợi là gây rối loạn dung nạp glucose: GCs có thể làm glucose máu tăng cao ở những bệnh nhân ĐTĐ trước đó hoặc bộc lộ một ĐTĐ mới.
Việt Nam là nơi GCs mua được khá dễ dàng ở bất kỳ hiệu thuốc nào dù có hay không có đơn thuốc của bác sĩ chuyên khoa, sự hiểu biết của người bệnh về tác dụng bất lợi của GCs còn hạn chế và ngay cả các bác sĩ khi kê đơn GCs cũng không chú ý đến để cảnh báo cho người bệnh những tác dụng bất lợi đó. Vì vậy, tình trạng lạm dụng GCs ở Việt Nam khá là phổ biến.
Tuy nhiên ở nước ta, chưa có nghiên cứu nào về ĐTĐ sau điều trị GCs.Với những lí do trên, chúng tôi tiến hành nghiên cứu đề tài với 2 mục tiêu: Đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân đái tháo đường sau điều trị corticoid. Phân tích một số yếu tố liên quan ở bệnh nhân đái tháo đường sau điều trị corticoid.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Nghiên cứu mô tả tiến cứu 34 BN mới phát hiện ĐTĐ sau điều trị GCs tại Bệnh viện Bạch Mai từ tháng 11/2016 đến tháng 10/2017. Tiêu chuẩn chọn BN: thỏa mãn đầy đủ các điều kiện sau:
- Đang điều trị hoặc có tiền sử điều trị bằng corticoid.
- Không phát hiện đái tháo đường từ trước khi được điều trị bằng corticoid.
- Thoả mãn tiêu chuẩn chẩn đoán đái tháo đường theo tiêu chuẩn ADA 2016: Hoặc glucose huyết tương bất kỳ ≥ 11.1 mmol/l kèm theo các triệu chứng điển hình của tăng glucose máu (khát nhiều, tiểu nhiều, ăn nhiều, gày sút). Hoặc glucose huyết tương lúc đói (nhịn ăn > 8h) ≥ 7 mmol/l trong 2 buổi sáng khác nhau. Hoặc glucose huyết tương 2 giờ sau khi uống 75g glucose ≥ 11,1 mmol/l (nghiệm pháp tăng glucose máu). HbA1c (định lượng bằng phương pháp sắc ký lỏng) > 6,5%.
Tiêu chuẩn loại trừ: Bệnh nhân đã phát hiện đái tháo đường trước khi điều trị bằng liệu pháp corticoid. Bệnh nhân đang mắc các bệnh nhiễm trùng cấp tính.
3. KẾT QUẢ NGHIÊN CỨU
3.1. Đặc điểm chung của nhóm bệnh nhân nghiên cứu
Tuổi trung bình của nhóm bệnh nhân nghiên cứu là 56,26 ± 13,15 tuổi.
Tỷ lệ nữ/nam trong nghiên cứu của chúng tôi là 1,8/1.
Bảng 3.1.Phân bố bệnh nhân nghiên cứu theo chỉ số khối cơ thể
|
Phân loại |
BMI | Số BN (n) |
Tỷ lệ (%) |
|
Gầy |
< 18,5 | 4 | 11,8 |
|
Bình thường |
18,5 – 22,9 | 17 | 50,0 |
|
Thừa cân |
23 – 24,9 | 6 |
17,6 |
| Tiền béo phì | 25 – 29,9 | 4 |
11,8 |
|
Béo phì |
≥ 30 | 3 |
8,8 |
|
Tổng |
34 |
100 |
|
| TB ± SD |
22,62 ± 3,67 |
||
BMI trung bình của nhóm nghiên cứu là 22,62 ± 3,67 kg/m2, trong đó chủ yếu là bệnh nhân có chỉ số BMI trong giới hạn bình thường chiếm 50%; bệnh nhân có chỉ số BMI thấp nhất là 17,57 và cao nhất là 32,46.
3.2. Đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân đái tháo đường sau điều trị GCs
3.2.1. Tiền sử
3.2.1.1. Tiền sử yếu tố nguy cơ của ĐTĐ type 2
Bảng 3.2. Yếu tố nguy cơ ĐTĐ type 2 của nhóm BN nghiên cứu
|
Các yếu tố nguy cơ của ĐTĐ type 2 |
Có | Không | ||
| Số BN (n) | Tỷ lệ (%) | Số BN (n) | Tỷ lệ (%) | |
| TS gia đình có người mắc ĐTĐ | 4 | 11,8 | 30 | 88,2 |
| TS đẻ con to > 4kg | 0 | 0 | 22 | 100 |
| THA | 11 | 32,4 | 23 | 67,6 |
| Rối loạn lipid máu | 20 | 58,8 | 14 | 41,2 |
Trong nghiên cứu của chúng tôi, trong các yếu tố nguy cơ của ĐTĐ type 2 thì rối loạn lipid máu BN có tỷ lệ mắc nhiều nhất 58,8%.
3.2.1.2. Tiền sử về GCs
- Loại GCs sử dụng
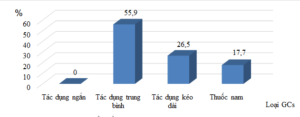
Biểu đồ 3.1. Loại GCs được bệnh nhân sử dụng
Trong nghiên cứu của chúng tôi, BN chủ yếu sử dụng loại GCs tác dụng trung bình 55,9%; GCs tác dụng kéo dài chiếm 26,5% và 17,7% BN sử dụng thuốc nam, thuốc không rõ nguồn gốc. Đa số BN nghiên cứu sử dụng GCs ngắt quãng thành nhiều đợt với tỷ lệ 58,8%; 41,2% BN sử dụng GCs liên tục hàng ngày.
- Liều lượng GCs sử dụng (Trong nghiên cứu của chúng tôi, chỉ khai thác được liều lượng GCs ở 27 bệnh nhân)
Liều GCs trung bình BN sử dung là 51,97 ± 44,63 mg/ngày, trong đó bệnh nhân sử dụng GCs liều cao nhất là 200mg/ngày và thấp nhất là 3,12mg/ngày.
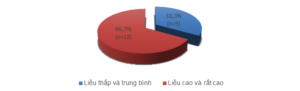
Biểu đồ 3.2. Phân bố nhóm bệnh nhân nghiên cứu theo mức độ liều GCs sử dụng
Trong nghiên cứu của chúng tôi, bệnh nhân chủ yếu sử dụng GCs với liều cao và rất cao > 30mg/ngày (66,7%)
- Thời gian sử dụng GCs (trong nghiên cứu của chúng tôi chỉ tính được thời gian sử dụng GCs ở nhóm 14 BN nghiên cứu sử dụng GCs liên tục hàng ngày): thời gian sử dụng GCs trung bình của nhóm dùng liên tục hàng ngày là 240,57 ± 668,97 ngày; thời gian sử dụng ngắn nhất là 10 ngày và dài nhất là 2555 ngày (7 năm).
- Đường dùng GCs
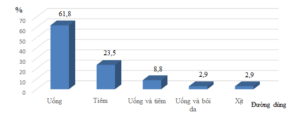 |
Biểu đồ 3.3. Phân bố bệnh nhân nghiên cứu theo đường dùng GCs
Trong nhóm BN nghiên cứu, chủ yếu bệnh nhân sử dụng GCs đường uống 61,8%, sau đó là đường tiêm chiếm 23,5%, sử dụng tại chỗ chiếm tỷ lệ ít hơn.
3.2.1.3.Bệnh lý liên quan đến sử dụng GCs
BN sử dụng GCs cho các bệnh lý về khớp chiếm tỷ lệ cao nhất (41,2%), ung thư (14,7%) và bệnh hệ thống (11,8%).
3.2.2. Đặc điểm lâm sàng
3.2.2.1. Thời gian xuất hiện ĐTĐ
Bảng 3.3. Thời gian xuất hiện ĐTĐ sau điều trị GCs
| Thời gian xuất hiện ĐTĐ | TB ± SD | Trung vị |
| Thời gian xuất hiện ĐTĐ(tháng) | 54,35 ± 71,37 | 24,33 |
Tung bình thời gian xuất hiện ĐTĐ của nhóm nghiên cứu là 54,35 ± 71,37 tháng; trong đó sớm nhất là 10 ngày và dài nhất là 7300 ngày (20 năm).
3.2.2.2. Triệu chứng lâm sàng ĐTĐ
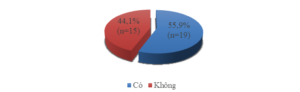
Biểu đồ 3.4. Triệu chứng tăng glucose máu
Trong nhóm bệnh nhân nghiên cứu, 55,9% bệnh nhân có các triệu chứng của tăng glucose máu (khát nhiều, tiểu nhiều, ăn nhiều, gày sút).
- Biến chứng cấp tính của glucose máu cao
Bảng 3.4. Biến chứng cấp tính của glucose máu cao
| Biến chứng cấp tính | Số BN (n) | Tỷ lệ (%) |
| Không | 32 | 94,1 |
| Tăng áp lực thẩm thấu máu | 2 | 5,9 |
| Nhiễm toan ceton | 0 | 0 |
| Tổng | 34 | 100 |
Trong nghiên cứu của chúng tôi có 5,9% BN có biến chứng tăng áp lực thẩm thấu máu do glucose máu cao.
3.2.3. Đặc điểm cận lâm sàng.
3.2.3.1. Đái tháo đường
- Glucose máu tĩnh mạch thời điểm phát hiện ĐTĐ
Glucose máu tĩnh mach thời điểm phát hiện ĐTĐ trung bình của nhóm nghiên cứu là 20,48 ± 11,51, trong đó thấp nhất là 8,8 mmol/L và cao nhất là 52,85 mmol/L.
Tỷ lệ BN có mức glucose máu thời điểm phát hiện ĐTĐ ≥ 16,7 mmol/L chiếm 50%
- HbA1c thời điểm phát hiện ĐTĐ
HbA1c thời điểm phát hiện ĐTĐ trung bình của nhóm nghiên cứu là 10,25 ± 2,28, trong đó mức HbA1c thấp nhất là 6,4% và cao nhất là 14,3%.
Tỷ lệ BN có mức HbA1c thời điểm phát hiện ĐTĐ ≥ 9% chiếm 55,9%.
3.3. Nhận xét một số yếu tố liên quan của đái tháo đường sau điều trị GCs
3.3.1.Tần suất sử dụng GCs (trong nghiên cứu của chúng tôi; có 58,8% số BN nghiên cứu sử dụng GCs ngắt quãng nhiều đợt và 41,2% số BN sử dụng GCs liên tục hàng ngày)
Bảng 3.5. Liều lượng GCs trung bình nhóm BN theo tần suất sử dụng GCs
| Liều GCs
Tần suất |
TB ± SD | p |
| Liên tục hàng ngày (mg/ngày) | 68,21 ± 49,75 | 0,047 |
| Ngắt quãng nhiều đợt (mg/ngày) | 34,47 ± 31,54 |
Nhóm BN dùng GCs liên tục hàng ngày sử dụng GCs với liều cao hơn so với nhóm ngắt quãng nhiều đợt (p = 0,047)
Bảng 3.6. Thời gian xuất hiện ĐTĐ nhóm BN theo tần suất sử dụng GCs
| Thời gian xh ĐTĐ
Tần suất sử dụng |
TB ± SD | p |
| Liên tục hàng ngày (tháng) | 8,77 ± 22,24 | 0,000 |
| Ngắt quãng nhiều đợt (tháng) | 88,26 ± 76,85 |
BN dùng GCs liên tục hàng ngày thì thời gian xuất hiện ĐTĐ sơm hơn so với nhóm dùng ngắt quãng nhiều đợt, có ý nghĩa thống kê p = 0,000
4. BÀN LUẬN
4.1. Đặc điểm chung của nhóm bệnh nhân nghiên cứu
Nghiên cứu của chúng tôi, BMI trung bình là 22,62 ± 3,67 kg/m2; bệnh nhân có chỉ số BMI thấp nhất là 17,57 kg/m2 và cao nhất là 32,46 kg/ m2. Trong đó chủ yếu bệnh nhân có chỉ số BMI trong giới hạn bình thường (18,5 – 22,9 kg/m2) là 50%; số bệnh nhân có chỉ số BMI ở mức thừa cân – béo phì (≥ 23 kg/m2) cũng chiếm tới 38,2%. Ở mức thừa cân – béo phì, chỉ có 8,8% BN có BMI ≥ 30 kg/m2. Trong nghiên cứu của chúng tôi chưa tìm thấy mối liên quan giữa BMI với tỷ lệ ĐTĐ do điều trị GCs. Nhận định này cũng phù hợp với một số nghiên cứu khác, như Gonzalez và cộng sự[5].
4.2. Đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân đái tháo đường sau điều trị GCs
4.2.1. Tiền sử
4.2.1.1. Các yếu tố nguy cơ của ĐTĐ type 2
Một số các yếu tố nguy cơ của ĐTĐ type 2 như THA, rối loạn lipid máu, tiền sử gia đình có người cùng huyết thống bị ĐTĐ, tiền sử đẻ con to…được chứng minh qua nhiều nghiên cứu trên thế giới. Nghiên cứu của chúng tôi, do sự khác biệt về đối tượng nghiên cứu nên tỷ lệ BN có tiền sử các yếu tố nguy cơ của ĐTĐ type 2 thấp hơn so với nghiên cứu của Simmons [1] và nghiên cứu của Ha YJ [4]. Trong nghiên cứu của chúng tôi, do thời gian nghiên cứu còn ngắn và số lượng bệnh nhân nghiên cứu chưa nhiều, chúng tôi thiết nghĩ cần có những nghiên cứu dài hơn và số lượng nhiều hơn để giải thích rõ sự khác biệt này. Hơn nữa trong các y văn hiện nay vẫn chưa tách bạch rõ nguyên nhân nào là cơ bản gây ra ĐTĐ type 2.
4.2.1.2. Tiền sử về GCs
- Loại GCs bệnh nhân sử dụng
Glucocorticoids là những chất dạng tổng hợp của hormone vỏ thượng thận. Dựa vào thời gian tác dụng, chúng được chia làm 3 loại: tác dụng ngắn, tác dụng trung bình và tác dụng kéo dài. GCs tác dụng ngắn chủ yếu có ảnh hưởng lên chuyển hoá muối nước, hiệu lực chống viêm yếu, vì vậy chúng hay được sử dụng trong liệu pháp thay thế hormone. GCs tác dụng trung bình ảnh hưởng lên chuyển hoá muối nước ít hơn, hiệu lực chống viêm mạnh hơn so với GCs tác dụng ngắn; đây là loại GCs được sử dụng rộng rãi nhất trong các loại GCs trên nhiều lĩnh vực của y khoa. GCs tác dụng kéo dài có tác dụng chống viêm mạnh nhất trong các loại GCs, không ảnh hưởng lên chuyển hoá muối nước thường được sử dụng trong điều trị bệnh ung thư (chống nôn khi điều trị hoá chết, di căn não…), chống phù não…
Ngoài ra, ở Việt Nam GCs còn có trong các chế phẩm của thuốc nam, thuốc không rõ nguồn gốc trong điều trị một số bệnh lý về khớp, tuy nhiên rất khó kiểm tra được thành phần cũng như tỷ lệ của GCs trong các chế phẩm đó.Khi nghiên cứu 34 BN, chúng tôi nhận thấy loại GCs được sử dụng nhiều nhất là GCs tác dụng trung bình với tỷ lệ 55,9%; tiếp theo là GCs tác dụng kéo dài 26,5% không có bệnh nhân nào sử dụng GCs tác dụng ngắn. Đặc biệt trong nghiên cứu có tới 17,7 % là thuốc nam, thuốc không rõ nguồn gốc, đây thực sự là một cảnh báo cho thầy thuốc lâm sàng trong chẩn đoán và theo dõi trên những người sử dụng nhóm thuốc này. Thêm vào đó, đây cũng là dấu hiệu đáng báo động cho các nhà dược lâm sàng trong quản lý các loại thuốc không rõ nguồn gốc trên thị trường Việt Nam.
- Liều lượng và thời gian sử dụng GCs
Ở 27 bệnh nhân trong nghiên cứu, chúng tôi nhận thấy liều GCs trung bình được sử dụng là 51,97 ± 44,63 mg/ngày; liều cao nhất mà chúng tôi gặp trong nghiên cứu là 200mg/ngày và thấp nhất là 3,12 mg/ngày. Khi phân chia mức độ liều theo Longui và cộng sự [3], chủ yếu bệnh nhân trong nghiên cứu của chúng tôi sử dụng ở mức độ liều cao và rất cao > 30mg/ngày chiếm tới 2/3 số bệnh nhân. Trong nghiên cứu, chúng tôi chỉ tính được thời gian sử dụng GCs trên 14 bệnh nhân sử dụng GCs liên tục hàng ngày, thời gian sử dụng trung bình là 240,57 ± 668,97 ngày; trong đó đa số bệnh nhân sử dụng GCs trong thời gian từ 10 ngày đến 6 tháng, chỉ có duy nhất một trường hợp mắc bệnh lý cầu thận đã điều trị liên tục GCs trong 7 năm.
Bên cạnh các lợi điểm của GCs như giảm đau, chống viêm mạnh, ức chế miễn dịch…các tác dụng bất lợi đặc biệt là trên chuyển hoá glucose là một trong những cảnh báo thường gặp. Rõ ràng là qua nghiên cứu chúng tôi nhận thấy với liều GCs càng cao, điều trị càng kéo dài thì nguy cơ bị ĐTĐ sau sử dụng GCs càng nhiều. Vấn đề này cũng được đề cập trong khá nhiều nghiên cứu như của Ha YJ [4]và Gonzalez [5], tuy số lượng BN trong các nghiên cứu trên không nhiều nhưng đều được quản lý, theo dõi chặt chẽ.
- Đường dùng GCs
GCs được sử dụng rộng rãi trên lâm sàng, với nhiều dạng như đường toàn thân (uống, tiêm) hay tại chỗ (bôi da, xịt…) cho những chuyên khoa khác nhau, nhưng đường uống và đường tiêm hay được sử dụng do hiệu quả cao trong điều trị đặc biệt ở những bệnh lý có chỉ định dùng GCs. Dù bằng bất cứ đường dùng nào cũng đều có thể gây ra những tác dụng bất lợi, tuy nhiên đường toàn thân thường gây tác dụng bất lợi sớm hơn, nặng nề hơn so với tại chỗ. Trong đường toàn thân, đường uống là đường sử dụng được cả trong và ngoài bệnh viện, còn đường tiêm thường phải yêu cầu thực hiện bởi các nhân viên y tế có trình độ; vì vậy tỷ lệ BN sử dụng đường uống trong nghiên cứu của chúng tôi chiếm đến 61,2%.
4.2.1.3. Bệnh lý liên quan đến sử dụng GCs
GCs là nhóm thuốc được chỉ định điều trị trong rất nhiều các chuyên khoa: khớp, dị ứng, ung thư, hô hấp, thận… Trong nghiên cứu của chúng tôi, các bệnh nhân sử dụng GCs cho các bệnh lý về khớp chiếm chủ yếu 41,2%; sau đó là điều trị chống nôn trong đợt hoá chất điều trị ung thư 14,7%; tiếp theo là bệnh hệ thống, thận và hô hấp. Bệnh khớp là bệnh lý rất hay gặp trên lâm sàng, đa phần người bệnh khi đau thường tự ý mua thuốc dạng GCs để điều trị. Chính vì vậy, tỷ lệ người bệnh sử dụng GCs trong các bệnh lý khớp khá cao. Nghiên cứu của Cao Thanh Tú và cộng sự cho thấy 95% BN sử dụng GCs cho các bệnh lý khớp trước khi nhập viện [7].
4.2.2. Đặc điểm lâm sàng
4.2.2.1. Thời gian xuất hiện ĐTĐ
Trong nghiên cứu của chúng tôi đối tượng nghiên cứu là những BN được chẩn đoán ĐTĐ lần đầu và có tiền sử dùng GCs trước đó, không phân biệt đối tượng bệnh lý. Các bệnh nhân trong nghiên cứu của chúng tôi thường sử dụng GCs ngắt quãng nhiều đợt chiếm tỷ lệ 58%, một tỷ lệ không nhỏ 17,7% là các BN sử dụng thuốc nam và thuốc không rõ nguồn gốc, các BN thường không được theo dõi thường quy bởi các bác sĩ chuyên khoa. Chính vì vậy, việc xác định thời gian bắt đầu sử dụng GCs khó chính xác và theo dõi BN cũng gặp nhiều khó khăn. Với những lý do khách quan như trên, thời gian xuất hiện ĐTĐ trung bình trong nghiên cứu của chúng tôi là 54,35 ± 71,37 (tháng) muộn hơn nhiều so với các nghiên cứu của Gonzalez [5] và Ha YJ [4]; trong đó thời gian sớm nhất là 10 ngày và lâu nhất là 20 năm. Đây cũng là một hạn chế trong nghiên cứu của chúng tôi.
4.2.2.2. Triệu chứng tăng glucose máu
Khi glucose máu tăng đến mức có tình trạng ngộ độc đường thì sẽ xuất hiện các triệu chứng bao gồm: khát nước, đái nhiều, ăn nhiều, sút cân không giải thích được; tuy nhiên các triệu chứng này không phải là triệu chứng đặc hiệu cho bệnh. Các triệu chứng có thể tiến triển rầm rộ hay từ từ tăng dần hoặc không có bất kỳ biểu hiện nào trên lâm sàng, bệnh nhân chỉ phát hiện ra ĐTĐ khi đi khám định kỳ hoặc vì dấu hiệu bệnh lý khác.
Trong nghiên cứu của chúng tôi, chỉ có 55,9% số bệnh nhân có các triệu chứng lâm sàng của tăng glucose máu; 44,1% không có triệu chứng lâm sàng của tăng glucose máu. Điều này chứng tỏ không phải lúc nào cũng dựa trên bằng chứng lâm sàng để phát hiện ĐTĐ trên những đối tượng dùng GCs. Vấn đề này cũng cảnh báo cho các bác sỹ lâm sàng khi sử dụng GCs kéo dài cho các bệnh lý nội khoa cần để ý đến tình trạng tăng glucose máu thậm chí có thể là ĐTĐ kể cả khi không có dấu hiệu lâm sàng của tăng glucose máu.
4.2.2.3. Biến chứng cấp tính của glucose máu cao
Trong 34 bệnh nhân nghiên cứu của chúng tôi, có 2 BN có biến chứng tăng áp lực thẩm thấu máu do glucose máu cao và không có BN nào có biến chứng nhiễm toan ceton do ĐTĐ. Cả hai BN này được sử dụng GCs với liều cao mặc dù không kéo dài nhưng lại gây tình trạng tăng glucose máu nhiều đặc biệt glucose máu sau ăn. Như vậy, khi BN sử dụng GCs đặc biệt là liều cao và rất cao, các bác sĩ lâm sàng cần phải chú ý theo dõi cả glucose máu sau ăn của BN tránh bỏ sót các trường hợp ĐTĐ mới xuất hiện tránh các biến chứng cấp tính do glucose máu cao.
4.2.3. Đặc điểm cận lâm sàng
4.2.3.1. Glucose máu tĩnh mạch và HbA1c thời điểm phát hiện ĐTĐ
Khi phát hiện ĐTĐ, bệnh nhân trong nghiên cứu của chúng tôi có glucose máu tĩnh mạch bất kỳ trung bình là 20,48 ± 11,51 mmol/L; trong đó bệnh nhân có mức glucose máu lúc phát hiện cao nhất là 52,85 mmol/L và thấp nhất là 8,8 mmol/L. HbA1c thời điểm phát hiện ĐTĐ của nhóm nghiên cứu trung bình là 10,25 ± 2,28%; BN có mức HbA1c cao nhất là 14,3%; cao hơn so với nghiên cứu của HA YJ và cộng sự [4].Bệnh nhân trong nghiên cứu của chúng tôi hoặc tự ý dùng thuốc hoặc dùng GCs theo đơn chuyên khoa nhưng hầu hết đều không được tư vấn, cảnh báo về các tác dụng bất lợi của GCs đặc biệt là tăng glucose máu cũng như không được theo dõi glucose máu thường quy trong thời gian điều trị GCs và thời gian sử dụng GCs tương đối dài.
Vì vậy khi phát hiện ĐTĐ, tỷ lệ bệnh nhân có mức glucose máu ≥ 16,7 mmol/L là mức trong ADA khuyến cáo nên khởi trị bằng insulin, chiếm tỷ lệ khá cao > 50%; đặc biệt với chỉ số phản ánh tình trạng glucose máu trong 3 tháng gần nhất HbA1c thì có đến 55,9% số BN có HbA1c ≥ 9%. Điều này cũng cảnh báo cho các bác sĩ lâm sàng, đặc biệt là các bác sĩ chuyên khoa dị ứng, khớp, ung thư…khi kê đơn thuốc có GCs cho BN phải chú ý cảnh báo cho BN các tác dụng bất lợi của GCs cũng như giáo dục nâng cao sự tuân thủ điều trị và thói quen tái khám định kỳ.
4.3. Nhận xét một số yếu tố liên quan ở bệnh nhân ĐTĐ sau điều trị GCs
Khi phân nhóm bệnh nhân nghiên cứu theo tần suất sử dụng GCs liên tục hàng ngày hay là dùng ngắt quãng nhiều đợt, chúng tôi nhận thấy các bệnh nhân dùng GCs liên tục hàng ngày sử dụng liều GCs cao hơn nhóm sử dụng GCs ngắt quãng từng đợt (p = 0,047). Trong nghiên cứu chúng tôi thì gặp nhóm ngắt quãng nhiều đợt sử dụng liều GCs cao và rất cao nhiều nhất với tỷ lệ 38,2%; sau đó là nhóm liên tục hàng ngày sử dụng liều GCs cao và rất cao 35,3%. Như vậy, dùng GCs với liều cao hoặc rất cao dù với tần suất nào liên tục hay ngắt quãng đều làm tăng nguy cơ xuất hiện ĐTĐ sau dùng GCs.Nhóm dùng GCs liên tục hàng ngày sử dụng liều GCs cao hơn gần gấp đôi so với nhóm ngắt quãng nhiều đợt, có lẽ do đó mà thời gian xuất hiện ĐTĐ của nhóm liên tục hàng ngày sớm hơn so với nhóm ngắt quãng từng đợt (p=0,000).
5. KẾT LUẬN
Loại GCs và đường dùng: GCs tác dụng trung bình sử dụng nhiều nhất (55,9%); 17,7% sử dụng thuốc nam, thuốc không rõ nguồn gốc. 58,8% dùng GCs ngắt quãng nhiều đợt. Dùng GCs với đường toàn thân gây tác dụng bất lợi sớm hơn so với đường tại chỗ. Sử dụng GCs liềucao, thời gian dài tăng nguy cơ xuất hiện ĐTĐ.
Lâm sàng:Thời gian phát hiện ĐTĐ sau điều trị GCs là 54,35 ± 71,37 tháng. 55,9% BN có triệu chứng của tăng glucose máu; 5,9% BN bị tăng ALTT máu; Cận lâm sàng: Glucose tĩnh mạch khi phát hiện ĐTĐ là 20,48 ± 11,51mmol/L và HbA1c: 10,28 ± 2,28%. GCs dùng liều cao, rất cao với tần suất nào cũng tăng nguy cơ ĐTĐ.
TÀI LIỆU THAM KHẢO
- R. Simmons, L. Molyneaux, D. K. Yue và CS (2012). Steroid-induced diabetes: is it just unmasking of type 2 diabetes? ISRN Endocrinol, 2012, 910905.
- Liu, A. Ahmet, L. Ward và cộng sự (2013). A practical guide to the monitoring and management of the complications of systemic corticosteroid therapy. Allergy Asthma Clin Immunol, 9(1), 30.
- A. Longui (2007). Glucocorticoid therapy: minimizing side effects. Jornal de Pediatria, 0(0),
- Ha, K. H. Lee, S. Jung và CS (2011). Glucocorticoid-induced diabetes mellitus in patients with systemic lupus erythematosus treated with high-dose glucocorticoid therapy. Lupus, 20(10), 1027-1034.
- G. Gonzalez-Gonzalez, L. G. Mireles-Zavala, R. Rodriguez-Gutierrez và cộng sự (2013). Hyperglycemia related to high-dose glucocorticoid use in noncritically ill patients. Diabetol Metab Syndr, 5, 18.
- Pilkey, L. Streeter, A. Beel và cộng sự (2012). Corticosteroid-induced diabetes in palliative care. J Palliat Med, 15(6), 681-689.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



