ĐÁNH GIÁ ĐƯỜNG HUYẾT CHU PHẪU VÀ CÁC BIẾN CHỨNG SAU PHẪU THUẬT Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TẠI KHOA NGOẠI TỔNG HỢP BỆNH VIỆN ĐA KHOA THÀNH PHỐ CẦN THƠ NĂM 2020
Lưu Ngọc Trân1, Châu Thị Lệ Ninh1, Cao Thị Minh Trang2, Bùi Xuân Trà1,
1. Khoa Nội tiết, Bệnh viện Đa khoa Thành phố Cần Thơ
2. Khoa Ngoại tổng hợp, Bệnh viện đa khoa Thành phố Cần Thơ
DOI: 10.47122/vjde.2021.46.26
TÓM TẮT
Tăng đường huyết chu phẫu làm tăng tỉ lệ biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường [9], [14]. Chỉ 59% bệnh nhân nhập viện được kiểm soát đường huyết. Tại Việt Nam, chưa có nghiên cứu đánh giá mối liên quan giữa đường huyết chu phẫu và tỉ lệ biến chứng sau phẫu tại khoa ngoại tổng hợp. Mục tiêu: Đánh giá đường huyết chu phẫu. Xác định tỉ lệ các biến chứng sau phẫu thuật. Phân tích mối liên quan giữa đường huyết chu phẫu và các biến chứng sau phẫu thuật. Kết quả: Đạt mục tiêu đường huyết cao nhất trước phẫu thuật (64,2%) và thấp nhất ở ngày đầu tiên sau phẫu thuật (46,9%). Phẫu thuật lớn và chương trình có tỉ lệ đạt mục tiêu đường huyết cao. 66,7% bệnh nhân có biến chứng sau phẫu thuật, thường gặp nhất là viêm phổi (29,3%), nhiễm trùng vết mổ (19,5%). Đường huyết cao trước phẫu thuật tăng biến chứng hô hấp (p = 0,005) và tử vong (p = 0,043). Đường huyết đạt mục tiêu ở cả ba thời điểm có biến chứng thấp hơn 0,33 lần với p=0,031. Kết luận: Biến chứng thường gặp nhất là viêm phổi, nhiễm trùng vết mổ và suy thận cấp. Đường huyết cao trước phẫu thuật tăng biến chứng suy hô hấp và tử vong. Việc kiểm soát tốt đường huyết ở cả ba thời điểm làm giảm tỉ lệ biến chứng.
Từ khóa: Đường huyết chu phẫu, biến chứng, đái tháo đường
ABSTRACT
Assessment of perioperative glucose control and postoperative complications in patients at general surgery department of Cantho general hospital
Luu Ngoc Tran1, Chau Thi Le Ninh1, Cao Thi Minh Trang2, Bui Xuan Tra1,
1. Endocrinology department, Cantho general hospital
2. General surgery department, Cantho general hospital
Perioperative hyperglycemia increases postoperative complications in diabetes patients [10], [15]. Only 59% of patients have glycemic control. In Vietnam, there are no studies to evaluate the relationship between perioperative glucose and the rate of complications after surgery in the general surgery department. Objectives: To evaluate blood sugar in the cycle. Determine the rate of complications after surgery. Analyze the relationship between perioperative glycemic control and postoperative complications. Results: The highest blood glucose achieved the target on a preoperative day (64.2%) and the lowest on the first day after surgery (46.9%). Major and program surgery groups have a high blood sugar achieved target rate. 66,7% of patients had postoperative complications, the most common are pneumonia (29.3%), wound infection (19.5%). Preoperative high blood sugar increased respiratory complications (p = 0.005) and death rate (p = 0.043). Blood glucose achieved the target three times was 0.33 times lower with p = 0.031. Conclusion: The most common complications are pneumonia, wound infection, and acute kidney failure. High preoperative blood sugar increases respiratory failure complications and death. Control of blood sugar at all three times reduces the incidence of complications.
Keywords: Perioperative hyperglycemia, complications, diabetes
Chịu trách nhiệm chính: Lưu Ngọc Trân
Ngày nhận bài: 9/1/2021
Ngày phản biện khoa học: 09/02/2021 Ngày duyệt bài: 01/04/2021
Email: [email protected] Điện thoại: 0919639963
1. ĐẶT VẤN ĐỀ
Đái tháo đường là một trong bốn bệnh không lây phổ biến nhất trên toàn cầu [18]. 50% bệnh nhân đái tháo đường trải qua phẫu thuật ít nhất một lần trong đời [6]. Tăng đường huyết chu phẫu làm tăng tỉ lệ biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường [9], [14]. Tỉ lệ tăng đường huyết trên 140mg% hiện diện ở 40% bệnh nhân phẫu thuật ngoài tim mạch trong đó có phẫu thuật ngoại tổng hợp [4]. Các nghiên cứu cho thấy bệnh nhân đái tháo đường có tỉ lệ biến chứng sau phẫu thuật cao hơn so với nhóm không mắc đái tháo đường [4], [5], [7], [13]. Một báo cáo cho thấy chỉ 59% bệnh nhân nhập viện được kiểm soát đường huyết [12]. Tại Việt Nam, chưa có nghiên cứu đánh giá mối liên quan giữa đường huyết chu phẫu và tỉ lệ biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường phẫu thuật tại khoa ngoại tổng hợp nói riêng. Vì những lý do đó, chúng tôi tiến hành nghiên cứu với 3 mục tiêu sau:
- Đánh giá đường huyết chu phẫu ở bệnh nhân đái tháo đường có chỉ định phẫu thuật nhập viện khoa Ngoại tổng hợp.
- Xác định tỉ lệ các biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường tại khoa Ngoại tổng hợp.
- Phân tích mối liên quan giữa đường huyết chu phẫu và các biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường tại khoa Ngoại tổng hợp.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
Tất cả bệnh nhân đái tháo đường phẫu thuật tại Khoa Ngoại tổng hợp.
2.2. Phương pháp nghiên cứu
- Nghiên cứu hàng loạt ca bệnh, tiến cứu, có phân tích. Thực hiện từ tháng 1/5 đến 1/10/2020 tại khoa Ngoại tổng hợp. Chọn mẫu thuận tiện: Bệnh nhân nhập viện tại khoa Ngoại tổng hợp thỏa tiêu chuẩn chọn bệnh và đồng ý tham gia nghiên cứu.
- Hai biến số chính là: Đường máu mao mạch (mg/dL): thời điểm To (trước phẫu thuật
), T1 (ngày 1 sau phẫu thuật), T2 (ngày 2 phẫu thuật). Mục tiêu từ 70 – 180 mg/dL. Tỉ lệ các biến chứng sau phẫu thuật: nhiễm trùng (viêm phổi, nhiễm trùng vết mổ, nhiễm trùng tiểu, choáng nhiễm trùng…), biến cố tim mạch (nhồi máu cơ tim), nhồi máu não…
- Sử dụng phần mềm SPSS 18.0 để nhập và phân tích số liệu. Phép kiểm chi bình phương, Fisher exact kiểm định mối tương quan giữa các biến định tính. Sự khác biệt được xem là có ý nghĩa thống kê khi giá trị p <0,05.
3. KẾT QUẢ
3.1. Đánh giá đường huyết chu phẫu ở bệnh nhân đái tháo đường
Bảng 3.1. Đánh giá đường huyết chu phẫu (n=81)
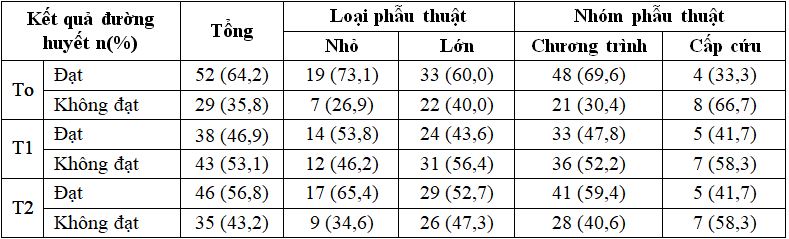
Nhận xét: Đường máu mao mạch đạt mục tiêu cao nhất ở ngày phẫu thuật To (64,2%) và thấp nhất ở ngày đầu tiên sau phẫu thuật T1(46,9%). Nhóm phẫu thuật lớn và chương trình có mức đường huyết đạt mục tiêu cao.
3.2. Tỉ lệ các biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường
Bảng 3.2. Các biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường
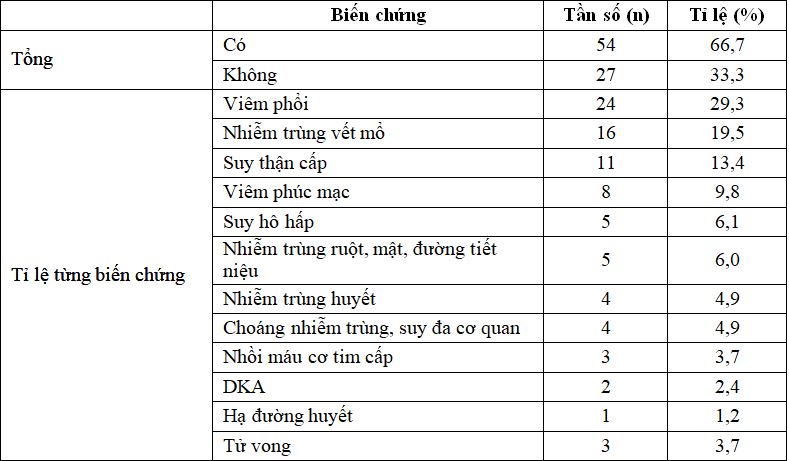
Nhận xét: 54 (66,7%) bệnh nhân có biến chứng sau phẫu thuật, thường gặp nhất là viêm phổi (29,3%), nhiễm trùng vết mổ (19,5%) và suy thận cấp (13,4%).
3.3. Mối liên quan giữa đường huyết chu phẫu và biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường
Bảng 3.3. Mối liên quan giữa đường huyết và biến chứng sau phẫu thuật
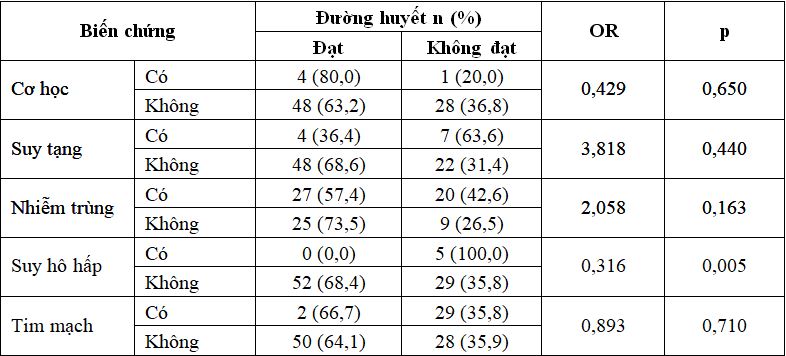

Nhận xét: Đường huyết cao trước phẫu thuật có liên quan đến gia tăng nguy cơ biến chứng hô hấp (p = 0,005) và tử vong (p = 0,043) sau phẫu thuật.
Bảng 3.4. Mối liên quan giữa biến chứng và đường huyết từng thời điểm
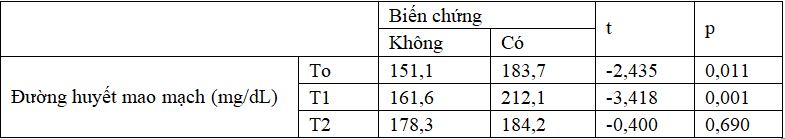
Nhận xét: Bệnh nhân có biến chứng sau phẫu thuật có đường huyết cao hơn so với nhóm không biến chứng ở thời điểm ngay trước phẫu thuật (p=0,011) và ngày 1 sau phẫu thuật (p=0,001).
Bảng 3.5. Mối liên quan giữa biến chứng và kết quả kiểm soát đường huyết ở bệnh nhân
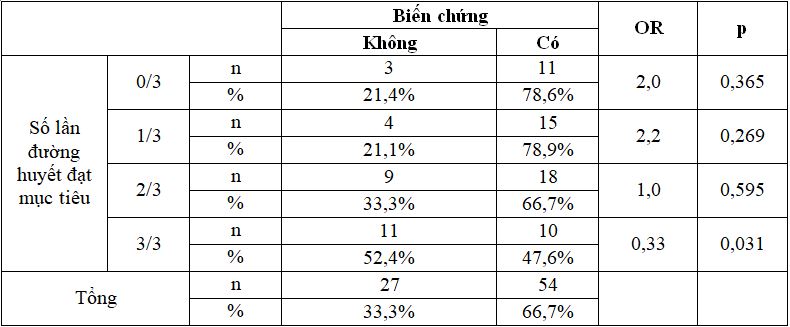
Nhận xét: Kết quả cho thấy những bệnh nhân đạt mục tiêu ở cả ba thời điểm có tỉ lệ biến chứng thấp hơn 0,33 lần với p=0,031.
4. BÀN LUẬN
4.1. Đánh giá đường huyết chu phẫu ở bệnh nhân đái tháo đường
Kiểm soát đường huyết chu phẫu là theo dõi, đánh giá và điều trị để duy trì đường huyết đạt mục tiêu trước trong và sau phẫu thuật [3], [14]. Mục tiêu đường huyết chu phẫu cần đạt được là một vấn đề còn tranh cãi ở cả bệnh nhân có hay không bệnh lý đái tháo đường. Theo Hiệp hội đái tháo đường Hoa Kỳ khuyến cáo việc kiểm soát đường huyết không nên chặt chẽ hơn mức từ 80 – 180 mg/dL (4,4 – 10,0 mmol/L) vì không cải thiện dự hậu và có liên quan đến nguy cơ hạ đường huyết nhiều hơn [2]. Các nghiên cứu hiện tại không đồng nhất về kết quả đánh giá đường huyết chu phẫu. Tác giả Nguyễn Cao Thúy Hằng (2017) khi theo dõi đường huyết mao mạch sau phẫu thuật ở bệnh nhân đái tháo đường cho thấy có sự gia tăng sau phẫu thuật so với trước phẫu thuật và khởi mê. Đường huyết tăng cao hơn từ thời điểm 2 giờ đến 4 giờ sau phẫu thuật. [1]. Với mục tiêu kiểm soát đường huyết chu phẫu từ 80 -180mg/dL, chúng tôi ghi nhận tại thời điểm trước phẫu thuật có 52 (64,2%) bệnh nhân đạt mục tiêu, 38 (46,9%) tại ngày thứ 1 sau phẫu thuật và có 46 bệnh nhân (56,8%) ngày thứ 2 sau phẫu thuật có đường huyết đạt mục tiêu.
4.2. Tỉ lệ các biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường
Trên dân số chung, theo dữ liệu từ một nghiên cứu đoàn hệ tiến cứu đa quốc gia của Nhóm nghiên cứu về kết cục phẫu thuật Thế giới ở 44814 bệnh nhân trải qua phẫu thuật cho thấy 16,8% bệnh nhân có biến chứng sau phẫu thuật. Nhiễm trùng là biến chứng được đề cập có tần suất cao nhất, đặc biệt là nhiễm trùng vết mổ.
Trên nhóm bệnh nhân có đái tháo đường, nghiên cứu này ghi nhận 11,6% có biến chứng sau phẫu thuật, cao hơn các bệnh lý nền khác như bệnh tim thiếu máu cục bộ (10,3%), suy tim (4,2%), bệnh phổi tắc nghẽn mạn tính hoặc hen phế quản (9,2%), đột quỵ (3,3%), ung thư có di căn (3,8%) và xơ gan (0,8%) [8]. Trên đối tượng bệnh nhân phẫu thuật ngoại tổng hợp, Wang và cộng sự (2019) tiến hành nghiên cứu trên trên 764 bệnh nhân ghi nhận có 86 (5,6%) bệnh nhân gặp biến cố bất lợi.
Chúng tôi ghi nhận có 54 bệnh nhân (66,7%) có biến chứng sau phẫu thuật. Kết quả này cao hơn so với ghi nhận trên dân số chung (16,8%) và cao hơn kết quả của Wang và cộng sự (2019) (66,7% [17], p<0,001). Tuy nhiên trong nghiên cứu này, tác giả định nghĩa “biến cố bất lợi” là việc cần nhập khoa chăm sóc đặc biệt (Intensive care unit – ICU) gây ra bởi (1) bất thường về tuần hoàn (hạ huyết áp, loạn nhịp tim cần can thiệp mạch vành hoặc thuốc chống loạn nhịp) hay (2) hô hấp (đặt nội khí quản) hoặc (3) các biến chứng nặng, nhiễm trùng vết mổ hoặc tử vong. Định nghĩa chỉ ghi nhận những biến chứng ở mức độ nặng hơn hoặc không đề cập đến các biến chứng chúng tôi tiến thành thu thập như biến chứng cơ học, nhiễm trùng ngoài vết mổ (đường tiêu hóa, hô hấp ở mức độ nhẹ đến trung bình…), hoặc các biến chứng tim mạch khác (nhồi máu cơ tim), có thể đây là lý do kết quả chúng tôi ghi nhận được cao hơn.
Nhiễm trùng luôn là một thành tố quan trọng khi đề cập đến vấn đề biến chứng sau phẫu thuật.
Chúng tôi ghi nhận biến chứng nhiễm trùng thường gặp ở bệnh nhân đái tháo đường sau phẫu thuật ngoại tổng hợp là viêm phổi (29,3%), nhiễm trùng vết mổ (19,5%).
Tỉ lệ tử vong nội trú ở những bệnh nhân đái tháo đường trải qua phẫu thuật lần đầu Rajesh Garg và cộng sự ghi nhận là 0,38% [11]. Chúng tôi ghi nhận có 3 bệnh nhân (3,7%) tử vong nội viện, cao hơn so với báo cáo ở dân số chung (0,5% [8], p<0,001) và cao hơn so với kết quả từ nghiên cứu của Rajesh Garg và cộng sự (2017) (0,38% [11], p<0,001), Kết quả của chúng tôi tương tự những báo cáo từ các nghiên cứu trước cho thấy bệnh nhân đái tháo đường có tỉ lệ tử vong cao hơn so với dân số chung.
Chúng tôi ghi nhận được cao hơn so với nghiên cứu của Rajesh Garg và cộng sự (2017) có thể có liên quan đến đường huyết trung bình trước mổ của chúng tôi (173 ± 59 mg/dL) cao hơn so với nghiên cứu của tác giả này (146,4 ± 51,9 mg/dL), trong khi đường huyết trước mổ cao đã được chứng minh làm tăng nguy cơ tử vong của bệnh nhân sau phẫu thuật [10].
4.3. Mối liên quan giữa đường huyết chu phẫu và biến chứng sau phẫu thuật ở bệnh nhân đái tháo đường
Mối liên quan giữa đường huyết và biến chứng sau phẫu thuật đã được chỉ ra qua nhiều nghiên cứu và cho kết quả rất khác nhau [17]. Ngoài sự khác biệt về đặc điểm của đối tượng nghiên cứu (dân tộc, địa điểm, thời gian, loại hình phẫu thuật, bệnh kèm theo…), sự khác biệt còn thể hiện ở cách tác giả áp dụng định nghĩa thế nào là biến chứng sau thuật, định nghĩa từng loại biến chứng và số lượng biến chứng được thu thập.
Một biến chứng có thể được báo cáo ở các nghiên cứu tương đồng về đối tượng thu thập nhưng cho kết quả rất khác nhau vì có định nghĩa khác nhau về biến số đó. Chúng tôi ghi nhận đường huyết không đạt mục tiêu trước phẫu thuật làm tăng nguy cơ bệnh nhân mắc các biến chứng như suy hô hấp (p = 0,005) và tử vong (p = 0,043) sau phẫu thuật.
Khi phân tích về kết quả đường huyết mao mạch và biến chứng sau phẫu thuật cho thấy những bệnh nhân có biến chứng sau phẫu thuật có đường huyết cao hơn so với nhóm không biến chứng ở thời điểm ngay trước phẫu thuật (p=0,011) và ngày 1 sau phẫu thuật (p=0,001). Kết quả này tương tự với báo cáo của tác giả Wang và cộng sự (2019) cho thấy đường huyết mao mạch trung bình sau phẫu thuật tăng (với OR = 1,13 mỗi 1 mmol/L) có liên quan đến biến cố bất lợi sau phẫu thuật [17]. Tương tự, các nghiên cứu ở bệnh nhân đái tháo đường có phẫu thuật cho thấy kiểm soát đường huyết làm giảm suy thận cấp [19], giảm thời gian nằm viện [19] và điều trị tại khoa hồi sức tích cực [19], giảm thời gian thở máy [19] và giảm tử vong [19], và giảm nhiễm trùng [15], [16], [19].
Tuy nhiên việc kiểm soát đường huyết quá chặt chẽ làm tăng tỉ lệ hạ đường huyết [19]. Chúng tôi ghi nhận những bệnh nhân đạt mục tiêu ở cả ba thời điểm ngay trước phẫu thuật và ngày 1, ngày 2 sau phẫu thuật có tỉ lệ biến chứng thấp hơn 0,33 lần với p=0,031. Các nhóm đạt từ 1 đến 2 thời điểm trong ba thời điểm xét nghiệm trên chưa thấy khác biệt có ý nghĩa thống kê.
5. KẾT LUẬN
Tỉ lệ bệnh nhân có đường huyết mao mạch đạt mục tiêu cao nhất ở ngày phẫu thuật và thấp nhất ở ngày đầu tiên sau phẫu thuật. Những bệnh nhân trải qua phẫu thuật lớn và thuộc nhóm chương trình có mức đường huyết đạt mục tiêu cao. Những biến chứng thường gặp nhất là viêm phổi, nhiễm trùng vết mổ và suy thận cấp.
Đường huyết cao trước phẫu thuật có liên quan đến gia tăng nguy cơ biến chứng suy hô hấp và tử vong.
Những bệnh nhân có biến chứng có mức đường huyết cao hơn so với nhóm không biến chứng ở thời điểm trước và ngày 1 sau phẫu thuật. Việc kiểm soát tốt đường huyết ở cả ba thời điểm làm giảm tỉ lệ biến chứng.
TÀI LIỆU THAM KHẢO
- Hằng Nguyễn Cao Thúy Hằng,Trần Quang Nam (2019), “Kiểm soát đường huyết chu phẫu ở bệnh nhân đái tháo đường phẫu thuật tại Bệnh viện Bình Dân”, Tạp chí Y học Thành Phố Hồ Chí Minh, 23 (1), pp. 187-192.
- American Diabetes Association (2020), “Diabetes care in the hospital: Standards of Medical Care in Diabetes 2020”, Diabetes Care, 43 (1), pp. 193-202.
- Moghissi Etie, M. Korytkowski, M. DiNardo, et al. (2009), “American Association of Clinical Endocrinologists and American Diabetes Association consensus statement on inpatient glycemic control”, Diabetes Care, 32 (6), pp. 1119-31.
- International diabetes federation (2019), IDF diabetes atlas ninth edition, Place, Published.
- Frisch, Chandra, D. Smiley, et al. (2010), “Prevalence and clinical outcome of hyperglycemia in the perioperative period in noncardiac surgery”, Diabetes Care, 33 (8), pp. 1783-8.
- Galloway,C. R. Shuman (1963), “Diabetes and A study of 667 cases”, Am J Med, 34, pp. 177-91.
- Roderica Rui Ge, A. Myat Oo, Liu, et al. (2015), “Changing glucose control target and risk of surgical site infection in a Southeast Asian population”, J Thorac Cardiovasc Surg, 149 (1), pp. 323-8.
- The International Surgical Outcomes Study group (2016), “Global patient outcomes after elective surgery: prospective cohort study in 27 low-, middle- and high-income countries”, British Journal of Anaesthesia, 117 (5), pp. 60-609.
- Passaro M Levetan CS, Jablonski K (1998), “Unrecognized diabetes among hospitalized patients”, Diabetes Care, 246-249, pp.
- Peacock (2018), “Perioperative Hyperglycemia: A Literature Review”, AORN Journal, 109 (1), pp. 80 –
- Brooke Schuman Rajesh Garg, Angela Bader, Shelley Hurwitz, Alexander Turchin,z Patricia Underwood, Cheyenne Metzger, Raquel Rein, Meghan Lortie (2017), “Effect of preoperative diabetes management on glycemic control and clinical outcomes after elective surgery”, Annals of Surgery, 267, pp. 858 – 862.
- Shetty,R Bhat S Rai, S Rao, P Thejeswi, P, S R HS (2013), “Comparison Of Early Postoperative Complications Of Laparotomies In Diabetics And Non- Diabetics – A Study On South Indian Population”, The Internet Journal of Surgery, 30 (4), pp. 1-8.
- Shraddha Singh, Bushra Iqbal, Sarsij Sharma, et al. (2016), “Association of perioperative hyperglycemic state with postoperative infection”, Asian Journal of Medical Sciences, 7 (6), pp. 32-35.
- Smiley D Umpierrez GE, Jacobs S (2011), “Randomized study of basal-bolus insulin therapy in the inpatient management of patients with type 2 diabetes undergoing general surgery (RABBIT 2 surgery”, Diabetes Care, 34, pp. 256-261.
- Gans SL Vries Fee, Solomkin JS, Allegranzi B, Egger M, Dellinger EP, Boermeester (2017), “Meta-analysis of lower perioperative blood glucose target levels for reduction of surgical-site infection. 2017 104 e95–e105.”, British Journal of Surgery, 104 (1), pp. 95 – 105.
- Abo Elnasr MM Wahby EA, Eissa MI & Mahmoud SM. (2016 ), “Perioperative glycemic control in diabetic patients undergoing coronary artery bypass graft surgery “, Journal of the Egyptian Society of Cardio-Thoracic Surgery, 24 pp. 143– 149.
- J. Wang, Chen, K., Li, X., Jin, X., An, P., Fang, Y., Mu, Y. (2019), “Postoperative adverse events in patients with diabetes undergoing orthopedic and general surgery”, Medicine, 98 (14), pp. e15089.
- WHO (2016), Global report on diabetes, Place, Published.
- Shuang-fei Hu Yuan-yuan Wang, Hui-min Ying, Long Chen, Hui-li Li, Fang Tian, Zhen-feng Zhou (2018), “Postoperative tight glycemic control significantly reduces postoperative infection rates in patients undergoing surgery: a meta- analysis “, BMC Endocrine Disorders 18 (42), pp. 1 – 12.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




