ĐÁNH GIÁ NHU CẦU GHÉP TỤY Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG
Nguyễn Thị Phi Nga* Vũ Ngọc Hoàn **
*Bệnh viện Quân y 103. ** Học viện Quân y
SUMMARY
Pancreatic transplantation has been a treatment option for diabetic patients in the world. In Vietnam, Military hospital performed the first case of Pancreas transplant. However, to use this methods widely in hospitals of Vietnam, demands of patients with diabetes mellitus for Pancreas transplant should be considered. Object: to investigate demands of the patients for Pancreas transplant and related factors. Results: of 303 patients with diabetes mellitus, ratio of patients who had demands for Pancreas transplant was 15.8% CI 95%: 12,0 – 20,6. Ratio of demands for Pancreas transplant in patients with diabetes mellitus tuyp 1 was higher than this in patients with diabetes mellitus type 2 (OR = 4.36, CI95%: 1,86 – 9,87, p <0,05). Ratio of demands for Pancreas transplant in patients with complications was higher than this in patients with no complications (OR = 1,99, CI 95%:1,02 – 3,86, p <0,05). Resions for declining Pancreas transplants were: they had not enough money for the transplant (82,8%), they did not want to take immunosuppressive drugs (or anti-rejection drugs) (2,4%), fear of surgery (5,5%). Resions for accepting Pancreas transplants were: to recorver completely from the disease (60,4%), to stop injecting Insunlin (20,8%), to avoid complications of the disease (18,8%), to improve quality of life (16,7%), to improve science (2,1%). 87,5% chose to transplant Pancreas in Vietnam. Conclusion: Ratio of patients having demands for Pancreas transplant was quite high (15,8%), espcially patients with diabetes mellitus tuyp 1 and with compilications of disease. Discussion: we should continue to develop Pancreas transplant to consist with demands for Pancreas transplant in patients with diabetes mellitus in Vietnam.
TÓM TẮT
Ghép tụy đã và đang là một lựa chọn điều trị cho bệnh nhân (BN) đái tháo đường (ĐTĐ) trên Thế giới. Tuy nhiên, ở Việt Nam chỉ mới thực hiện được một ca ghép tụy tại BVQY 103. Để có cơ sở phát triển chuyên ngành này cần nắm được nhu cầu từ phía bệnh nhân(BN). Mục tiêu: Đánh giá nhu cầu ghép tụy và các yếu tố liên quan của BNĐTĐ. Kết quả: trong 303 BNĐTĐ, tỷ lệ có nhu cầu ghép tụy là 15,8%, CI 95%: 12,0 – 20,6. BNĐTĐ type 1 có nhu cầu ghép tụy cao hơn type 2 (OR = 4.36, CI 95%: 1,86 – 9,87, p <0,05). BN đã có biến chứng (BC) có nhu cầu ghép tụy cao hơn BN chưa có BC (OR = 1,99, CI 95%:1,02 – 3,86, p <0,05). Lý do không muốn ghép do thiếu kinh phí 82,8%; không chấp nhận uống thuốc chống thải ghép 2,4%; sợ hãi phẫu thuật là 5,5%. Lí do muốn ghép: muốn khỏi hẳn bệnh ĐTĐ 60,4%; không phải tiêm insulin nữa 20,8%; muốn không mắc các BC 18,8%; để nâng cao chất lượng cuộc sống hơn 16,7%; muốn hợp tác với khoa học 2,1%. Trong đó 87,5% BN sẽ chọn dịch vụ ghép tụy trong nước. Kết luận: Tỷ lệ BNĐTĐ có nhu cầu ghép tụy là khá cao (15,8%), đặc biệt là ở BN type 1 và đã có BC của bệnh. Bàn luận: Cần tiếp tục phát triển chuyên ngành ghép tụy tương xứng với nhu cầu của bệnh nhân ĐTĐ tại Việt Nam.
Chịu trách nhiệm chính:
Ngày nhận bài:
Ngày phản biện khoa học:
Ngày duyệt bài:
1. ĐẶT VẤN ĐỀ
Ghép tạng là một trong những thành tựu đáng ghi nhớ của y học trong những năm cuối thế kỷ XX. Ghép tạng cho phép thay thế một cơ quan hoặc một bộ phận bị bệnh của cơ thể bằng một tạng khác khỏe mạnh. BN bị suy chức năng tạng giai đoạn cuối sẽ có cơ hội sống một cuộc sống mới nếu được ghép tạng. Ngày nay, kĩ thuật ghép tạng, theo dõi và điều trị sau ghép có nhiều tiến bộ, đây thực sự là cứu cánh cho người bệnh suy tạng giai đoạn cuối. Ngày 17/12/1966, trường hợp ghép tụy đầu tiên trên thế giới tiến hành tại đại học Minnesota (Mỹ) nhằm điều trị ĐTĐ[7]. Ghép tụy thành công sẽ bổ sung insulin cho cơ thể để duy trì lượng Glucose trong máu, hạn chế được các BC nguy hiểm của bệnh ĐTĐ, kéo dài tuổi thọ.
Từ năm 1966 đến 2008, có hơn 30.000 trường hợp cấy ghép tụy đã được báo cáo, bao gồm hơn 23.000 từ Mỹ và hơn 8.000 từ bên ngoài nước Mỹ [12]. Mỗi năm trên thế giới có khoảng 1.300 BNĐTĐ type 1 được ghép tụy toàn bộ, sau 1 năm có 83% số BN không còn triệu chứng bệnh ĐTĐ và không phải dùng insulin [9].
Tại Việt Nam,tháng 3/2014 các bác sĩ tại BV quân y 103, Học viện Quân y tiến hành ghép đa tạng tụy thận đầu tiên [4], mở ra một lựa chọn điều trị mới cho BNĐTĐ. Tuy nhiên, để mở rộng phương pháp này, chúng ta cần nắm được nhu cầu về phíaBN.
Theo IDF (2014), Việt Nam nằm trong nhóm quốc gia có tỷ lệ ĐTĐ từ 5 – 7%, có tốc độ tăng nhanh hàng thứ 2 trên thế giới. Việt Nam hiện có khoảng 3,336 triệu người được chẩn đoán mắc ĐTĐ và 1,776 triệu người chưa được chẩn đoán [8]. Trong đó có những BN có nhu cầu ghép tụy, tuy nhiên chúng ta chưa đánh giá được nhu cầu đó. Chúng tôi tiến hành NC này, với mục tiêu: Đánh giá nhu cầu ghép tụy và các yếu tố liên quan ở BNĐTĐ.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng:
BNĐTĐ đang điều trị tại BV Quân y 103, BV Nội tiết Trung ương, BV Quân y 108.
– Tiêu chuẩn lựa chọn: BN đang điều trị ĐTĐ.
– Tiêu chuẩn loại trừ: BN có tâm thần kinh không ổn định; Đang mắc các bệnh hiểm nghèo ung thư, HIV; Không tình nguyện tham gia NC
Công thức tính cỡ mẫu cho mô tả một tỷ lệ [1]:
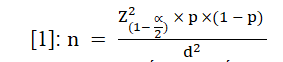
Sai số tuyệt đối d= 0,05.Mứca = 0,05, Hệ số giới hạn tin cậyZ(1 – a/2) = 1,96.
Tiến hành khảo sát nhanh, chúng tôi tính được tỷ lệ muốn ghép dự kiến 22%. Vì vậy, chọn p = 0,22[4]. Tính được n ≈ 264. Thực tế chúng tôi tiến hành NC ở 303 BN.
- Thiết kế NC
Áp dụng PPNC điều tra dịch tễ học với thiết kế NC mô tả cắt ngang có phân tích.
- Các bước tiến hành
- Lựa chọn BN theo tiêu chuẩn, các BN đều được khám và làm xét nghiệm đánh giá mức độ bệnh và BC của ĐTĐ.
- Cung cấp thông tin về tình hình bệnh và tài liệu về PP ghép tụy cho BN và người nhà.
- BS giải đáp trực tiếp về tình hình bệnh và PP ghép tụy cho BN và người nhà.
- BS hỏi về nhu cầu ghép tụy của BN và các yếu tố liên quan khác.
- Tiến hành đăng kí ghép tụy cho những BN quyết tâm và có chỉ định.
- Biến số NC, tiêu chuẩn đánh giá và sai số NC:
- Cảm thấy khó khăn; mức độ hài lòng: Ý kiến cảm nhận chủ quan của BN
- Mức độ kiểm soát glucose, HbA1C theo tiêu chuẩn hội Nội tiết và ĐTĐ Việt Nam.
- Biến chứng: Bất cứ 1 biến chứng nào xuất hiện theo hồ sơ bệnh án.
Sai số chọn mẫu: Đối tượng NC là những BN đang được điều trị ĐTĐ tại BV có chẩn đoán bệnh và BC đáng tin cậy, tuy nhiên mẫu NC chưa phải là lấy từ cộng đồng người mắc ĐTĐ tại Việt Nam, cỡ mẫu còn ít so với cộng đồng ĐTĐ.
Sai số đo lường: Việc thông tin ghép tụy và hỏi đánh giá về nhu cầu ghép tụy được tiến hành bởi các BS do đó người bệnh đảm bảo được cung cấp đầy đủ và chính xác thông tin, tuy nhiên người hỏi đôi khi là BS điều trị trực tiếp cho BN, đồng thời trình độ và khả năng giao tiếp của BS là khác nhau do đó cũng ảnh hưởng tới tâm lý của người bệnh khi đưa ra nhu cầu. Bên cạnh đó, với BN ĐTĐ đã mắc lâu năm, thu thập thông tin từ việc nhớ lại sẽ có sai số.
2.5. Đạo đức trong NC:
Đề tài được tiến hành theo đúng các quy định về luật hiến, lấy, ghép mô, bộ phận cơ thể người hiến, lấy xác của Quốc hội khóa XI, kỳ họp thứ 10, số 75/2006/QH11 ngày 29/11/2006.
– BN tham gia hoàn toàn tự nguyện và sẽ rút ra khỏi NC bất cứ lúc nào nếu BN yêu cầu.
– Các thông tin của BN được xác định tại các BV tuyến cuối dưới sự tiến hành của đội ngũ y bác sĩ nhiều kinh nghiệm và trung thực.
– Các thông tin bệnh trạng được được công khai với BN và người nhà trước khi đánh giá nguyện vọng, được quản lí và bảo đảm bí mật, chỉ sử dụng cho mục đích NC.
– Nhóm NC cam kết không sử dụng kết quả NC nhằm mục đích cá nhân, mục đích thương mại hóa, mua bán trao đổi nội tạng dưới bất kì hình thức nào.
2.6. Xử lí số liệu: STATA 13.0
3. KẾT QUẢ NGHIÊN CỨU
Bảng 3.1: Thời gian phát hiện bệnh theo type 1 và type 2
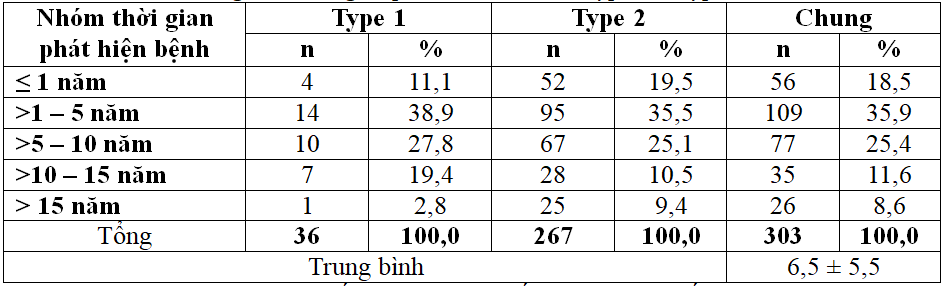
Thời gian phát hiện ĐTĐ của đối tượng NC chủ yếu >1 – 5 năm chiếm 35,9%, từ >5 – 10 năm là 25,4%, nhóm đã phát hiện bệnh trên 15 năm là 8,6%. Trung bình là 6,5 ± 5,5 năm.
Bảng 3.2: Thời gian dùng insulin ở BN type 2
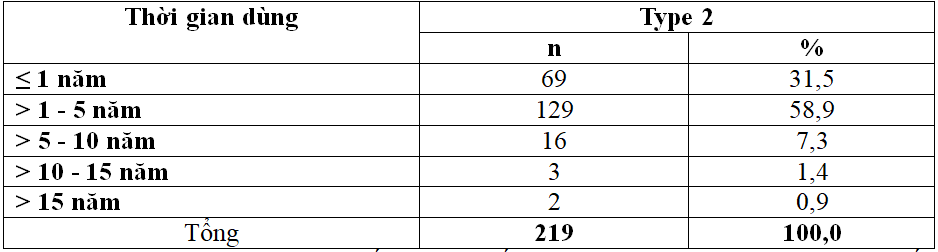
Nhóm đã dùng từ >1 – 5 năm chiếm 58.9%, tiếp theo là nhóm dùng được ≤ 1 năm chiếm 31.5%. Nhóm có thời gian sử dụng trên 15 năm chiếm 0.9%.
Bảng 3.3: Mức độ kiểm soát bệnh theo đường máu lúc đói và HbA1C
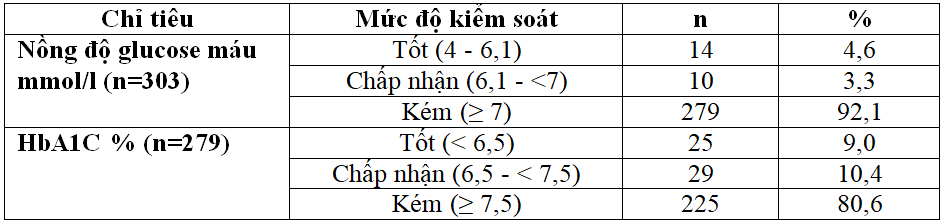
Theo chỉ số đường máu lúc đói, mức độ BN có kiểm soát tốt là 4,6%, mức chấp nhận được là 3,3% và mức kiểm soát kém là 92,1%. Dựa vào chỉ số HbA1C, phân loại BN có mức độ kiểm soát tốt là 9,0%, mức độ kiểm soát chấp nhận được là 10,4% và mức độ kiểm soát kém là 80,6%.
Biểu đồ 3.1: Tỷ lệ BN khó khăn trong kiểm soát đường máu
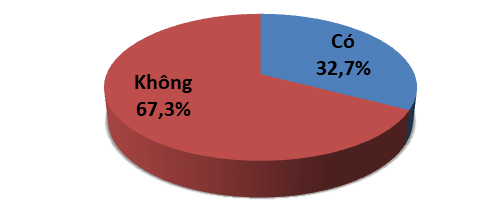
Từ biểu đồ trên cho thấy: Có 99 BN (32,7%) cảm thấy khó khăn trong việc kiểm soát đường máu và 204 BN (67,3%) không cảm thấy khó khăn trong kiểm soát đường máu.
Bảng 3.4: Mức độ hài lòng với kết quả điều trị và mong muốn ghép tụy (n=303)
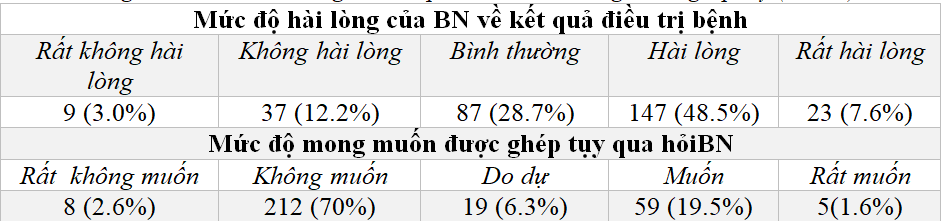
Phần lớn số BN hài lòng và rất hài lòng về kết quả điều trị ĐTĐ hiện nay (48,5% và 7,6%), tuy nhiên, số không hài lòng và rất không hài lòng chiếm tỷ lệ không nhỏ là 12,2% và 3,0%.
BN có mong muốn ghép là 19,5% và rất muốn ghép là 1,6%. Tỷ lệ BN ĐTĐ không muốn ghép tụy là 70,0%, rất không muốn là 2,6% và có 6,3% BN còn do dự chưa xác định được có mong muốn hay không có mong muốn.
Bảng 3.5: Tỷ lệ đăng kí vào bản đăng kí ghép tụy và lý do
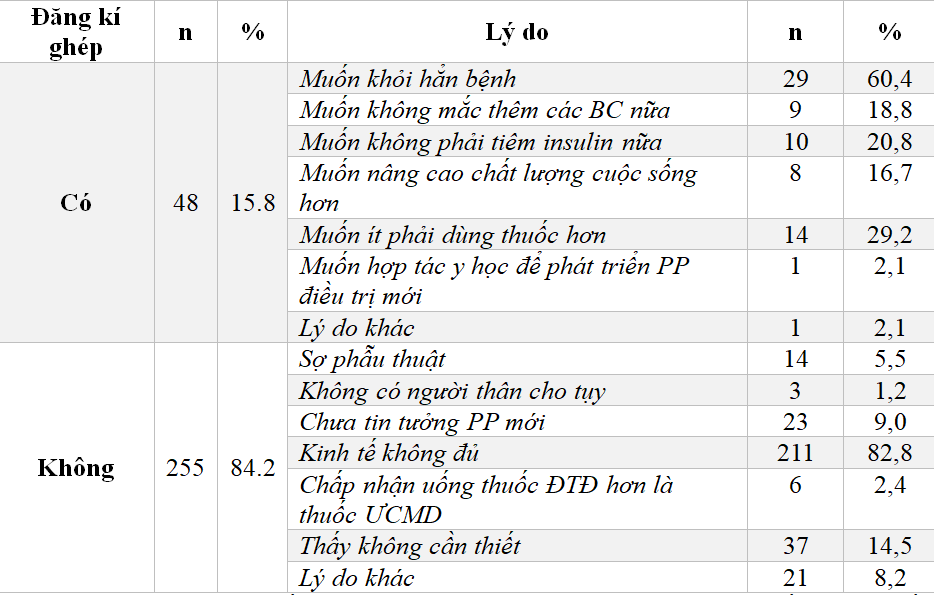
Trong 64 BN có mong muốn ghép, sau khi xét đến các yếu tố khác chỉ còn 75,0% (48/64) có nhu cầu ghép thực sự và sẵn sàng đăng kí chờ ghép tụy, tương ứng 15.8% số BNNC. Trong tổng số BN đăng kí chờ ghép, lý do muốn khỏi hẳn bệnh chiếm tỷ lệ cao nhất là 60,4%, mong muốn dùng ít thuốc hơn chiếm tỷ lệ 29,2% và muốn không phải tiêm insulin nữa chiếm tỷ lệ 20,8%. Muốn ít có BC hơn và muốn nâng cao chất lượng cuộc sống hơn là 18,8% và 16,7%. Có duy nhất 1 BN chiếm 2,1% muốn hợp tác với khoa học để phát triển PP điều trị mới.
Trong tổng số 255 BN không muốn ghép, có 82,8% là do không đủ điều kiện kinh tế, 14,5% thấy không thật cần thiết phải ghép tụy, 9,0% là chưa tin tưởng PP này do mới có ở Việt Nam. Ngoài ra, có 5,5% là do sợ phẫu thuật, 2,4% muốn dùng thuốc điều trị ĐTĐ hơn dùng thuốc ức chế miễn dịch.
Bảng 3.6: Lựa chọn nơi ghép và nguồn tụy ghép của BN (n=48)
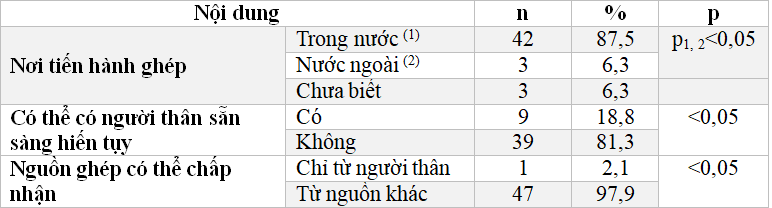
Trong số 48 BN có nhu cầu đăng kí chờ ghép, đa số chọn nơi tiến hành ghép là trong nước chiếm 87,5%, chỉ có 6,3% BN quyết định sẽ ghép tại nước ngoài và 6,3% còn chưa quyết định được ghép ở trong nước hay sẽ ra nước ngoài. BN có thể chấp nhận tụy ghép từ nguồn khác chiếm 97,9%, có 2,1 % BN chỉ chấp nhận ghép tụy khi tụy hiến là từ người thân. Trong khi đó, BN có thể có người thân hiến tụy chỉ là 18,8%.
Bảng 3.7: Mối liên quan giữa đăng kí ghép tụy và các yếu tố liên quan (n=303)
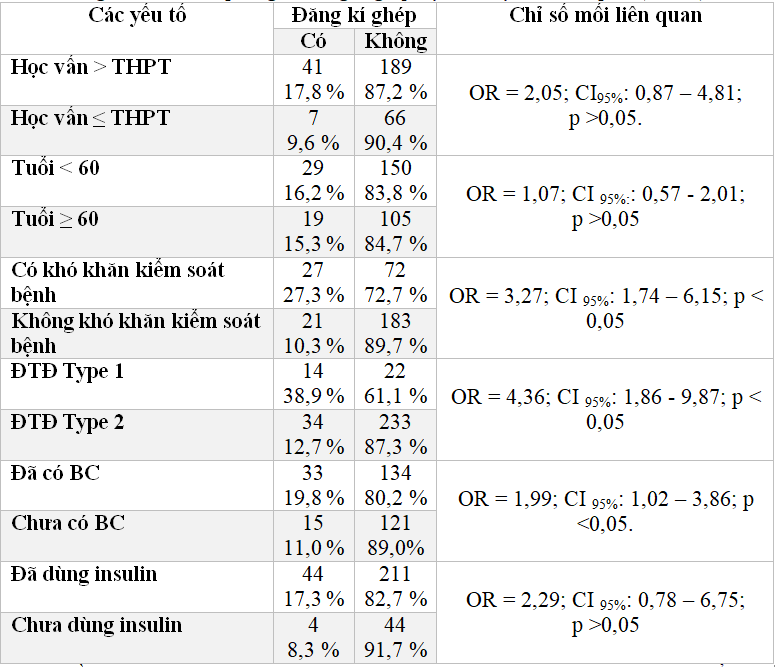
Nhu cầu đăng kí ghép tụy ở nhóm BN có trình độ trên THPT, nhóm BN dưới 60 tuổi, khó khăn trong kiểm soát đường máu, nhóm BN type 1, có BC và có sử dụng insulin đều cao hơn nhóm còn lại tương ứng OR là 2.05; 1.07; 3.27; 4.36; 1.99 và 2.29.
Bảng 3.8: Đăng kí ghép tụy theo thời gian phát hiện bệnh(n=303)
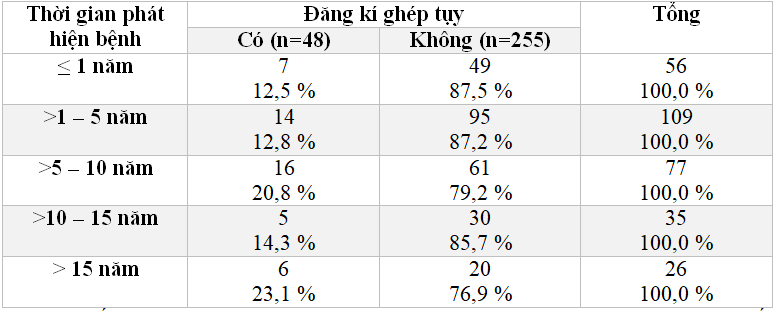
Nhóm mắc bệnh từ 6-10 năm có 16/48 BN (33,3%) có đăng kí ghép tụy. Trong nhóm mắc bệnh từ 6 – 10 năm, BN có nhu cầu đăng kí ghép tụy là 20,8%; nhóm mắc trên 15 năm có nhu cầu đăng kí ghép tụy là 23,1%.
Bảng 3.9: Đăng kí ghép tụy theo thời gian dung insulin (n=303)
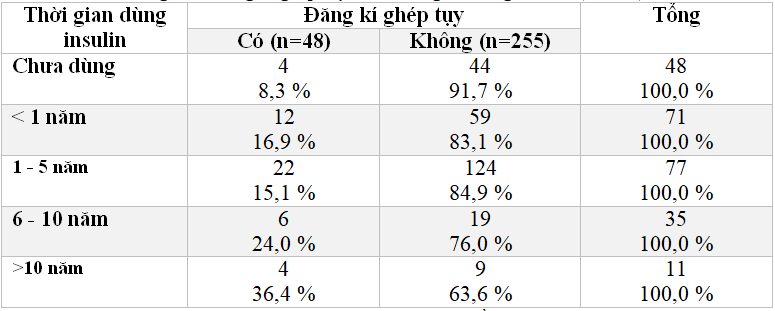
Nhóm có thời gian sử dụng insulin trên 10 năm có nhu cầu đăng kí ghép là 36,4 %, nhóm 6 – 10 năm là 24,0 %, nhóm 1 – 5 năm là 15,1% và nhóm chưa sử dụng insulin có nhu cầu đăng kí ghép là 8,3 %.
Bảng 3.10: Đăng kí ghép tụy theo yếu tố kinh tế (n=303)
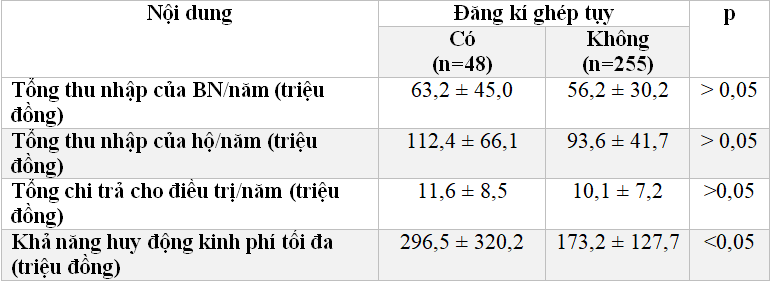
Nhóm có đăng kí ghép tụy đều có thu nhập của BN, thu nhập của hộ gia đình và tổng chi trả điều trị bệnh đều cao hơn nhóm không đăng kí ghép tụy (p > 0,05). Tuy nhiên, khả năng huy động kinh tế ở nhóm đăng kí ghép tụy cao hơn ở nhóm không đăng kí ghép(p < 0,05).
4. BÀN LUẬN
Về thời gian phát hiện bệnh, cho thấy nhóm từ 2 – 5 năm là 35,9% và nhóm từ 6 – 10 năm là 25,4%, nhóm trên 15 năm là 8,6% tương đương NC của Nguyễn Thị Bích Đào (2012), cho tỷ lệ nhóm từ 1 – 5 năm là 34,7%, nhóm từ 5 – 10 năm là 31,9% và nhóm trên 15 năm là 9,7% [3]. Thời gian phát hiện bệnh trung bình trong NC của chúng tôi là 6,5 ± 5,5 năm (Bảng 3.1).
Có 255/303 (84,2%) BN đang có sử dụng insulin để điều trị ĐTĐ cao hơn kết quả của các năm trước. NC của Trần Thị Hoa Vi và cs (2013) cho thấy tỷ lệ BN có sử dụng insulin điều trị là 28,8% [5], thấp hơn so với kết quả NC của chúng tôi. Sử dụng insulin luôn gắn liền với nhiều phản ứng phụ không mong muốn, đặc biệt gây ra rất nhiều phiền phức khi sử dụng insulin đường tiêm.
Chỉ số glucose máu lúc đói cho thấy kiểm soát bệnh ở mức độ kém tới 92,1% và mức tốt chỉ là 4,6% (Bảng 3.3). Chỉ số HbA1C là chỉ số quan trọng trong chẩn đoán và đánh giá mức độ kiểm soát bệnh. Tác giả Trần Thị Hoa Vi (2013) cho rằng nguy cơ hạ đường huyết không chỉ tăng cao ở nhóm BN kiểm soát đường máu tích cực (HbA1C<6,0%) (p<0,05) mà còn có nguy cơ cao ở nhóm BN kiểm soát đường huyết kém (HbA1C ≥ 9,0%) (p <0,02) [5]. Chỉ số HbA1C chúng tôi ghi nhận được là 9,3 ± 2,6 %, cao hơn chỉ số này của tác giả Trần Thị Hoa Vi (2013) là 7,8 ± 1,8 [5]. Tỷ lệ BN cảm thấy khó khăn trong việc kiểm soát đường máu lên đến 32,7% (Biểu đồ 3.1).
Tại Bảng 3.4, phần lớn là BN hài lòng chiếm 48,5%, có 7,6% BN rất hài lòng. Tuy nhiên tỷ lệ không hài lòng cũng khá cao là 21,2% và rất không hài lòng là 3,0%.Từ nhu cầu điều trị và các yếu tố dẫn đến nhu cầu đó, chúng tôi khảo sát cụ thể về nhu cầu ghép tụy.
Có 19,5 % BN mong muốn được ghép tụy và 1,6% rất mong muốn được ghép tụy để điều trị ĐTĐ. Tỷ lệ không muốn là 70,0% và rất không muốn là 2,6%. Có 6,3% còn do dự chưa rõ có mong muốn hay không. Chúng tôi ghi nhận có 64/303 BN (21,1%) là có mong muốn ghép tụy. Tuy nhiên, mong muốn đó là là tâm nguyện hoàn toàn không bị ảnh hưởng bởi các yếu tố khác của BN. Chính vì vậy, sau khi chúng tôi trình bày việc đăng kí ghép tụy vào danh sách chờ đợi tiến hành ghép tụy, trước hết BN nên xét đến tất cả các yếu tố của bản thân và gia đình, thì chỉ còn có 48/64 BN (75,0%)(Bảng 3.5) muốn đăng kí vào danh sách chờ và 16/64 BN (25,4%) không muốn đăng kí vào danh sách chờ ghép.
Như vậy nhu cầu ghép tụy thực sự của BN ĐTĐ là những BN sẵn sàng đăng ký ghép tụy 48/303 tương ứng 15,8%. Đây mới chỉ là tỷ lệ BN ĐTĐ có nhu cầu ghép tụy, không phải là tỷ lệ BN ĐTĐ có chỉ định ghép tụy trên lâm sàng và càng không phải là tỷ lệ các trường hợp ghép tụy sẵn sàng có thể tiến hành ghép. Chính vì vậy, chúng tôi chưa thể so sánh với số thống kê nhu cầu ghép tụy của một số nước, thông thường các nước luôn công bố con số tuyệt đối số BN ĐTĐ có nhu cầu ghép tụy và đã sẵn sàng ghép tụy bất cứ lúc nào.
Tại Mỹ, có 3033 BN chờ đợi tụy ghép thời điểm 2015, so với 29,1 triệu BN ĐTĐ [14], thì có thể thấy tỷ lệ có nhu cầu ghép tụy rất nhỏ. Tương tự, tại Nhật Bản, có 200 BN chờ tụy ghép ở thời điểm 21/5/2012 [6] và số BN ĐTĐ năm 2013 là 7,2 triệu người [8]. Tại Anh, ở thời điểm 31/3/2014 có 270 BN chờ tụy ghép [10]. Tại Việt Nam, Nguyễn Thị Phi Nga và cs (2014) đã bước đầu tìm ra 5 BN có đủ điều kiện chờ ghép tụy [4].
Về nguyên tắc xét duyệt ghép tụy, BN phải có cả nhu cầu đăng kí ghép tụy và chỉ định ghép tụy mới được đăng kí chờ ghép tụy. Để giảm những chi phí phát sinh không cần thiết, tiết kiệm kinh tế cho BN, chúng tôi đề xuất chỉ tiến hành xét nghiệm xác định chỉ định ghép tụy sau khi biết BN có nhu cầu ghép tụy. Với NC của chúng tôi, 48 BN đã được xác định có nhu cầu ghép tụy sẽ tiến hành các xét nghiệm chuyên sâu, sàng lọc đánh giá chính xác các yếu tố bệnh và BC để đưa ra chỉ định ghép tụy, sau đó thực hiện các một xét nghiệm để so sánh sự phù hợp khi có tụy hiến. Vì vậy, số lượng BN được chờ đợi ghép tụy sẽ giảm đi hơn nữa so với nhu cầu. Tuy nhiên ngay cả với chỉ 1 BN chờ được ghép tụy thì khối lượng công việc của trung tâm điều phối ghép tụy và trung tâm ghép tụy là rất lớn, để tiến tới thực hiện được một trường hợp ghép.
BN quyết định đăng kí ghép tụy vì một hoặc nhiều lý do khác nhau. Kết quả của chúng tôi ghi nhận, BN muốn ghép tụy vì muốn khỏi hẳn bệnh là 60,4%, muốn không phải tiêm insulin là 20,8%, muốn không mắc thêm các BC là 18,8%. Đây là những nguyện vọng hoàn toàn đúng và có thể đạt được nếu được ghép tụy thành công. Đặc biệt có 2,1% BN muốn hợp tác với khoa học để phát triển phương pháp mới tại Việt Nam, cho dù sau ghép tụy, kết quả có thế nào cũng nguyện chấp nhận. Đây là sự ủng hộ và nguồn động viên lớn đối với chuyên ngành ghép tụy của nước ta (Bảng 3.5).
Bên cạnh đó, BN không có nhu cầu ghép tụy với lý do phong phú hơn. Trong đó, lý do chính là vì kinh tế không đủ 211/303 (82,8%), nhiều BN thấy không cần thiết 37/303 (14,5%), chưa tin tưởng phương pháp mới tại Việt Nam 23/303 (9,0%), do sợ hãi phẫu thuật là 14/303 (5,5%) và có 6/303 (2,4%) BN chấp nhận dùng thuốc điều trị ĐTĐ hơn là phải dùng thuốc ức chế miễn dịch (Bảng 3.5).
Như vậy, yếu tố kinh tế vẫn là cản trở chính ảnh hưởng đến dịch vụ ghép tụy. Tại Mỹ, chi phí ghép tụy và điều trị trong năm đầu tiên là 125.800 USD, chi phí cho những năm tiếp theo là 6.500 USD [15]. Theo UNOS, thì tổng các khoản chi phí cho ghép tụy tại Mỹ năm 2011 là 289.400 USD [13]. Tại Singapore, chi phí cho ghép tụy là 100.000 đô la Singapore [11]. Nếu ghép tạng tại Việt Nam, do các vật tư, thuốc men phục vụ ghép tạng vẫn phải nhập từ nước ngoài do đó giá thành danh mục này không thể rẻ hơn nước ngoài. Tuy nhiên, tổng chi phí ghép tụy vẫn rẻ hơn nước ngoài vì chi phí cho nhân viên y tế rẻ hơn. Theo nhận định của Nguyễn Tiến Quyết thì giá thành ghép tạng tại Việt Nam rẻ bằng 1/3 so với nước ngoài. Chúng tôi kỳ vọng chi phí ghép tụy cũng hợp lý hơn đối với người Việt Nam, để nhiều đối tượng có thể tiếp cận dịch vụ này hơn, giúp cho chuyên ngành nghép tụy có cơ hội phát triển.
Có 9,0% BN chưa tin tưởng phương pháp mới chủ yếu là do chưa hiểu về phương pháp ghép tụy. Do các thông tin truyền thông về ghép tụy điều trị ĐTĐ còn chưa nhiều, dẫn đến BN không có thông tin tham khảo, trong khi chúng ta mới thực hiện được một trường hợp ghép tụy – thận (2014). Sự nghi vấn về tính hiệu quả của ghép tụy đối của các BN này là hoàn toàn hợp lý. Có 14,5% BN thấy không cần thiết phải ghép tụy, bởi họ đang hài lòng với kết quả điều trị hiện nay, một số BN thì thấy không cần thiết vì tuổi đã cao.
BN có nhu cầu ghép tụy được tiến hành trong nước là 87,5%, chỉ có 6,3% là muốn ra nước ngoài. BN có nhu cầu sẵn sàng nhận tụy hiến từ người khác không thân thích là 97,9% (Bảng 3.6).
Tại Bảng 3.7,Nhu cầu đăng kí ghép ở nhóm BN có trình độ dưới THPT thấp hơn nhu cầu của nhóm BN có trình độ trên THPT (OR = 2,05, CI95% là 0,87 – 4,81)(p >0,05). Trình độ học vấn ảnh hưởng tới khả năng hiểu biết về ghép tạng nói chung và ghép tụy điều trị ĐTĐ nói riêng. Tuy nhiên đây là lĩnh vực có kĩ thuật cao, mới có tại Việt Nam và chưa được chú trọng truyền thông, do đó nhóm có học vấn dưới THPT kém hiểu biết hơn là hoàn toàn hợp lý.
BN dưới 60 tuổi nhu cầu cao hơn nhóm BN từ 60 tuổi trở lên (OR = 1,07, CI 95% là 0,57 – 2,01) (p >0,05). Chỉ định ghép tụy điều trị ĐTĐ cho đối tượng người già hiện đang còn nhiều bàn luận. Các yếu tố cần cân nhắc khi thực hiện ghép tụy cho người già đó là: BN có đáp ứng được cuộc đại phẫukhông, khả năng chấp nhận tạng ghép thường kém đi ở người già, đặc biệt cân nhắc hiệu quả trong việc kéo dài tuổi thọ cũng như nâng cao chất lượng cuộc sống với người già, cuối cùng là gánh nặng kinh tế đem lại cho gia đình. Tuy nhiên, hiện nay trên thế giới việc tiến hành phẫu thuật nói chung không còn giới hạn tuổi, và riêng ghép tụy vẫn tiến hành cho những đối tượng trên 60 tuổi.
Nhu cầu ghép tụy ở BN thấy khó kiểm soát đường máu cao hơn 3,27 lần nhóm không khó khăn trong kiểm soát đường máu (OR = 3,27; CI 95% là 1,74 – 6,15) (p < 0,05). Việc khó khăn trong kiểm soát đường máu luôn mang lại những lo âu đối với BN ĐTĐ. Lo lắng trong việc sẽ xuất hiện các BC làm ảnh hưởng đến chất lượng cuộc sống. Vì vậy, với một phương pháp có thể đem đến cơ hội có một cuộc sống mới tốt hơn, kéo dài tuổi thọ hơn sẽ luôn được nhóm BN này đón nhận một cách tích cực hơn. BN mắc ĐTĐ type 1 có nhu cầu ghép tụy cao hơn 4,36 lần type 2, OR =4,36, CI 95% là 1,86 – 9,87, p<0,05. Nhu cầu đăng kí ghép tụy tăng theo số năm đã sử dụng insulin. Nhóm có thời gian sử dụng insulin trên 10 năm có nhu cầu đăng kí ghép là 36,4 %, nhóm 6 – 10 năm là 24,0 %, nhóm 1 – 5 năm là 15,1% và nhóm chưa sử dụng insulin có nhu cầu đăng kí ghép là 8,3 %. Mặt khác, nhu cầu ghép tụy có xu hướng tăng lên cùng với thời gian sử dụng Insulin (Bảng 3.9).
Nhu cầu ghép tụy có xu hướng tăng theo số năm đã phát hiện bệnh (Bảng 3.8). Nguy cơ xuất hiện các BC ĐTĐ càng cao khi thời gian phát hiện bệnh càng tăng và tình trạng đường máu kiểm soát kém. Số lượng các BC sẽ tăng dần theo thời gian phát hiện bệnh. Các BC ĐTĐ có xuất hiện ở nhiều cơ quan quan trọng duy trì chức năng sống. Chính vì vậy một BN có BC tại các cơ quan đó sẽ ảnh hưởng rõ rệt đến chất lượng cuộc sống và tuổi thọ. Ở những BN đã có BC, họ sẽ có cảm nhận đúng nhất về các thay đổi đó, khi đó họ càng mong muốn kiểm soát đường máu tốt hơn. Vì vậy, tỷ lệ có nhu cầu ghép tụy ở nhóm BN đã có BC hoặc đang kiểm soát đường máu không tốt cũng cao hơn.
Những BN có nhu cầu đăng kí ghép đều có khả năng kinh tế tốt hơn nhóm không đăng kí (Bảng 3.10). BN có nhu cầu đăng kí ghép tụy có thu nhập cá nhân cao hơn nhóm không đăng kí ghép tụy (p >0,05), bên cạnh đó tổng thu nhập của hộ và tổng chi trả cho điều trị mỗi năm ở nhóm đăng kí ghép tụy cao hơn nhóm không đăng kí ghép, p > 0,05. Tuy nhiên, khả năng huy động kinh tế ở nhóm đăng kí ghép tụy cao hơn ở nhóm không đăng kí ghép, p < 0,05. Việc có được tiềm lực kinh tế tốt sẽ tăng khả năng có nhu cầu ghép tụy ở mỗi BN. Khả năng huy động kinh tế trung bình của nhóm có nhu cầu là 296,5 ± 320,2 triệu, cao hơn ở nhóm không đăng kí là 173,2 ± 127,7 triệu. So sánh khả năng huy động kinh phí trên với chi phí ghép tụy trên thế giới cho thấy nguồn lực kinh tế của các BN có nhu cầu ghép tụy đều không đáp ứng được chi phí ghép tụy ở một số quốc gia như Mỹ, Singapore [11], [13], [15]. Tuy nhiên, cần thấy rằng chi phí trên là dành cho công dân của mỗi nước đó và có các chính sách BHYT. Đối với người nước ngoài, chi phí sẽ tăng lên do có nhiều khoản chi phí khác: chi phí đi lại, chi phí cư trú cho BN và người thân, chi phí thông dịch viên, phí chăm sóc chế độ BN quốc tế… và không áp dụng BHYT. Sau ghép, do khoảng cách địa lý, BN sẽ còn gặp khó khăn hơn trong việc kiểm tra sức khỏe, kiểm tra tụy ghép theo định kì. So sánh chi phí ghép tạng trong nước và ngoài nước cho thấy chi phí ghép tạng trong nước tiết kiệm hơn, theo nhận định của Nguyễn Tiến Quyết là rẻ hơn bằng 1/3 so với nước ngoài. Tuy nhiên, phần lớn thu nhập trung bình của gia đình và khả năng huy động kinh phí của BN ĐTĐ đều không đáp ứng được chi phí ghép tụy. Do mới được tiến hành thành công, nên đến nay vẫn chưa xây dựng được chính sách BHYT cho BN ghép tụy. Nếu có chính sách BHYT, BN sẽ được hưởng lợi từ việc giảm kinh phí điều trị ghép tụy, kéo theo nhu cầu ghép tụy sẽ tăng lên.
Trong NC này, yếu tố dân tộc và tôn giáo chưa được phân tích do đối tượng NC chưa nhiều. Đây là những yếu tố khá quan trọng, đặc biệt với tâm lý và tín ngưỡng của Phương Đông có xu hướng “chết toàn thây” và không muốn có cơ thể người khác trong cơ thể mình. Các tâm lý trên là cản trở lớn đối với nguồn tạng hiến và nhu cầu ghép tạng nói chung và ghép tụy nói riêng tại Việt Nam.
TÀI LIỆU THAM KHẢO
- Bộ Y tế (2011), Dịch tễ học – sách đào tạo sau đại học, Nhà xuất bản Y học, tr.118,119.
- Bộ Y tế (2015). Hướng dẫn chẩn đoán và điều trị bệnh nội tiết chuyển hóa, Nhà xuất bản y học. tr 175-177.
- Nguyễn Thị Bích Đào (2012), “Nghiên cứu đặc điểm lâm sàng và cận lâm sàng của bệnh nhân đái tháo đường type 2 có nhiễm trùng bàn chân”. Tạp chí Y học thực hành (817) – số 4/2012. tr 127-131.
- Nguyễn Thị Phi Nga và cs (2014), Nghiên cứu điều tra, khảo sát nhu cầu ghép tụy của bệnh nhân người lớn có chỉ định ghép tụy tại Bệnh viện Nội tiết Trung ương và Bệnh viện 103. Đề tài nhánh cụm đề tài KC.10/11-15 cấp nhà nước. tr 59-66.
- Trần Thị Hoa Vi, Nguyễn Thanh Hiệp và cs (2013), “Khảo sát tỷ lệ hiện mắc hạ đường huyết và mối liên quan giữa hạ đường huyết với HbA1C ở bệnh nhân đái tháo đường týp 2”, Đại học y khoa Phạm Ngọc Thạch, bài báo số 2. tr 1. pnt.edu.vn/aac/bomon/yhgd/baiso2.
- Ashikari J (2012),Japan’s effort to improve organ donation, Report in 2012 Global Leadership symposium. 21/5/2012 Del Mar, CA, USA. pp 4.
- Han DJ, Sutherland DE (2010), “Pancreas transplantation”, Gut and Liver. 2010 Dec;4(4): Epub 2010 Dec 17. pp 450-65.
- International Diabetes Federation (2013), IDF diabetes Atlas sixth edition 2013. Version of IDF Diabetes Atlas. pp 13, 34.
- National Institutes of Health US (2001). Stem Cells: Scientific Progress and Future Research Directions. Bethesda (MD): NIH; 2001 Jun. p 86. http://www.nih.gov/news/stemcell/scireport.htm
- NHS Blood and transplant (2014), Organ donation and transplantation, Activity report 2013/2014, has been produced by Statistics and Clinical Studies.
- Victor L (2010), Pancreas transplantation in Singapore, Requisites for successful pancreas transplantation in Singapore. pp 22,23
- White SA, Shaw JA, Sutherland DE (2009). “Pancreas transplantation”,The Lancet 2009;373:pp 1808-1817.
- https://www.unos.org/data/
- http://optn.transplant.hrsa.gov/
- https://www.kidney.org/atoz/content/pancreastx
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




