KẾT QUẢ BAN ĐẦU PHẪU THUẬT NỘI SOI GIẢM ÁP HỐC MẮT
ĐIỀU TRỊ BỆNH MẮT BASEDOW
Phạm Thị Mỹ Hạnh, Phạm Trọng Văn, Nguyễn Chiến Thắng
ABSTRACT
Effects of orbital decompression by endoscopic endonasal approach in graves’ orbitopathy
Aim: To study the efficacy of endoscopic orbital decompression in cases of Graves’ orbitopathy.Material and methods: A prospective study on 25 orbits of 20 patients underwent endoscopic orbital decompression for Graves’ orbitopathy from July 2017 to August 2018. Indications for surgery included: protosis in 22 orbits and compressive optic neuropathy in 3 orbits. Surgical technique included removal of medial wall and medial part of inferior wall of the orbit and slitting of the orbital periosteum. Evalute the difference of proptosis, visual acuity, medium deviation in humphey visual field test, diplopia pre and post – operation, the appearance of complications such as: cerebral fluid leakage, lacrimal duct impairment, diplopia, sinusitis or orbital contamination. Results: In mean period of follow – up: 3.5 months (1 – 12 months), the exophthamos reduction of 1,84 mm following endoscopic orbital decompression. The pre – op exophthalmos was 18.52 ± 1.93 mm (15.5 – 21 mm). The post – op exophthalmos was 16.68 ± 2.23 mm (14 – 19 mm). The visual acuity and the medium deviation in humphey visual field was significantly improve in 1 of 3 eyes decompressed for compressive optic neuropathy, visual acuity was reduced in no case. There is no complication of cerebral fluid leakage, lacrimal duct impairment, sinusitis or orbital contamination. New onset diplopia appears in 7 cases and exists for less than 6 weeks.Conclusion: endoscopic orbital decompression provides an effective and safe treament for protosis and compressive optic neuropathy of Graves’ orbitopathy.
TÓM TẮT
Mục tiêu: Đánh giá hiệu quả, tính an toàn của phẫu thuật nội soi giảm áp hốc mắt điều trị bệnh hốc mắt do basedow. Đối tượng, phương pháp nghiên cứu: Nghiên cứu tiến cứu, được tiến hành trên 25 mắt của 20 bệnh nhân được phẫu thuật nội soi giảm áp hốc mắt từ tháng 7/2017 đến tháng 8/2018 tại bệnh viện Quân y 103 và bệnh viện Đại học Y Hà nội. Chỉ định phẫu thuật bao gồm: lồi mắt: 22 mắt, bệnh mắt basedow chèn ép thị thần kinh: 3 mắt. Phương pháp phẫu thuật: sử dụng nội soi đường mũi phá thành trong và phần trong của thành dưới ổ mắt, rạch màng xương. Đánh giá các chỉ số trước và sau phẫu thuật: độ lồi, thị lực, biến đổi thị trường, tỷ lệ các tai biến, biến chứng sau mổ: rò dịch não tủy, tổn thương ống lệ mũi, song thị, viêm xoang, viêm tổ chức hốc mắt. Kết quả: Thời gian theo dõi sau mổ trung bình: 3,5 tháng (1 – 12 tháng), độ lồi mắt trung bình trước mổ 18,52 ± 1,93 mm (15,5 – 21 mm). Độ lồi mắt trung bình sau mổ 17,08 ± 2,23 mm (14 – 19 mm). Mức giảm độ lồi trung bình sau mổ là 1.44 mm (0 – 3 mm). 1/3 mắt chèn ép thị thần kinh cải thiện thị lực và thị trường rõ rệt, không có trường hợp nào giảm thị lực sau phẫu thuật. Không có trường hợp nào bị rò dịch não tủy, hay tổn thương ống lệ mũi, 1 trường hợp chảy máu trong mổ mức độ nặng. Sau mổ nhìn đôi xuất hiện mới ở 7/20 bệnh nhân (35%) và tồn tại từ 5 ngày đến 6 tuần sau phẫu thuật. Không có trường hợp nào bị viêm xoang bít tắc hoặc viêm tổ chức hốc mắt sau mổ. Kết luận: Phẫu thuật nội soi giảm áp hốc mắt là một phương pháp điều trị an toàn, hiệu quả
Chịu trách nhiệm chính:
Ngày nhận bài: 01/4/2019
Ngày phản biện khoa học: 16/4/2019
Ngày duyệt bài: 30/4/2019
1.ĐẶT VẤN ĐỀ
Bệnh mắt Basedow là một bệnh lý tự miễn, là biểu hiện ngoài tuyến giáp thường gặp nhất của bệnh Basedow, trong đó có 4,9 – 6,1% là bệnh mắt Basedow mức độ trung bình nặng và rất nặng [1].
Phương pháp điều trị bệnh mắt Basedow bao gồm: nước mắt nhân tạo, thuốc ức chế miễn dịch, xạ trị hốc mắt và phẫu thuật bao gồm phẫu thuật: giảm áp hốc mắt, chỉnh lác, tạo hình mi…Trong đó phẫu thuật giảm áp hốc mắt thường được chỉ định cho bệnh mắt basedow chèn ép thị thần kinh, hở giác mạc hoặc nhằm giảm lồi mắt. Phẫu thuật giảm áp có lịch sử từ hơn 100 năm nay, cho đến nay có 18 kỹ thuật giảm áp khác nhau. Mỗi phương pháp có ưu và nhược điểm riêng, nhưng chưa có một đồng thuận nào khẳng định phương pháp nào là hiệu quả và an toàn nhất [1].
Phẫu thuật nội soi giảm áp hốc mắt là một trong những kỹ thuật giảm áp được sử dụng từ những năm 1990 và ngày càng được hoàn thiện cả về thiết bị và kỹ thuật. Phẫu thuật cho phép quan sát rõ thành trong, có thể tiếp cận đến đỉnh hốc mắt, nên hiệu quả trong việc giải phóng chèn ép thị thần kinh nói riêng và giảm áp hốc mắt nói chung. Phẫu thuật ít gây xuất huyết đỉnh hốc mắt, không làm tăng áp lực lên thị thần kinh và tổ chức trong hốc mắt trong mổ (yếu tố được cho là góp phần làm giảm thị lực sau mổ). Đường mổ không để lại sẹo, không gây phù nề tổ chức hốc mắt nên có ưu điểm về mặt thẩm mỹ. Tại Việt Nam, đã có một số nghiên cứu về phẫu thuật giảm áp hốc mắt, Tuy nhiên, chúng tôi chưa thấy có báo cáo nào nghiên cứu về phẫu thuật nội soi giảm áp hốc mắt điều trị bệnh mắt Bassedow.
Chúng tôi thực hiện đề tài với mục tiêu: Tổng kết những kết quả ban đầu và hiệu quả của phương pháp này
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1 Đối tượng nghiên cứu:
Các bệnh nhân bị bệnh mắt Basedow đã được phẫu thuật nội soi giảm áp hốc mắt tại bệnh viện Quân Y 103 và bệnh viện Đại học Y Hà nội từ tháng 8/2017 đến tháng 8/2018
Tiêu chuẩn lựa chọn
– Tuổi > 18
– Bệnh nhân có bệnh mắt Basedow chèn ép thị thần kinh (theo tiêu chuẩn của Nicola Curo – 2014 [2]) có chống chỉ định hoặc đáp ứng kém với corticoid liều pulse sau 2 tuần theo dõi
– Bệnh nhân có lồi mắt do bệnh Basedow giai đoạn ổn định (theo tiêu chuẩn EUGOGO) có độ lồi từ 15,5 mm đến 21 mm.
Tiêu chuẩn loại trừ:
– Bệnh nhân được chẩn đoán còn tình trạng cường giáp mà không có dấu hiệu chèn ép thị thần kinh.
– Bệnh mắt Basedown giai đoạn viêm (theo tiêu chuẩn của EUGOGO [1]) mà không có dấu hiệu chèn ép thị thần kinh.
– Bệnh nhân được chỉ định phẫu thuật do lồi mắt có độ lồi mắt > 21 mm, hoặc bệnh nhân tổn thương giác mạc do hở mi được mổ giảm áp phối hợp nội soi với đường mổ ngoài (giảm áp thành dưới có hoặc không lấy mỡ hốc mắt)
– Tình trạng toàn thân không cho phép gây mê nội khí quản để phẫu thuật.
– Bệnh nhân có các bệnh lý ác tính vùng mũi xoang.
– Bệnh nhân không đồng ý tham gia nghiên cứu
2.2. Phương pháp nghiên cứu
2.2.1. Thiết kế nghiên cứu: Nghiên cứu can thiệp lâm sàng, không có nhóm chứng.
2.2.2. Cách thức tiến hành:
– Trước mổ: Các bệnh nhân có chỉ định phẫu thuật được khám đánh giá
+ Tại mắt: Thị lực, nhãn áp, độ lồi, thị lực màu, tổn thương giác mạc, độ lác, tình trạng song thị, hạn chế vận nhãn, tổn thương thị trường, đáy mắt, phản xạ đồng tử, chụp ảnh màu đĩa thị
+ Trên phim CT: thể bệnh basedow (thể mỡ, thể cơ hoặc thể phối hợp), các bất thường cuốn mũi giữa, vách ngăn, vị trí bám của mỏm móc, cuốn mũi giữa, các bệnh lý xoang và độ dốc của nền sọ.
– Quy trình phẫu thuật
+ Vô cảm bằng gây mê nội khí quản kết hợp tiêm tê tại chỗ
+ Mở xoang hàm, lấy toàn bộ sàng trước và sàng sau.
- Cắt bỏ mỏm móc toàn bộ
- Mở rộng lỗ thông xoang hàm bằng kìm gặm ngược phía trước mở đến ống lệ mũi, phía trên đến sàn ổ mắt, phía dưới đến chân cuốn mũi dưới.
- Mở bóng sàng bằng kẹp Blakesley và thìa nạo. Mở xuyên mảnh nền xương cuốn giữa đến các tế bào sàng sau để làm sạch và dẫn lưu, bộc lộ xương giấy.
+ Giảm áp thành trong hốc mắt
- Sử dụng currete xuyên qua xương giấy, nâng mảnh xương giấy lên để bảo tồn màng xương
- Lấy bỏ xương giấy, giới hạn trên lên đến trần xương sàng, xuống dưới đến sàn ổ mắt, ra sau đến bề mặt xương bướm và ra trước đến đường hàm trên.
+ Giảm áp sàn ổ mắt
- Nâng màng xương lên khỏi phần phía trong của sàn ổ mắt
- Sử dụng currette và forcep có góc để phá bỏ phần xương phía trong sàn ổ mắt đến rãnh dưới hố.
+ Rạch màng xương
Sử dụng dao lưỡi liềm rạch lớp bề mặt này. Dao đi theo hướng từ sau ra trước. Hai đường rạch màng xương song song 1 đường gần với trần xương sàng và 1 đường song song với sàn ổ mắt. Sử dụng ống soi và dao lưỡi liềm để xác định và rạch những sợi xơ còn lại trên bề mặt giữa các thùy mỡ
+ Ấn nhẹ nhãn cầu từ bên ngoài và quan sát mỡ hốc mắt lọt qua lỗ mở xương.
– Sau mổ: khám lại sau 3 ngày, 1 tháng, 3 tháng, 6 tháng. Ghi nhận và đánh giá các biến số nghiên cứu
2.2.3. Các tiêu chí đánh giá
– Đánh giá mức độ viêm của bệnh mắt: Chúng tôi dùng tiêu chuẩn đánh giá mức độ viêm của Hội bệnh mắt liên quan tuyến giáp châu Âu [1] gồm có 7 dấu hiệu: đau phía sau nhãn cầu tự phát, đau khi vận động mắt, ban đỏ ở mi mắt, xung huyêt kết mạc, phù nề kết mạc, sưng cục lệ, mi mắt phù nề hoặc dầy lên. Mỗi một dấu hiệu được tính là 1 điểm viêm. Khi điểm viêm ≥ 3 mắt được coi là đang viêm.
– Chẩn đoán chèn ép thị thần kinh: Chúng tôi chẩn đoán chèn ép thị thần kinh theo tiêu chuẩn của Nicola Curro (2014): 1 dấu hiệu trên phim CT và ít nhất 2 trong số các triệu chứng sau: giảm thị lực, giảm thị lực màu, phù gai, tổn thương trên thị trường, tổn hại phản xạ đồng tử ánh sáng mà không được giải thích bằng một nguyên nhân nào khác [2]
Triệu chứng trên CT scan gợi ý chèn ép thị thần kinh: Đánh giá mức độ chèn ép thị thần kinh bằng chỉ số Barrett. Chỉ số Barrett theo chiều đứng bằng tổng độ dày của cơ theo chiều đứng (A và B) chia cho độ dài hốc mắt theo chiều đứng của hốc mắt (C). Chỉ số Barett theo chiều ngang bằng tổng độ dày của cơ theo chiều ngang (D và E) chia cho độ dài hốc mắt theo chiều ngang của hốc mắt (F). Vị trí lát cắt của phim theo mặt phẳng đứng đi qua điểm giữa mặt sau nhãn cầu và đỉnh hốc mắt. Lấy vào tính toán chỉ số Barett chiều nào có giá trị cao hơn. Chỉ số Barret ≥ 60%, gợi ý chẩn đoán chèn ép thị thần kinh [2].
2.3.4. Các chỉ tiêu đánh giá:
– Mức giảm độ lồi sau phẫu thuật
– Biến đổi thị lực, thị trường, thị lực màu, tình trạng gai thị sau phẫu thuật trên nhóm chèn ép thị thần kinh
– Tình trạng song thị sau phẫu thuật
– Các bất thường của mũi
+ Lệch vách ngăn
+ Phì đại cuốn mũi
+ Xoang hơi cuốn mũi giữa
– Các tai biến, biến chứng của phẫu thuật:
+ Chảy máu
Vị trí: Chảy máu xương xốp, niêm mạc mũi, động mạch sàng trước
Mức độ: Nhẹ: chảy máu không làm mờ phẫu trường
Trung bình: chảy máu cần rửa hút ngắt quãng
Nặng: chảy máu ảnh hưởng đến thao tác phẫu thuật, phải rửa hút liên tục, đốt cầm máu
+ Rò dịch não tủy
+ Tổn thương đường lệ
+ Viêm xoang
2.3.5. Xử lý số liệu
Các số liệu thu thập được xử lý bằng phần mềm IPSS 20.0. Các phép kiểm định thống kê được sử dụng với mức ý nghĩa thống kê 0,05.
3. KẾT QUẢ VÀ BÀN LUẬN
3.1. Đặc điểm bệnh nhân nghiên cứu
Nghiên cứu được tiến hành trên 25 mắt của 20 bệnh nhân (5 nam, 15 nữ), độ tuổi từ 20 tuổi đến 62 tuổi (trung bình 36,2 ± 13,1 tuổi). Thời gian theo dõi trung bình 3,5 tháng (từ 1 tháng đến 12 tháng)
Trong 20 bệnh nhân tham gia nghiên cứu: 19 bệnh nhân có tiền sử Basedow, 1 bệnh nhân ung thư tuyến giáp thể nhú
Trong 20 bệnh nhân có phát hiện bệnh lý tuyến giáp có 7 bệnh nhân đã được điều trị bằng phẫu thuật, 1 bệnh nhân được điều trị bằng iod phóng xạ và 12 bệnh nhân được điều trị bằng thuốc.
Các nghiên cứu về ảnh hưởng của các biện pháp điều trị tuyến giáp lên sự phát triển tự nhiên của bệnh mắt Basedow cho thấy: sự duy trì hóc môn giáp không hằng định là yếu tố nguy cơ cho sự xuất hiện và tăng nặng của bệnh mắt Basedow. Thuốc kháng giáp tổng hợp và phẫu thuật cắt hoàn toàn tuyến giáp không có tác dụng trực tiếp lên sự phát triển của bệnh mắt. Sự cải thiện các triệu chứng tại mắt lúc đầu khi dùng thuốc được cho là do tác dụng bình giáp của thuốc và phẫu thuật cắt hoàn toàn tuyến giáp không cần phối hợp với điều trị Corticoid toàn thân. Ngược lại Iod phóng xạ được cho là yếu tố nguy cơ cho sự xuất hiện và tăng nặng của các triệu chứng tại mắt. Việc sử dụng glucocorticoid đường uống hoặc đường tiêm có tác dụng hạn chế tác dụng không mong muốn này [1]. Trong nghiên cứu của chúng tôi có 2 bệnh nhân bị chèn ép thị thần kinh trong đó có 1 bệnh nhân được điều trị bằng thuốc kháng giáp tổng hợp có hoc môn giáp dao động (4 lần cường giáp và nhược giáp đan xen) và 1 bệnh nhân được điều trị bằng iod phóng xạ không kèm theo glococorticoid.
Tất cả 20 bệnh nhân được phẫu thuật đều đã bình giáp. Trước phẫu thuật nội soi giảm áp hốc mắt có 1 bệnh nhân đã được điều trị corticoid liệu trình 500 mg x 6 tuần, 250 mg x 6 tuần; 1 bệnh nhân đã phẫu thuật giảm áp thành dưới 2 mắt, 1 bệnh nhân đã được phẫu thuật lấy mỡ hốc mắt không cắt thành xương.
3.1.1. Các triệu chứng lâm sàng chính dẫn tới chỉ định phẫu thuật giảm áp:
Bảng 3.1: Các triệu chứng chính dẫn tới chỉ định phẫu thuật.
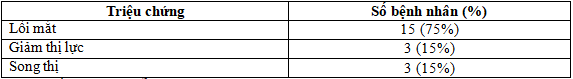 3.2. Kết quả của phẫu thuật
3.2. Kết quả của phẫu thuật
3.2.1. Thay đổi độ lồi mắt trước và sau mổ
Trong nghiên cứu này, độ lồi mắt trung bình trước mổ 18,52 ± 1,93 mm (15,5 – 21 mm). Độ lồi mắt trung bình sau mổ 17,08 ± 2.23 mm (14 – 19 mm). Mức giảm độ lồi trung bình sau mổ là 1,44 mm (0 – 3 mm). Trong đó có 2 mắt độ lồi không đổi sau phẫu thuật là 2 mắt mổ lại nhằm giải phóng chèn ép thị thần kinh sau phẫu thuật mổ mở giảm áp thành trong + thành dưới.
Trên thế giới, các nghiên cứu khác nhau cho ra kết quả giảm độ lồi trung bình khác nhau
Bảng 3.2: Kết quả giảm độ lồi trong các nghiên cứu áp dụng phẫu thuật nội soi giảm áp hốc mắt
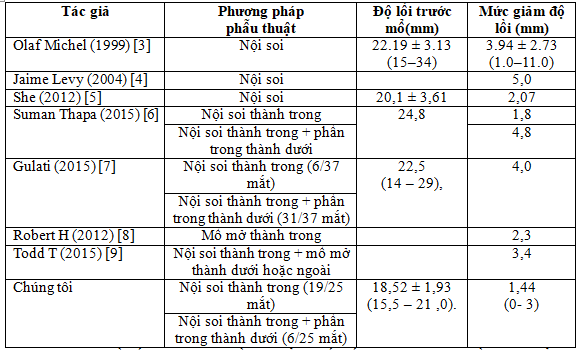 Sự khác biệt về kết quả giảm độ lồi có thể do yếu tố chủng tộc, do độ lồi trước mổ của chúng tôi tương đối thấp hơn so với các nghiên cứu khác, và do yếu tố kỹ thuật. Trong nghiên cứu chúng tôi có 6/25 mắt được giảm áp thành trong và phần trong thành dưới và 19/25 mắt được giảm áp thành trong đơn thuần. Nghiên cứu của chúng tôi có kết quả gần với kết quả trên nhóm phẫu thuật nội soi thành trong của Thapa S (2015). Trong nghiên cứu của Suman Thapa (2015) phẫu thuật nội soi giảm áp thành trong đơn độc giảm độ lồi trung bình 1,8 mm và phẫu thuật nội soi giảm áp thành trong và thành dưới giảm 4,8 mm [6]
Sự khác biệt về kết quả giảm độ lồi có thể do yếu tố chủng tộc, do độ lồi trước mổ của chúng tôi tương đối thấp hơn so với các nghiên cứu khác, và do yếu tố kỹ thuật. Trong nghiên cứu chúng tôi có 6/25 mắt được giảm áp thành trong và phần trong thành dưới và 19/25 mắt được giảm áp thành trong đơn thuần. Nghiên cứu của chúng tôi có kết quả gần với kết quả trên nhóm phẫu thuật nội soi thành trong của Thapa S (2015). Trong nghiên cứu của Suman Thapa (2015) phẫu thuật nội soi giảm áp thành trong đơn độc giảm độ lồi trung bình 1,8 mm và phẫu thuật nội soi giảm áp thành trong và thành dưới giảm 4,8 mm [6]
3.2.2. Kết quả phẫu thuật trên nhóm chèn ép thị thần kinh
Bảng 3.3: Đặc điểm lâm sàng trước và sau mổ của mắt Basedow chèn ép thị thần kinh
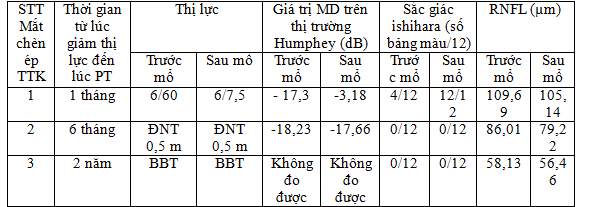 Trong nghiên cứu của chúng tôi có 2 bệnh nhân (3 mắt) chèn ép thị thần kinh
Trong nghiên cứu của chúng tôi có 2 bệnh nhân (3 mắt) chèn ép thị thần kinh
– Mức độ cải thiện thị lực: sau phẫu thuật có 1 mắt cải thiện thị lực từ 6/60 đến 6/7,5, thị lực tăng ngay sau mổ tối đa sau 1 tuần và duy trì ổn định ở các lần khám sau mổ 1 tháng, 3 tháng, 6 tháng và 1 năm. Hai mắt còn lại: thời gian không được điều trị kéo dài ≥ 6 tháng, thị lực ĐNT 0,5m và bóng bàn tay, gai thị bạc màu, chiều dày trung bình lớp sợi thần kinh quanh gai 58,13 µm và 86,1 µm, sau mổ thị lực không tăng.
Trong 25 mắt được phẫu thuật không có mắt nào giảm thị lực sau mổ
– Mức độ cải thiện trên thị trường: trong 3 mắt chèn ép thị thần kinh: có 1/3 mắt cải thiện thị trường hoàn toàn. Từ MD: -17,3 dB thị trường Humphey matrix, đến – 3,18 dB. Thị trường cải thiện ngay 1 tuần sau mổ và duy trì ổn định trong thời gian theo dõi 1 năm. Hai mắt còn lại thị trường không cải thiện sau phẫu thuật.
Chúng tôi cho rằng hai măt chèn ép thị thần kinh không cải thiện sau phẫu thuật có thể do thời gian bị bệnh lâu gây tổn thương thị thần kinh không hồi phục, trên lâm sàng có hình ảnh gai thị bạc màu, chiều dày trung bình lớp sợi thần kinh quanh gai đều nằm ở ngưỡng p< 5% và p< 1%. Thời gian bị chèn ép thị thần kinh, thị lực trước mổ, chiều dày trung bình lớp sợi thần kinh quanh gai, giá trị MD trên thị trường humphey có thể là những yếu tố tiên lượng cho kết quả điều trị giảm áp hốc mắt trên những mắt chèn ép thị thần kinh.
Tuy sỗ lượng nghiên cứu còn ít – 3 mắt chèn ép thị thần kinh, chúng tôi vẫn cho rằng phẫu thuật nội soi là kỹ thuật giảm áp hốc mắt có ưu thế trên mắt chèn ép thị thần kinh mắt do mắt được điều trị thành công trong nghiên cứu này đã từng được phẫu thuật giảm áp hốc mắt 2 mắt thành: thành dưới và phần trước của thành trong bằng đường cùng đồ 1 tháng trước đây, thị lực không cải thiện. Trên pim CT còn mảnh xương thành trong gần đỉnh hốc măt. Sau phẫu thuật nội soi giảm áp hốc mắt: kết quả thị lực, thị trường, sắc giác đều cải thiện rõ rệt và kết quả này duy trì ổn định trong thời gian theo dõi 1 năm sau mổ.
Hiệu quả của phẫu thuật trên bệnh nhân chèn ép thị thần kinh có thể giải thích dựa trên cơ chế tổn thương thị thần kinh. Cơ chế chủ yếu nhất là do sự phì đại của cơ trực, thường gặp là cơ trực dưới và cơ trực trong, tại vùng đỉnh hốc mắt chật hẹp dẫn đến chèn ép trực tiếp lên thị thần kinh hoặc gây ứ trệ tuần hoàn dinh dưỡng của thị thần kinh. Về mặt lý thuyết, các loại phẫu thuật lấy mỡ hốc mắt hoặc cắt thành xương hốc mắt đều làm giảm áp lực tại đỉnh hốc mắt và đều có tác dụng tốt khi bệnh nhân có chèn ép thị thần kinh [1]. Tuy nhiên phẫu thuật nội soi giảm áp là biện pháp có thể tiếp cận sâu nhất, trực tiếp nhất đến đỉnh hốc mắt do đó có thể giải quyết cơ chế chèn ép thị thần kinh triệt để nhất. Ngoài ra đầu nội soi cho phép quan sát trường mổ được rõ ràng, không đòi hỏi vén đẩy tổ chức nên tránh được biến chứng xuất huyết đỉnh hốc mắt – một biến chứng gây giảm thị lực sau mổ.
Một số nghiên cứu khác cũng khẳng định hiệu quả của phương pháp phẫu thuật này trên mắt chèn ép thị thần kinh: trong nghiên cứu của Olaf Michel (1999) thị lực cải thiện ngay sau mổ từ trung bình 0,05 ± 0,27 đến 0,75 ± 0,21 [3]. Trong nghiên cứu của Jaime Levy (2004) có 3 mắt bị chèn ép thị thần kinh và cả 3 mắt cải thiện thị lực rõ ràng ngay sau phẫu thuật [4]. Trong nghiên cứu của She (2015) thị lực trung bình cải thiện từ 0,45 ± 0,34 đến 0,70 ± 0,35, thị lực cải thiện ở tất cả 10/11 bệnh nhân bị chèn ép thị thần kinh trừ 1 bệnh nhân không cải thiện thị lực là bệnh nhân có thị lực sáng tối âm tính [5]. Trong nghiên cứu của Gulati S (2015) có 31 bệnh nhân chèn ép thị thần kinh có 14 mắt thị lực cải thiện hơn 1 dòng, 48 mắt thị lực không đổi và 3 mắt thị lực giảm lớn hơn 1 dòng, thị lực tối đa sau chỉnh kính trung bình trước mổ là 0.8 (0.05–1.25) và sau mổ là 1.0 (0.4–1.25). Cũng trong nghiên cứu đó có 43% bệnh nhân thị trường phục hồi hoàn toàn (MD > -1,5), 32% tổn thương nhẹ (-4>MD> -1,5) và 11% còn tổn thương nặng MD< -4 [5].
3.2.3. Tai biến, biến chứng của phẫu thuật
Các Tai biến, biến chứng có thể gặp trong phẫu thuật nội soi giảm áp hốc mắt bao gồm: rò dịch não tủy, chảy máu, tổn thương ống lệ mũi. Sau mổ có thể gặp song thị, lác, viêm xoang do bít tắc và viêm tổ chức hốc mắt
Trong nghiên cứu của chúng tôi, không có trường hợp nào bị rò dịch não tủy, không có trường hợp nào bị tổn thương ống lệ mũi trong mổ, 1 trường hợp chảy máu mức độ nhiều làm ảnh hưởng đến khả năng quan sát và phải liên tục rửa hút, nhét metch làm kéo dài thời gian, hiệu quả của phẫu thuật.
Rò dịch não tủy có thể gặp do các nguyên nhân: thao tác mổ phạm vào nền sọ, động tác lấy bỏ cuốn mũi giữa và mỏm móc giằng giật khi cuốn giữa hoặc mỏm móc gắn với nền sọ ở phía trên. Một số nghiên cứu thông báo ca bệnh bị rò dịch não tủy, tất cả đều được kiểm soát trong mổ hoặc điều trị khỏi bằng nội khoa [10], [11]. Trong phẫu thuật để hạn chế tai biến này, khi lấy bỏ xương giấy chúng tôi luôn để lại 1 dải xương giấy mỏng ở chỗ tiếp giáp với nền sọ, chúng tôi cũng không lấy bỏ cuốn mũi giữa mà chỉ đẩy cuốn mũi giữa sang bên. Điều này khiến cho phẫu trường chật và khó thao tác hơn nhưng giúp tránh được tai biến rò dịch não tủy do ở 1/3 trước phía trên cuốn giữa gắn trực tiếp vào nền sọ. Trước mổ chúng tôi luôn kiểm tra hình thái bám của mỏm móc trên phim CT và chưa gặp trường hợp nào mỏm móc bám vào sàn sọ.
Để không làm tổn thương ống lệ mũi, chúng tôi dựa vào mốc giải phẫu đường hàm trên và độ cứng của xương. Giới hạn xương giấy ở phía trước không được vượt quá đường hàm trên, hoặc đến khi gặp một thành xương cứng (xương giấy là một xương mỏng, xương lệ – thành sau của ống lệ mũi là xương cứng).
Đối với biến chứng chảy máu: có 3 nguồn chảy máu trong phẫu thuật nội soi giảm áp hốc mắt đó là từ niêm mạc, xương và từ động mạch sàng trước. Trong đó chảy máu động mạch sàng trước là nguy hiểm nhất hiếm khi được kiểm soát bằng các biện pháp điều trị bảo tồn, có thể dẫn đến tụ máu hốc mắt và chèn ép thị thần kinh. Động mạch sàng trước tách từ động mạch mắt đi từ hốc mắt qua ống sàng trước, nằm ở phía sau bóng sàng cách 2 đến 3 mm, thường ra ở nền sọ nhưng cũng có thể thấp hơn, nằm trong tế bào sàng trước. Trong nghiên cứu của chúng tôi, 1 trường hợp chảy máu trong mổ mức độ nhiều từ niêm mạc và màng xương. Bệnh nhân này không có triệu chứng chảy máu kéo dài sau mổ, ổn định khi rút metch ngày thứ 3 sau mổ
Biến chứng song thị xuất hiện mới sau mổ chúng tôi gặp ở 7/20 bệnh nhân (35%), song thị chỉ xuất hiện khi bệnh nhân liếc sang bên và biến mất sau 5 ngày đến 6 tuần sau mổ. 1 trường hợp song thị tăng nặng sau mổ, hiện tại đang theo dõi sau mổ tháng thứ 2. Trong các nghiên cứu khác nhau tỷ lệ song thị xuất hiện hoặc tăng nặng sau mổ thay đổi từ 15% – 63% [12]. Nghiên cứu của chúng tôi có kết quả nghiên cứu tương tự như một số tác giả: Thapas (2015) nghiên cứu trên 28 mắt của 15 bệnh nhân được phẫu thuật, không có trường hợp nào bị lác, song thị, rò dịch não tủy hay viêm xoang sau mổ [6]; hay Priti Lal (2013) có 12/12 bệnh nhân song thị sau mổ và tất cả đều hết song thị trong thời gian từ 2 – 8 tuần sau mổ [13]; Yun-Ying She (2012) có 1/25 bệnh nhân xuất hiện song thị sau mổ [5]; Wencan Wu (2015) có 25/108 bệnh nhân bị song thị sau mổ trong đó 23/25 bệnh nhân khỏi hoàn toàn sau 3 tháng theo dõi [14]; Luo X (2015) có 5/21 bệnh nhân xuất hiện song thị sau mổ và tất cả đều hết song thị sau 3 tháng theo dõi [15]. Tình trạng song thị sau mổ được giải thích do sau mổ nội soi giảm áp hốc mắt hay sau mổ hạ áp thành trong nói chung, nón cơ dịch chuyển về phía khoang mũi đang trống do đó gây ra hoặc tăng nặng lác trong [12].
Trong thời gian theo dõi chúng tôi cũng không gặp các biến chứng như viêm xoang, viêm tổ chức hốc mắt. Trong một số nghiên cứu, biến chứng mũi xoang có thể gặp với tỷ lệ thay đổi từ 3,5% đến 18%. Chủ yếu là viêm xoang do bít tắc và hầu hết được điều trị khỏi bằng nội khoa. [15-17]
3.2.4. Ảnh hưởng của kỹ thuật lên kết quả phẫu thuật
– Phẫu thuật nội soi giảm áp hốc mắt trong y văn bao gồm các bước: mở rộng lỗ thông xoang hàm, lấy bỏ các tế bào sàng trước và sau, mở thành trước xoang bướm, lấy xương giấy, phá phần trong sàn ổ mắt và rạch màng xương. Muc đích của việc mở thành trước xoang bướm là để tránh viêm xoang bướm do tổ chức thoát vị gây bít tắc lỗ thông xoang. Tai biến có thể gặp là tổn thương động mạch cảnh trong đi ở thành trên xoang [18]. Trong nghiên cứu này, chúng tôi áp dụng quy trình kỹ thuật theo bộ y tế, trong đó không có bước mở thành trước xoang bướm. Trong 25 mắt được phẫu thuật chúng tôi chưa gặp trường hợp nào viêm xoang bướm sau phẫu thuật.
– Vấn đề khoan 1 – 2 mm ống thị giác để giải phóng chèn ép thị thần kinh vẫn đang còn nhiều tranh cãi do nguy cơ tổn thương thị thần kinh, rò dịch não tủy, viêm màng não [18].
Trong nghiên cứu này, chúng tôi áp dụng quy trình kỹ thuật theo bộ y tế, trong đó không có bước mở ống thị giác. Với mục đích can thiếp tối thiểu, vừa có thể tiếp cận đến đỉnh hốc mắt sâu hơn, trực tiếp hơn so với các biện pháp mổ mở vừa đảm bảo an toàn cho phẫu thuật. Chúng tôi có 1/3 mắt chèn ép thị thần kinh hồi phục hoàn toàn sau phẫu thuật. Không có trường hợp nào bị giảm thị lực, rò dịch não tủy.
– Kỹ thuật bảo tồn mảnh xương góc dưới trong ổ mắt (orbital strut): Wright ED (1999) [20] cho rằng kỹ thuật này khả thi và có hiệu quả làm giảm song thị, ngược lại Prita Lal (2013) cho rằng kỹ thuật này không thể tiến hành được trong phẫu thuật nội soi giảm áp đơn thuần [13].
Qua nghiên cứu và phẫu thuật trên 25 mắt, chúng tôi đồng tình với quan điểm của Prita Lal (2013) do mảnh xương góc dưới trong ổ mắt là phần xương cứng nối giữa thành trong và thành dưới, là đường vào trước khi phẫu thuật viên có thể tiếp cận và phá thành dưới ổ mắt, phẫu thuật viên không thể ấn sập thành dưới mà không làm gãy mảnh xương góc dưới trong ổ mắt
– Kỹ thuật lấy phần trong sàn ổ mắt: Chúng tôi nhận thấy thành xương phần trong sàn ổ mắt rất cứng và khó ấn sập bằng curret. Trong nghiên cứu này chúng tôi chỉ hạ áp thành này được ở 4/20 bệnh nhân (6/25 mắt). Mức giảm độ lồi trung bình ở nhóm có giảm áp phía trong thành dưới là 2,5 mm (2 – 3 mm).
Mức giảm độ lồi trung bình ở nhóm chỉ giảm thành trong là 1,33 mm (0 – 2 mm). Sự khác biệt là có ý nghĩa thống kê với p < 0,05. Chúng tôi cho rằng đây là 1 nguyên nhân khiến mức giảm độ lồi trong nghiên cứu của chúng tôi thấp hơn các nghiên cứu khác và tỷ lệ song thị sau mổ cần can thiệp phẫu thuật thấp hơn các nghiên cứu khác. Các tác giả đều khẳng định phần trong sàn ổ mắt là thành xương cứng và khó lấy, Gulati S (2015) ấn sập được thành này bằng curret ở 31/37 bệnh nhân [7].
Trong nghiên cứu của Suman Thapa (2015) phẫu thuật nội soi giảm áp thành trong đơn độc giảm độ lồi trung bình 1,8 mm và phẫu thuật nội soi giảm áp thành trong và thành dưới giảm 4,8 mm. không có bệnh nhân nào xuất hiện song thị sau mổ trên cả 2 nhóm này [6].
4. KẾT LUẬN
Qua nghiên cứu trên 25 mắt (20 bệnh nhân) được phẫu thuật nội soi giảm áp hốc mắt, chúng tôi rút ra một số kết luận: Mức giảm độ lồi trung bình sau mổ là 1.44 mm (0 – 3 mm). 1 trên 3 mắt chèn ép thị thần kinh cải thiện thị lực và thị trường rõ rệt, không có trường hợp nào giảm thị lực sau phẫu thuật.
Không có trường hợp nào bị rò dịch não tủy, hay tổn thương ống lệ mũi, 1 trường hợp chảy máu trong mổ mức độ nặng. Sau mổ nhìn đôi xuất hiện mới ở 7/20 bệnh nhân (35%) và tồn tại từ 5 ngày đến 6 tuần sau phẫu thuật. Không có trường hợp nào bị viêm xoang bít tắc hoặc viêm tổ chức hốc mắt sau mổ.
TÀI LIỆU THAM KHẢO
- Wiersinga W.M, Kahaly G.J, (2007). Graves’ Orbitopathy a multidisciplinary approach. Karger, Basel.
- Currò N, Covelli D, Vannucchi G et al (2014). Therapeutic outcomes of high-dose intravenous steroids in the treatment of dysthyroid optic
Thyroid, 24 (5), 897–905. - Olaf M, Natascha O, Peter N et al (2001). Follow-up of Transnasal Orbital Decompression in Severe Graves’ Ophthalmopathy. Ophthalmology 108:400–404.
- Jaime Levy, Moshe Puterman, Tova Lifshitz at al (2004. ) Endoscopic Orbital Decompression for Graves’ Ophthalmopathy. IMAJ, 6, 673 – 676.
- She YY, Chi CC, Chu ST (2014). Transnasal endoscopic orbital decompression: 15-year clinical experience in Southern Taiwan. J Formos Med Assoc, 113(9), 648 – 655.
- Thapa S, Gupta AK, Gupta A, et al (2015). Proptosis reduction by clinical vs radiological modalities and medial vs inferomedial approaches: comparison following endoscopic transnasal orbital decompression in patients with dysthyroid orbitopathy.JAMA Otolaryngol Head Neck Surg,141(4), 329-334.
- Gulati S, Ueland HO, Haugen OH, et al (2015). Long-term follow-up of patients with thyroid eye disease treated with endoscopic orbital decompression. Acta Ophthalmol, 93(2), 178-183.
- Robert H. H, Craig N. C, Thomas A. B,(2012). Transcaruncular medial wall orbital decompression: an effective approach for patients with unilateral Grave opthalmopathy. Scientific World Journal,2012, 312361.
- Todd T. K, Brett W. D., Vikram D.D (2015). Orbital Decompression for the Management of Thyroid Eye Disease: An Analysis of Outcomes and Complications. Laryngoscope, 125:2034–2040
- Wright ED, Davidson J, Codere F (1999). Endoscopic orbitaldecompression with preservation of an inferomedial bony strut: minimization of postoperative diplopia. J Otolaryngol, 28(5), 252-256
- Kasperbauer JL, Hinkley L (2005). Endoscopic orbital decompression for Graves’ ophthalmopathy, Am J Rhinol, 19(6), 603-606.
- Fichter, R. F. Guthoff, M. P. Schittkowski (2012). Orbital Decompression in Thyroid Eye Disease. ISRN Ophthalmol, 739236.
- Prita Lal, Alok Thakar, Nikhil Tandon (2013). Endoscopic orbital decompression for Graves’ orbitopathy. Indian J Endocrinol Metab, 17(2), 265–270.
- Wencan Wu, Dinesh Selva, Yang Bian, et al (2015). Endoscopic Medial Orbital Fat Decompression for Proptosis in Type 1 Graves Orbitopathy. Am J Ophthalmol, 159, 277-284
- Luo X, Yin X, (2012). Part of inferomedial orbital wall removal under nasal endoscope for malignant hyperthyroid exophthalmos.Lin Chung Er Bi Yan Hou Tou Jing Wai Ke Za Zhi., 26(18), 805 – 807.
- Kochetkov PA, Grusha YO, Svistushkin VM, et al (2017). The complications of transethmoidal decompressive orbitotomy associated with endocrine ophthalmopathy. Vestn Otorinolaringol, 82(2), 33-37.
- Antisdel JL, Gumber D, Holmes J, et al (2013). Management of sinonasal complications after endoscopicorbitaldecompression for Graves’ orbitopathy. Laryngoscope, 123(9), 2094-2098.
- Matthew A. T,Caroline C. Z,Alok T. S et al (2018). Cutting‐edge endonasal surgical approaches to thyroid ophthalmopathy. Laryngoscope Investig Otolaryngol, 3(2): 100–104.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



