KẾT QUẢ ĐIỀU TRỊ BỆNH NHÂN TIỀN ĐÁI THÁO ĐƯỜNG BẰNG
THAY ĐỔI LỐI SỐNG KẾT HỢP METFORMIN
Phan Văn Đoàn1, PGS. TS. Hoàng Trung Vinh2
1. Trường Cao đẳng Y – Dược Kiên Giang
2. Học viện Quân y
Summary
Effects of treatmen by lifestyle intervention with using metformin in prediabetes patients
Objective: Assess to effects of treatment on prediabetes patients. Subjects and methods: 55 prediabetes patients have body mass index (BMI) ≥ 23kg/m2 was treated by lifestyle intervention with using metformin 1700mg/day the duration 12 months. Results: After treatment was 65,4% subjects had blood glucose concentration normanlized; 9,1% diabetes patients. Concentration of insulin, c-peptide, cholesterol, triglycerde, low lipoprotein cholesterol, insulin resistance and -cell function was significantly decreased; hight lipoprotein cholesterol and insulin sensitivity was increased. Conclusion: therapeutic interventions to reduce the risk of progression from prediabetes to type 2 diabetes mellitus.
Keywords: prediabetes, type 2 diabetes mellitus, lifestyle change, insulin resistance.
Chịu trách nhiệm chính:
Ngày nhận bài:
Ngày phản biện khoa học:
Ngày duyệt bài:
1. ĐẶT VẤN ĐỀ
Tiền đái tháo đường là tình trạng trung gian giữa đái tháo đường typ 2 và biểu hiện glucose máu bình thường. Sau khi xuất hiện, tiền đái tháo đường tiến triển theo 3 chiều hướng: chuyển sang đái tháo đường typ 2, trở về bình thường hoặc giữ nguyên trạng thái. Nếu được điều trị, can thiệp thì tỷ lệ trở về bình thường sẽ cao hơn.
Điều trị tiền đái tháo đường như là biện pháp dự phòng tích cực, hiệu quả đái tháo đường typ 2. Can thiệp TĐTĐ thường phối hợp thay đổi lối sống, kiểm soát các yếu tố nguy cơ kết hợp sử dụng thuốc trong đó metformin là thuốc hay được sử dụng nhất. Dưới tác dụng của can thiệp, nồng độ glucose, insulin, c-peptid, lipid máu, kháng insulin sẽ được cải thiện. Đề tài nghiên cứu nhằm mục tiêu: Đánh giá kết quả điều trị bệnh nhân tiền đái tháo đường bằng can thiệp lối sống kết hợp metformin.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP
2.1. Đối tượng
55 BN TĐTĐ được chẩn đoán dựa vào 1 trong các biểu hiện sau:
+ Glucose máu lúc đói: 5,6-6,9mmol/l và G2: 7,8-11,0mmol/l.
+ Glucose máu lúc đói: 5,6-6,9mmol/l và G2< 7,8mmol/l.
+ G2: 7,8 – 11,0mmol/l và glucose máu lúc đói < 5,6mmol/l.
+ BMI ≥ 23kg/m2
+ Các bệnh nhân tuân thủ chế độ điều trị đủ 12 tháng.
2.2. Phương pháp
+ Thiết kế nghiên cứu: tiến cứu, can thiệp, theo dõi dọc
+ Thời gian và địa điểm nghiên cứu: 2014-2016 tại một số địa bàn thuộc tỉnh Kiên Giang.
2.2.1. Nội dung nghiên cứu
+ Chẩn đoán tiền đái tháo đường trong cộng đồng dựa vào glucose máu lúc đói và nghiệm pháp dung nạp glucose đường uống.
+ Can thiệp bằng thay đổi lối sống bao gồm tiết chế ăn uống và hoạt động thể lực tương tự như ở bệnh nhân đái tháo đường typ 2.
+ Sử dụng metformin 1700mg/ngày.
+ Theo dõi và đánh giá các chỉ số bao gồm glucose máu lúc đói, HbA1C, bilan lipid, insulin, c-peptid, các chỉ số kháng insulin, chức năng tế bào β và độ nhạy insulin xác định theo mô hình HOMA2 dựa vào cặp glucose – c-peptid.
2.2.2. Các tiêu chuẩn chẩn đoán, phân loại sử dụng trong nghiên cứu.
+ Tiêu chuẩn chẩn đoán tiền đái tháo đường theo IDF-2010.
+ Chỉ số khối cơ thể phân loại theo tiêu chuẩn của Hội Nội tiết – Đái tháo đường châu Á – Thái Bình Dương.
+ Các chỉ số tham chiếu ở giới hạn bình thường.
– Insulin: 6,28 – 11,64U/ml.
– C-peptid: 0,41 – 1,29 ng/ml.
– Kháng insulin được xác định khi HOMA2 – IR > 0,94.
– HOMA2 – B: 36,8 – 120,72.
– HOMA2 – S: 64,12 – 262,86.
2.2.3. Xử lý số liệu và đạo đức y học trong nghiên cứu.
+ Xử lý số liệu bằng phần mềm EPI-INFO 6.04.
+ Nghiên cứu không vi phạm đạo đức y học.
3. KẾT QUẢ
Bảng 3.1. So sánh GTTB một số chỉ số trước và sau điều trị (n=55)
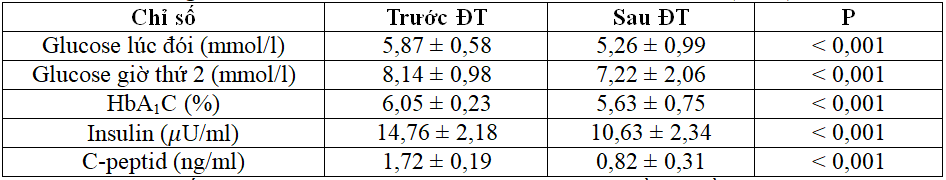
GTTB các chỉ số glucose máu, HbA1C, insulin, c-peptid sau điều trị đều giảm có ý nghĩa
Bảng 3.2. Biến đổi tình trạng người TĐTĐ trước và sau điều trị (n=55)
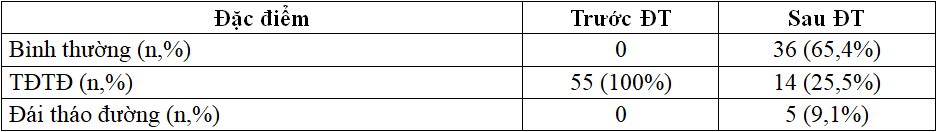
- Sau điều trị 12 tháng có sự biến đổi tỷ lệ đối tượng nghiên cứu dựa vào các biểu hiện.
- Tỷ lệ người TĐTĐ giảm còn 25,5%.
- Tỷ lệ đối tượng không còn biểu hiện TĐTĐ sau điều trị là 65,4%.
- Sau điều trị xuất hiện bệnh nhân ĐTĐ týp 2 với tỷ lệ 9,1%.
Bảng 3.3. Biến đổi các chỉ số lipid máu trước và sau điều trị
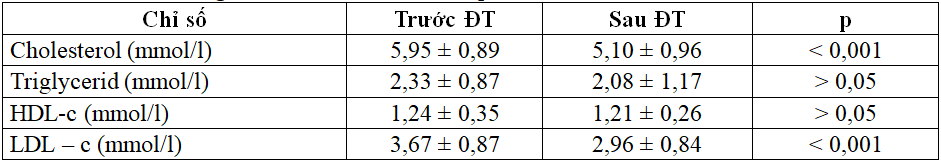
+ Sau điều trị, nồng độ cholesterol, LDL-c giảm có ý nghĩa.
+ Nồng độ triglycerid và HDL-c trước và sau điều trị khác biệt chưa.
Bảng 3.4. Biến đổi tỷ lệ bệnh nhân dựa vào các chỉ số lipid trước và sau điều trị.
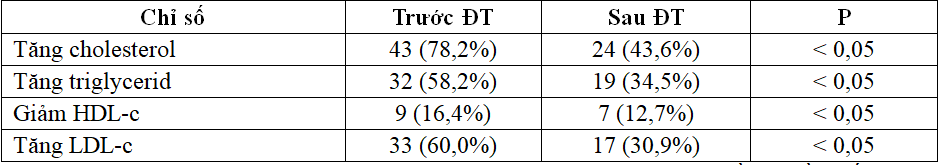
Tỷ lệ bệnh nhân tăng cholesterol, triglycerid, LDL-c, giảm HDL-c sau điều trị đều thấp hơn có ý nghĩa thấp hơn.
Bảng 3.5. So sánh chỉ số kháng insulin dựa vào cặp glucose –c – peptid trước và sau điều trị (n=55)
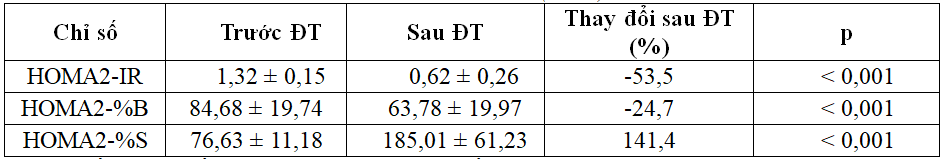
Sau điều trị chỉ số kháng insulin, chức năng tế bào β giảm, độ nhạy insulin tăng có ý nghĩa.
Bảng 3.6. Biến đổi tỷ lệ BN dựa vào chỉ số kháng insulin trước và sau điều trị
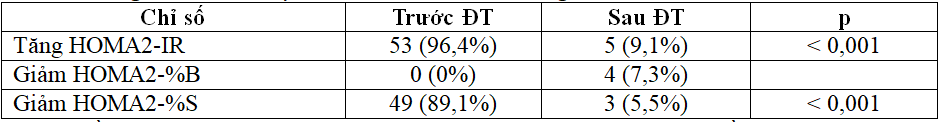
Sau điều trị tỷ lệ bệnh nhân tăng kháng insulin, giảm độ nhạy insulin đều giảm có ý nghĩa so với trước điều trị. Biến đổi chức năng tế bào β khác biệt không có ý nghĩa thống kê.
4. BÀN LUẬN
4.1. Kết quả kiểm soát glucose và lipid máu
Trong số 55 người tham gia điều trị TĐTĐ bằng tiết chế ăn uống và dùng metformin thì nhận thấy rằng có 5 người chuyển thành ĐTĐ thực thụ sau 12 tháng kiểm soát. Khi xem xét 5 bệnh nhân này thì nhận thấy tất cả đều dư cân hoặc béo phì, có 2 bệnh nhân có tiền sử gia đình có người ĐTĐ, 3 bệnh nhân không giảm được cân và kiểm soát huyết áp khó khăn, 4 người rối loạn lipid máu và 2 HCCH. Trong số 5 người này có 03 người thuộc phân nhóm 1, 01 người thuộc phân nhóm 2 và 01 người thuộc phân nhóm 3. Như vậy, chúng tôi cho rằng khi điều trị người TĐTĐ, can thiệp các yếu tố nguy cơ cho thấy yếu tố gia đình khó để can thiệp, và các yếu tố khác như béo phì, rối loạn lipid, THA, nồng độ glucose máu làm giảm kết quả điều trị người TĐTĐ. ĐTĐ týp 2 có rất nhiều yếu tố nguy cơ, trong đó béo phì là một trong những yếu tố đó. Trong bệnh béo phì, mức acid béo tự do tăng mạn tính đã có tác động ức chế sự tiếp nhận các glucose được hoạt hóa bởi insulin.
Các nghiên cứu cũng cho thấy tăng mức acid béo tự do trong máu gây ra một khiếm khuyết vận chuyển hoặc phosphoryl hóa, bằng chứng là hoạt tính của glycogen synthase bị ức chế rõ rệt vào đúng thời điểm thu nhận các thay đổi trạng thái lỏng của màng tế bào, gây ảnh hưởng đến thụ thể insulin được gắn vào lớp lipid kép của bào tương. Như vậy, những người béo phì chưa có rối loạn dung nạp glucose cũng rất đễ mắc ĐTĐ týp 2 [8].
Kết thúc nghiên cứu chúng tôi thu được kết quả như sau: Nồng độ trung bình glucose máu lúc đói, HbAlc, insulin và C-peptid, giảm rõ rệt sau điều trị (p < 0,001).
Nồng độ glucose máu đói trung bình trước điều trị là 5,87 ± 0,58 mmol/l, sau điều trị là 5,26 ± 0,99 mmol/l, sự khác biệt có ý nghĩa thống kê, p < 0,001. Nồng độ HbAlc trung bình trước điều trị là 6,05 ± 0,23% sau điều trị là 5,63 ± 0,75%, p < 0,001; nồng độ insulin máu trước điều trị là 14,76 ± 2,18 pU/ml, sau điều trị là 10,63 ± 2,34 pUm/l, sự khác biệt có ý nghĩa thống kê, p < 0,001; tương tự nồng độ C-peptid trước điều trị là 1,72 ± 0,19 ng/ml, sau điều trị là 0,82 ± 0,31 ng/ml, (p < 0,001).
Điều này cho thấy ở người TĐTĐ nếu tuân thủ điều trị sẽ dễ kiểm soát glucose máu, HbA1c, insulin và C- peptid. Một kết quả đặc biệt trong nghiên cứu này nhận thấy rằng nồng độ insulin, C-peptid trung bình sau điều trị có giảm có ý nghĩa thống kê, như vậy có thể thay đổi được nồng độ các chất trực tiếp liên quan đến quá trình chuyển hoá glucose máu. Ở người TĐTĐ do có tình trạng kháng insulin nên có sự tăng tiết insulin mặc dù nồng độ glucose máu còn ở mức bình thường, tình trạng kháng insulin tiếp tục gia tăng và sự tiết insulin tăng dần, khi nồng độ glucose máu tăng cao hơn nữa và kéo dài thì sự tiết insulin giảm dần, do đó sau một năm điều trị nồng độ insulin máu có thể giảm hoặc về bình thường thậm chí có thể tăng lên làm thay đổi nồng độ insulin và C-peptid [5], [7], [9].
4.2. Biến đổi kháng insulin trước và sau điều trị
Nồng độ insulin và C-peptid máu đều giảm rõ rệt sau 12 tháng điều trị là một kết quả tốt. Tỷ lệ đối tượng có nồng độ insulin tăng lên trong máu giảm từ 87,3% xuống còn 29,1% sau 12 tháng điều trị. Tỷ lệ người tiền đái tháo đường tăng nồng độ C-peptid từ 96,4% giảm xuống còn 7,3% sau 12 tháng điều trị, p < 0,001.
Các đối tượng trong nghiên cứu được tính toán các chỉ số HOMA2-IR, HOMA2-%B và HOMA2-%S theo cặp insulin và C-peptid, kết quả cho thấy: Giá trị trung bình của HOMA2-IR giảm, giá trị trung bình của HOMA2-%B và HOMA2-%S tăng lên sau điều trị, p < 0,001. Kết quả nghiên cứu này phù hợp với kết quả nghiên cứu can thiệp của các tác giả khác, sau kiểm soát người TĐTĐ và chế độ ăn, kháng insulin sẽ giảm và có quá trình phục hồi chức năng tế bào bêta và độ nhạy insulin [9], [10], [11]
Cơ quan kiểm soát và phòng chống bệnh tật ở Mỹ đã ước tính tỷ lệ TĐTĐ ngày càng gia tăng, khuyến cáo những người này cần được điều trị, không nên bỏ qua. Thay đổi có thể giúp ngăn ngừa TĐTĐ biến thành ĐTĐ týp 2 bao gồm giảm cân để mang lại tổng trọng lượng gần mức bình thường, tập thể dục hàng ngày và ăn các bữa ăn cân bằng. Thay đổi lối sống có thể làm giảm sự phát triển của bệnh ĐTĐ trong vòng ba năm lên tới 58% và đặc biệt đối với những người ở độ tuổi từ 60 tuổi trở lên, mức giảm còn cao hơn. Kiểm soát cân nặng, béo phì và những người thừa cân làm giảm nguy cơ người TĐTĐ chuyển sang ĐTĐ týp 2. Các nghiên cứu đã chỉ ra rằng tập thể dục vừa phải trong 30 phút mỗi ngày, chẳng hạn như bơi lội, đi xe đạp hoặc đi bộ nhanh, giúp ngăn ngừa người tiền đái tháo đường chuyển sang đái tháo đường thực thụ. Chế độ ăn đủ dinh dưỡng, hợp lý kết hợp cân bằng của protein ít béo, rau và ngũ cốc có thể giúp ngăn ngừa tiền đái tháo đường trở thành đái tháo đường týp 2. Các biện pháp trên đượcchúng tôi thực hiện triệt để trên 55 người TĐTĐ, làm cho kháng insulin ở nhóm nghiên cứu người tiền đái tháo đường giảm đi rõ rệt [3], [4], [6].
Dựa vào các kết quả đã thu được có thể nhận định: Người tiền đái tháo đường nếu được kiểm soát các yếu tố nguy cơ, áp dụng biện pháp thay đổi lối sống gồm tiết chế ăn uống và luyện tập thể lực hợp lý, sử dụng thuốc tác động lên độ nhạy cảm insulin có thể giảm được số lượng người TĐTĐ chuyển thành ĐTĐ týp 2, tăng số lượng người TĐTĐ trở về bình thường, giảm kháng insulin nhưng tăng độ nhạy cảm của các mô và tổ chức đối với insulin. Đây là biện pháp dễ áp dụng, có thể thực hiện được rộng rãi trong cộng đồng đối với những người được xác định là tiền đái tháo đường [1], [2].
5. KẾT LUẬN
Sau 12 tháng điều trị bệnh nhân tiền đái tháo đường bằng thay đổi lối sống kết hợp metformin nhận thấy: can thiệp đã giúp giảm nguy cơ tiến triển của tiền đái tháo đường sang đái tháo đường typ 2 với tác dụng cải thiện glucose, lipid máu và các chỉ số kháng insulin.
TÓM TẮT
Mục tiêu: Đánh giá kết quả điều trị bệnh nhân tiền đái tháo đường (BN TĐTĐ). Đối tượng và phương pháp: 55 BN TĐTĐ có chỉ số khối cơ thể (BMI) ≥ 23kg/m2 được điều trị bằng thay đổi lối sống kết hợp sử dụng metformin 1700mg/ngày trong 12 tháng. Kết quả: 65,4% trường hợp glucose máu trở về bình thường (không còn biểu hiện tiền đái tháo đường); 9,1% xuất hiện ĐTĐ typ 2. Nồng độ insulin, c-peptid, cholesterol, triglycerid, LDL-c, chỉ số kháng insulin và chức năng tế bào β giảm có ý nghĩa; HDL-c và độ nhạy insulin tăng. Kết luận: Can thiệp nội khoa có tác dụng làm giảm nguy cơ tiến triển tiền đái tháo đường sang đái tháo đường typ 2.
Từ khóa: Đái tháo đường typ 2, tiền đái tháo đường, thay đổi lối sống, kháng insulin.
TÀI LIỆU THAM KHẢO
- Nguyễn Hải Thủy (2008), “Đề kháng insulin”. Bệnh tim mạch trong rối loạn nội tiết và chuyển hóa, Nxb Đại học Huế, tr. 9 – 56.
- Thái Hồng Quang (2008), “Dự phòng hoặc làm chậm xuất hiện bệnh đái tháo đường typ 2”. Kỷ yếu toàn văn các đề tài khoa học – Hội nghị Nội tiết & Đái tháo đường toàn quốc lần thứ VI, tr. 69-79.
- Katula J.A., Vitolins M.Z., Morgan T.M., et al. (2013), “The Healthy Living Partnership to Prevent Diabetes study: 2-year outcomes of a randomized controlled trial”. Am J Prev Med. 44(4 Suppl 4):S324-32.
- Tabák A.G., Herder c., Rathmann w., et al. (2012), “Prediabetes: a high-risk state for diabetes development”. 379(9833):2279-90.
- National Diabetes Information Clearinghouse (2014), “Insulin Resistance and Prediabetes”, NIH Publication 14-4893, June 2014.
- Klein S., Sheard N.F., Pi-Sunyer X., et al. (2004), “Weight management through lifestyle modification for the prevention and management of type 2 diabetes: rationale and strategies. A statement of the American Diabetes Association, the North American Association for the Study of Obesity, and the American Society for Clinical Nutrition.” Am J Clin Nutr. 80(2):257-63.
- Hermann L., Wiernperger N (2002), Impaired glucose tolerance and metformin: clinical and mechanistic aspects,A-Z of Diabetes. Volume 2 issue 3: 177-183.
- National Diabetes Information Clearinghouse (2009), Cause of Diabetes, Diabetes Care, Lancet 2009; 374 (9702):1677-1686.
- Bergman R.N., Ader M., Huecking K., Van Citters G. (2002),“Accurate assessment of f cell function: The hyperbolic correction ”, Diabetes, Vol.51(Suppl. 1), S212 – S220.
- Sakane N., Sato J., Tsushita K., et al. (2011), “Prevention of type 2 diabetes in a primary healthcare setting: three-year results of lifestyle intervention in Japanese subjects with impaired glucose tolerance.” BMC Public Health. 11(1): doi: 10.1186/1471-2458-11-40.
- Yanovski Jack A, Krakoff Jonathan etc (2011), Effects of Metformin on Body Weight and Body Composition in Obese Insulin-Resistant Children, Vol 60, February 2011.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




