KHẢO SÁT CHỈ SỐ DỰ BÁO NGƯỠNG TỒN LƯU BÀNG QUANG VỚI GLUCOSE VÀ HBA1C HUYẾT THANH Ở BỆNH NHÂN
ĐÁI THÁO ĐƯỜNG TÍP 2 TẠI BỆNH VIỆN TRƯỜNG ĐẠI HỌC Y DƯỢC HUẾ
Lê Văn An, Võ Hoàng Lâm
Trường Đại học Y Dược Huế
DOI: 10.47122/vjde.2021.46.19
TÓM TẮT
Đặt vấn đề: Đái tháo đường (ĐTĐ) là một bệnh lý mạn tính thường gặp trong các bệnh lý về rối loạn nội tiết và chuyển hóa. Tỷ lệ mắc bệnh ngày càng tăng, nhất là các nước đang phát triển. Chính sự tăng glucose máu mạn tính ở bệnh nhân ĐTĐ là nguyên nhân của rất nhiều biến chứng, trong đó có biến chứng tại bàng quang. Mục tiêu nghiên cứu là khảo sát chỉ số dự báo ngưỡng tồn lưu bàng quang với nồng độ glucose huyết thanh và HbA1C. Đối tượng và phương pháp nghiên cứu: Nghiên cứu mô tả cắt ngang, với cỡ mẫu thuận tiện gồm 124 bệnh nhân được chẩn đoán ĐTĐ type 2. Chẩn đoán ĐTĐ theo WHO và khuyến cáo của Hiệp hội ĐTĐ Hoa Kỳ năm 2018. Kết quả: Có sự liên quan giữa ứ đọng thể tích tồn lưu bàng quang với đường huyết tại điểm cắt đường huyết >14,7 mmol/L, tương ứng với độ nhạy 94,7% và độ đặc hiệu 82,6% (p <0,05); có sự liên quan giữa nồng độ HbA1C với ứ đọng thể tích tồn lưu bàng quang, tại điểm cắt >9,89 với độ nhạy 78% và độ đặc hiệu 85% (p<0,001). Kết luận: Ngưỡng tồn lưu bàng quang ở bệnh nhân ĐTĐ có sự tương quan thuận với nồng độ glucose huyết thanh và chỉ số HbA1C.
Từ khóa: ngưỡng tồn lưu, bàng quang, glucose, HbA1C, đái tháo đường
ABSTRACT
Survey the predictive index of residual bladder retention with glucose and HbA1C in
blood at type 2 diabete patients at Hue University of Medicine and
Pharmacy hospital
Le Van An, Vo Hoang Lam Hue University of Medicine and Pharmacy
Background: Diabetes is a common chronic disease in endocrinological and metabolic disorders. The incidence of disease is increasing, especially in developing countries. It is the chronic hyperglycemia in diabetic patients that causes many complications, including bladder complications. The objective of the study was to investigate the bladder residue prediction index with serum glucose concentration and HbA1C. Methods: Cross-sectional descriptive study, with convenient sample size including 124 patients diagnosed with type 2 diabetes. Diabetic diagnosis according to WHO and recommendations of the American Diabetes Association in 2018. Results: There was a correlation between bladder volume retention and blood glucose at blood glucose cut-off point >14.7 mmol/L, corresponding to 94.7% sensitivity and 82.6% specificity (p <0.05). There was a correlation between HbA1C concentration and bladder volume retention, at cut-off point >9.89 with 78% sensitivity and 85% specificity (p <0.001). Conclusion: Bladder retention threshold in diabetic patients has a positive correlation with serum glucose concentration and HbA1C ratio.
Keywords: residual threshold, bladder, glucose, HbA1C, diabetes
Chịu trách nhiệm chính: Lê Văn An Ngày nhận bài: 09/01/2021
Ngày phản biện khoa học: 09/02/2021 Ngày duyệt bài: 01/04/2021
Email: [email protected] Điện thoại: 0914026597
1. ĐẶT VẤN ĐỀ
Nghiên cứu đã chứng minh rằng đái tháo đường (ĐTĐ) type 2 có thể có khoảng 10 năm hoặc lâu hơn nữa trước khi được phát hiện chẩn đoán ĐTĐ. ĐTĐ là một bệnh lý mạn tính thường gặp trong các bệnh lý về rối loạn nội tiết và chuyển hóa, tại các nước châu Âu và Bắc Mỹ chiếm 60 đến 70% trong nhóm bệnh nội tiết. Tỷ lệ mắc bệnh ngày càng tăng, nhất là các nước đang phát triển trong đó có Việt Nam. Chính sự tăng đường huyết mạn tính ở bệnh nhân ĐTĐ là nguyên nhân của rất nhiều biến chứng, trong đó có biến chứng tại bàng quang. Tăng đường huyết trong bệnh ĐTĐ góp phần tạo thuận lợi cho cơ chế sinh bệnh quan trọng của xơ vữa động mạch, tăng huyết áp và tổn thương thần kinh tự động, chính các yếu tố này cùng với tăng đường máu làm tăng nguy cơ các bệnh lý tim mạch, nhất là bệnh lý ở tim và não [2],[4],[5].
Trong bệnh ĐTĐ tỷ lệ nhồi máu cơ tim tăng ít nhất gấp hai lần so với người không bị đái tháo đường.
Bệnh gây ra nhiều biến chứng cấp và mạn tính ảnh hưởng nặng nề đến chất lượng cuộc sống của người bệnh, như biến chứng tim mạch, võng mạc, cầu thận, thần kinh, nhiễm trùng, trong đó biến chứng về tổn thương bàng quang làm bệnh nhân rối loạn về tiểu tiện là một biến chứng thường gặp và làm giảm chất lượng sống ở bệnh nhân ĐTĐ [2],[7].
Bệnh hệ thống thần kinh tự động cũng thường thấy trong biến chứng ở bệnh nhân ĐTĐ không được kiểm soát tốt. Biểu hiện bệnh thần kinh tự động có thể là rối loạn tiểu tiện do bàng quang, ở dạ dày ruột, rối loạn tiết mồ hôi, rối loạn tình dục, rối loạn huyết áp và nhịp tim… Tổn thương bàng quang trong bệnh lý ĐTĐ gây ra rối loạn tiểu tiện như tiểu khó, tiểu nhắt, tiểu không hết nước tiểu làm ứ đọng nước tiểu ở bàng quang gây nguy cơ nhiễm trùng ngược dòng làm tổn thương thận, ảnh hưởng đến chất lượng cuộc sống và hiệu quả điều trị cho bệnh nhân ĐTĐ. Bệnh lý bàng quang trong ĐTĐ diễn biến trải qua 3 giai đoạn tổn thương: giai đoạn đầu là giảm tính nhạy cảm bàng quang; tiếp đến tổn thương vận động và cuối cùng là mất phản xạ cơ bàng quang. Trong đó tổn thương vận động bàng quang có 2 biểu hiện lâm sàng trái ngược nhau: hoặc là tăng trương lực co bóp bàng quang gây tiểu nhiều lần mặc dù lượng nước tiểu trong bàng quang chưa đủ để kích thich bàng quang đi tiểu, hoặc giảm trương lực bàng quang gây tiểu khó đôi lúc bệnh nhân đi tiểu phải rặn, tia nước tiểu yếu nên thường xuyên còn lượng nước tiểu cặn trong bàng quang sau đi tiểu. Cả trường hợp giảm hay mất trương lực bàng quang trong bệnh ĐTĐ là nguyên nhân dẽ gây nhiễm trùng đường tiểu, góp phần làm suy giảm chức năng thận và làm cho bệnh ngày càng nặng hơn [3],[4],[5]. Tuy nhiên việc xác định chỉ số dự báo ngưỡng tồn lưu bàng quang với nồng độ đường huyết và chỉ số HbA1C ở bệnh nhân ĐTĐ type 2 chúng tôi chưa thấy được đề cập nhiều, xuất phát từ những vấn đề nêu trên chúng tôi tiến hành nghiên cứu đề tài “Khảo sát chỉ số dự báo ngưỡng tồn lưu bàng quang với glucose và HbA1C huyết thanh ở bệnh nhân đái tháo đường típ 2 tại Bệnh viện Trường Đại học Y Dược Huế”. Nhằm mục tiêu: Khảo sát chỉ số dự báo ngưỡng tồn lưu bàng quang với nồng độ đường huyết và chỉ số HbA1C ở bệnh nhân ĐTĐ típ 2.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
Gồm 124 bệnh nhân được chẩn đoán ĐTĐ type 2, đến khám và điều trị tại Phòng khám Nội và Khoa Nội Tổng hơp – Nội tiết Bệnh viện Trường Đại học Y Dược Huế.
2.1.1. Tiêu chuẩn chọn bệnh:
- Tất cả các bệnh nhân được chẩn đoán ĐTĐ type2, có thời gian phát hiện ≥ 6 tháng.
- Không có suy thận hay các bệnh lý bàng quang từ trước.
- Không bị u xơ tiền liệt tuyến đối với
- Không có các bệnh lý thận và tiết niệu trước đó.
- Không sử dụng các thuốc lợi tiểu hay các thuốc làm thay đổi chức năng bàng
2.1.2. Tiêu chuẩn loại trừ:
- Những bệnh nhân suy giảm trí nhớ, không có khả năng giao tiếp.
- Bệnh nhân đã được chẩn đoán có rối loạn thần kinh tự động bàng quang do các nguyên nhân khác như: chấn thương sọ não, chấn thương cột sống thắt lưng,…
- Những bệnh nhân đã biết bị nhiễm trùng đường tiểu, sỏi hay u bàng quang.
- Bệnh nhân đang sử dụng thuốc trầm cảm.
- Những bệnh nhân không đồng ý tham gia nghiên cứu.
2.1.3. Tiêu chuẩn chẩn đoán đái tháo đường:
Chẩn đoán ĐTĐ theo WHO và khuyến cáo của Hiệp hội ĐTĐ Hoa Kỳ năm 2018. Dựa vào 1 trong 4 tiêu chuẩn sau:
- Glucose máu đói ≥ 7,0 mmol/l.
- Glucose máu bất kỳ ≥ 11,1 mmol/l, kèm 3 triệu chứng: tiểu nhiều, uống nhiều, sụt cân không rõ nguyên nhân.
- Chỉ số HbA1c ≥ 6,5%
- Glucose máu 2 giờ ≥ 11,1 mmol/l khi làm nghiệm pháp dung nạp
2.1.4. Thời gian nghiên cứu: từ tháng 1 năm 2019 đến tháng 6 năm 2020
2.2. Phương pháp nghiên cứu:
2.2.1. Phương pháp:
Nghiên cứu mô tả cắt ngang, với cỡ mẫu thuận tiện. Tất cả các bệnh nhân được thăm khám lâm sàng bởi các bác sĩ có kinh nghiệm và được chỉ định làm các xét nghiệm theo yêu cầu, những bệnh nhân đủ tiêu chuẩn đưa vào nhóm nghiên cứu.
2.2.2. Các bước tiến hành:
- Thực hiện thăm khám ngay khi bệnh nhân mới vào viện.
- Thu thập các thông tin về bệnh nhân theo nội dung nghiên cứu.
- Làm các xét nghiệm theo yêu cầu: đường huyết lúc đói, HbA1C, ure và cereatinin máu, siêu âm đo thể tích tồn lưu bàng
2.2.3. Xử lý số liệu: Sử dụng các phương pháp thống kê y học. Sử dụng phần mềm Stata
10.0 để phân tích số liệu với độ tin cậy tối thiểu 95%, α <0,05.
3. KẾT QUẢ
3.1. Đặc điểm chung của đối tượng nghiên cứu
3.1.1. Phân bố theo tuổi, giới và thời gian bị bệnh
Bảng 3.1. Kết quả phân bố theo tuổi, giới và thời gian bị bệnh
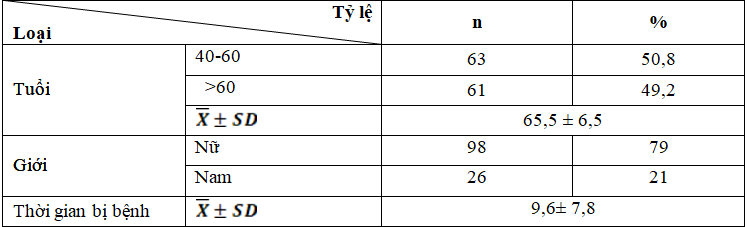
Độ tuổi trung bình là 65,5±6,5; tuổi nhỏ nhất là 41 tuổi, lớn nhất là 81tuổi; nữ chiếm chủ yếu 79% (98 trường hợp); thời gian bị bệnh trung bình của nhóm nghiên cứu là 9,6±7,8 năm.
3.1.2. Đường huyết và chỉ số HbA1C của nhóm nghiên cứu
Bảng 3.2. Kết quả nồng độ đường huyết lúc đói
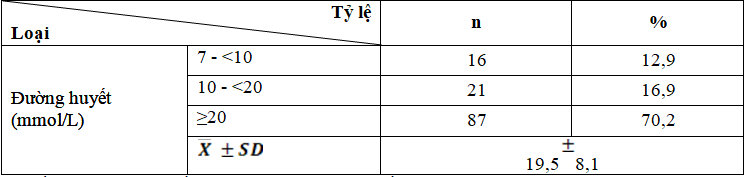
Nồng độ đường huyết từ 20 mmol/L trở lên chiếm tỷ lệ 70,2% (87 trường hợp).
Bảng 3.3. Kết quả chỉ số HbA1C
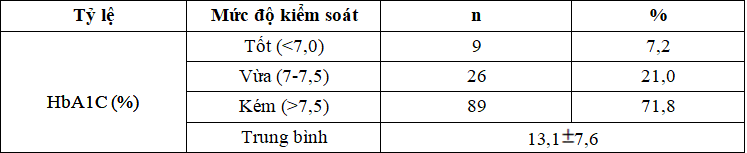
Chỉ số HbA1C ở mức độ kiểm soát kém chiếm tỷ lệ 70,2% (87 trường hợp).
3.1.3. Thể tích tồn lưu bàng quang
Bảng 3.4. Kết quả thể tích tồn lưu bàng quang
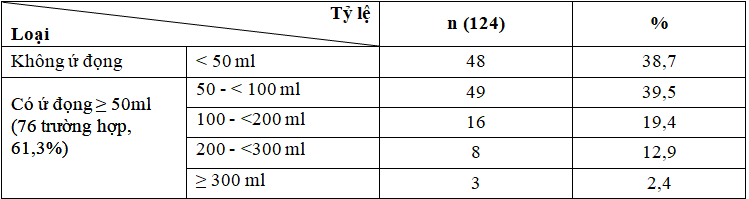
Có ứ đọng tồn lưu bàng quang chiếm 61,3% (76 trường hợp), trong đó từ 50 đến < 100 ml chiếm tỷ lệ 39,5% (49 trường hợp) và ứ đọng từ ≥300 ml chiếm 2,4% (3 trường hợp).
3.2. Chỉ số dự báo thể tích tồn lưu bàng quang
3.2.1. Chỉ số dự báo ngưỡng đường huyết với ứ đọng tồn lưu bàng quang
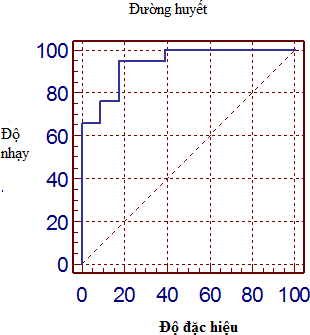
Biểu đồ 3.1. Chỉ số dự báo ngưỡng ứ đọng tồn lưu bàng quang với đường huyết Chỉ số dự báo ngưỡng đường huyết với ứ đọng thể tích tồn lưu bàng quang, tại điểm cắt
đường huyết >14,7 mmol/L, tương ứng với độ nhạy 94,7% và độ đặc hiệu 82,6%. Diện tích dưới đường cong ROC của đường huyết 0,93% (p <0,05).
3.2.2. Chỉ số dự báo ngưỡng HbA1C với ứ đọng thể tích tồn lưu bàng quang
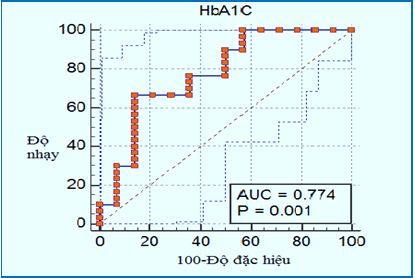
Biểu đồ 3.2. Chỉ số dự báo ngưỡng tồn lưu bàng quang với HbA1C
Chỉ số dự báo ngưỡng HbA1C với ứ đọng thể tích tồn lưu bàng quang, tại điểm cắt >9,89% với độ nhạy 78% độ đặc hiệu 85%. Diện tích dưới đường cong ROC là 0,774 (p<0,001).
4. BÀN LUẬN
ĐTĐ là một bệnh mạn tính, tiến triển ngày càng nặng dần do tổn thương nhiều cơ quan, trong đó có tổn thương bàng quang. Bình thường sau khi đi tiểu trong bàng quang không còn nước tiểu và bàng quang trở thành một khoang ảo.
Ngược lại, nếu đi tiểu không hết, nước tiểu còn lại trong bàng quang, lúc đầu ở mức độ nhẹ sau nhiều lên. Nước tiểu tồn lưu ở bang quang sẽ biến chất theo thời gian và có nguy cơ nhiễm khuẩn gây nhiễm trùng ngược dòng có thể gây viêm thận bể thận.
Về đánh giá số lượng nước tiểu tồn đọng bàng quang sau khi đi tiểu, nếu tồn đọng dưới 50ml người ta nhận thấy không quan trọng; nhưng nếu tồn đọng trên 100ml là quan trọng và nếu tồn đọng trên 300ml là rất quan trọng, vì ở mức này đã ở ranh giới giữa tồn đọng đơn thuần và tồn đọng kèm căng giãn. Rối loạn chức năng bàng quang ở bệnh ĐTĐ bao gồm nhiều triệu chứng khác nhau, từ bàng quang hoạt động quá mức đến bàng quang kém co bóp.
Bàng quang bệnh tiểu đường được đặc trưng bởi tăng số lượng nước tiểu tồn dư, tăng thể tích bàng quang, giảm khả năng co bóp và
đi kèm với giảm cảm giác bàng quang và dẫn đến tổn thương dây thần kinh cảm giác nội tạng ở thành bàng quang [3],[4],[5].
Kết quả số liệu nghiên cứu tại Bảng 3.2. cho thấy, đường huyết của bệnh nhân hầu hết kiểm soát rất kém, ở mức độ đường huyết từ
20 mmol/l trở lên chiếm tỷ lệ 70,2% (87 trường hợp).
Mức độ về chỉ số HbA1C ở Bảng 3.3 cho thấy ở mức độ kiểm soát kém chiếm tỷ lệ 71,8% (89 trường hợp), chỉ có 9 trường hợp (7,2%) là có chỉ số HbA1C kiểm soát tốt.
Như vậy qua kết quả đường huyết lúc đói và chỉ số HbA1C cho thầy có sự tương quan với nhau và đều ở mức kiểm soát kém chiếm tỷ lệ cao, điều này cho thấy công tác điều trị, chăm sóc và theo dõi bệnh nhân đái tháo đường chưa chặt chẽ.
Cùng với kiểm soát đường huyết và HbA1C kém, thì tỷ lệ tồn lưu bàng quang cũng tăng lên, thể hiện qua kết quả số liệu tại Bảng 3.4 cho thấy có ứ đọng bàng quang chiếm 61,3% (76 trường hợp), trong đó ứ đọng từ 50-<100 ml chiếm tỷ lệ cao nhất 39,5% (49 trường hợp).
So với nghiên cứu của Nguyễn Thị Nhạn [2], nghiên cứu về bệnh lý bàng quang tự động ở bệnh nhân ĐTĐ có 53,38% bệnh nhân có ứ trệ bàng quang chủ yếu là 100ml; 45,45% bệnh nhân có bệnh lý thần kinh tự động nhưng không có triệu chứng và 15,38% bệnh nhân có triệu chứng lâm sàng.
So với nghiên cứu của chúng tôi thì tỷ lệ có khác biệt, tỷ lệ ứ đọng bàng quang của chúng tôi cao hơn, điều này có thể do độ tuổi và mẫu nghiên cứu khác nhau, cũng như vấn đề kiểm soát đường huyết và HbA1C ở nhóm nghiên cứu của chúng tôi rất kém, vì vậy tỷ lệ ứ đọng nước tiểu của nhóm nhiên cứu chúng tôi cao hơn.
Nghiên cứu của Đinh Công Mạnh [1] về đánh giá lượng nước tiểu tồn dư trong bàng quang bằng siêu âm, cho thấy tỷ lệ bệnh nhân có tồn dư nước tiểu là 29,1%, kết quả nghiên cứu này thấp hơn của chúng tôi, điều này cũng có thể được giải thích như các lý do nêu trên. Nghiên cứu của Saeid Golbidi và CS [6] nếu tồn lưu ≥100 ml, thì đã biểu hiện bệnh lý thần kinh tự động và cho rằng các biểu hiện triệu chứng lâm sàng từ 25 đến 87%.
Nghiên cứu của Xiao N và CS [7] đã xác định vai trò sinh bệnh học của đa niệu và tăng đường huyết sẽ gây rối loạn chức năng bàng quang ở ĐTĐ.
Kết quả tại Biểu đồ 3.1 về chỉ số dự báo ngưỡng đường huyết với thể tích ứ đọng ở bàng quang cho thấy, chỉ số dự báo ngưỡng đường huyết với ứ đọng thể tích tồn lưu bàng quang tại điểm cắt đường huyết >14,7 mmol/L tương ứng với độ nhạy 94,7% và độ đặc hiệu 82,6%.
Diện tích dưới đường cong ROC của đường huyết 0,93%, với p <0,05. Như vậy đường huyết có giá trị tiên lượng cho sự tồn lưu bàng quang với độ nhạy rất cao lên đến 94,7%.
Như vậy tăng đường huyết gây ra đa niệu và đóng một vai trò sinh lý bệnh gây phì đại bàng quang bù trừ và liên quan đến thay đổi thần kinh và cơ, dẫn đến rối loạn chức năng bàng quang.
Số liệu tại Biểu đồ 3.2 cho thấy, chỉ số dự báo ngưỡng HbA1C trong ứ đọng thể tích tồn lưu bàng quang tại điểm cắt >9,89% với độ nhạy 78% độ đặc hiệu 85%. Diện tích dưới đường cong ROC của HbA1C là 0,774, với p<0,001. Như vậy tỷ lệ HbA1C có sự tương quan rõ rệt với thể tích tồn lưu bàng quang (p<0,001). Điều này cho thấy khi theo dõi HbA1C có thể biết được tình trạng tồn lưu bàng quang hay không với độ nhạy là 85%. Chỉ số HbA1C và tồn lưu bàng quang tương quan thuận với nhau.
Qua nghiên cứu đường huyết và chỉ số HbA1C cho thấy đường huyết phụ thuộc vào rất nhiều yếu tố có thể làm sai lệch kết quả xét nghiệm, còn HbA1C là xét nghiệm ổn định, vì vậy HbA1C có giá trị chẩn đoán cao hơn so với xét nghiệm đường máu.
Với nghiên cứu về chỉ số dự báo tồn lưu bàng quang chúng tôi thấy độ nhạy của đường máu cao hơn so với nồng độ HbA1C, tuy nhiên độ đặc hiệu thì HbA1C (85%) cao hơn so với độ đặc hiệu của đường huyết (82,6%).
So với nghiên cứu của Kebapci N và CS [5], cho thấy rối loạn chức năng bàng quang xảy ra ở 74,07% nam và 59,26% ở nữ bị ĐTĐ, lượng nước tiểu tồn dư 100 ml dự đoán rối loạn chức năng bàng quang và giá trị HbA1C dự đoán bị rối loạn chức năng bàng quang.
Như vậy cho thấy mức độ tăng đường huyết cũng như mức độ tăng chỉ số HbA1C phản ảnh mức độ tổn thương bàng quang và tỷ lệ HbA1C phản ảnh mức độ biến chứng cao hơn so với đường huyết.
Vì vậy để hạn chế các biến chứng của bệnh ĐTĐ nói chung và biến chứng về thận tiết niệu nói riêng, chúng ta cần phải kiểm soát được tốt đường huyết và chỉ số HbA1C.
5. KẾT LUẬN
Qua nghiên 124 bệnh nhân ĐTĐ type 2, chúng tôi có kết luận là thể tích tồn lưu bàng quang có sự tương quan thuận với nồng độ glucose và HbA1C huyết thanh, thể hiện:
- Có sự liên quan giữa ứ đọng thể tích tồn lưu bàng quang với đường huyết tại điểm cắt đường huyết >14,7 mmol/L, tương ứng với độ nhạy 94,7% và độ đặc hiệu 82,6% (p <0,05).
- Có sự liên quan giữa chỉ số HbA1C với ứ đọng thể tích tồn lưu bàng quang tại điểm cắt >9,89% với độ nhạy 78% và độ đặc hiệu 85% (p<0,001)
TÀI LIỆU THAM KHẢO
- Đinh Công Mạnh 2014, “Đánh giá lượng nước tiểu tồn dư trong bàng quang bằng siêu âm ở bệnh nhân đái tháo đường type 2”, Luận văn thạc sĩ Y học, tr: 35-40.
- Nguyễn Thị Nhạn 2005, “Nghiên cứu bệnh lý thần kinh tự động bàng quang ở bệnh nhân đái tháo đường” Tạp chí Y học thực hành, tr: 806-809.
- Gomez CS, Kanagarajah P, Gousse AE 2011, “Bladder dysfunction in patients with diabetes”, Urol Rep 12 pp: 419- 426.
- Goode PS, Locher JL, Bryant RL, et al 2000, “Measurement of postvoid residual urine with portable transabdominal bladder ultrasound scanner and urethral catheterization”, Int Urogynecol J Pelvic Floor Dysfunct 11 pp: 296-300.
- Kebapci N, Yenilmez A, Efe B, Entok E, Demirustu C 2007, “Bladder dysfunction in type 2 diabetic patients”, Neurourol Urodyn 26 pp: 814-819
- Saeid Golbidi and Ismail Laher 2010, “Bladder dysfunction in diabetes mellitus”, Article 136, pp: 1-4.
- Xiao N, Wang Z, Huang Y, Daneshgari F, Liu G 2013,“Roles of polyuria and hyperglycemia in bladder dysfunction in diabetes”, J Urol 189, pp: 1130-1136.
- Chang SJ, Yang Variability, related factors and normal reference value of post-void residual urine in healthy kindergarteners. J Urol. 2009 Oct;182(4 Suppl):1933-8. [
- Chang SJ, Chiang IN, Hsieh CH, Lin CD, Yang Age- and gender-specific nomograms for single and dual post-void residual urine in healthy children. Neurourol Urodyn. 2013 Sep;32(7):1014-8.
- Alagiakrishnan K, Valpreda Ultrasound bladder scanner presents falsely elevated postvoid residual volumes. Can Fam Physician. 2009 Feb;55(2):163-4.
- Kolman C, Girman CJ, Jacobsen SJ, Lieber MM. Distribution of post-void residual urine volume in randomly selected J Urol. 1999 Jan;161(1):122-7.
- Shimoni Z, Fruger E, Froom Measurement of post-void residual bladder volumes in hospitalized older adults. Am J Med. 2015 Jan;128(1):77- 81.
- Domen PM, Hofman PA, van Santbrink H, Weber Predictive value of clinical characteristics in patients with suspected cauda equina syndrome. Eur J Neurol. 2009 Mar;16(3):416-9.
- Prentice DM, Sona C, Wessman BT, Ablordeppey EA, Isakow W, Arroyo C, Schallom M. Discrepancies in measuring bladder volumes with bedside ultrasound and bladder scanning in the intensive care unit: A pilot J Intensive Care Soc. 2018 May;19(2):122-126.
- Karp NE, Kobernik EK, Kamdar NS, Fore AM, Morgan DM. Length of Catheter Use After Hysterectomy as a Risk Factor for Urinary Tract Infection. Female Pelvic Med Reconstr Surg. 2018 Nov/Dec;24(6):430-434.
- Leslie SW, Sajjad H, Sharma S. StatPearls [Internet]. StatPearls Publishing; Treasure Island (FL): Sep 22, 2020. Postobstructive Diuresis.
- Todd Guidelines for cauda equina syndrome. Red flags and white flags. Systematic review and implications for triage. Br J Neurosurg. 2017 Jun;31(3):336-339.
- Nseyo U, Santiago-Lastra Y. Long-Term Complications of the Neurogenic Bladder. Urol Clin North Am. 2017 Aug;44(3):355-366.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



