KHẢO SÁT TÌNH TRẠNG RỐI LOẠN THẦN KINH NHẬN THỨC Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TYPE 2 QUA THANG ĐIỂM MMSE VÀ MoCA
Nguyễn Văn Vy Hậu1, Nguyễn Hải Thủy2, Nguyễn Đình Toàn2, Hoàng Minh Lợi
1 Nghiên cứu sinh Đại Học Y Dược, Đại Học Huế
2 Bệnh viện Trường Đại Học Y Dược Huế
DOI: 10.47122/vjde.2021.47.28
TÓM TẮT
Mục tiêu nghiên cứu: Phân tầng mức độ RLTKNT của đối tượng đái tháo đường type 2 qua tiêu chuẩn DSM5. Đánh giá vai trò hai thang điểm MMSE và MoCA trong tầm soát RLTKNT. Đánh giá các rối loạn lĩnh vực chức năng nhận thức hay gặp ở đối tượng đái tháo đường type 2. Đối tượng và phương pháp nghiên cứu: Nghiên cứu theo phương pháp mổ tả cắt ngang 102 đối tượng đái tháo đường type 2 có độ tuổi từ 45 trở lên bằng 2 thang điểm MMSE và MoCa. Trong tất cả các đối tượng này chúng tôi chẩn đoán rối loạn thần kinh nhận thức nhẹ và điển hình dựa vào tiêu chuẩn DSM 5. Sử dụng test thống kê hệ số Kappa và ROC để đánh giá độ nhạy độ đặc hiệu hai thang điểm. Kết quả và kết luận: Tỷ lệ rối loạn thần kinh nhận thức nhẹ là 41,18% và rối loạn thần kinh nhận thức điển hình là 58,82%. Điểm số MMSE trung bình là 25,72± 4,10 điểm và MoCA trung bình là 20,73±5,08 điểm, ở nam cao hơn nữ. Điểm trung bình đánh giá RLTKNT nhẹ theo MMSE là 27,83±1,87 và MoCA là 24,86±2,62, p< 0,0001. Điểm trung bình đánh giá RLTKNT điển hình theo MMSE là 24,23±4,56 và MoCA: 17,83±4,33, p < 0,0001. Thang điểm
MoCA có độ nhạy và đồ đặc hiệu cao hơn MMSE trong tầm soát RLTKNT với AUC ROC 92,6% (Se= 92,9%, Sp= 80,0%) so với
75,3% (Se=73,8%, Sp= 60,0%), tương ứng.
Điểm cắt của MoCa: 21 và MMSE: 23.
ABTRACT
Assessment neurocognitive disorder in the type 2 diabetes by Mmse and MoCA
Objectives: 1. Stratification neurocognitive disorder degree of type 2 diabetes by the
MMSE and MoCA, 2. The role is screening neurocognitive disorder of MMSE and MoCA and 3. Assessement of common neurocognitive function in type 2 diabetic patients. Method: This prospective pilot study enrolled 102 community dwelling adults with type 2 DM aged 45 years and above. Subjects were assessed using both the MMSE and MoCA. In all subjects, mild neurocognitive and major neurocognitive were ruled out using the DSM 5 criteria, and a functional assessment was done. Sensitivity and specificity analysis, positive and negative predictive values, likelihood ratios and Kappa statistic were calculated. Results and conclusions: – The values average for MMSE score: 25,72± 4,10 and MoCA score: 20,73± 5,08, the average point score of male than female; – The percentage of mild neurocognitive disorder: 41,18% and major neurocognitive disorder: 58,82% (p> 0,247); – Mild neurocognitive disorder group has higher average score than major cognitive disorder group, with MMSE is 27,83±1,87 and 24,23±4,56 (p< 0,0001) respectively; – The values MoCA score in group mild neurocognitive disorder is 24,86±2,62 higher than in group major neurocognitive disorder: 17,83±4,33 (p< 0,0001) respectively; – MoCA score have specificity and sensitivity higher than MMSE score for screening neurocognitive disorder with AUC ROC 92,6% (Se= 80,0%, Sp=92,9 %) compaire to 75,3% (Se=100,00%, Sp= 38,8%), respectively. Cut off MoCA: 21 and MMSE: 23.
1. ĐẶT VẤN ĐỀ
Đái tháo đường là một bệnh chuyển hóa phức tạp, không lây, và gây ra nhiều biến chứng nặng nề lên các cơ quan của cơ thể như: biến chứng mạch máu lớn và mạch máu nhỏ,…
Đây là nguyên nhân gây tử vong đứng thứ ba sau ung thư và bệnh lý tim mạch. Năm 2017, IDF đã đưa ra nghiên cứu cho thấy cứ 7 giây qua đi có 1 người chết vì đái tháo đường và hằng năm đái tháo đường cũng cướp đi sinh mạng của khoảng 4.9 triệu người trên thế giới. Nó như tảng băng trôi, tiến triển âm thầm, luôn gây ra những biến chứng bất ngờ khiến người bệnh khó nhận thấy được. Tuy nhiên, mức độ hiểu biết về bệnh của người dân còn rất hạn chế.
Cứ 2 người mắc đái tháo đường thì có 1 người không biết họ đang mắc bệnh. Và số lượng người hiểu biết về các nguy cơ và biến chứng của bệnh cũng không nhiều, đặc biệt là các biến chứng ít được biết đến như RLTKNT với các biểu hiện như: giảm trí nhớ, mất sự t ậ p t ru n g chú ý, chức năng điều hành tin, giảm khả năng nói lưu loát, giảm khả năng hoạt động sinh hoạt thường ngày,…lâu dài sẽ tiến triển đến nguy cơ sa sút trí tuệ nếu không được điều trị kịp thời.
Tại Việt Nam, tỷ lệ người bệnh mắc đái tháo đường type 2 có tình trạng RLTKNT ngày một gia tăng nhưng chưa được quan tâm và điều trị đúng mức.
Đã có một số cong trình nghiên cứu trong nước về RLTKNT chung cũng như trên các đối tượng cơ nguy cơ cao trong sa sút trí tuệ mạch máu như: THA, ĐTĐ.
Việc áp dụng thang điểm chẩn đoán RLTKNT đang sử dụng theo phân loại cũ và các thang điểm tầm soát thì chưa thống nhất thang điểm nào phù hợp hơn cho các đối tượng có nguy cơ cao về sa sút trí tuệ mạch máu như bệnh đái tháo đường. Xuất phát từ những vấn đề trên, chúng tôi tiến hành nghiên cứu đề tài này nhằm mục tiêu:
- Phân tầng mức độ RLTKNT của đối tượng đái tháo đường type 2 qua tiêu chuẩn DSM5
- Đánh giá vai trò hai thang điểm MMSE và MoCA trong tầm soát RLTKNT
- Đánh giá các rối loạn lĩnh vực chức năng nhận thức hay gặp ở đối tượng đái tháo đường type 2.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1 Đối tượng nghiên cứu
2.1.1.Tiêu chuẩn chọn bệnh
Các người bệnh được lựa chọn ngẫu nhiên đưa vào nghiên cứu có các đặc điểm:
- Đủ 45 tuổi trở lên, không phân biệt giới tính, dân tộc, nghề nghiệp.
- Trình độ học vấn: từ cấp I trở lên (có biết chữ).
- Được chẩn đoán ĐTĐ type 2 theo tiêu chuẩn chẩn đoán của ADA năm 2016 và cập nhật 2019 có điểm số giảm qua các thang điểm đánh giá t h ầ n k i n h nhận thức: MMSE và
2.1.2. Tiêu chuẩn chẩn đoán ĐTĐ theo ADA năm 2016 [8]:
Chẩn đoán ÐTÐ khi có một trong 4 tiêu chuẩn sau đây (tiêu chuẩn 1.2 cần xét nghiệm ở một thời điểm khác nhau):
- G0 ≥ 7 mmol/l.
- – G2 ≥ 11.1 mmol/l.
- Glucose máu bất kỳ = 11.1 mmol/l kèm theo các triệu chứng tăng Glucose máu điển hình hoặc các triệu chứng của cơn tăng Glucose máu cấp (chỉ cần một lần đủ chẩn đoán).
- – HbA1c ≥ 6.5%.
2.1.3. Tiêu chuẩn phân loại RLTKNT theo DSM 5
- Có bằng chứng suy giảm nhận thức đáng kể ở ít nhất 2 trong các lĩnh vực nhận thức (sự tập trung chú ý, chức năng điều hành, học tập và trí nhớ, chức năng ngôn ngữ, thị giác không gian và nhận thức xã hội) dựa trên:
- Than phiền của người bệnh hoặc của người thân hoặc ghi nhận bởi bác sĩ về sự suy giảm rõ rệt chức năng nhận thức của bệnh nhân và
- Suy giảm đáng kể trong biểu hiện nhận thức, tốt nhất là được xác định các test tâm thần kinh đã được chuẩn hóa hoặc nếu không thì dựa trên đánh giá lâm sàng có chất lượng khác.
- Suy giảm nhận thức làm ảnh hưởng đến tính độc lập trong các hoạt động hằng ngày (tức là cần sự hỗ trợ tối thiểu ở các hoạt động sống phức tạp như trả hóa đơn, dùng thuốc điều trị, …)
- Bệnh nhân không bị mê sảng, lú lẫn cấp Suy giảm nhận thức không phải do nguyên nhân tâm thần kinh khác (ví dụ trầm cảm hay tâm thần phân liệt) [Error! Reference source not found.].
2.1.4. Tiêu chuẩn loại trừ
Không đưa vào nghiên cứu các đối tượng có:
- Nghiện rượu.
- Tổn thương thần kinh thực thể.
- Các bệnh lý về tâm thần, thần kinh: trầm cảm, tâm thần phân liệt
- Sử dụng thuốc an thần, chống loạn thần, thuốc gây ngủ, gây nghiện.
- Suy gan, suy thận nặng
- Hành vi không hợp tác.
2.1.5. Phạm vi nghiên cứu
- Thời gian nghiên cứu: Từ 01/2017 đến tháng 06/2019.
- Địa điểm nghiên cứu: Bệnh viện Đa khoa Gia Đình Đà Nẵng.
2.2. Phương pháp nghiên cứu
- Thiết kế nghiên cứu: Nghiên cứu theo phương pháp mô tả cắt ngang trên 102 bệnh nhân đái tháo đường type 2 có
2.2.2. Phương pháp thu thập dữ liệu
Việc thu thập dữ liệu được tiến hành theo trình tự các bước:
- Bước 1: Khai thác thông tin người bệnh: tiền sử bệnh, các YTNC, nhân trắc, BMI, VB…
- Bước 2: Đánh giá mức độ RLTKNT qua 2 thang điểm MMSE và MoCA bằng cách phỏng vấn trực tiếp. Đưa vào nghiên cứ đối tượng có thay đổi điểm số MMSE và MoCA. Phân loại RLTKNT theo DSM
- Bước 3: Xét nghiệm chẩn đoán và kiểm tra MRI sọ não
2.2.3. Các tham số nghiên cứu
Thang điểm đánh giá nhận thức MMSE và MoCA
- KẾT QUẢ VÀ BÀN LUẬN
Thang điểm MMSE [2]:
Cách tiến hành: Phỏng vấn trực tiếp với mẫu MMSE chuẩn bị sẵn.Tiến hành tính điểm MMSE của mỗi người bệnh.Đánh giá mức độ SGNT qua thang điểm MMSE:
24 điểm: bình thường.
20-23 điểm: RLTKNT nhẹ.
14-19 điểm: RLTKNT vừa.
0-13 điểm: RLTKNT nặng.
Đánh giá mức độ nhận thức đạt khi: MMSE ≥ 26 điểm.
- Thang điểm MoCA:
Cách tiến hành: Phỏng vấn trực tiếp với mẫu MoCA chuẩn bị sẵn.Tiến hành tính điểm MoCA của mỗi người bệnh (cộng 1 điểm nếu học <12). Đánh giá mức độ RLTKNT qua thang điểm MoCA:
≥ 26 điểm: bình thường.
< 26 điểm: RLTKNT.
Tham số liên quan đến hoạt động chức năng nhận thức:
- Rối loạn chức năng điều hành: điểm tối đa 5
- Rối loạn khả năng tập trung chú ý: điểm tối đa 6
- Rối loạn khả năng học tập- trí nhớ: tối đa 5 điểm
- Rối loạn ngôn ngữ: tối đa 3 điểm
- Rối loạn chức năng thị giác không gian: tối đa 3 điểm
- Rối loạn tư duy trừu tượng: tối đa 2 điểm
- Rối loạn định hướng không gian, thời gian: tối đa 6 điểm
2.2.5. Xử lý số liệu: Tất cả dữ liệu thu thập được qua điều tra được nhập và xử lý theo chương trình xử lý thống kê SPSS 20.0.
3. KẾT QUẢ VÀ BÀN LUẬN
3.1 Phân tầng mức độ RLTKNTqua thang điểm MMSE và MoCA
Bảng 3.1. Phân tầng RLTKNT theo thang điểm MMSE

Điểm nhận thức trung bình qua thang điểm MMSE 25,72±4,10, nam cao hơn nữ, khác biệt không có ý nghĩa thống kê (p > 0,05). Trong đó 77,45% đối tượng có mức điểm MMSE ≥24 và đối tượng có mức điểm MMSE < 24 chiểm tỷ lệ 22,54%, khác biệt không có ý nghĩa thống kê giữa nam và nữ (p > 0,05).
Bảng 3.2. Phân tầng RLTKNT theo thang điểm MoCa
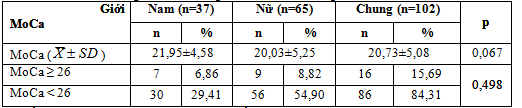 Điểm nhận thức trung bình qua thang điểm MoCa 20,73±5,08, nam cao hơn nữ, khác biệt không có ý nghĩa thống kê (p> 0,05), trong đó MoCa < 26 điểm chiếm tỷ lệ 84,31%.
Điểm nhận thức trung bình qua thang điểm MoCa 20,73±5,08, nam cao hơn nữ, khác biệt không có ý nghĩa thống kê (p> 0,05), trong đó MoCa < 26 điểm chiếm tỷ lệ 84,31%.
Như vậy, nếu chỉ dùng một thang điểm MMSE để tầm soát các RLTKNT sẽ bỏ sót trường hợp RLTKNT mà điểm MMSE > 24 ở mức bình thường (77,45%). Nếu sử dụng thang điểm MoCa thì tỷ lệ RLTKNT phát hiện ở đối tượng đái tháo đường type 2 cao hơn (84,31%)
Bảng 3.3. Phân bố mức điểm MMSE và MoCa theo phân loại RLTKNT DSM 5
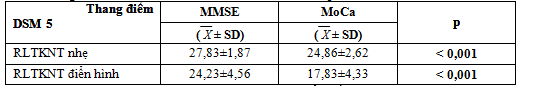 Dựa vào phân loại DSM 5, chúng tôi ghi nhận giá trị điểm số trung bình tương ứng với RLTKNT nhẹ và RLTKNT điển hình theo MMSE lần lượt là: 27,83±1,87 và 24,23±4,56;
Dựa vào phân loại DSM 5, chúng tôi ghi nhận giá trị điểm số trung bình tương ứng với RLTKNT nhẹ và RLTKNT điển hình theo MMSE lần lượt là: 27,83±1,87 và 24,23±4,56;
Theo MoCa lần lượt là: 24,86±2,62 và 17,83±4,33, khác biệt có ý nghĩa thống kê p< 0,001 giữa hai nhóm.
3.2. So sánh độ nhạy và độ đặc hiệu và điểm cắt MoCa và MMSE trong đánh giá rối loạn thần kinh nhận thức
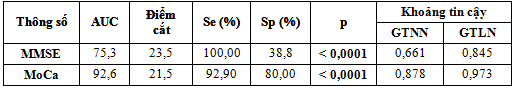
Bảng 3.4. Giá trị dưới đường cong AUC và điểm cắt trong đánh giá RLTKNT của các thang điểm MMSE và MoCa
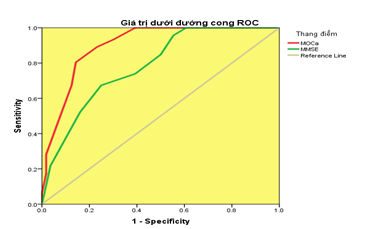 Biểu đồ 1. Giá trị dưới đường cong trong chẩn đoán RLTKNT của hai thang điểm MMSE và MoCA
Biểu đồ 1. Giá trị dưới đường cong trong chẩn đoán RLTKNT của hai thang điểm MMSE và MoCA
Thang điểm MoCa có giá trị dưới đường cong cao hơn thang điểm MMSE trong chẩn đoán RLTKNT ( 92,6% so với 75,3%) với độ nhạy và độ đặc hiệu cũng cao hơn; điểm cắt tương ứng MoCa 21,5 (23) (Se 92,9% và Sp 80,0%; p< 0,001) và MMSE 26,5 (28) (Se: 73,8% và Sp: 60,0%, p< 0,0001).
Vì thang điểm MoCa và MMSE tính điểm chẵn nên chúng tôi lấy làm tròn số các điểm cắt MoCa ≤ 21 và MMSE ≤ 23 cho tầm soát RLTKNT.
Nguyễn Đình Toàn (2016) so sánh giá trị thang điểm MoCa và MMSE trong tầm soát RLTKNT ở bệnh nhân đái tháo đường ghi nhận: điểm cắt MoCA 17 điểm có độ nhạy cao hơn (84,8%) so với MMSE 23 điểm là (78,3%) trong chẩn đoán SSTT hay RLTKNT điển hình [5].
Yukiko Mori., Futamura H., (2015) ghi nhận trên 33 đối tượng đái tháo đường type 2 ở Nhật bằng thang điểm tầm soát MoCa hiệu chỉnh và phân loại RLTKNT bằng DSM IV, cho thấy tỷ lệ RLTKNT nhẹ chiếm đa số 72% tương ứng với điểm trung bình MoCa là 22,1 ± 2,8 điểm và kèm với các rối loạn chức năng ngôn ngữ, chức năng thùy trán cũng giảm có ý nghĩa thống kê so với đối tượng đái tháo đường không có RLTKNT [Error! Reference source not found.]
Nghiên cứu của Rotterdam trên 6.000 bệnh nhân từ 55 trở lên trong khoảng thời gian 2 năm bằng cách sử dụng 2 thang điểm MMSE và Geriatric Mental State Schedule cho thấy ĐTĐ type 2 tăng nguy cơ phát triển RLTKNT điển hình lên gấp đôi. Những bệnh nhân được điều trị bằng Insulin có nguy cơ tương đối cao hơn 3 đến 4 lần. Arvanitakis và cộng sự đã nghiên cứu tiến cứu 800 nữ tu và linh mục hơn 9 năm, 15% số người này có hoặc phát triển ĐTĐ type 2 và cho thấy 65% tăng nguy cơ phát triển Alzheimer [12].
Mousiolis A (2016), nghiên cứu 135 đối tượng đái tháo đường type 2 có RLTKNT nhẹ và bình thường ghi nhận điểm cắt MoCa 23 và MMSE 28 phù hợp cho chẩn đoán RLTKNT nhẹ [Error! Reference source not found.]
Kết quả của chúng tôi góp thêm vào đề xuất nâng điểm cắ tầm soát RLTKNT nhẹ theo MMSE là 26 điểm và MoCa là 21 điểm, đặc biệt cần sử dụng thang điểm MoCa trong tầm soát RLTKNT ở đối tượng đái tháo đường type 2 thay vì chỉ dùng một thang điểm MMSE sẽ bỏ sót các RLTKNT
3.3. Phân tầng các rối loạn nhận thức theo các lĩnh vực chức năng
Bảng 3.5. Phân tầng các rối loạn lĩnh vực chức năng nhận thức theo độ tuổi
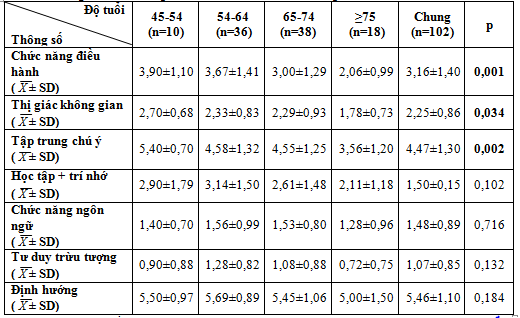 Chức năng điều hành, khả năng tập trung chú ý và thị giác không gian (gọi tên và vẽ hình) có sự khác biệt theo nhóm tuổi (p< 0,005). Các lĩnh vực chức năng nhận thức khác như học tập và trí nhớ, chức năng ngôn ngữ, tư duy trừu tượng và định hướng không gian thời gian không có sự khác biệt theo nhóm tuổi (p> 0,05).
Chức năng điều hành, khả năng tập trung chú ý và thị giác không gian (gọi tên và vẽ hình) có sự khác biệt theo nhóm tuổi (p< 0,005). Các lĩnh vực chức năng nhận thức khác như học tập và trí nhớ, chức năng ngôn ngữ, tư duy trừu tượng và định hướng không gian thời gian không có sự khác biệt theo nhóm tuổi (p> 0,05).
Bảng 3.6. Phần tầng các rối loạn chức năng thần kinh nhận thức theo DSM 5
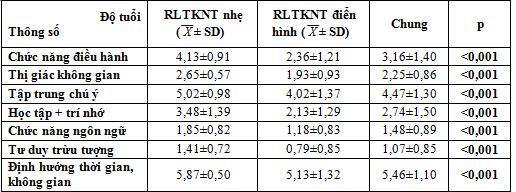 Khác biệt có ý nghĩa thống kê về mức điểm trung bình của các lĩnh vực chức năng nhận thức giữa hai nhóm RLTKNT nhẹ và RLTKNT điển hình theo phân loại DSM 5, phân bố mức điểm trung bình ở nhóm RLTKNT điển hình thấp hơn có ý nghĩa thống kê so với nhóm RLTKNT nhẹ p< 0,001.
Khác biệt có ý nghĩa thống kê về mức điểm trung bình của các lĩnh vực chức năng nhận thức giữa hai nhóm RLTKNT nhẹ và RLTKNT điển hình theo phân loại DSM 5, phân bố mức điểm trung bình ở nhóm RLTKNT điển hình thấp hơn có ý nghĩa thống kê so với nhóm RLTKNT nhẹ p< 0,001.
Điều này cho thấy chức năng điều hành, thị giác không gian, tư duy trừu tượng và chức năng ngôn ngữ giảm sớm ở nhóm có RLTKNT nhẹ. Đây là cơ sở quan trọng trong thực hành lâm sàng đánh giá tầm soát RLTKNT để có thể phân loại chẩn đoán sớm RLTKNT nhẹ ở bệnh nhân đái tháo đường type 2, đưa vào danh sách theo dõi điều trị quản lý các yếu tố nguy cơ và biến chứng; nhằm mục đích ngăn chặn tiến trình đến RLTKNT điển hình và Alzhemier’s.
Bảng 3.7. Phân tích liên quan các rối loạn chức năng TKNT theo phân loại DSM 5
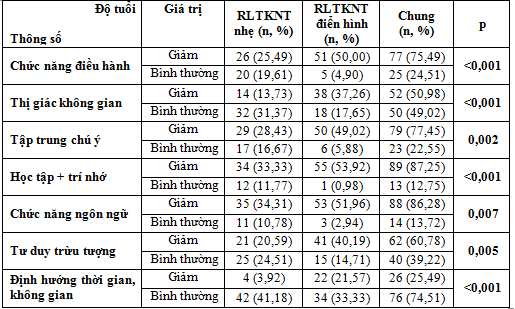 Tất cả các lĩnh vực chức năng thần kinh nhận thức suy giảm đều có tỷ lệ cao hơn ở nhóm RLTKNT điển hình so với nhóm RLTKNT nhẹ với p< 0,001.
Tất cả các lĩnh vực chức năng thần kinh nhận thức suy giảm đều có tỷ lệ cao hơn ở nhóm RLTKNT điển hình so với nhóm RLTKNT nhẹ với p< 0,001.
Điều đáng lưu ý ngay trong giai đoạn RLTKNT nhẹ đã có rối loạn trong 6 lĩnh vực chức năng nhận thức. Rối loạn về chức năng học tập trí nhớ, chức năng ngôn ngữ, tập trung chú ý tư duy trừu tượng và chức năng điều hành chiếm tỷ lệ cao trong đối tượng nghiên cứu. Theo G. J. Biessels, nghiên cứu RLTKNT ở nhóm đái tháo đường và nhóm chứng ghi nhận: tỷ lệ bệnh Alzheimer 36% so với 28%, chứng RLTKNT mạch máu 5% so với 2%; suy giảm nhận thức nhẹ 24% so với 17%, có sự khác biệt nhưng không có ý nghĩa thông kê.Kết quả của chúng tôi tương tự với các công bố của các tác giả Sanne M Manschot (2006), Smith E (2008) Yael D. Reijmer và cộng sự (2011), Moran (2013), Roberts (2014), Van Bussel (2018), Sheila. K. Patel và cộng sự (2018).
3. KẾT LUẬN
Tỷ lệ rối loạn thần kinh nhận thức nhẹ là 41,18% và rối loạn thần kinh nhận thức điển hình là 58,82%. Điểm số MMSE trung bình là 25,72± 4,10 điểm và MoCA trung bình là 20,73±5,08 điểm, ở nam cao hơn nữ. Điểm trung bình đánh giá RLTKNT nhẹ theo MMSE là 27,83±1,87 và MoCA là 24,86±2,62, p< 0,0001.Điểm trung bình đánh giá RLTKNT điển hình theo MMSE là 24,23±4,56 và MoCA: 17,83±4,33, p < 0,0001.Thang điểm MoCA có độ nhạy và đồ đặc hiệu cao hơn MMSE trong tầm soát RLTKNT với AUC ROC 92,6% (Se= 92,9%, Sp= 80,0%) so với 75,3% (Se=100,00%, Sp= 38,8%), tương ứng. Điểm cắt của MoCa: 21 và MMSE: 23. Tất cả các lĩnh vực chức năng thần kinh nhận thức suy giảm đều có tỷ lệ cao hơn ở nhóm RLTKNT điển hình so với nhóm RLTKNT nhẹ với p< 0,001.Rối loạn về chức năng học tập trí nhớ, chức năng ngôn ngữ, tập trung chú ý tư duy trừu tượng và chức năng điều hành chiếm tỷ lệ cao trong đối tượng nghiên cứu.Ngay trong giai đoạn RLTKNT nhẹ đã có rối loạn trong 6 lĩnh vực chức năng nhận thức.
TÀI LIỆU THAM KHẢO
- Đỗ Trung Quân (2011), Bệnh nội tiết chuyển hóa, NXB Giáo dục Việt Nam, 266.
- Nguyễn Kinh Quốc, Vũ Anh Nhị (2005), “Khảo sát thang điểm MMSE trên người Việt Nam bình thường”, Tạp chí Y học Thành phố Hồ Chí Minh tập 9.
- Nguyễn Hải Thủy (2008), Rối loạn lipid máu, Giáo trình sau đại học chuyên ngành nội tiết và chuyển hóa, Nhà xuất bản Đại học Huế, 246-285.
- Nguyễn Hải Thủy (2008), Đề kháng insulin, Bệnh tim mạch trong rối loạn nội tiết và chuyển hóa, Nhà xuất bản Đại học Huế, 39-40.
- Nguyễn Đình Toàn (2016), So sánh thang điểm MoCa và MMSE trong tầm soát sa sút trí tuệ ở bệnh nhân đái tháo đường type 2, Tạp chí Y Dược Học, tập 7 (03), trang
- Lê Văn Tuấn (2014), “Đặc điểm dịch tễ học sa sút trí tuệ ở người cao tuổi tại hai quận, huyện Hà Nội”, Luận án tiến sĩ.
- American Diabetes Association (2010), Diagnosis and Classification of Diabetes Mellitus, Diabetes Care, 33 (1), pp. 62 – 68.
- American Diabetes Association (2015), Diabetes Care, Volume 38/supplement 1, S8, S9.
- ADA (2019), Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes- 2019, Diabetes Care 2019, Vol 42: S7-
- American Psychological Association (1994), Diagnostic and Statistical Manual of Mental Disorders. Fourth Edition, Washington, DC: American Psychiatric Association among Bahrainis attending primary health care centres”, The Eastern Mediterranean Health Journal, Vol.2 (2), pp. 274.
- Anderson JW, Kendall CW (2003), “Importance of weight management in type diabetes: review with meta analysis of clinical studies”, J Am Coll Nutr
- Arvanitakis Z, Wilson RS, Bievias JL, Evans DA, Bennett DA (2004), Diabetes mellitus and risk of Alzheimer’s disease and decline in cognitive function, Arch Neurol, vol 61, pp. 661-666.
- Christopher Kodl and Elizabeth R. Seaquist (2008), Cognitive Dysfuntion and Diabetes Mellitus, Endocrine Reviews.
- David Bruce, Genevieve P. Casey et al (2003), Cognitive impairment, physical disability and depressive symptoms in older diabetic patients: the Fremantle Cognitive in Diabetes Study, Diabetes Res Clin Pract.
- Dong Y, Sharma VK, Chan BP, Venketasubramanian N, Teoh HL, Seet RC, Tanicala S, Chan YH, Chen C. The Montreal Cognitive Assessment (MoCA) is superior to the Mini-Mental State Examination (MMSE) for the detection of vascular cognitive impairment after acute stroke.JNeurol Sci. 2010 Dec
- Farouq I. Al Zurba and Ahmad Al Garf (1996), “Prevalence of diabetes mellitus
- Geert Jan Biessels (2006), Diabetes and Dementia, European Endocrine
- Biessels, J., & Reijmer, Y. D, (2014). Brain Changes Underlying Cognitive Dysfunction in Diabetes: What Can We Learn From MRI? Diabetes, 63(7), 2244– 2252.
- Biessels, J. & Reagan, L. P (2015), Hippocampal insulin resistance and cognitive dysfunction, Nat. Rev. Neurosci, Vol 16, pp. 660–671Biessels G.J, Luchsinger JA et all (2015), Diabetes and the brain, Humana Press, New York
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




