I. GIỚI THIỆU
Bệnh do đái tháo đường là hậu quả của cả bệnh mạch máu lớn (xơ vữa động mạch) và bệnh vi mạch (bệnh võng mạc, bệnh thận và bệnh thần kinh). Tầm quan trọng của việc kiểm soát đường huyết tích cực để bảo vệ chống lại bệnh vi mạch và mạch máu lớn ở bệnh nhân đái tháo đường đã được chứng minh đối với đái tháo đường típ 1 trong nghiên cứu Kiểm soát và Biến chứng Đái tháo đường (DCCT) / Dịch tễ học về các can thiệp và biến chứng của bệnh đái tháo đường (EDIC) [ 1,2 ].
Mục tiêu đường huyết và tác động của việc kiểm soát đường huyết đối với các biến chứng vi mạch và mạch máu lớn ở bệnh nhân đái tháo đường típ 1 sẽ được xem xét ở bài viết này. Kiểm soát đường huyết và các biến chứng mạch máu ở bệnh nhân đái tháo đường típ 2 được thảo luận riêng trong một bài viết khác.
II. SINH BỆNH HỌC
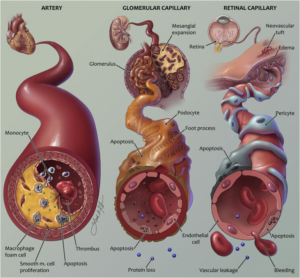
Cơ chế thiếu kiểm soát đường huyết dẫn đến bệnh mạch máu chưa được hiểu đầy đủ. Hai yếu tố góp phần được đề xuất là sản phẩm cuối glycation cao cấp và sorbitol; protein kinase C và các yếu tố khác cũng có thể góp phần (Sơ đồ 1). Ngoài các yếu tố toàn thân, các yếu tố chuyên biệt về cơ quan cũng rất quan trọng. Ví dụ, ở thận, sự kích thích sản xuất chất nền tế bào mesangial do tăng đường huyết, hoạt hóa protein kinase C và mức độ tăng huyết áp trong các cầu thận ngày càng tăng có thể góp phần gây tổn thương cầu thận.
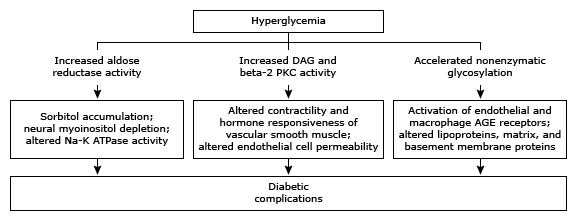
Sơ đồ 1: Biểu đồ cho thấy tăng glucose máu kéo dài có thể dẫn đến các biến chứng lâu dài của đái tháo đường.Yếu tố di truyền có thể là một yếu tố quan trọng khác. Điều này đã được minh họa trong một báo cáo từ Thử nghiệm Kiểm soát và Biến chứng Đái tháo đường (DCCT), trong đó 372 bệnh nhân và 467 người thân trực hệ cấp một mắc bệnh đái tháo đường được đánh giá [ 3,4 ]. Bệnh võng mạc nặng thường gặp ở người thân của bệnh nhân bị bệnh võng mạc gấp ba lần so với người thân của bệnh nhân không bị bệnh võng mạc. Phân nhóm gia đình cũng được ghi nhận đối với bệnh thận do đái tháo đường. Tuy nhiên, các nghiên cứu về toàn bộ gen và liên kết gen nói chung đã không thành công trong việc xác định các tín hiệu có thể tái tạo đáng kể cho bệnh võng mạc hoặc bệnh thận [ 5 ].
Một cuộc thảo luận sâu hơn về cơ chế bệnh sinh của bệnh thận do đái tháo đường, bệnh võng mạc và bệnh thần kinh sẽ được thảo luận ở các bài viết khác.
III. MỤC TIÊU ĐƯỜNG MÁU
Liệu pháp insulin tích cực nên được thực hiện ở tất cả những bệnh nhân thích hợp mắc đái tháo đường típ 1 ngay từ giai đoạn đầu của bệnh vì có thể thực hiện được một cách an toàn. Cả bệnh nhân và bác sĩ lâm sàng giáo dục và hỗ trợ là cần thiết để thực hiện nhiệm vụ này một cách an toàn. Điều trị tích cực đã được thực hiện dễ dàng hơn và an toàn hơn thông qua những tiến bộ trong các khía cạnh công nghệ của điều trị đái tháo đường típ 1. Có thể kể đến máy bơm insulin và theo dõi lượng đường liên tục (Contimous glucose monitoring: CGM), đặc biệt khi được kết hợp với thiết bị “vòng kín hybrid”.
Ở bệnh nhân đái tháo đường típ 1, mức đường huyết thấp hơn dẫn đến giảm tỷ lệ mắc bệnh võng mạc, bệnh thận và bệnh thần kinh cũng như các biến cố tử vong và không tử vong tim mạch nhưng gia tăng nguy cơ hạ đường huyết. Bắt đầu điều trị tích cực càng sớm càng tốt sau khi chẩn đoán đái tháo đường típ 1 (khi chức năng tế bào beta vẫn còn) mang lại nhiều lợi ích nhất đồng thời giảm nguy cơ hạ đường huyết nghiêm trọng [ 6 ].
a. Glycated hemoglobin (A1C)
– Việc lựa chọn mục tiêu hemoglobin glycated thích hợp (A1C) nên được cá nhân hóa dựa trên các tình trạng bệnh đi kèm và tình trạng chức năng, cân bằng giữa lợi ích tiềm năng của việc cải thiện kiểm soát đường huyết với nguy cơ hạ đường huyết và tăng cân.
- Mục tiêu điều trị hợp lý có thể là giá trị HbA1C ≤ 7% đối với hầu hết bệnh nhân (sử dụng DCCT được chỉ định trong đó giới hạn trên của mức bình thường là 6%). Để đạt được mục tiêu HbA1C, đường huyết lúc đói từ 70 đến 120 mg / dL (3,9 đến 6,7 mmol / L) và đường huyết sau ăn (90 đến 120 phút sau bữa ăn) dưới 180 mg / dL (10 mmol / L) ) đã được nhắm mục tiêu trong DCCT, nhưng các mức đạt được cao hơn có thể đáp ứng (Bảng 1) [ 7,8]. Nếu có thể đạt được một cách an toàn, các mục tiêu chặt chẽ hơn, chẳng hạn như < 6,5%, là hợp lý, nhưng không có dữ liệu thử nghiệm lâm sàng để hỗ trợ cải thiện kết quả lâm sàng lâu dài với các mục tiêu chặt chẽ hơn.
- Mục tiêu HbA1C nên được đặt cao hơn một chút (ví dụ: < 7,5 hoặc < 8%, hoặc cao hơn) đối với bệnh nhân có tiền sử hạ đường huyết nặng hoặc không nhận biết được hạ đường huyết, bệnh nhân có tuổi thọ hạn chế, trẻ em rất nhỏ hoặc người lớn tuổi và những người mắc các biến chứng hoặc các tình trạng bệnh đi kèm.
- Tăng cường kiểm soát đường huyết để đạt được mức HbA1C về cơ bản dưới ngưỡng 7% được chỉ định trong thời kỳ mang thai ở phụ nữ mắc bệnh đái tháo đường típ 1 (và cả ở típ 2) vì mức HbA1C ở phụ nữ không bị đái tháo đường giảm trong thời kỳ mang thai và những lợi ích đã được chứng minh đối với thai nhi và trẻ sơ sinh thúc đẩy các mục tiêu trị liệu.
– Nguy cơ bệnh võng mạc ở đái tháo đường típ 1 không ổn định ở giá trị HbA1C là 7% (sử dụng xét nghiệm DCCT hoặc tương đương). Có sự cải thiện hơn nữa ở các giá trị HbA1C từ 5,5 đến 7% (Hình 1), nhưng phải trả giá là tăng nguy cơ hạ đường huyết (Hình 2), và tỷ lệ tuyệt đối của bệnh võng mạc là khá thấp. Mối quan hệ tương tự cũng áp dụng với bệnh thận.
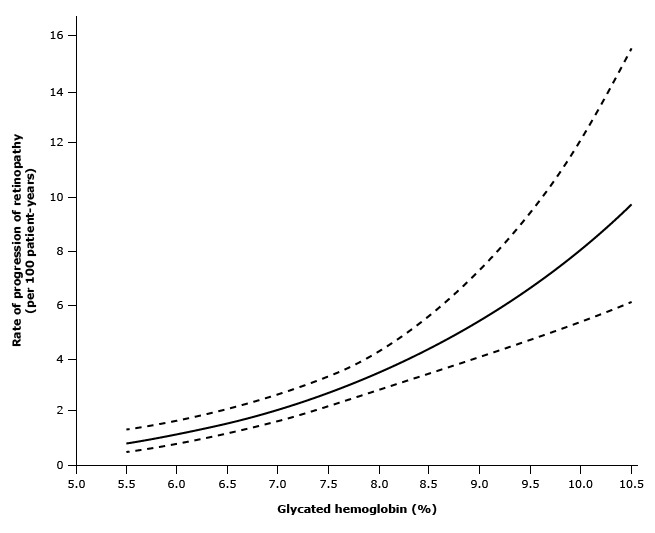
Hình 1: Các giá trị hemoglobin glycated (HbA1C) được sử dụng là giá trị trung bình của các giá trị thu được sau mỗi 6 tháng. Các đường liền nét là các đường hồi quy ước tính như một hàm của nhật ký giá trị HbA1C trung bình; các đường đứt nét là khoảng tin cậy 95%.
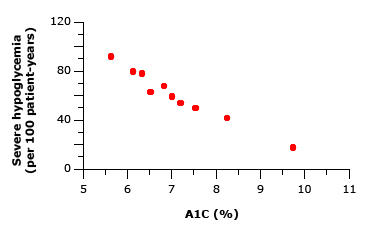
Hình 2: Trong Thử nghiệm Kiểm soát và Biến chứng Đái tháo đường (DCCT), đã có sự gia tăng dần tỷ lệ các đợt hạ đường huyết nghiêm trọng (trên 100 bệnh nhân/năm) ở các giá trị HbA1C đạt được thấp hơn khi điều trị bằng insulin tích cực ở bệnh nhân đái tháo đường típ 1.b. Sự thay đổi đường huyết
– Ảnh hưởng của sự dao động nồng độ glucose trong hoặc giữa các ngày (dựa trên việc xác định đường huyết mao mạch ngắt quãng hoặc bằng cách sử dụng CGM) đến nguy cơ phát triển các biến chứng đái tháo đường là không chắc chắn. Sự thay đổi glucose có ý nghĩa lâm sàng về mặt lý thuyết vì nó tạo ra các gốc tự do có liên quan đến tổn thương nội mô và hình thành các mảng xơ vữa động mạch. Kiểm soát sự thay đổi đường huyết trong thời gian ngắn, ngoài việc điều trị tăng đường huyết mãn tính (được đo bằng HbA1C), được giả thuyết là có khả năng bảo vệ chống lại biến chứng mạch máu lớn và vi mạch [ 9,10 ].
Tuy nhiên, phân tích dữ liệu từ DCCT không cho thấy sự thay đổi trong ngày của đường huyết đóng một vai trò trong sự phát triển của các biến chứng vi mạch ngoài ảnh hưởng của đường huyết trung bình [ 11 ].
Dữ liệu bổ sung là cần thiết để cung cấp bằng chứng thuyết phục về tác dụng có lợi của việc giảm sự thay đổi đường huyết trong thời gian ngắn đối với sự phát triển và tiến triển của các biến chứng mạch máu lớn và vi mạch. Trong một nghiên cứu sử dụng CGM, sự thay đổi đường huyết trong thời gian ngắn có liên quan đến tỷ lệ hạ đường huyết cao hơn [ 12 ]. Có vẻ như kiểm soát đường huyết tốt hơn luôn là mục tiêu hợp lý ở tất cả bệnh nhân, tức là tránh tăng hoặc giảm đường huyết đột ngột nếu có thể.
IV. LỢI ÍCH CỦA VIỆC KIỂM SOÁT GLUCOSE MÁU TÍCH CỰC
a. Bệnh vi mạch
– DCCT đã chứng minh rằng liệu pháp điều trị tích cực nhằm giảm mức đường huyết làm giảm tỷ lệ bệnh võng mạc, bệnh thận và bệnh thần kinh ở bệnh nhân đái tháo đường típ 1 [ 1,13,14 ]. Các phát hiện tương tự đã được ghi nhận trong các nghiên cứu và phân tích tổng hợp tiếp theo [ 15 ].
Ví dụ, trong một phân tích tổng hợp của 12 thử nghiệm đánh giá các mục tiêu đường huyết khác nhau ở bệnh nhân đái tháo đường típ 1, việc kiểm soát đường huyết tích cực so với điều trị thông thường ít nghiêm ngặt hơn đã làm giảm đáng kể nguy cơ phát triển bệnh võng mạc (6,2 so với 23,2%, nguy cơ tương đối [Relative risk: RR] = 0,27), bệnh thận (16,3 so với 28,4%, RR = 0,56), và bệnh thần kinh (4,9 so với 13,9%, RR = 0,35) [ 16 ]. Thử nghiệm lớn nhất trong phân tích tổng hợp là DCCT [ 1]. Trong thử nghiệm này, bệnh nhân đái háo đường típ 1 được chỉ định ngẫu nhiên để nhận liệu pháp thông thường hoặc liệu pháp insulin tích cực, bao gồm tiêm nhiều lần mỗi ngày hoặc tiêm insulin liên tục bằng máy bơm insulin và được hướng dẫn bằng cách tự theo dõi đường huyết thường xuyên. Bệnh nhân không có bệnh lý võng mạc hoặc bệnh thận ở thời điểm ban đầu được đánh giá trong nghiên cứu phòng ngừa ban đầu, trong khi những bệnh nhân đã mắc bệnh được đánh giá trong nghiên cứu can thiệp thứ cấp.
Giá trị HbA1C trung bình trong DCCT 6,5 năm là 7,2% với liệu pháp tăng cường so với 9,1% với liệu pháp thông thường; nồng độ đường huyết trung bình tương ứng là 155 mg / dL (8,6 mmol / L) và 235 mg / dL (12,8 mmol / L). DCCT cung cấp bằng chứng thuyết phục rằng việc kiểm soát đường huyết nghiêm ngặt vừa có thể trì hoãn sự khởi phát của các biến chứng vi mạch (phòng ngừa ban đầu) và làm chậm tốc độ tiến triển của các biến chứng đã có (can thiệp thứ cấp).
Sau khi hoàn thành DCCT vào năm 1993, nhóm điều trị thông thường được cung cấp điều trị tích cực và 93% người tham gia DCCT (n = 1394) đồng ý tham gia vào nghiên cứu quan sát Dịch tễ học về các can thiệp và biến chứng của bệnh đái tháo đường (Epidemiology of Diabetes Interventions and Complications: EDIC) [ 2]. Nghiên cứu tiếp theo EDIC vẫn tiếp tục cho đến nay. Vào cuối DCCT, nhóm điều trị thông thường được hướng dẫn cách thực hiện liệu pháp điều trị tăng cường và tất cả những người tham gia được trở lại nhà cung cấp dịch vụ chăm sóc sức khỏe của riêng họ để điều trị đái tháo đường. Sự khác biệt về mức HbA1C giữa nhóm điều trị tích cực và thông thường ban đầu vào cuối thử nghiệm DCCT (tương ứng là 7,2 và 9,1%) được thu hẹp trong quá trình theo dõi (tương ứng 8,1 và 8,2% trong 5 năm và khoảng 7,8 đến 7,9% ở cả hai nhóm điều trị gốc trong 20 năm tiếp theo) [ 17-20 ].
Các điểm cuối vi mạch riêng lẻ của DCCT / EDIC được thảo luận ngay bên dưới.
b. Bệnh võng mạc
– Bệnh võng mạc đã được chọn làm tiêu điểm chính trong nhiều thử nghiệm tiến cứu về bệnh đái tháo đường vì đây là biến chứng vi mạch phổ biến nhất và tương đối dễ phát hiện và theo dõi. Các bức ảnh võng mạc tiêu chuẩn được chụp và cho điểm, dựa trên số lượng vi mạch, xuất huyết, tiết dịch và các bất thường khác.
- Phòng ngừa ban đầu– DCCT đã chứng minh lợi ích đáng kể của liệu pháp insulin tích cực trong phòng ngừa ban đầu bệnh võng mạc đái tháo đường; lúc 9 tuổi, tỷ lệ mắc bệnh võng mạc mới là 12% ở nhóm điều trị tích cực so với 54% ở điều trị thông thường [ 1 ]. Có một mối liên hệ liên tục giữa mức độ kiểm soát đường huyết và tỷ lệ mắc bệnh võng mạc (Hình 1); tỷ lệ tiến triển tăng từ 1 trên 100 bệnh nhân/năm ở giá trị HbA1C trung bình là 5,5% lên đến 9,5 trên 100 bệnh nhân/năm ở giá trị HbA1C trung bình là 10,5%; bệnh võng mạc tiến triển là không phổ biến ở giá trị A1C dưới 7%.
- Bệnh võng mạc đã hình thành– Ngoài hiệu quả trong phòng ngừa ban đầu, liệu pháp insulin tích cực còn làm chậm tốc độ tiến triển của bệnh võng mạc từ nhẹ đến trung bình [ 21 ]. Tuy nhiên, trong 2 năm đầu điều trị tích cực, DCCT nhận thấy rằng bệnh võng mạc có thể trở nên tồi tệ hơn (Hình 3), phổ biến nhất là liên quan đến sự gia tăng số lượng dịch tiết mềm (do nhồi máu võng mạc ở các lớp bề mặt) [ 22,23 ]. Cơ chế dẫn đến bệnh võng mạc trở nên tồi tệ hơn khi bắt đầu thử nghiệm vẫn chưa rõ ràng.
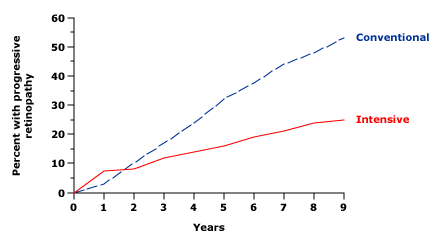
Hình 3: Tỷ lệ tích lũy của bệnh võng mạc tiến triển ở bệnh nhân đái tháo đường típ 1 và bệnh võng mạc không tăng sinh rất nhẹ đến trung bình đã được điều trị bằng liệu pháp insulin thông thường (đường nét đứt) hoặc tích cực (đường nét liền) trong 9 năm. Lợi ích ngày càng tăng của liệu pháp điều trị tích cực theo thời gian, mặc dù liệu pháp điều trị tích cực có liên quan đến tình trạng xấu đi thoáng qua trong năm đầu tiên (p <0,001).Sự xấu đi sớm của bệnh võng mạc trong DCCT này chỉ thoáng qua, phần lớn khỏi sau 18 – 24 tháng, và có bằng chứng rõ ràng về lợi ích của điều trị tích cực khi bệnh nhân mắc bệnh võng mạc không tăng sinh rất nhẹ đến trung bình được theo dõi trong 9 năm [ 21 ]. Tỷ lệ bệnh võng mạc trở nên tồi tệ hơn ở những bệnh nhân được điều trị tích cực cao hơn so với những người được điều trị thông thường sau một năm (7,4 so với 3%) nhưng thấp hơn nhiều ở tuổi chín (25 so với 53 %) (Hình 3).
Kết quả từ nghiên cứu theo dõi EDIC cho thấy liệu pháp insulin tích cuẹc trong 6,5 năm trong DCCT làm giảm nguy cơ bệnh võng mạc trong ít nhất 10 năm tiếp theo so với liệu pháp thông thường, mặc dù không có sự khác biệt về giá trị HbA1C trong thời gian sau DCCT thời gian thử nghiệm [ 19,24 ]. Hiện tượng này được gọi là “trí nhớ chuyển hóa” (Metabolic memory).
- Bệnh võng mạc tiến triển– Kiểm soát đường huyết nghiêm ngặt có thể ít hoặc không có lợi khi bệnh võng mạc tiến triển đã phát triển, mặc dù thiếu dữ liệu chất lượng cao. Điều này đã được chứng minh rõ nhất ở những bệnh nhân đã trải qua cấy ghép tuyến tụy [ 25,26 ]. Trong một nghiên cứu, ví dụ, 22 bệnh nhân được cấy ghép (hầu hết trong số họ bị bệnh võng mạc tiến triển) được so sánh với 16 bệnh nhân không được cấy ghép có mức độ bệnh tương tự [ 25 ]. Mặc dù đã đạt được và duy trì đường huyết trong nhóm cấy ghép, nhưng không có sự khác biệt giữa các nhóm về tỷ lệ tiến triển của bệnh võng mạc hoặc mất thị lực sau hai năm. Có một số gợi ý về sự suy giảm ít hơn sau ba năm ở những bệnh nhân được cấy ghép.
Phẫu thuật mắt – Ngoài lợi ích của liệu pháp insulin tích cực trong việc ngăn ngừa sự phát triển và làm chậm sự tiến triển của bệnh võng mạc, liệu pháp insulin tích cực trong DCCT (6,5 năm) giúp giảm tỷ lệ phẫu thuật mắt liên quan đến bệnh đái tháo đường (đục thủy tinh thể); phẫu thuật cắt dịch kính, phẫu thuật bong võng mạc hoặc cả hai; phẫu thuật liên quan đến bệnh tăng nhãn áp; phẫu thuật liên quan đến giác mạc hoặc thủy tinh thể; hoặc bóc nhân) [ 27]. Trong tổng thời gian theo dõi trung bình trong 23 năm, ít bệnh nhân được chỉ định điều trị tích cực yêu cầu phẫu thuật mắt liên quan đến bệnh đái đường (8,9 so với 13,4% bệnh nhân trong nhóm thông thường; giảm nguy cơ 48%, 95% Cl 29-63%). Việc giảm nguy cơ với liệu pháp điều trị tích cực đã được loại bỏ sau khi điều chỉnh mức HbA1C, cho thấy sự khác biệt trong kiểm soát đường huyết về cơ bản giải thích tất cả lợi ích của liệu pháp điều trị tích cực trong việc giảm nhu cầu phẫu thuật mắt. Mặc dù có nhiều bệnh nhân hơn không mắc bệnh võng mạc đã hình thành ở thời điểm ban đầu yêu cầu phẫu thuật mắt (107 so với 52 bệnh nhân trong nhóm phòng ngừa ban đầu), mức giảm RR với liệu pháp insulin tích cực là tương tự cho cả hai nhóm (giảm 51 và 45% nguy cơ đối với bệnh võng mạc đã hình thành và nhóm phòng ngừa ban đầu, tương ứng) [27 ].
c. Bệnh thận
– Bệnh thận do đái tháo đường là nguyên nhân phổ biến nhất gây suy thận ở các nước phát triển, mặc dù tỷ lệ bệnh nhân đái tháo đường típ 1 tiến triển thành bệnh thận giai đoạn cuối đã giảm so với ước tính trước đây là 30 đến 40%. Đồng thời, cũng có sự giảm nguy cơ xuất hiện albumin niệu và tiến triển bệnh thận do đái tháo đường nói chung bằng cách chăm sóc y tế tối ưu về huyết áp, kiểm soát đường huyết, quản lý lipid và sử dụng các thuốc ức chế hệ thống renin-angiotensin.
Mức đường huyết thấp hơn có thể làm giảm tần suất có albumin niệu mới khởi phát và làm chậm tốc độ tiến triển của nó [ 1,15 ]. Liệu pháp insulin tích cực, bằng cách hạ đường huyết trung bình, có thể hoạt động một phần bằng cách đảo ngược quá trình tăng lọc và phì đại cầu thận sớm được cho là yếu tố nguy cơ gây tổn thương cầu thận.
- Dự phòng ban đầu– DCCT bao gồm 1365 bệnh nhân có tiết albumin bình thường lúc ban đầu [ 1 ]. Khi theo dõi đến 9 năm (trung bình 6,5 năm), điều trị tích cực dẫn đến giảm đáng kể tỷ lệ albumin niệu mới khởi phát tăng vừa phải (albumin niệu vi thể, 16,4 so với 23,9%, giảm nguy cơ đã điều chỉnh 39%) (Hình 4) [ 28 ]. Cũng có sự giảm đáng kể về lượng albumin niệu tăng nghiêm trọng mới khởi phát (albumin niệu đại thể) trong toàn bộ dân số nghiên cứu (3,2% so với 7,2%, giảm nguy cơ đã điều chỉnh 51%).
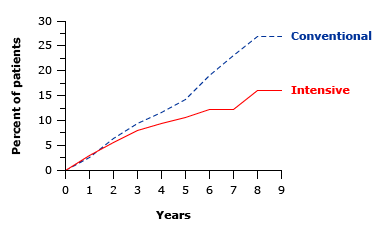
Hình 4: Tỷ lệ tích lũy của albumin niệu tăng vừa phải (trước đây gọi là microalbumin niệu) ở bệnh nhân đái tháo đường típ 1 được điều trị bằng liệu pháp insulin thông thường hoặc tích cực trong tối đa 9 năm. Lợi ích ngày càng tăng của liệu pháp điều trị tích cực theo thời gian (p <0,04).Tương tự như trường hợp bệnh võng mạc, điều trị tích cực trước đó với đường huyết gần bình thường trong DCCT có lợi ích kéo dài trong việc trì hoãn sự khởi phát và tiến triển của bệnh thận do đái tháo đường, mặc dù không có sự khác biệt về giá trị HbA1C trong thời gian thử nghiệm sau DCCT [ 18 , 29 ].
- Sau 8 năm theo dõi ở EDIC, những bệnh nhân ban đầu được chỉ định kiểm soát đường huyết tích cực ít có nguy cơ phát triển albumin niệu tăng mới vừa phải (7 so với 16%), tăng albumin niệu mới nặng (1,4 so với 9%) và tăng huyết áp (30 so với 40%).
- Sau 16 năm theo dõi EDIC (22 năm kể từ khi bắt đầu thử nghiệm DCCT), những bệnh nhân ban đầu được chỉ định kiểm soát đường huyết tích cực ít có nguy cơ bị suy thận hơn đáng kể, suy thận được định nghĩa là mức lọc cầu thận ước tính dưới 60 mL. / phút/1,73 m 2 (3,9 so với 7,6%) [ 30]. Các kết quả về thận như bệnh thận giai đoạn cuối tương đối không phổ biến, làm giảm khả năng phân tích để chứng minh lợi ích tiềm năng.
Ghép thận và tuyến tụy kết hợp (phương pháp sau để khôi phục lại đường huyết) và điều trị bằng insulin tích cực có thể trì hoãn bệnh thận do đái tháo đường tái phát ở thận toàn bộ, đây là bằng chứng thêm về tác dụng bảo vệ của việc kiểm soát đường huyết tỉ mỉ.
- Phòng ngừa thứ phátLiệu pháp insulin tăng cường cũng có hiệu quả ở giai đoạn muộn hơn một chút sau khi albumin niệu tăng vừa phải [ 23,28,31 ]. Ngoài việc ngăn ngừa sự tiến triển, việc duy trì đường huyết tương đối thường làm giảm mức độ bài tiết protein, mặc dù thường cần một đến hai năm để đạt được hiệu quả này [ 31,32 ].
Trái ngược với lợi ích của điều trị tích cực ở những bệnh nhân có albumin niệu tăng vừa phải, việc kiểm soát đường huyết nghiêm ngặt bằng liệu pháp insulin tích cực có thể không làm chậm đáng kể tốc độ tổn thương thận tiến triển khi lượng albumin niệu > 300 mg / ngày đã phát triển [ 33,34 ]. Ở 8 bệnh nhân đái tháo đường típ 1 được ghép tụy (ba bệnh nhân bài tiết albumin bình thường, ba bệnh nhân có albumin niệu vi thể và hai bệnh nhân có protein niệu quá mức), việc cấy ghép ổn định nhưng không cải thiện cấu trúc cầu thận khi theo dõi 5 năm [ 35,36 ] . Tuy nhiên, lợi ích đã được quan sát thấy sau 10 năm.
Rõ ràng là thiếu lợi ích đáng kể từ việc kiểm soát đường huyết tích cực chỉ trong trường hợp bệnh thận do đái tháo đường, mặc dù dữ liệu thử nghiệm chất lượng cao còn thưa thớt, cho thấy rằng các yếu tố khác (như tăng huyết áp trong cầu thận và phì đại cầu thận) có thể góp phần làm tổn thương cầu thận ở mức độ lớn hơn trong bệnh thận tiến triển. Ở giai đoạn muộn này, thường có biểu hiện xơ hóa cầu thận rõ rệt.
d. Bệnh thần kinh
– Một số nghiên cứu tiến cứu đã chứng minh khả năng kiểm soát đường huyết được cải thiện để ngăn ngừa hoặc làm chậm sự tiến triển của bệnh thần kinh [ 15,37,38 ]. Ví dụ, trong DCCT, các lợi ích sau đây đã được ghi nhận (Hình 5) [ 38 ]:

Hình 5: Tỷ lệ phát triển bệnh thần kinh đái tháo đường có biểu hiện lâm sàng sau 5 năm ở bệnh nhân đái tháo đường típ 1 được điều trị bằng liệu pháp insulin thông thường hoặc tích cực. Kiểm soát đường huyết có lợi trong cả nhóm thuần tập dự phòng ban đầu (không mắc bệnh võng mạc) và can thiệp thứ cấp (bệnh võng mạc nền). Bệnh nhân bị bệnh thần kinh lâm sàng đã được xác nhận lúc ban đầu bị loại khỏi nghiên cứu. Con số này bao gồm 3,5% bệnh nhân trong nhóm nghiên cứu dự phòng ban đầu và 9,4% trong nhóm can thiệp thứ cấp.
- Tỷ lệ mắc bệnh thần kinh lâm sàng đã được xác nhận (được định nghĩa là các phát hiện từ bệnh sử và khám sức khỏe được xác nhận bằng xét nghiệm thần kinh) đã giảm khi điều trị bằng insulin tích cực (5 so với 13%).
- Liệu pháp insulin tích cực cũng làm giảm tỷ lệ dẫn truyền thần kinh bất thường (26 so với 46%) và rối loạn chức năng tự động (4 so với 9%).
- Ở những bệnh nhân có khả năng hoặc xác định bệnh thần kinh nhẹ lúc đầu, liệu pháp insulin tích cực có liên quan đến việc cải thiện tốc độ dẫn truyền thần kinh (Hình 6). Liệu điều này có làm giảm tỷ lệ bệnh thần kinh có triệu chứng tiến triển hay không vẫn chưa được biết.
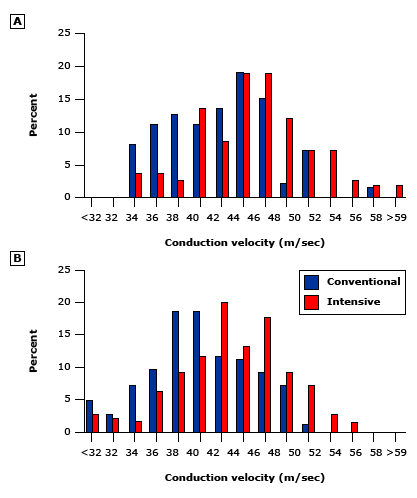
Hình 6: Biểu đồ về vận tốc dẫn truyền dây thần kinh vận động cơ sau 5 năm điều trị insulin thông thường (thanh màu xanh) hoặc tích cực (thanh màu đỏ) cho những bệnh nhân có khả năng hoặc xác định bệnh thần kinh trong nhóm thuần tập phòng ngừa chính (bảng A) hoặc can thiệp thứ cấp (bảng B). Tốc độ dẫn truyền thần kinh cao hơn đáng kể ở cả hai nhóm điều trị tích cực.Những quan sát này chỉ ra rằng một chế độ insulin tích cực để cải thiện sự chậm trễ trong kiểm soát đường huyết hoặc ngăn chặn các bằng chứng lâm sàng và sinh lý về bệnh thần kinh do đái tháo đường. Trong một nghiên cứu, có một tác động phân loại của tăng đường huyết đối với sự tiến triển của bệnh, vì mỗi 1% tăng giá trị HbA1C có liên quan đến việc dẫn truyền thần kinh chậm lại 1,3 m/giây sau 8 năm [ 37 ].
Một số yếu tố nguy cơ có thể thay đổi khác dường như có liên quan đến nguy cơ mắc bệnh thần kinh do đái tháo đường, bao gồm tăng triglycerid máu, BMI, hút thuốc và tăng huyết áp. Vấn đề này được thảo luận chi tiết ở bài viết khác.
e. Bệnh mạch máu lớn
– Tầm quan trọng của việc kiểm soát đường huyết tích cực để bảo vệ chống lại bệnh mạch máu lớn ở đái tháo đường típ 1 đã được chứng minh trong nghiên cứu DCCT / EDIC.
- Trong DCCT, có một xu hướng không đáng kể là ít biến cố tim mạch hơn khi điều trị tích cực (3,2 so với 5,4%), mặc dù có rất ít biến cố nói chung ở nhóm người tham gia thử nghiệm trẻ và khỏe mạnh này [ 39]. Nhóm điều trị insulin tích cực cũng có nồng độ cholesterol lipoprotein tỷ trọng thấp (LDL) trong huyết thanh thấp hơn, nhưng do sự gia tăng sử dụng insulin, một số bệnh nhân bị tăng cân.
- Trong nghiên cứu tiếp theo EDIC đối với DCCT, nhóm ban đầu được ngẫu nhiên điều trị bằng insulin tích cực đã trải qua các biến cố tim mạch tử vong và không tử vong ít hơn đáng kể, với nguy cơ giảm 57% (p = 0,02) [ 2].
Ngoài các kết cục chính về biến cố tim (Major adverse cardiac event: MACE), định nghĩa kết cục tim mạch mở rộng “bất kỳ bệnh tim mạch nào [CVD],” bao gồm MACE và chứng đau thắt ngực được ghi nhận, hoặc tái thông mạch vành, đã được sử dụng. Trong toàn bộ thời gian theo dõi (trung bình 17 năm), có một tỷ lệ thấp hơn của bất kỳ biến cố CVD nào ở bệnh nhân từ nhóm điều trị chuyên sâu DCCT (0,38 so với 0,80 biến cố trên 100 bệnh nhân/năm với liệu pháp thông thường) [ 2,17 ]. Điều này thể hiện mức giảm 42% trong bất kỳ biến cố tim mạch nào được chỉ định (95% CI 9-63%).
Sự khác biệt về mức độ kiểm soát đường huyết giữa các nhóm điều trị, được đo bằng HbA1C trong DCCT, chiếm phần lớn sự khác biệt về các biến cố tim mạch giữa hai nhóm. Albumin niệu vi thể và albumin niệu cũng có liên quan độc lập với kết cục tim mạch, nhưng sự khác biệt về kết quả giữa hai nhóm điều trị vẫn còn sau khi hiệu chỉnh các yếu tố thận này. Kết quả chỉ ra rằng thời gian kiểm soát đường huyết liên tục (6,5 năm trong nghiên cứu DCCT) có thể có lợi ích lâu dài (“trí nhớ trao chuyển hóa”) trong việc giảm tỷ lệ mắc bệnh tim mạch và tỷ lệ tử vong ở bệnh đái tháo đường típ 1. Tuy nhiên, những bệnh nhân được theo dõi trong EDIC không nhất thiết phải điều trị ngẫu nhiên ban đầu (được phản ánh bởi sự giảm đáng kể chênh lệch HbA1C giữa các nhóm trong một năm) [ 29]. Do đó, các hành vi sức khỏe dài hạn khác cũng có thể đóng một vai trò nào đó.
Các cơ chế được cho là có lợi cho việc giảm đường huyết trên các biến cố tim mạch bao gồm giảm tiếp xúc với các sản phẩm cuối cùng của quá trình glycosyl hóa tiến triển hoặc hậu quả thứ cấp của giảm bệnh thận và bệnh thần kinh tự chủ có liên quan đến nguy cơ CVD. Một báo cáo trước đó từ nghiên cứu EDIC cho thấy sự tiến triển của độ dày nội trung mạc động mạch cảnh, một thước đo chứng xơ vữa động mạch, ít hơn đáng kể ở những người được điều trị tích cực trong DCCT so với những người đã được điều trị thông thường (sự tiến triển của độ dày nội trung mạc của động mạch cảnh chung lần lượt là 0,032 so với 0,046 mm) [ 40 ]. Các phân tích toàn diện về các yếu tố nguy cơ của CVD trong DCCT / EDIC đã xác định tuổi cao hơn và mức HbA1C trung bình là hai yếu tố nguy cơ quan trọng nhất [ 41].
f. Tỷ lệ tử vong
– Liệu pháp insulin tích cực trong 6,5 năm trong DCCT làm giảm nguy cơ tử vong trong ít nhất 20 năm tiếp theo so với liệu pháp thông thường, mặc dù không có sự khác biệt về giá trị HbA1C trong giai đoạn thử nghiệm sau DCCT [ 2,17,42 ].
Trong báo cáo gần đây nhất từ DCCT / EDIC, đại diện cho thời gian theo dõi trung bình là 27 năm (1429 bệnh nhân), có một tỷ lệ tương đối lớn, mặc dù mức độ tuyệt đối khiêm tốn, tỷ lệ tử vong do mọi nguyên nhân ở những bệnh nhân ban đầu được chỉ định điều trị tích cực (43 tử vong ở nhóm điều trị tích cực so với 64 ở nhóm thông thường [tỷ số nguy cơ (HR) 0,67, 95% Cl 0,46 – 0,99]) [ 42]. Nguyên nhân tử vong phổ biến nhất là CVD (22,4%), ung thư (19,6%), biến chứng đái tháo đường cấp tính (hạ đường huyết và nhiễm toan ceton do đái tháo đường; 17,8%), và tai nạn hoặc tự tử (19,6%). Tử vong do mọi nguyên nhân cao hơn ở những bệnh nhân có mức HbA1C trung bình cao hơn và ở những người bị bệnh thận. Tỷ lệ tử vong trong nhóm điều trị tích cực DCCT được chứng minh là tương tự như một nhóm dân số không mắc bệnh đái tháo đường phù hợp với tuổi ở Hoa Kỳ [ 43 ].
Không phải tất cả các kết quả từ DCCT / EDIC đều được hỗ trợ bởi các phát hiện từ các nghiên cứu quan sát. Ví dụ, trong một nghiên cứu sử dụng Sổ đăng ký Bệnh Đái tháo đường Quốc gia Thụy Điển, 33.915 bệnh nhân có và 169.249 bệnh nhân không mắc bệnh đái tháo đường đã được theo dõi trong thời gian trung bình 8 năm. So với những người không mắc bệnh đái tháo đường, nguy cơ tử vong cao hơn ở những người mắc bệnh đái tháo đường típ 1 [ 44]. Mặc dù nguy cơ cao nhất ở những người có giá trị HbA1C cao nhất (HbA1C ≥ 9,7 % , HR cho tử vong do mọi nguyên nhân và tim mạch tương ứng là 8,51 và 10,46), những bệnh nhân có HbA1C ≤ 6,9 % cũng có nguy cơ cao (HR 2,36 và 2,92 cho tử vong do mọi nguyên nhân và tử vong do tim mạch, tương ứng). Tuy nhiên, những phát hiện này được khắc phục bởi việc đánh giá không đầy đủ nồng độ HbA1C của nhiều bệnh nhân trong suốt 8 năm theo dõi, gây khó khăn cho việc xác định xem liệu có còn nguy cơ tử vong ở những bệnh nhân kiểm soát đường huyết tốt liên tục từ thời điểm chẩn đoán trở đi hay không.
V. TRỞ NGẠI TIỀM TÀNG ĐỂ KIỂM SOÁT ĐƯỜNG MÁU TOÀN DIỆN
a. Hạ đường huyết
– Tác dụng không mong muốn chính liên quan đến việc kiểm soát đường huyết tích cực là hạ đường huyết [ 45 ]. Trong Thử nghiệm Kiểm soát và Biến chứng Đái tháo đường (DCCT), hạ đường huyết liên tục, nhưng ngược lại, liên quan đến việc kiểm soát đường huyết, dao động từ khoảng 105 đến 25 đợt mỗi 100 bệnh nhân/năm với giá trị HbA1C trung bình lần lượt là 7 so với 10% (Hình 2) [ 1 ]. Hạ đường huyết có nhiều khả năng xảy ra ở bệnh nhân nếu họ cũng bị suy giảm giải phóng hormone bảo vệ chống điều hòa glucagon (phổ biến sau 10 năm mắc bệnh đái tháo đường) và epinephrine, một biểu hiện của bệnh thần kinh tự động.
Mức A1C mục tiêu ở bệnh nhân đái tháo đường típ 1 và 2 nên được điều chỉnh cho phù hợp với từng cá nhân, cân bằng giữa việc giảm các biến chứng vi mạch và mạch máu lớn với nguy cơ hạ đường huyết (xem phần “Mục tiêu đường máu” ở trên). Các mục tiêu điều trị ít nghiêm ngặt hơn có thể thích hợp cho những bệnh nhân có tiền sử hạ đường huyết nặng hoặc có các yếu tố nguy cơ hạ đường huyết.
b. Tăng cân
– Tăng cân là một tác dụng phụ tiềm ẩn của liệu pháp điều trị đái tháo đường tích cực ở bệnh nhân đái tháo đường típ 1, và nó xảy ra khi liều lượng insulin phù hợp với lượng dinh dưỡng và khi đường niệu bị loại bỏ. Trong DCCT, bệnh nhân trong nhóm được điều trị tích cực tăng 4,6 kg so với bệnh nhân được điều trị thông thường [ 45,46 ]. Vào cuối nghiên cứu, 33% của nhóm điều trị tích cực bị thừa cân so với 19% của nhóm điều trị thông thường [ 45 ].
Các chiến lược giảm tăng cân bằng liệu pháp tích cực sẽ được xem xét trong một bài viết riêng.
c. Các cân nhắc khác
– Các rào cản bổ sung liên quan đến bệnh nhân trong việc thực hiện kiểm soát đường huyết tích cực bao gồm mong muốn tránh tiêm nhiều lần hàng ngày và tự theo dõi đường huyết, sợ bị hạ đường huyết, quan niệm sai lầm về điều trị insulin, cũng như lo ngại về tài chính do chi phí insulin cao, máy bơm và vật tư thử nghiệm. Giải quyết những trở ngại này là rất quan trọng để bắt đầu hoặc tăng cường điều trị insulin kịp thời.
VI. LIÊN KẾT HƯỚNG DẪN XÃ HỘI
Các liên kết đến xã hội và các hướng dẫn do chính phủ tài trợ từ các quốc gia và khu vực được chọn trên thế giới được cung cấp riêng.
VII. TÓM TẮT VÀ KIẾN NGHỊ
– Liệu pháp insulin tích cực nên được thực hiện ở tất cả những bệnh nhân thích hợp mắc bệnh đái tháo đường típ 1 ngay từ giai đoạn đầu của bệnh để an toàn khả thi. Cần phải có cả giáo dục và hỗ trợ của bệnh nhân và bác sĩ lâm sàng để thực hiện nhiệm vụ này một cách an toàn. Các thiết bị như máy bơm insulin và cảm biến glucose giúp kiểm soát tích cực dễ dàng và an toàn hơn. (Xem “Mục tiêu đường máu” ở trên.)
– Nồng độ HbA1C mục tiêu ở bệnh nhân đái tháo đường típ 1 nên được điều chỉnh cho phù hợp với từng cá nhân, cân bằng giữa việc cải thiện các biến chứng vi mạch và mạch máu lớn với nguy cơ hạ đường huyết. Mục tiêu điều trị hợp lý có thể là giá trị HA1C ≤ 7% đối với hầu hết bệnh nhân (sử dụng xét nghiệm trong đó giới hạn trên của mức bình thường là 6%). Tăng cường độ kiểm soát đường huyết để đạt được mức HbA1C về cơ bản dưới ngưỡng 7% được chỉ định trong thời kỳ mang thai ở bệnh đái tháo đường típ 1 (và cả típ 2) vì mức HbA1C ở phụ nữ không bị đái tháo đường giảm trong thời kỳ mang thai và những lợi ích đã được chứng minh đối với thai nhi và trẻ sơ sinh các mục tiêu điều trị. (Xem “Mục tiêu đường máu” ở trên.)
– Mục tiêu đường máu thường được đặt hơi cao hơn đối với trẻ em, thanh thiếu niên và bệnh nhân lớn tuổi mắc bệnh đi kèm hoặc tuổi thọ hạn chế và ít có khả năng được hưởng lợi từ liệu pháp điều trị tích cực. Các mục tiêu điều trị ít nghiêm ngặt hơn cũng có thể thích hợp cho những bệnh nhân có tiền sử hạ đường huyết nặng hoặc có các yếu tố nguy cơ hạ đường huyết. (Xem “Hemoglobin glycated (A1C)” ở trên và “Hạ đường huyết” ở trên.)
– Thử nghiệm Kiểm soát và Biến chứng Đái tháo đường (DCCT) đã chứng minh rằng liệu pháp điều trị tích cực nhằm giảm mức đường huyết dẫn đến giảm tỷ lệ bệnh võng mạc, bệnh thận và bệnh thần kinh ở bệnh nhân đái tháo đường típ 1. (Xem phần “Bệnh vi mạch” ở trên.)
– Trong Dịch tễ học về các can thiệp và biến chứng bệnh Đái tháo đường (EDIC) theo dõi nghiên cứu DCCT, liệu pháp insulin tích cực trong 6,5 năm trong DCCT làm giảm nguy cơ bệnh võng mạc và bệnh thận trong ít nhất 20 năm tới so với liệu pháp thông thường, mặc dù không có sự khác biệt về giá trị HbA1C trong giai đoạn thử nghiệm sau DCCT. Hiện tượng này được gọi là “trí nhớ chuyển hóa”. (Xem “Bệnh võng mạc” ở trên và “Bệnh thận” ở trên.)
– Trong nghiên cứu tiếp theo EDIC, nằm trong nhóm điều trị insulin tích cực của DCCT có liên quan đến các biến cố tim mạch có tỷ lệ tử vong ít hơn và không tử vong. (Xem “Bệnh mạch máu vĩ mô” ở trên và “Tỷ lệ tử vong” ở trên.)
– Các tác dụng phụ chính liên quan đến kiểm soát đường huyết tích cực là hạ đường huyết và tăng cân. (Xem phần “Những trở ngại tiềm tàng đối với việc kiểm soát đường huyết tích cực” ở trên.)
VIII. THAM KHẢO
- Diabetes Control and Complications Trial Research Group, Nathan DM, Genuth S, et al. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus. N Engl J Med 1993; 329:977.
- Nathan DM, Cleary PA, Backlund JY, et al. Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes. N Engl J Med 2005; 353:2643.
- Clustering of long-term complications in families with diabetes in the diabetes control and complications trial. The Diabetes Control and Complications Trial Research Group. Diabetes 1997; 46:1829.
- Al-Kateb H, Mirea L, Xie X, et al. Multiple variants in vascular endothelial growth factor (VEGFA) are risk factors for time to severe retinopathy in type 1 diabetes: the DCCT/EDIC genetics study. Diabetes 2007; 56:2161.
- Hosseini SM, Boright AP, Sun L, et al. The association of previously reported polymorphisms for microvascular complications in a meta-analysis of diabetic retinopathy. Hum Genet 2015; 134:247.
- Effect of intensive therapy on residual beta-cell function in patients with type 1 diabetes in the diabetes control and complications trial. A randomized, controlled trial. The Diabetes Control and Complications Trial Research Group. Ann Intern Med 1998; 128:517.
- American Diabetes Association. 6. Glycemic Targets: Standards of Medical Care in Diabetes-2021. Diabetes Care 2021; 44:S73.
- Wei N, Zheng H, Nathan DM. Empirically establishing blood glucose targets to achieve HbA1c goals. Diabetes Care 2014; 37:1048.
- Brownlee M, Hirsch IB. Glycemic variability: a hemoglobin A1c-independent risk factor for diabetic complications. JAMA 2006; 295:1707.
- Ceriello A, Monnier L, Owens D. Glycaemic variability in diabetes: clinical and therapeutic implications. Lancet Diabetes Endocrinol 2019; 7:221.
- Lachin JM, Bebu I, Bergenstal RM, et al. Association of Glycemic Variability in Type 1 Diabetes With Progression of Microvascular Outcomes in the Diabetes Control and Complications Trial. Diabetes Care 2017; 40:777.
- Monnier L, Wojtusciszyn A, Molinari N, et al. Respective Contributions of Glycemic Variability and Mean Daily Glucose as Predictors of Hypoglycemia in Type 1 Diabetes: Are They Equivalent? Diabetes Care 2020; 43:821.
- Molitch ME, Steffes MW, Cleary PA, Nathan DM. Baseline analysis of renal function in the Diabetes Control and Complications Trial. The Diabetes Control and Complications Trial Research Group [corrected]. Kidney Int 1993; 43:668.
- The relationship of glycemic exposure (HbA1c) to the risk of development and progression of retinopathy in the diabetes control and complications trial. Diabetes 1995; 44:968.
- Reichard P, Nilsson BY, Rosenqvist U. The effect of long-term intensified insulin treatment on the development of microvascular complications of diabetes mellitus. N Engl J Med 1993; 329:304.
- Fullerton B, Jeitler K, Seitz M, et al. Intensive glucose control versus conventional glucose control for type 1 diabetes mellitus. Cochrane Database Syst Rev 2014; :CD009122.
- Nathan DM, Bayless M, Cleary P, et al. Diabetes control and complications trial/epidemiology of diabetes interventions and complications study at 30 years: advances and contributions. Diabetes 2013; 62:3976.
- Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications Research Group, Lachin JM, Genuth S, et al. Retinopathy and nephropathy in patients with type 1 diabetes four years after a trial of intensive therapy. N Engl J Med 2000; 342:381.
- Writing Team for the Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications Research Group. Effect of intensive therapy on the microvascular complications of type 1 diabetes mellitus. JAMA 2002; 287:2563.
- Nathan DM, DCCT/EDIC Research Group. The diabetes control and complications trial/epidemiology of diabetes interventions and complications study at 30 years: overview. Diabetes Care 2014; 37:9.
- Progression of retinopathy with intensive versus conventional treatment in the Diabetes Control and Complications Trial. Diabetes Control and Complications Trial Research Group. Ophthalmology 1995; 102:647.
- Early worsening of diabetic retinopathy in the Diabetes Control and Complications Trial. Arch Ophthalmol 1998; 116:874.
- Wang PH, Lau J, Chalmers TC. Meta-analysis of effects of intensive blood-glucose control on late complications of type I diabetes. Lancet 1993; 341:1306.
- White NH, Sun W, Cleary PA, et al. Prolonged effect of intensive therapy on the risk of retinopathy complications in patients with type 1 diabetes mellitus: 10 years after the Diabetes Control and Complications Trial. Arch Ophthalmol 2008; 126:1707.
- Ramsay RC, Goetz FC, Sutherland DE, et al. Progression of diabetic retinopathy after pancreas transplantation for insulin-dependent diabetes mellitus. N Engl J Med 1988; 318:208.
- Wang Q, Klein R, Moss SE, et al. The influence of combined kidney-pancreas transplantation on the progression of diabetic retinopathy. A case series. Ophthalmology 1994; 101:1071.
- DCCT/EDIC Research Group, Aiello LP, Sun W, et al. Intensive diabetes therapy and ocular surgery in type 1 diabetes. N Engl J Med 2015; 372:1722.
- Effect of intensive therapy on the development and progression of diabetic nephropathy in the Diabetes Control and Complications Trial. The Diabetes Control and Complications (DCCT) Research Group. Kidney Int 1995; 47:1703.
- Writing Team for the Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications Research Group. Sustained effect of intensive treatment of type 1 diabetes mellitus on development and progression of diabetic nephropathy: the Epidemiology of Diabetes Interventions and Complications (EDIC) study. JAMA 2003; 290:2159.
- DCCT/EDIC Research Group, de Boer IH, Sun W, et al. Intensive diabetes therapy and glomerular filtration rate in type 1 diabetes. N Engl J Med 2011; 365:2366.
- Feldt-Rasmussen B, Mathiesen ER, Deckert T. Effect of two years of strict metabolic control on progression of incipient nephropathy in insulin-dependent diabetes. Lancet 1986; 2:1300.
- Dahl-Jørgensen K, Bjøro T, Kierulf P, et al. Long-term glycemic control and kidney function in insulin-dependent diabetes mellitus. Kidney Int 1992; 41:920.
- Bending JJ, Viberti GC, Watkins PJ, Keen H. Intermittent clinical proteinuria and renal function in diabetes: evolution and the effect of glycaemic control. Br Med J (Clin Res Ed) 1986; 292:83.
- Breyer JA. Diabetic nephropathy in insulin-dependent patients. Am J Kidney Dis 1992; 20:533.
- Fioretto P, Mauer SM, Bilous RW, et al. Effects of pancreas transplantation on glomerular structure in insulin-dependent diabetic patients with their own kidneys. Lancet 1993; 342:1193.
- Fioretto P, Steffes MW, Sutherland DE, et al. Reversal of lesions of diabetic nephropathy after pancreas transplantation. N Engl J Med 1998; 339:69.
- Amthor KF, Dahl-Jørgensen K, Berg TJ, et al. The effect of 8 years of strict glycaemic control on peripheral nerve function in IDDM patients: the Oslo Study. Diabetologia 1994; 37:579.
- The effect of intensive diabetes therapy on the development and progression of neuropathy. The Diabetes Control and Complications Trial Research Group. Ann Intern Med 1995; 122:561.
- Effect of intensive diabetes management on macrovascular events and risk factors in the Diabetes Control and Complications Trial. Am J Cardiol 1995; 75:894.
- Nathan DM, Lachin J, Cleary P, et al. Intensive diabetes therapy and carotid intima-media thickness in type 1 diabetes mellitus. N Engl J Med 2003; 348:2294.
- Diabetes Control and Complications Trial/Epidemiology of Diabetes Interventions and Complications (DCCT/EDIC) Research Group. Risk Factors for Cardiovascular Disease in Type 1 Diabetes. Diabetes 2016; 65:1370.
- Writing Group for the DCCT/EDIC Research Group, Orchard TJ, Nathan DM, et al. Association between 7 years of intensive treatment of type 1 diabetes and long-term mortality. JAMA 2015; 313:45.
- Diabetes Control and Complications Trial (DCCT)/Epidemiology of Diabetes Interventions and Complications (EDIC) Study Research Group. Mortality in Type 1 Diabetes in the DCCT/EDIC Versus the General Population. Diabetes Care 2016; 39:1378.
- Lind M, Svensson AM, Kosiborod M, et al. Glycemic control and excess mortality in type 1 diabetes. N Engl J Med 2014; 371:1972.
- Adverse events and their association with treatment regimens in the diabetes control and complications trial. Diabetes Care 1995; 18:1415.
- Weight gain associated with intensive therapy in the diabetes control and complications trial. The DCCT Research Group. Diabetes Care 1988; 11:567.
Bài viết được dịch thuật và biên tập bởi CLB Nội tiết trẻ trên DEMACVN.COM – Vui lòng không reup khi chưa được cho phép!
Người dịch: ToanTran.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam