MỐI LIÊN QUAN GIỮA NỒNG ĐỘ GLUCAGON-LIKE PEPTIDE-1
HUYẾT THANH VỚI LIPID MÁU VÀ HỘI CHỨNG CHUYỂN HÓA
Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TÝP 2 CHẨN ĐOÁN LẦN ĐẦU
Lê Đình Tuân1, Nguyễn Thị Phi Nga2, Trần Thị Thanh Hóa3
1Đại học Y Dược Thái Bình, 2Học viện Quân y, 3Bệnh viện Nội tiết Trung ương
SUMMARY
The relationship between serum glucagon-like peptide-1 concentration and lipid and metabolic syndrome in patients with firstly-diagnosed type 2 diabetes mellitus
Objective: To determine the relationship between fasting serum glucagon-like peptide-1 (fGLP-1) concentration and lipid and metabolic syndrome in patients with firstly-diagnosed type 2 diabetes mellitus (f2DM). Methods: Research was designed as a cross – sectional descriptive study. Studied on 170 patients with f2DM in National Endocrinology Hospital. Results: The results showed: The percentage of hypertriglyceridemia was 58,8%, hypercholesterol was 55,9%, hyper – LDL-C was 46,3%, decreased HDL-C was 14,1%. The plasma concentrations of fGLP-1 were significantly decreased in patients with elevated LDL-C and decreased HDL-C (p < 0,05). fGLP-1 had a negative correlation with LDL-C (r = – 0,172). The proportion of the patients with metabolic syndrome was 29,4%. In these patients the average of fGLP-1 concentrations reduced significantly and the rate of reduced fGLP-1 was higher than the patients who was without metabolic syndrome. In the multivariate analysis model, metabolic syndrome was associated with fGLP-1, cholesterol, age and insulin (p < 0,05). Conclusion: In f2DM, there were relationship between fGLP-1 and LDL-C, HDL-C and metabolic syndrome.
Keywords: firstly-diagnosed type 2 diabetes mellitus, glucagon-like peptide-1, triglyceride, cholesterol, HDL-C, LDL-C.
TÓM TẮT
Mục tiêu: tìm hiểu mối liên quan giữa nồng độ glucagon-like peptide-1 huyết thanh khi đói với các thành phần lipid máu và hội chứng chuyển hóa ở bệnh nhân đái tháo đường týp 2 chẩn đoán lần đầu. Đối tượng và phương pháp nghiên cứu: nghiên cứu mô tả cắt ngang trên 170 bệnh nhân đái tháo đường týp 2 chẩn đoán lần đầu tại Bệnh viện Nội tiết Trung ương. Kết quả: – Tỷ lệ bệnh nhân tăng triglycerid là 58,8%, tăng cholesterol là 55,9%, tăng LDL-C là 46,3%, giảm HDL-C 14,1%. Nồng độ trung bình GLP-1 giảm có ý nghĩa thống kê ở bệnh nhân có tăng LDL-C, giảm HDL-C (p < 0,05). Nồng độ GLP-1 có mối tương quan nghịch với LDL-C (r = – 0,172). – Tỷ lệ bệnh nhân có hội chứng chuyển hóa là 29,4%. Ở bệnh nhân có hội chứng chuyển hóa nồng độ trung bình GLP-1 giảm có ý nghĩa thống kê, đồng thời, tỷ lệ giảm nồng độ GLP-1 cao hơn so với nhóm bệnh nhân không có hội chứng chuyển hóa. Khi phân tích đa biến, hội chứng chuyển hóa có liên quan đến nồng độ GLP-1, cholesterol, tuổi và nồng độ insulin máu (p < 0,05). Kết luận: Ở bệnh nhân đái tháo đường týp 2 chẩn đoán lần đầu, nồng độ GLP-1 liên quan có ý nghĩa thống kê với nồng độ LDL-C, HDL-C và hội chứng chuyển hóa.
Từ khóa: đái tháo đường týp 2 chẩn đoán lần đầu, glucagon-like peptide-1, triglycerid, cholesterol, HDL-C, LDL-C.
Chịu trách nhiệm chính: Lê Đình Tuân
Ngày nhận bài: 13.9.2017
Ngày phản biện khoa học: 19.9.2017
Ngày duyệt bài: 21.9.2017
I. ĐẶT VẤN ĐỀ
Rối loạn chuyển hóa lipid gặp khá phổ biến ở bệnh nhân đái tháo đường týp 2 và nằm trong bệnh cảnh của hội chứng chuyển hóa. Các nghiên cứu đã cho thấy rối loạn lipid máu làm tăng nguy cơ bệnh tim mạch trong đái tháo đường lên 2-4 lần. Hội chứng chuyển hóa ở bệnh nhân bệnh nhân đái tháo đường týp 2 được xem là yếu tố nguy cơ cho bệnh mạch vành và làm gia tăng sự xuất hiện các biến chứng mạn tính của BN ĐTĐ týp 2 [4], [5]. Glucagon – like peptide -1 là một hormon đường tiêu hóa có nhiều tác dụng sinh học quan trọng như: hạ glucose máu, ức chế bài tiết glucagon, kích thích tái sinh và tăng sinh tế bào β của tụy, chống xơ vữa mạch máu, bảo vệ thần kinh, bảo vệ tim, ảnh hưởng đến chuyển hóa lipid, ngăn chặn sự phát triển của hội chứng chuyển hóa [6]. Mặc dù, glucagon-like peptide-1 mới được quan tâm trong những năm gần đây, nhưng cũng đã có nhiều nghiên cứu về vai trò, mối liên quan giữa glucagon-like peptide-1 với glucose máu, insulin, C-peptid… Tuy nhiên, còn ít nghiên cứu đề cập đến mối liên quan giữa glucagon-like peptide-1 với các thành phần lipid máu và hội chứng chuyển hóa. Vì vậy, chúng tôi nghiên cứu đề tài này nhằm mục tiêu: tìm hiểu mối liên quan giữa nồng độ glucagon-like peptide-1 huyết thanh khi đói với các thành phần lipid máu và hội chứng chuyển hóa ở bệnh nhân đái tháo đường týp 2 chẩn đoán lần đầu.
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
1. Đối tượng nghiên cứu
Gồm 170 bệnh nhân (BN) đái tháo đường (ĐTĐ) týp 2 chẩn đoán lần đầu điều trị tại Bệnh viện Nội tiết Trung ương. Thời gian nghiên cứu từ 12/2014 đến 12/2016.
– Tiêu chuẩn loại khỏi nghiên cứu.
+ BN ĐTĐ týp 1, BN ĐTĐ týp 2 đã được điều trị bằng thuốc hạ glucose máu thuộc nhóm đồng vận thụ thể GLP-1 hoặc ức chế DPP-4.
+ BN đang có tình trạng bệnh nặng hoặc cấp tính: hôn mê, tiền hôn mê, hạ glucose máu, cơn tăng huyết áp kịch phát, lao, viêm phổi, HIV, viêm gan, suy thận nặng, thiếu máu nặng, có thai, cơn đau thắt ngực không ổn định, tai biến mạch máu não, nhồi máu cơ tim, rối loạn đông máu, suy kiệt nặng, rối loạn tâm thần.
+ BN đã phẫu thuật ống tiêu hóa, đang điều trị các bệnh ống tiêu hóa trước khi nhập viện. BN đang điều trị ung thư, nghiện rượu.
+ BN không hợp tác, không thu thập đủ chỉ tiêu nghiên cứu.
2. Phương pháp nghiên cứu
– Thiết kế nghiên cứu: tiến cứu, mô tả cắt ngang.
– Chọn mẫu nghiên cứu: bằng phương pháp chọn mẫu thuận tiện.
– Nội dung nghiên cứu:
Khám lâm sàng: khám tổng quát các cơ quan: hô hấp, tim mạch, tiêu hóa, thần kinh, tiết niệu…
Cận lâm sàng và thăm dò chức năng: các chỉ số sinh hóa máu cơ bản: cholesterol, triglycerid, HDL-C, LDL-C, glucose máu, HbA1c, định lượng hormon GLP-1.
– Tiêu chuẩn sử dụng trong nghiên cứu
+ Tiêu chuẩn chẩn đoán ĐTĐ theo khuyến cáo ADA năm 2015 [5].
+ Đánh giá béo bụng theo hiệp hội đái tháo đường Đông Nam Á [4]: Béo bụng: Nam giới: VB ≥ 90cm; Nữ giới: VB ≥ 85cm.
+ Phân loại tăng huyết áp dựa vào tiêu chuẩn của Hội tăng Huyết áp và Tim mạch châu Âu (2013).
– Định lượng các thành phần lipid máu:
+ Các thành phần lipid máu bao gồm: cholesterol toàn phần, triglycerid toàn phần, HDL-C, LDL-C.
+ Phương pháp: định lượng theo phương pháp enzyme so mầu.
+ Máy sử dụng: AU 680 của Mỹ.
Bảng 2.3. Phân loại rối loạn lippid máu theo Bộ Y tế Việt Nam 2014
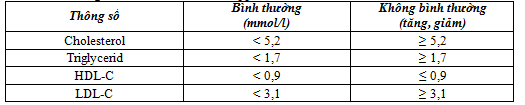 – Hội chứng chuyển hóa: chẩn đoán theo tiêu chuẩn của Liên đoàn ĐTĐ quốc tế áp dụng cho người châu Á khi có ít nhất 3 trong các rối loạn sau: béo bụng; giảm HDL-C; tăng triglyceride; tăng huyết áp; tăng glucose máu khi đói, trong đó béo bụng là tiêu chuẩn bắt buộc [4].
– Hội chứng chuyển hóa: chẩn đoán theo tiêu chuẩn của Liên đoàn ĐTĐ quốc tế áp dụng cho người châu Á khi có ít nhất 3 trong các rối loạn sau: béo bụng; giảm HDL-C; tăng triglyceride; tăng huyết áp; tăng glucose máu khi đói, trong đó béo bụng là tiêu chuẩn bắt buộc [4].
– Định lượng GLP-1:
+ Nguyên lý: dựa trên phản ứng đặc hiệu giữa kháng thể được gắn ở đáy giếng ELISA với kháng nguyên GLP-1 có trong huyết thanh của BN, kết hợp với sự chuyển màu của cơ chất đặc hiệu trong phản ứng ELISA, đo màu ở máy phổ quang kế có bước sóng 450 nm. Sử dụng kit ELISA của Nhật Bản.
+ Nơi xét nghiệm: Trung tâm Y Dược học Quân sự – Học viện Quân Y.
+ Nồng độ GLP-1 giảm khi GLP-1 < 7,12 pmol/l [2].
3. Xử lý số liệu:
Xử lý số liệu bằng phần mềm SPSS 16.0
III. KẾT QUẢ NGHIÊN CỨU
Bảng 1. Đặc điểm của đối tượng nghiên cứu
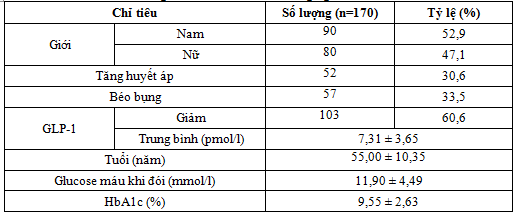 Nhận xét: tỷ lệ BN nam cao hơn nữ, đa số BN có tăng GM khi đói (88,2%), tăng HbA1c là 90,6%. Tỷ lệ giảm GLP-1 là 60,6%.
Nhận xét: tỷ lệ BN nam cao hơn nữ, đa số BN có tăng GM khi đói (88,2%), tăng HbA1c là 90,6%. Tỷ lệ giảm GLP-1 là 60,6%.
Bảng 2. Đặc điểm về rối loạn các thành phần lipid và hội chứng chuyển hóa
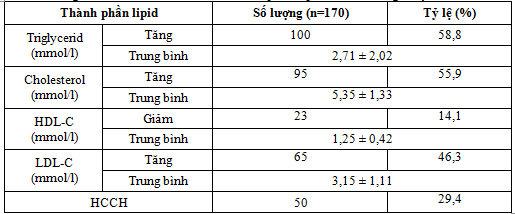
Nhận xét: tỷ lệ tăng triglycerid là 58,8%, tăng cholesterol là 55,9%, giảm HDL-C 14,1%. Tỷ lệ BN có hội chứng chuyển hóa là 29,4%.
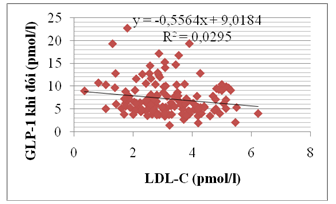
Biểu đồ. Tương quan giữa GLP-1 khi đói với LDL-C
Nhận xét: nồng độ GLP-1 có tương quan nghịch mức độ nhẹ với nồng độ LDL-C (r = – 0,172; p<0,05).
Bảng 3. Liên quan giữa nồng độ GLP-1 khi đói với các thành phần lipid máu
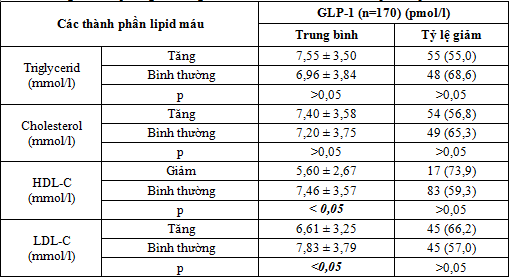 Nhận xét: nồng độ trung bình GLP-1 giảm có ý nghĩa thống kê ở BN có tăng LDL-C và giảm HDL-C (p<0,05).
Nhận xét: nồng độ trung bình GLP-1 giảm có ý nghĩa thống kê ở BN có tăng LDL-C và giảm HDL-C (p<0,05).
Bảng 4. Liên quan giữa nồng độ GLP-1 khi đói với hội chứng chuyển hóa
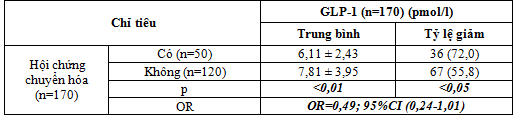 Nhận xét: nồng độ trung bình GLP-1 giảm, tỷ lệ giảm nồng độ GLP-1 tăng có ý nghĩa thống kê ở BN có HCCH so với nhóm BN không có HCCH.
Nhận xét: nồng độ trung bình GLP-1 giảm, tỷ lệ giảm nồng độ GLP-1 tăng có ý nghĩa thống kê ở BN có HCCH so với nhóm BN không có HCCH.
Bảng 5. Tương quan hồi quy đa biến logistic xác định liên quan giữa hội chứng chuyển hóa với nồng độ GLP-1 máu khi đói, cholesterol, CRPhs, tuổi và insulin
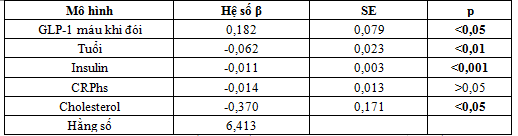 Nhận xét: HCCH có liên quan đến giảm nồng độ GLP-1, cholesterol, tuổi và nồng độ insulin máu (p<0,05).
Nhận xét: HCCH có liên quan đến giảm nồng độ GLP-1, cholesterol, tuổi và nồng độ insulin máu (p<0,05).
IV. BÀN LUẬN
Rối loạn lipid máu là đặc điểm nổi bật ở BN ĐTĐ týp 2, nó xuất hiện từ rất sớm, là một nhân tố quan trọng cùng với kháng insulin thúc đẩy sự phát sinh và tiến triển của ĐTĐ. Rối loạn lipid máu gặp trên 50% BN ĐTĐ týp 2 và nó là một trong những yếu tố nguy cơ tim mạch quan trọng thúc đẩy biến chứng mạch máu ở BN ĐTĐ [12]. Nhiều nghiên cứu ghi nhận, rối loạn lipid máu ở BN ĐTĐ týp 2 thường gặp là giảm HDL-C, tăng triglycerid, tăng cholesterol, tăng LDL-C nhỏ đậm đặc. Kết quả nghiên cứu cho thấy tỷ lệ tăng triglycerid cao nhất (58,8%), tăng cholesterol (55,9%), tăng LDL-C (46,3%), giảm HDL-C thấp nhất (14,1%). Nghiên cứu trên BN ĐTĐ týp 2 mới chẩn đoán của Nguyễn Thị Thu Thảo [3] cũng cho kết quả tương tự thấy tỷ lệ tăng cholesterol (60,4%) và tăng triglycerid (51,3%). Incretin có ảnh hưởng đến chuyển hóa lipid sau ăn nên tác động tốt tới chức năng tim mạch và nội mô. Tăng cường kết nối thụ thể GLP-1 với ức chế DPP-4 làm giảm hấp thu Apolipoprotein B-48 giàu triglycerid. GLP-1 kiểm soát chuyển hóa lipid ở gan, nó làm giảm lượng lipid trong gan, đồng thời thúc đẩy sự bộc lộ của các gen tham gia điều hòa oxi hóa acid béo. GLP-1 và các chất ức chế DPP-4 cho thấy có ảnh hưởng đến nồng độ lipid sau ăn, ức chế sự tăng triglycerid và các acid béo tự do [7]. Kết quả nghiên cứu này nhận thấy, nồng độ GLP-1 giảm có ý nghĩa thống kê ở nhóm tăng LDL-C, giảm HDL-C (p<0,05). Có mối tương quan nghịch mức độ nhẹ giữa nồng độ GLP-1 với LDL-C (r = -0,172; p<0,05). Nồng độ GLP-1 ở nhóm tăng cholesterol có xu hướng cao hơn so với nhóm có không tăng cholesterol (p>0,05). Nghiên cứu của nhiều tác giả có kết quả khác nhau: nghiên cứu của Minako Yamaoka-Tojo và cs [11] nhận thấy nồng độ GLP-1 có tương quan thuận với LDL-C ở đối tượng BN tiền hội chứng chuyển hóa (r=0,243, p<0,05), tương quan nghịch với HDL-C (r=-0,229, p<0,05). Marian Alssema và cs (2013) [10] nghiên cứu trên 163 đối tượng có dung nạp GM bình thường, 20 BN có tăng glucose máu và 20 BN ĐTĐ týp 2, thấy không có mối liên quan giữa nồng độ GLP-1 khi đói với triglyceride. Tuy nhiên, có mối tương quan giữa sự biến thiên nồng độ GLP-1 theo thời gian sau khi sử dụng glucose bằng đường uống với triglycerid. Katja Piotrowski và cs (2013) [9] thấy có mối tương quan thuận giữa GLP-1 với triglycerid (r=0,35, 95%CI (0,18 – 0,52)). Như vậy, mối liên quan giữa nồng độ GLP-1 với các thành phần lipid máu rất khác nhau ở các nghiên cứu, điều này có thể do sự khác nhau giữa các đối tượng nghiên cứu, phương pháp định lượng, thời điểm định lượng các thành phần lipid máu so với GLP-1. Tuy nhiên, kết quả trong nghiên cứu này cho thấy, nồng độ GLP-1 giảm ở BN có tăng LDL-C và giảm HDL-C, điều này có ý nghĩa trong thực hành lâm sàng khi chúng ta lựa chọn các thuốc làm tăng hoạt tính sinh học của GLP-1 ngoài tác dụng làm hạ glucose máu còn có thể có tác dụng điều trị rối loạn lipid máu.
HCCH ở BN ĐTĐ týp 2 được xem là yếu tố nguy cơ cho bệnh mạch vành, ĐTĐ làm gia tăng sự xuất hiện các biến chứng mạn tính. Mặc dù có nhiều cơ chế phức tạp đan sen nhau nhưng kháng insulin có vai trò quan trọng trong cơ chế bệnh sinh của HCCH. Trong nghiên cứu này thấy tỷ lệ BN có HCCH là 29,4% (bảng 3.8). Kết quả nghiên cứu tương tự của Bùi Phương Anh [1] thấy tỷ lệ HCCH ở BN ĐTĐ týp 2 là 23,9%, ở BN ĐTĐ có tăng HA là 21,1%, nhưng lại thấp hơn so với các tác giả Nguyễn Thi Thu Thảo [3] thấy tỷ lệ HCCH là 42,0%. Nghiên cứu của Jang Won Son (2015) [8] trên 1314 BN ĐTĐ týp 2 mới chẩn đoán tại Hàn Quốc thấy tỷ lệ BN có HCCH là 70,6%. Sự khác biệt này có lẽ do khác nhau về tiêu chuẩn chẩn đoán HCCH được áp dụng trong mỗi nghiên cứu. Hay sự khác biệt về tuổi trung bình của các đối tượng nghiên cứu cũng ảnh hưởng đến sự sai khác về tỷ lệ mắc bệnh phối hợp và HCCH.
Hơn nữa, đối tượng nghiên cứu của chúng tôi là các BN ĐTĐ týp 2 chẩn đoán lần đầu nên ở giai đoạn này những rối loạn hóa sinh khác, cũng như các bệnh kết hợp như tăng HA, rối loạn lipid máu chưa cao. Kết quả trong nghiên cứu này cũng cho thấy nồng độ GLP-1 trung bình ở BN có HCCH thấp hơn có ý nghĩa thống kê so với nhóm BN không có HCCH. Đồng thời tỷ lệ BN giảm GLP-1 ở nhóm BN có HCCH cao hơn so với nhóm BN không có HCCH (p<0,05).
Khi phân tích đa biến thấy hội chứng chuyển hóa có liên quan đến giảm nồng độ GLP-1, cholesterol, tuổi và nồng độ insulin máu (p<0,05). Một nghiên cứu của Minako Yamaoka và cs (2010) [11] trên 97 BN béo phì người Nhật Bản, trong đó 60 BN có HCCH (BMI = 32,1 ± 6,5 kg/m2) và 30 BN tiền HCCH (BMI = 29,0 ± 4,9 kg/m2) cho thấy nồng độ GLP-1 trung bình lúc đói của đối tượng có HCCH là 7,7 ± 1,9 pg/ml (< 3,0 pmol/l), ở đối tượng tiền HCCH là 6,0 ± 1,6 pg/ml. Như vậy, so với nghiên cứu của Minako Yamaoka mặc dù, ở BN có HCCH nồng độ GLP-1 có cao hơn ở BN tiền HCCH nhưng nồng độ chung của 2 nhóm tương tự với nhóm BN có HCCH trong nghiên cứu của chúng tôi.
Điều này có thể chó thấy, ở đối tượng có HCCH có sự giảm bài tiết GLP-1 và sự kết hợp của tình trạng béo phì với HCCH đã làm suy giảm nồng độ GLP-1 nặng hơn.
V. KẾT LUẬN
Qua nghiên cứu 170 BN ĐTĐ týp 2 điều trị tại Bệnh viện Nội tiết Trung ương rút ra một số kết luận sau:
– Tỷ lệ bệnh nhân tăng triglycerid là 58,8%, tăng cholesterol là 55,9%, tăng LDL-C là 46,3%, giảm HDL-C 14,1%.
– Nồng độ trung bình GLP-1 giảm có ý nghĩa thống kê ở bệnh nhân có tăng LDL-C, giảm HDL-C (p<0,05). Có mối tương quan nghịch giữa nồng độ GLP-1 với LDL-C (r = – 0,172).
– Tỷ lệ bệnh nhân có hội chứng chuyển hóa là 29,4%. Nồng độ trung bình GLP-1 giảm, tỷ lệ giảm GLP-1 tăng có ý nghĩa thống kê ở bệnh nhân có hội chứng chuyển hóa so với nhóm bệnh nhân không có hội chứng chuyển hóa.
– Khi phân tích đa biến, hội chứng chuyển hóa có liên quan đến giảm nồng độ GLP-1, cholesterol, tuổi và nồng độ insulin máu (p<0,05).
TÀI LIỆU THAM KHẢO
- Bùi Phương Anh và Nguyễn Minh Đăng (2012), “Nghiên cứu tình trạng mắc hội chứng chuyển hóa ở cán bộ trung cao thành phố Quy Nhơn và mối liên quan với bệnh tăng HA và ĐTĐ“. Kỷ yếu hội nghị Nội tiết – ĐTĐ toàn quốc lần VI, Quyển 1. Huế, ngày 10-12/05/2012, Hội Nội Tiết Đái tháo Đường Việt Nam. (ISSN 1859 – 4727): p. 308-315.
- Lê Đình Tuân, Nguyễn Thị Phi Nga và Trần Thị Thanh Hóa (2017), “Khảo sát nồng độ glucagon – like peptide – 1 ở bệnh nhân đái tháo đường týp 2 chẩn đoán lần đầu“. Tạp chí Y Dược học Lâm sàng 108, Bệnh viện Trung Ương Quân Đội 108. 12(2): p. 42-48.
- Nguyễn Thu Thảo (2012), “Nghiên cứu đặc điểm lâm sàng và tình trạng kháng insulin trên bệnh nhân đái tháo đường týp 2 mới chẩn đoán“. Luận án Tiến sĩ y học, Học viện Quân y, Hà Nội.
- Nguyễn Thy Khuê và Mai Thế Trạch (2003), “Bệnh đái tháo đường, In: Nội tiết học đại cương”. Nhà xuất bản TP HCM: p. 335 – 400.
- American diabetes association (ADA) (2015), “Standards of Medical Care in Diabetes “. Diabetes.
- Holst J.J. (2007), “The physiology of glucagon-like peptide -1“. Physiol Rev. 87: p. 1400-1437.
- Jamie Eugene Mells and Frank A. Ananis (2013), “The role of gastrointestinal hormones in hepatic lipid metabolism“. Semin Liver Dis. 33(4): p. 343-357.
- Jang Won Son, Cheol Young Park, Sungrea Kim et al. (2014), “176. Changing clinical characteristics according to insulin resistance and insulin secretion in Newly Diagnosed Type 2 Diabetic patients in Korea“. Diabetes and Metabolism. 39: p. 387-394.
- Katia Piotrowski, Melanie Becker et al (2013), “Circulating concentration of GLP-1 are associated with coronary atherosclerosis in humans“. Cardiovascular Diabetology. 12(117): p. 1-7.
- Marjan Alssema, Josina M Rijkelijkhuizen et al (2013), “Preserved GLP-1 and exaggerated GIP in type 2 diabetes and relationships with triglycerides and ALT“. Endocrinology. 169: p. 421-430.
- Minako Ymaoka-Tojo, Taiki Tojo, and Naonobu Takahira (2010), “Elevated circulating levels of an incretin hormone, GLP-1, are associated with metabolic components in high – risk patients with cardiovascular disease “. Cardiovascular Diabetology. 9(17): p. 1-9.
- Vijayaraghavan K. (2010), “Treatment of dyslipidemia in patients with type 2 diabetes“. Lipids in Health and Disease. 9(14): p. 1-12.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



