QUẢN LÝ BỆNH TUYẾN GIÁP TRONG ĐẠI DỊCH COVID-19
GS.TS.GVCC. Nguyễn Hải Thủy
Trường Đại học Y Dược Huế
DOI: 10.47122/vjde.2021.50.3
SUMMARY
Management of thyroid diseases during the COVID-19 pandamic
Coronavirus disease 2019 (COVID-19) is now a worldwide pandemic. Among the many extra-pulmonary manifestations of COVID-19 recent evidence suggested a possible occurrence of thyroid dysfunction. COVID-19 effects on patients with thyroid disease are not yet known. The most frequent thyroid hormonal findings in COVID-19 patients with severe disease, are similar to those present in the non-thyroidal illness syndrome (NTIS) and require no intervention. Subacute thyroiditis has also been reported during COVID-19 infection. Well-controlled hypothỷroidism and hyperthyroidism are not associated with an increased risk of COVID-19 infection or severity. Newly diagnosed hyperthyroidism during the pandemic should be preferably treated with antithyroid drugs (ATDs). In the patients with moderate Graves’ ophthalmopathy (GO) not at risk of visual loss, glucocorticoids at immunosuppressive doses should be avoided, while in those with severe GO without COVID-19 and at risk of vision loss, intravenous glucocorticoid is the therapeutic choice. Hyperthyroidism treatment by radioiodine therapy or surgery may be considered in those cases that protective protocols can be followed to avoid COVID-19 contamination or once the pandemic is over. Considering that most of the thyroid cancer cases are low risk and associated with an excellent prognosis, surgical procedures could and should be postponed safely during the pandemic period. Additionally, when indicated, radioiodine therapy could also be safely postponed as long as it is possible. Glucocorticoids and Heparin, frequently administered to COVID-19 patients, may act as confounding factors due to their effect on the HPT axis (glucocorticoids) and to their interference (heparin) in the assays for free thyroid hormones.
Key words: Coronavirus disease 2019 (COVID-19), NTIS (Nonthyroidal Illness Syndrome). Graves’Ophthalmopathy (GO), Antithyroid Drugs (ATDs), Graves’ Disease (GD), total thyroidectomy (TT).
Tác giả liên hệ: Nguyễn Hải Thủy
Email: [email protected]
Ngày nhận bài: 1/11/2021
Ngày phản biện khoa học: 10/11/2021
Ngày duyệt bài: 15/12/2021
Giới thiệu
Bệnh Coronavirus mới (COVID-19) do Coronavirus 2 gây ra hội chứng suy hô hấp cấp tính (SARS-CoV-2) đã ảnh hưởng đến hàng trăm triệu người trên toàn thế giới kể từ trường hợp đầu tiên được báo cáo vào tháng 12 năm 2019. Đại dịch COVID-19 đòi hỏi nỗ lực chung của các chuyên gia chăm sóc sức khỏe thuộc mọi lĩnh vực kiến thức, bao gồm cả bác sĩ nội tiết, để giúp chống lại sự tiến triển và hậu quả của nhiễm trùng trong lĩnh vực chuyên môn của mình. Ngày càng có nhiều bằng chứng cho thấy rằng những bệnh nhân mắc các bệnh nội tiết trước đó có nguy cơ tiến triển COVID-19 nặng. Tuy nhiên thông tin về sự liên quan của bệnh lý tuyến giáp trong nhiểm SARS-CoV-2 chưa thấy đề cập nhiều. Qua một số nghiên cứu trong đại dịch ghi nhận sự liên quan giữa nhiễm COVID-19 với một số bất thường của trục Vùng dưới đồiTuyến yên-Tuyến giáp. Ngoài ra viêm tuyến giáp bán cấp, viêm tuyến giáp Hashimoto và nhiễm độc giáp liên quan các cytokine cũng đã được ghi nhận. Vì vậy các bác sĩ trong và ngoài chuyên ngành chăm sóc bệnh nhân COVID-19 cần nhận biết các bất thường tiềm ẩn về bệnh tuyến giáp ở những bệnh nhân không có bệnh tuyến giáp từ trước và quản lý tốt những bệnh nhân đã có bệnh tuyến giáp được chẩn đoán trước đó.Bệnh cạnh đó sự sử dụng các thuốc như Glucocorticoid và Heparin trong quá trình điều trị bệnh nhân bị nhiểm COVID cũng có thể gây ra một số rối loạn chức năng tuyến giáp cần nhận biết để theo dõi và điều trị kịp thời nhằm nâng cao chất lượng sống và cải thiện chất lượng điều trị cũng như tiên lượng cho bệnh nhân có Bệnh Lý Tuyến giáp trong Đại dịch CoVID như hiện nay.
1. NHIỂM COVID-19 TRÊN BỆNH NHÂN KHÔNG CÓ BỆNH TUYẾN GIÁP TỪ TRƯỚC
Bệnh tuyến giáp là một trong những rối loạn nội tiết phổ biến nhất trong nhân dân nhưng phần lớn bệnh tiến triễn chậm và nhiều người trong số họ mặc dù có bệnh tuyến giáp nhưng chưa được phát hiện. Vì vậy khi bị nhiễm COVID-19 có thể là yếu tố thuận lợi khởi phát các rối loạn về tuyến giáp. Chính vì thế cả SARS-CoV-1 và SARS-CoV-2 đều có liên quan đến bất thường chức năng tuyến giáp. Một nghiên cứu hồi cứu đầu tiên tại Trung Quốc đã xác định nồng độ TSH và T3 đều thấp ở những bệnh nhân nhiểm COVID- 19 nhập viện so với nhóm chứng không bị nhiễm vi rút. Những bất thường về nội tiết tố này ảnh hưởng đến 18% trong số 50 bệnh nhân có COVID-19 và tương quan với mức độ nghiêm trọng của bệnh, đặc biệt “Hội chứng bệnh không do tuyến giáp” (Nonthyroidal Illness Syndrome=NTIS) cũng ghi nhận trên những bệnh nhân bị COVID-19 nguy kịch. Một nghiên cứu khác tại Trung Quốc cũng ghi nhận 34% bệnh nhân nhiễm COVID-19 có nồng độ TSH huyết thanh thấp và T3 bình thường.
Trong một nghiên cứu hồi cứu khác, bao gồm 287 các bệnh nhân nhập viện vì COVID- 19 đã ghi nhận 20,2% bị nhiễm độc giáp, 5,2% bị suy giáp và trong nghiên cứu này đã không xác định cơ chế gây ra rối loạn chức năng tuyến giáp. Một số giả thuyết đưa ra nhiễm độc giáp là do tình trạng viêm tuyến giáp do bị phá hủy gây nhiễm độc giáp thường nhẹ, được cải thiện một cách tự phát và thuốc kháng giáp. Ngoài ra ghi nhận kháng thể kháng giáp (-) ở 9 bệnh nhân. Muller và cộng sự gần đây cũng cho thấy 13 trường hợp nhiễm độc giáp trong số 85 bệnh nhân COVID-19. Viêm tuyến giáp bán cấp sau COVID-19 cũng đã được báo cáo viêm tuyến giáp bán cấp 15 ngày sau khi xác định SARS-CoV-2 với tăng nhẹ nồng độ T3 và T4 tự do trong huyết thanh, nồng độ TSH huyết thanh thấp với nhiều vùng giảm âm lan tỏa trên siêu âm tuyến giáp và điều trị bằng prednisone 25 mg/ngày, bệnh nhân bình thường trở lại trong vòng 40 ngày.
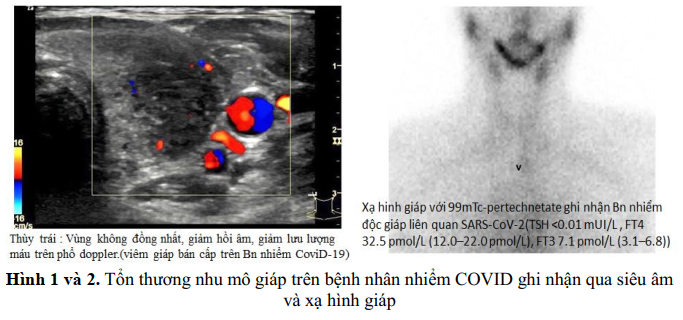
Một báo cáo gần đây mô tả bệnh nhân viêm tuyến giáp Hashimoto sau (7 ngày) nhiễm COVID-19 nhẹ. Nhiều cơ chế có thể liên quan và giải thích một phần các bất thường tuyến giáp được quan sát thấy trong quá trình nhiễm COVID-19, bao gồm tác động trực tiếp của vi rút lên tế bào tuyến giáp và tuyến yên và tác động toàn thân gián tiếp bởi các cytokine gây viêm.
Qua nghiên cứu người ta nhận thấy các thụ thể enzyme chuyển angiotensin 2 (angiotensinconverting enzyme 2 receptor = ACE2 receptor ), được xem là cửa ngõ cho sự xâm nhập của SARSCoV-2 vào nội bào, được hiện diện nhiều cơ quan và rất nhiều trên tế bào tuyến giáp. Tuy nhiên phát hiện SARS-CoV-2 đặc biệt trong mô tuyến giáp chưa được báo cáo.
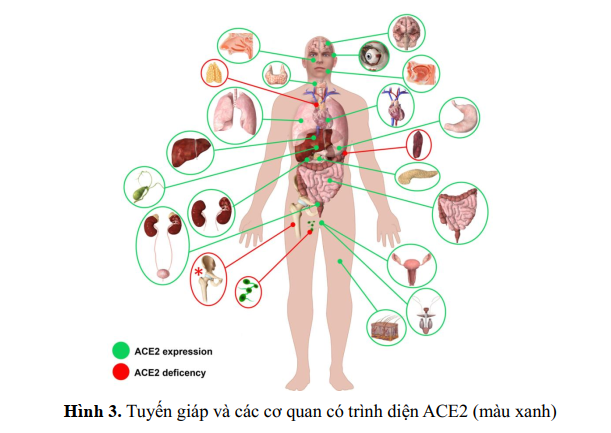
Chức năng tuyến giáp có thể được đánh giá ở những bệnh nhân đang hồi phục sau nhiễm COVID-19 tùy thuộc vào bối cảnh, ví dụ, nhiễm COVID-19 nặng, tiền sử cá nhân hoặc gia đình mắc bệnh tuyến giáp tự miễn và sự hiện diện của các triệu chứng liên quan đến tuyến giáp. Viêm tuyến giáp bán cấp có thể phát triển đồng thời với COVID-19 hoặc xãy ra khoảng 6 tuần sau khi các triệu chứng của COVID-19 biến mất và thuốc kháng viêm không steroid có chỉ định. Nếu cần liều thấp prednisolone từ 20-25 mg/ngày có thể an toàn cho bệnh nhân nếu thất bại với thuốc kháng iêm không steroid.
Ngoài ra việc nồng độ T3 thấp trong bối cảnh hội chứng bệnh không do tuyến giáp (NTIS) có liên quan đến gia tăng tỷ lệ tử vong , nhưng hiện không có bằng chứng nhất quán cho thấy lợi ích của việc sử dụng T3 ở những bệnh nhân mắc hội chứng này. Tuy nhiên một thử nghiệm ngẫu nhiên, mù đôi, có đối chứng với giả dược giai đoạn II đang diễn ra đang điều tra tác động tiềm tàng khi sử dụng T3 liều cao đối với sự hồi phục bệnh nhân bị bệnh nặng do nhiễm COVID-19. Vì vậy những bệnh nhân mặc dù không có rối loạn tuyến giáp từ trước, bác sĩ lâm sàng và bác sĩ nội tiết cần lưu ý sự xuất hiện của các rối loạn tuyến giáp có thể xảy ra trong và nhất sau khi nhiễm COVID-19.
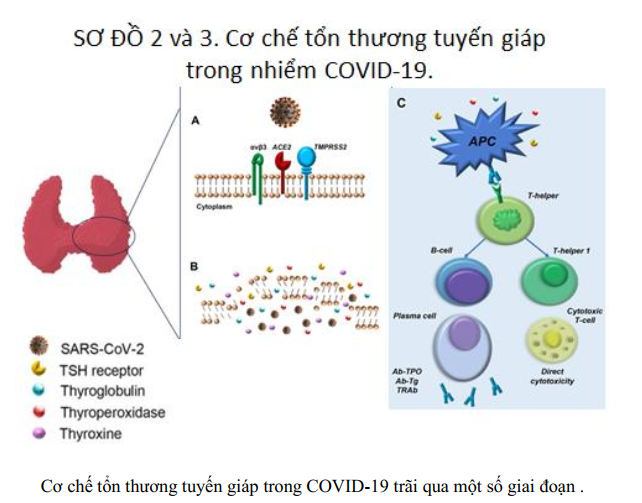
A. SARS-CoV-2 nội nhập vào tế bào giáp;
B. Virus lây lan với sự lây lan toàn thân của thế hệ sau của virus, thyroxine, thyroglobulin, thyroperoxidase, và thụ thể TSH (viêm tuyến giáp cấp tính và bán cấp tính);
C. Tiến trình miễn dịch của các kháng nguyên tuyến giáp bởi các tế bào trình diện kháng nguyên (APC) và gây hoạt hóa (ở người dễ mẫn cảm ) của các tế bào lympho tự phản ứng (viêm giáp Hashimoto,bệnh Graves)
Hội chứng Bão Cytokine (cytokine storm) do nhiễm SARS Cov2 .
Thuật ngữ “hội chứng bão cytokine” mô tả hội chứng lâm sàng xảy ra ở bệnh nhân mắc COVID-19 nghiêm trọng, được đặc trưng bởi sự gia tăng cấp tính các cytokine máu gây suy đa phủ tạng dẫn đến tử vong. Thuật ngữ này ban đầu được sử dụng để mô tả sự hoạt hóa của hệ thống miễn dịch trong bối cảnh bệnh ghép đối với vật chủ (graft-versus-host disease).
Bệnh cảnh này tương tự cũng gặp trong một các bệnh lý khác như nhiễm trùng (nhiểm cúm gia cầm H5N1 và nhiễm SARS-Cov-1) và một số bệnh không lây nhiễm (bệnh nhân bạch cầu được điều trị bằng tế bào T).
Sử dụng thuật ngữ nhằm gợi lại vai trò của hệ thống miễn dịch trong việc tạo ra phản ứng viêm không kiểm soát, gây bất lợi cho các tế bào vật chủ.
Trong trường hợp bệnh COVID-19, bão cytokine có thể là quá trình gây bệnh dẫn đến hội chứng suy hô hấp cấp (ARDS) trên những trường hợp nghiêm trọng.
Hội chứng suy hô hấp cấp là một biến cố nghiêm trọng với tỷ lệ tử vong khoảng 40%, được xác định là tình trạng phù phổi (không liên quan đến suy tim hoặc quá tải dịch) và khởi phát cấp tính của tình trạng thâm nhiễm hai bên phổi dẫn đến thiếu oxy máu nghiêm trọng ở bệnh nhân nhiểm CoviD. Các dữ liệu từ các nghiên cứu in vitro và in vivo gần đây và bằng chứng đến từ các coronavirus khác (như SARS và MERS) cho thấy đây là một vòng xoắn bệnh lý gây viêm bắt nguồn (1) từ tác dụng gây độc tế bào trực tiếp của vi rút lên trên các tế bào đích và từ (2) sự kích hoạt các tế bào miễn dịch.
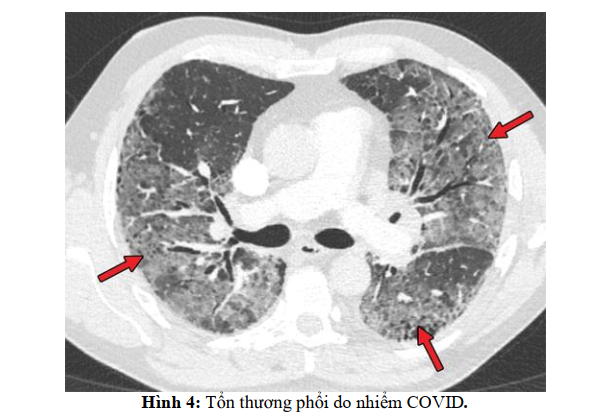
SARS-Cov-2, tương tự như virus SARSCoV và MERS-CoV, sử dụng enzyme Carboxypeptidase liên quan đến men chuyển (ACE-2) để xâm nhập vào các tế bào đích. Ngoài sự phân cắt trước furin, enzyme protease serine của tế bào TMPRSS2 cũng được yêu cầu để xử lý đúng cách protein tăng đột biến SARS-CoV-2 và tạo điều kiện thuận lợi cho việc xâm nhập vào tế bào vật chủ. Khi SARS-CoV-2 lây nhiễm sang các tế bào biểu hiện ACE-2, chẳng hạn như tế bào phổi, sự sao chép tích cực và phóng thích của vi rút có thể gây ra tổn thương tế bào đột ngột.
Quá trình này được gọi là pyroptosis (dạng viêm cấp của quá trình chết tế bào theo chương trình) dẫn đến sự giải phóng tiếp theo của các phân tử nội bào bao gồm ATP, axit nucleic và các mẫu phân tử liên quan đến tổn thương (PAMP).
Những chất trung gian này được nhận biết bởi các tế bào nội mô và biểu mô lân cận và đại thực bào phế nang, sẽ kích hoạt sản xuất các cytokine tiền viêm, đặc biệt IL-1β. Sử dụng nhiều loại thụ thể nhận biết mẫu (PRR), tế bào biểu mô phế nang và đại thực bào phế nang phát hiện các PAMP được giải phóng, chẳng hạn như RNA của virus và các mẫu phân tử liên quan đến tổn thương (DAMP), bao gồm ATP, DNA và protein oligomer. Một đợt viêm cục bộ xảy ra sau đó, liên quan đến việc tăng tiết các chất cytokine và chemokine tiền viêm (IL-6, IFNγ, MCP1 và CXCL-10) vào máu của những bệnh nhân bị nhiểm covid. Việc tiết ra các cytokine và chemokine nói trên sẽ thu hút các tế bào miễn dịch, đặc biệt là tế bào bạch cầu đơn nhân và tế bào lympho T, nhưng không liên quan bạch cầu trung tính, từ máu vào vị trí bị nhiễm bệnh.
Việc thu hút tế bào miễn dịch từ máu ở phổi và sự xâm nhập của tế bào lympho vào đường hô hấp có thể giải thích tình trạng giảm bạch cầu lympho và tăng tỷ lệ bạch cầu trung tính/tế bào lympho ở khoảng 80% bệnh nhân nhiễm SARS-CoV-2.
ACE-2 còn hiện diện trong nhiều tế bào miễn dịch, chẳng hạn như đại thực bào, tế bào đuôi gai và bạch cầu đơn nhân. Sự lây nhiễm trực tiếp SARS-Cov-2 của các phân nhóm tế bào này dẫn đến sự kích hoạt và tiết ra cytokine viêm, chẳng hạn như interleukin-6 (IL-6) . IL-6 có liên quan quan trọng đến tình trạng viêm cấp tính do vai trò của nó trong việc điều chỉnh phản ứng của giai đoạn cấp tính Nó được sản xuất bởi hầu hết tất cả các tế bào mô đệm và bởi tế bào lympho B, tế bào lympho T, đại thực bào, bạch cầu đơn nhân, tế bào đuôi gai, dưỡng bào (mastocyte) và các tế bào không phải tế bào lympho khác, chẳng hạn như nguyên bào sợi, tế bào nội mô, tế bào sừng, tế bào gian mao mạch cầu thận và tế bào khối u.
Trong khi trong hầu hết các trường hợp, nhiễm trùng được theo sau bởi một phản ứng miễn dịch phòng vệ hiệu quả, trái lại ở một số bệnh nhân, phản ứng này bị rối loạn chức năng, gây ra cơn lũ cytokine và chemokine trong huyết thanh và dẫn đến tổn thương phổi và thậm chí toàn thân rất nghiêm trọng. Trong trường hợp này, IL-6 thực hiện các hoạt động tiền viêm mạnh thông qua liên kết với cả thụ thể màng của nó (mIL6-R) trên tế bào miễn dịch và với thụ thể hòa tan (sIL-6R)
Việc kích hoạt sIL6-R dẫn đến hiệu ứng toàn thân trên cả hai hệ thống miễn dịch bẩm sinh và thu được. IL-6 liên kết với sIL-6R cũng tạo thành một phức hợp dimeric có thể liên kết với bề mặt của bất kỳ tế bào nào, bao gồm cả tế bào nội mô phổi, dẫn đến sự bài tiết lớn của các phân tử hóa hướng động như yếu tố tăng trưởng nội mô mạch máu (VEGF), protein-1 thu hút tế bào đơn nhân (MCP-1), CXCL8 và bổ sung IL-6. Hiện tượng này thu hút nhiều tế bào miễn dịch hơn ở vị trí nhiễm trùng, gây ra sự leo thang theo cấp số nhân của quá trình viêm, thường được gọi là “ cơn bão cytokine”.
Ngoài ra giảm biểu hiện E-cadherin và tăng tiết VEGF làm tăng tính thấm và rò rỉ mạch máu, điều này càng góp phần vào cơ chế bệnh sinh của suy hô hấp cấp tính ARDS.
Mặc dù có nhiều cytokine như IL-1β, IL- 10, TNF-α: và IFNγ, và chemokine như CXCL8 , CXCL9, CCL5, CCL2, CCL20, CCL3 và CCL4 tham gia vào quá trình miễn dịch gây rối loạn chức năng đáp ứng trong bệnh COVID-19.
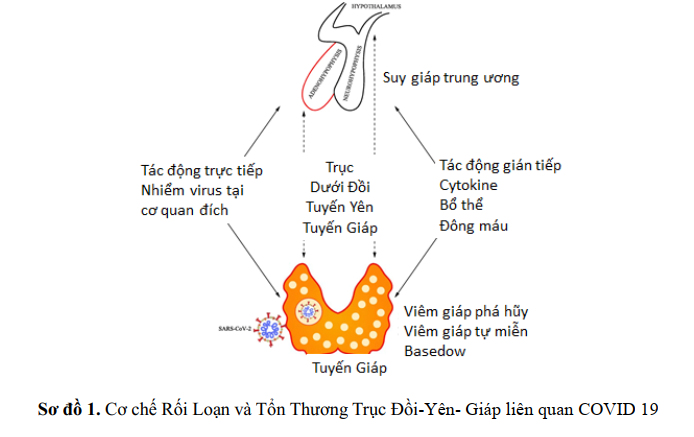
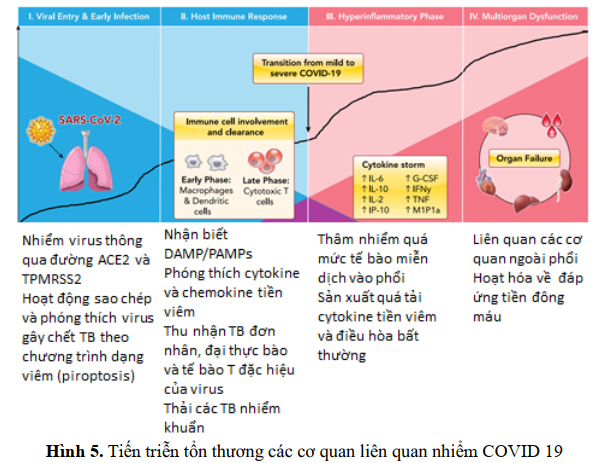
Cytokine IL-6 và chemokine CXCL10 xuất hiện như những dấu hiệu tái phát về mức độ nghiêm trọng của bệnh và tiên lượng xấu. Nhiểm SARS-COV2 gây Bão Cytokine tác động lên (1) Vùng Tuyến yên và Dưới Đồi làm giảm lượng tiết và nhịp tiết của TRH, giảm tiết và nhịp tiết của TSH và tăng biến đổi T4 thành T3 ( DIO2) feedback lên tiết TSH và TRH và (2) trên tuyến giáp gây giảm thu nhận iode, giảm tiết T3, giảm trình diện mRNA của gen đặc hiệu tuyến giáp, giảm trình diên và hoạt hóa DIO1 và DIO2 làm giảm biến đổi T4 thành T3, và tăng trình diện và hoạt động DIO3 làm tăng biến đổi T3 thành rT3. Một số các chất Cytokine là những chất trung gian chính của hội chứng bệnh không do tuyến giáp (Non-Thyroidal Illness =NTI).
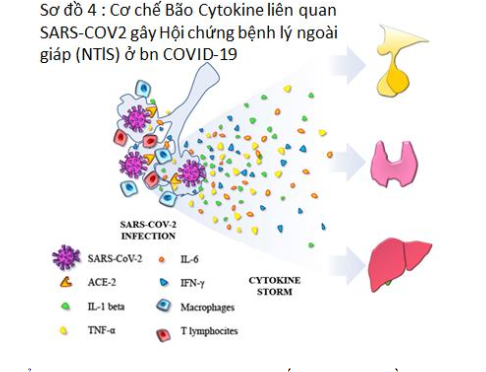
Những thay đổi trong chức năng giáp được gọi là “bệnh lý không do tuyến giáp” có thể được phát hiện trong nhiều bệnh cảnh lâm sàng nặng, cả cấp tính (nhiễm trùng huyết, chấn thương, nhồi máu cơ tim cấp) lẫn mãn tính (suy dinh dưỡng nặng, suy gan, bệnh thận giai đoạn cuối cần chạy thận nhân tạo, ung thư). Sự thay đổi điển hình nhất là giảm nồng độ T3 huyết thanh, có thể kèm giảm hoặc không giảm nồng độ TSH và khi mức độ nghiêm trọng tăng và kéo dài của hội chứng NTI cũng ảnh hưởng T4 toàn phần.
Mức độ thay đổi TSH và hormone tuyến giáp tỷ lệ với độ nghiêm trọng của NTI cơ bản và những thay đổi này thường giảm sau khi bệnh nhân đã hồi phục bệnh. Hội chứng NTI dường như là một phản ứng thích ứng giảm chuyển hóa tổ chức để bảo toàn năng lượng trong thời gian bị bệnh toàn thân. Trong trường hợp này, enzyme khử iode (deiodinase), một nhóm các chất khử oxy hóa xúc tác kích hoạt và/hoặc bất hoạt hormone tuyến giáp, tạo ra một cơ chế điều chỉnh nồng độ hormone giáp trong huyết tương và nội bào, đóng vai trò quan trọng trong quá trình sinh bệnh của NTI.
Sự hoạt hóa của tiền hormone T4 thành T3 có hoạt tính sinh học được xúc tác bởi các enzyme khử iode deiodinase loại 1 (D1) và loại 2 (D2) thông qua quá trình khử iode vòng ngoài. Ngược lại, enzyme khử iod típ 3 (deiodinase D3) xúc tác sự bất hoạt của cả T4 và T3, bằng cách thúc đẩy sự chuyển đổi T4 thành T3 đảo ngược (rT3) và sự chuyển đổi T3 thành 3,3-T2, cả hai chất này đều không có hoạt tính sinh học. Do đó, D3 góp phần cân bằng nội môi hormone tuyến giáp bảo vệ các tổ chức khỏi thừa hormone giáp.
Enzyme D1 và D2 khác nhau bởi đặc tính động học, cơ chất, tính đặc hiệu và tính nhạy cảm với các thuốc ức chế, cũng như phản ứng của chúng đối với những thay đổi trong tình trạng hormone giáp. D2 là một enzyme khử iode vòng ngoài, D1 thúc đẩy khử iode vòng và vòng ngoài. Nồng độ hoạt động cao nhất của D1 ở người được tìm thấy trong tuyến giáp, gan và thận; trong khi D2 được biểu hiện rộng rãi hơn, được tìm thấy trong tuyến yên, não, tuyến giáp, da, cơ xương và cơ tim.
Giảm sự chuyển đổi T4 thành T3 và tăng hoạt động của D3 thường được quan sát thấy trong hội chứng NTI. Hội chứng NTI được báo cáo ở những bệnh nhân được điều trị tại các đơn vị chăm sóc tăng cường (ICU) và ở những bệnh nhân bị viêm phổi . Do đó, có khả năng cao là những bệnh nhân mắc bệnh COVID-19 nghiêm trọng cần nhập viện ICU có thể biểu hiện hội chứng này. Mặc dù các cơ chế gây ra hội chứng NTI là đa yếu tố, các cytokine lưu hành được coi là chất trung gian chính của chúng, do các tác động của chúng lên trục vùng dưới đồi-tuyến yên-tuyến giáp, trên các protein liên kết hormone giáp và trên chuyển hóa ngoại vi của hormone giáp. Dữ liệu in vitro và in vivo chứng minh những tác dụng này cho bốn cytokine chính: IL-1β, TNF-α, IL-6 và IFN-γ.
Mặc dù CXCL10 và các chemokine cảm ứng IFN khác đã được nghiên cứu kỹ về vai trò then chốt của chúng trong quá trình sinh bệnh và duy trì các bệnh tuyến giáp tự miễn , vai trò của chúng trong rối loạn chức năng tuyến giáp xảy ra ở những bệnh nhân nặng không đáng kể. Các chemokine hoạt động như chất hóa hướng động mạnh hướng đến các tế bào biểu hiện các thụ thể bề mặt của chúng, chủ yếu thuộc về tập hợp nhỏ miễn dịch. Vì lý do này, các chemokine thường phát huy tác dụng của chúng bằng cách thu hút các tế bào đích thông qua gradient hóa học vào một vị trí cụ thể. Tác dụng này hoàn toàn khác với tác dụng của các cytokine, thường có tác dụng đa hướng và toàn thân trên một số loại tế bào. Thật vậy, chưa có nghiên cứu in vitro nào nêu bật những thay đổi trong sản xuất hormone tuyến giáp hoặc hoạt động của enzyme deiodinase sau khi điều trị bằng CXCL10.
Tóm tắt
Mối liên quan giữa Tuyến giáp và COVID- 19
1. Mức độ biểu hiện Angiotensinconverting–enzyme 2 (ACE2) và protease xuyên màng serine ( Transmembrane Protease Serine 2= TMPRSS2) tập trung cao ở tuyến giáp nhiều hơn ở phổi
2. Các phản ứng miễn dịch bất thường và cơn bão cytokine liên quan đến COVID-19 có thể gây ra viêm tuyến giáp
3. Hai cơ chế ( gián tiếp và trực tiếp) có thể giải thích cho những thay đổi chức năng tuyến giáp và trục Đồi Yên Gíap.
4. Các rối loạn tuyến giáp liên quan đến COVID-19 có thể bao gồm nhiễm độc giáp, suy giáp, viêm giáp và hội chứng bệnh lý không tuyến giáp
5. Viêm giáp bán cấp liên quan đến COVID-19 thường có thể so sánh với viêm giáp bán cấp cổ điển (SAT) và nó có thể xảy ra sau hoặc trong thời gian nhiểm COVID-19
6. Nhiễm độc giáp mà không đau vùng cổ thường xảy ra ở những bệnh nhân nhập viện vì COVID-19
7. Nồng độ TSH và T3 đều thấp và nhiễm độc giáp thường là yếu tố dự báo xấu của bệnh nhân nhập viện vì COVID-19.
8. Các kế hoạch điều trị ung thư tuyến giáp cần thay đổi đáng kể theo hướng nhiều bác sĩ tư vấn hơn và ít thủ thuật chẩn đoán và điều trị hơn trong đại dịch CoviD.
9. Nghiên cứu sâu hơn là cần thiết nhằm xác định của sự hạn chế của các hoạt động lâm sàng theo lịch trình đối với kết quả của bệnh nhân ung thư tuyến giáp và liệu ung thư tuyến giáp (hoặc các yếu tố cụ thể trong điều trị) có làm tăng tính dễ bị tổn thương đối với COVID-19 hay không.
2.NHIỂM COVID TRÊN BỆNH NHÂN ĐÃ CÓ BỆNH TUYẾN GIÁP TỪ TRƯỚC
2.1. Nhiểm COVID trên bệnh nhân
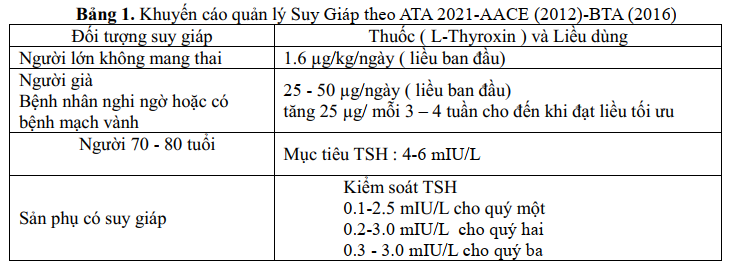
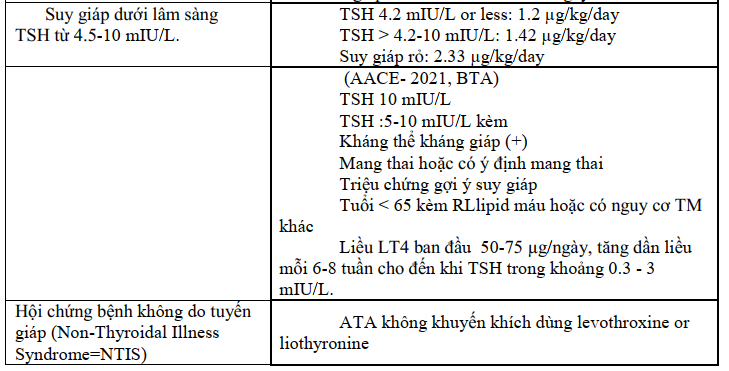
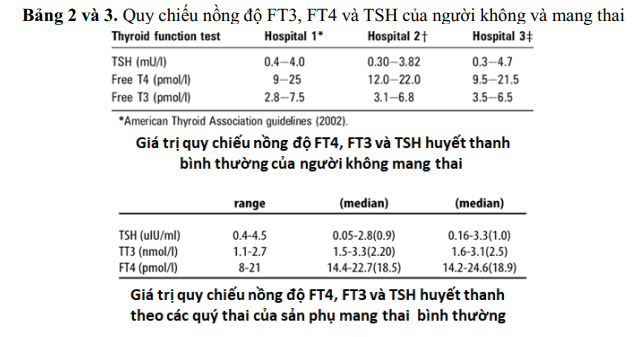
Suy giáp Tỷ lệ suy giáp chiếm khoảng 5–15% dân số nói chung với nguyên nhân thường gặp như viêm tuyến giáp Hashimoto, sau phẫu thuật cắt bỏ tuyến giáp (bướu giáp đa nhân, Basedow), ung thư tuyến giáp, sau điều trị bằng iode phóng xạ hoặc suy giáp bẩm sinh. Tất cả đều được điều trị bằng Levothyroxine để duy trì nồng độ hormone tuyến giáp và TSH trong giới hạn bình thường.
Theo một nghiên cứu gần đây không thấy có mối liên quan giữa suy giáp và nguy cơ nhiễm trùng cao hơn và tăng tỷ lệ mắc bệnh và tử vong với COVID-19.
Tuy nhiên, tình trạng suy giáp nếu không được kiểm soát tốt có thể làm tăng nguy cơ nhiễm virus và các biến chứng của bệnh. Các khuyến cáo điều trị suy giáp nên tiếp tục được duy trì.
Liều levothyroxine thông thường nên được duy trì nếu bệnh nhân nhiễm trùng COVID-19 và nên hạn chế xét nghiệm hormon giáp, đặc biệt bệnh nhân quản lý ngoại trú thường xuyên. Cần trấn an bệnh nhân suy giáp nếu kiểm soát bình giáp tốt không làm tăng nguy cơ nhiễm COVID-19, bệnh tật hoặc tử vong. Levothyroxine phải được tiếp tục với liều lượng như đã sử dụng trước dịch bệnh. Khi bệnh đạt bình giáp ( FT4 và TSH bình thường) cần phải biết liều lượng mỗi ngày, tổng liều hàng tuần, hàng tháng.
Vì thế thuốc có thể được kê đơn trong 3 hoặc 4 tháng để hạn chế việc đến bệnh viện khám bệnh. Ngoài ra bổ sung Canxi, vitamin D và sinh tố nhóm B cũng phải được tiếp tục với cùng một liều lượng. Điều trị tương tự cũng áp dụng cho những bệnh nhân mới được chẩn đoán suy giáp hoặc chưa điều trị. Việc chăm sóc sức khỏe từ xa (telemedicine) là một lựa chọn để điều chỉnh liều levothyroxine ở những bệnh nhân này.

2.2. Nhiểm COVID trên bệnh nhân Cường Giáp
Các Hội tuyến giáp Hoa Kỳ (ATA), Hiệp hội tuyến giáp Vương Quốc Anh (BTF) và Hội các nhà Nội Tiết Lâm sàng Hoa Kỳ (AACE) đã khuyến cáo các bệnh tuyến giáp gây cường giáp (bệnh Basedow, bướu giáp độc đa nhân hoặc u tuyến độc) không làm tăng nguy cơ nhiễm COVID-19, bệnh tật hoặc tử vong nếu những bệnh nhân này được duy trì bằng thuốc kháng giáp cũng không có nguy cơ nhiễm COVID-19 cao hơn. Tuy nhiên bỏ trị hoặc kiểm soát nồng độ hormone giáp dưới mức tối ưu thì có thể làm tăng nguy cơ nhiễm virus hoặc các biến chứng. Khi điều trị bằng thuốc kháng giáp tổng hợp như Propylthiouracil, Carbimazole, Methimazole có thể có một số tác dụng không mong muốn với các triệu chứng sốt, đau họng và đau cơ giống như nhiểm COVID-19. Vì vậy bác sĩ cần giáo dục bệnh nhân và cần đánh giá kịp thời để xác định nguyên nhân của các triệu chứng nêu trên và đặc biệt kiểm tra công thức bạch cầu trong những tháng đầu tiên sử dụng kháng giáp.
Nếu không có tác dụng phụ nào đáng kể thì thuốc kháng giáp phải được tiếp tục với cùng một liều lượng và chuẩn độ như đã được thực hiện trước khi đại dịch. Nếu không có tác dụng không mong muốn thuốc kháng giáp có thể được kê đơn trong hai đến ba tháng để giảm thiểu nhu cầu thăm khám tại bệnh viện.
Duy trì bình giáp càng lâu càng tốt có thể ngăn ngừa các tình trạng nặng hơn như cơn bão giáp, một biến chứng nghiêm trọng không mong muốn của nhiễm virus ở bệnh nhân cường giáp không kiểm soát được.
2.2.1.Nhiểm CoVID trên bệnh nhân Basedow
Hiện nay có 4 phương pháp điều trị bệnh Basedow bao gồm thuốc kháng giáp tổng hợp, liệu pháp iode phóng xạ, phẫu thuật cắt giảm tuyến giáp và gần đây gây tắc động mạch giáp (embolization of thyroid arteries).trong đó liệu pháp iod phóng xạ và phẩu thuật cắt toàn bộ tuyến giáp được coi là liệu pháp điều trị dứt điểm khi có ý định làm bệnh nhân bị suy giáp và liệu pháp thay thế levothyroxine suốt đời nhằm ngăn ngừa cường giáp tái phát.
Chẩn đoán Basedow dựa trên sự xuất hiện của các dấu lâm sàng kinh điễn bao gồm nhiểm độc giáp, bướu cổ lan tỏa, bệnh nhãn giáp (20–50% các trường hợp), và các xét nghiệm trong phòng thí nghiệm tương thích với nhiễm độc giáp. Việc khảo sát các kháng thể thụ thể TSH tuyến giáp trong huyết thanh dương tính (TRAb) nhưng tốt nhất và đặc hiệu nhất của Basedow là xét nghiệm TSI (Thyroid Stimulating Immunoglobulin) nhằm giúp phân biệt TBAb ( Thyroid Blocking Antibody) gây suy giáp mà TBAb có thể liên kết chéo với TRAb làm tăng giá trị TRAb trong các bệnh lý cường giáp không phải là Basedow.
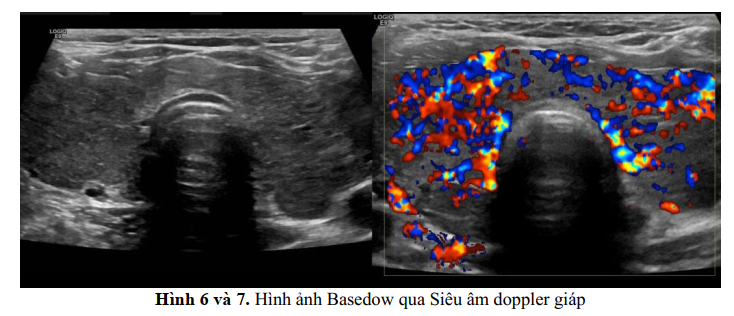
Xạ hình tuyến giáp và nhất là siêu âm giáp 2D và Power hoặc để phân biệt viêm giáp hoặc bướu giáp độc chỉ dành riêng cho bệnh nhân chẩn đoán không chuẩn và ở những người bị bướu giáp độc đơn nhân và đa nhân nhân khi TRAb không phát hiện được.
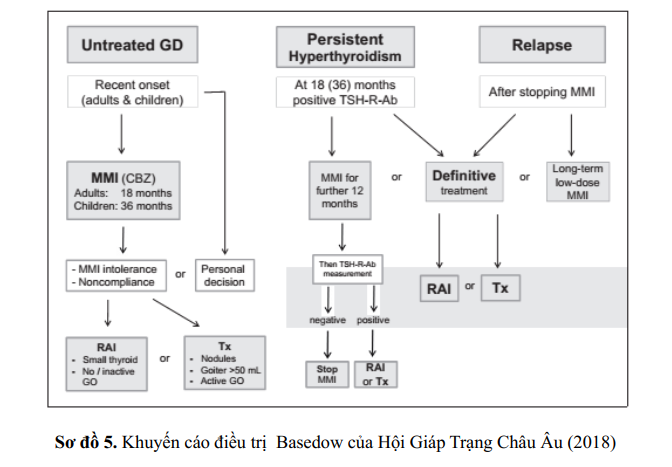
Việc điều trị Basedow xãy trong giai đoạn của đại dịch COVID-19 có thể được chia thành nhóm.
Nhóm 1: Điều trị cho bệnh nhân được chẩn đoán Basedow từ trước và đang điều trị thường xuyên với thuốc kháng giáp
Nhóm 2 : Điều trị cho bệnh nhân mới được chẩn đoán Basedow nhưng chưa trị liệu.
Trong nhóm 1 và đặc biệt là ở giai đoạn hiện tại của đại dịch khi tham vấn trực tiếp có thể khó khăn, việc điều trị bằng kháng giáp tổng hợp không nên gián đoạn, vì bất kỳ sự tái phát nào cũng cần phải có sự chăm sóc khẩn cấp và làm tăng nguy cơ biến chứng (ví dụ, cơn bão giáp), có thể do nhiễm trùng, bao gồm cả nhiễm COVID-19.
Điều trị bằng kháng giáp tổng hợp thường được duy trì trong 18 tháng nếu trẻ em 36 tháng; sau khoảng thời gian này, thuốc có thể ngưng. Ngoài ra, có thể cân nhắc sử dụng kháng giáp tổng hợp liều thấp kéo dài, vì nó an toàn và có thể làm tăng cơ hội thuyên giảm bệnh Basedow. Suốt trong thời gian đại dịch, điều trị y học từ xa có thể là một giải pháp thay thế để quản lý chặt chẻ bệnh nhân cường giáp. Nếu có thể, điều trị dứt điểm Basedow bằng liệu pháp iod phóng xạ hoặc phẩu thuật cắt tuyến giáp khuyến cáo tiến hành sau khi đại dịch kết thúc.
Trong nhóm thứ hai (bệnh nhân có chẩn đoán Basedow gần đây), thuốc kháng giáp tổng hợp là khuyến cáo lựa chọn điều trị đầu tiên do những hạn chế có thể có liên quan đến y học hạt nhân hoặc điều trị phẫu thuật tại thời điểm này.
Tuy nhiên một số tác dụng báo động như chứng giảm bạch cầu hạt bao gồm giảm bạch cầu hạt độ I (dưới 1500 BC/µl ), độ 2 ( dưới 1000 BC/µl) và độ 3 ( dưới 500 BC/µl) và nặng nhất là mất bạch cầu hạt (dưới 250 BC/µl) .Trường hợp giảm bạch cầu nặng hoặc mất bạch cầu cần xét ngưng thuốc hoặc thay thuốc kháng giáp (PTU) và sử dụng G-CSF (Filgrastim) liều 5-10 µg/kg tiêm dưới da một lần/ngày Biến chứng này ảnh hưởng đến 0,3–0,5% bệnh nhân sử dụng thuốc kháng giáp và có tỷ lệ tử vong khoảng 5%. Nó xảy ra thường xuyên hơn ở những bệnh nhân lớn tuổi, khi bắt đầu điều trị và với liều cao kháng giáp, đặc biệt là Methimazole liều 30 mg/ngày thường xãy ra sau tháng đầu tiên dùng thuốc.
Bệnh nhân nên được tư vấn về khả năng giảm bạch cầu hạt và tìm kiếm sự trợ giúp ngay lập tức để đo số lượng bạch cầu khi có sốt, đau đầu và các triệu chứng giống như cúm..Ở những bệnh nhân có tác dụng phụ nghiêm trọng (mất bạch cầu hạt, viêm gan do thuốc), Ngừng ngay thuốc kháng giáp và xác định cần phải thực hiên Các giai đoạn stress gia tăng (ví dụ, chiến tranh, đại dịch) có xu hướng liên quan đến tỷ lệ bệnh tự miễn gia tăng. Xem xét rằng, những bệnh nhân hiện đang thuyên giảm Basedow có thể tái phát bệnh và cuối cùng số ca Basedow mới có thể tăng lên. Các bác sĩ lâm sàng phải chú ý đến thực tế này để xác định kịp thời các ca bệnh mới và tiến hành chẩn đoán và điều trị sớm.
2.2.2. Nhiểm CoVid 19 trên bệnh nhân có Bệnh nhãn giáp
Bệnh nhãn giáp liên quan bệnh mắt Basedow (Graves’ ophthalmopathy) hoặc các dạng bệnh mắt liên quan đến bệnh tuyến giáp khác trong số đó có đến 50% bệnh nhân Basedow có biểu hiện lâm sàng bệnh nhãn giáp ở một mức độ nào đó.
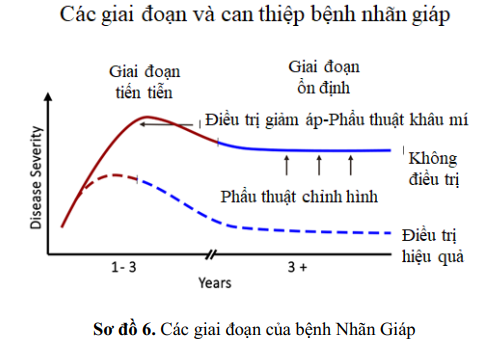

Trên lâm sàng hầu hết các trường hợp bệnh nhãn giáp được phân loại 2 giai đoạn (1) giai đoạn hoạt tính còn gọi là giai đoạn tiến triễn và giai đoạn bất hoạt còn gọi là giai đoạn ổn định thuyên giảm tự nhiên hoặc bằng các biện pháp chung như kiểm soát cường giáp, sử dụng thuốc nhỏ mắt và gel bôi trơn và ngừng hút thuốc lá.
Tuy nhiên, khoảng 3-5% các trường hợp bệnh nhãn giáp tiến triển thành các dạng hoạt tính vừa/nặng và nặng, đòi hỏi các liệu pháp điều trị tích cực hơn như xạ trị vùng sau ổ mắt, sử dụng corticosteroid toàn thân và thậm chí là giảm áp hốc mắt khẩn cấp.
Glucocorticoid với liều ức chế miễn dịch là lựa chọn điều trị ở bệnh nhân nhãn giáp trung bình / nặng chưa có nguy cơ mất thị lực nhưng nên tránh dùng trong đại dịch COVID- 19; Trong thời gian này, khuyến cáo nên sử dụng các biện pháp thay thế khác, chẳng hạn như xạ trị quanh ổ mắt. Liều xạ trị là 20 Gy trong 10 ngày có thể dẫn đến tác dụng chống viêm và cải thiện tình trạng nhìn đôi .
Ở những bệnh nhân bị bệnh nhãn giáp trung bình / nặng sử dụng glucocorticoid ở liều không ức chế miễn dịch (prednisone < 20 mg/ ngày), glucocorticoid có thể được duy trì. Việc tăng cường các biện pháp ngăn ngừa lây nhiễm SARS-CoV-2 là điều cần thiết ở những bệnh nhân này. Trong trường hợp những bệnh nhân này bị nhiễm vi rút, glucocorticoid nên được xem xét lại, tùy thuộc vào sự tiến triển của tình trạng lâm sàng của bệnh nhân.
Ở những bệnh nhân bị nhãn giáp nặng không bị nhiễm SARS-CoV-2 và có nguy cơ mất thị lực (do viêm dây thần kinh thị giác hoặc loét giác mạc), lựa chọn điều trị là glucocorticoid tiêm tĩnh mạch mặc dù có khả năng tăng nguy cơ nhiễm COVID-19 do liệu pháp này.
Trong các trường hợp được xác định là cấp cứu nội khoa (ví dụ, nhãn giáp nặng với nguy cơ mất thị lực), khi bắt đầu điều trị bằng glucocorticoid tiêm tĩnh mạch, phải tăng cường bảo vệ cá nhân, vệ sinh và giãn cách xã hội để giảm nguy cơ nhiễm SARS-CoV-2. Tuy nhiên, nếu những bệnh nhân này có nguy cơ mất thị lực bị nhiễm COVID-19 trong khi sử dụng glucocorticoid toàn thân, việc điều trị nên được đánh giá lại liên tục tùy thuộc vào sự tiến triển của bệnh nhãn khoa và nhiễm trùng COVID-19.
Trong trường hợp chỉ định sử dụng Glucocorticoid (Methylprednisolone) tiêm tĩnh mạch liều cao 500 mg hàng tuần trong nhiều tuần có thể ức chế hệ thống miễn dịch và làm tăng nguy cơ nhiễm trùng, bao gồm nhiểm COVID-19; gây tăng huyết áp, tăng đường huyết bộc lộ bệnh ĐTĐ tiềm ẫn thậm chí dẫn đến nhiểm toan ceton hoặc tăng thẩm thấu và có thể dẫn đến thời gian nằm viện kéo dài. Vì vậy khi quyết định đưa ra liệu pháp này cần được thảo luận đầy đủ về nguy cơ và lợi ích với bệnh nhân.
Nếu được điều trị glucorticoid bệnh nhân nên được khuyến cáo cần chú ý và giữ gìn vệ sinh thân thể và giử khoảng cách.
Có thể xem xét các thủ thuật phẫu thuật khâu cò mí mắt (eyelid occlusion) đối với loét giác mạc và can thiệp giải áp nội nhãn.
Tỷ lệ nhập viện đối với COVID-19 dường như không bị ảnh hưởng bởi việc sử dụng một số loại thuốc điều hòa miễn dịch của bệnh nhân mắc bệnh thấp khớp. Tuy nhiên, các báo cáo gần đây đã chỉ ra rằng việc sử dụng Rituximab (một kháng thể đơn dòng chống CD20) có thể làm tăng nguy cơ nhiễm trùng thứ phát nặng ở những bệnh nhân nhiễm COVID-19 . Dựa trên cơ sở đó, Khuyến cáo không nên sử dụng Rituximab để điều trị bệnh nhãn giáp trong đại dịch COVID-19.
2.2.3. Nhiểm CoVID 19 và Cơn bão giáp
Cơn bão giáp là một tình trạng đe dọa tính mạng, đặc trưng bởi sự tiết hoặc giải phóng hormone tuyến giáp quá mức có thể dẫn đến suy một số cơ quan và cuối cùng là tử vong trên bệnh nhân cường giáp Basedow khi bị stress nặng. Điều trị cơn bão giáp bao gồm các biện pháp hỗ trợ, thuốc chẹn beta, kháng giáp và glucocorticoid. Một số vấn đề liên quan đến cơn bão giáp phải được làm rỏ và xem xét trong đại dịch hiện nay.
Việc điều trị cơn bão giáp nên được điều trị trong bệnh viện, điều này làm tăng nguy cơ bệnh nhân bị nhiễm SARS-CoV-2. Ngoài ra, việc sử dụng glucocorticoid trong cơn bão giáp, ban đầu đã từng tránh ở bệnh nhân nhiễm COVID-19, có thể được đưa vào khoa điều trị của trường hợp khẩn cấp nội tiết này, vì các nghiên cứu gần đây đã chứng minh tác dụng có lợi của corticosteroid đối với tiên lượng của bệnh nhân bị nhiễm coronavirus sau nhập viện.
Về lý thuyết, nhiễm COVID-19 có thể gây ra cơn bão giáp ở bệnh nhân cường giáp được kiểm soát kém hoặc ở những bệnh nhân chưa được chẩn đoán. cường giáp. Hơn nữa, những thách thức trong việc theo dõi y tế đầy đủ trong bối cảnh đại dịch COVID-19 có thể khiến cơn bão giáp khởi phát. Liên quan đến thuốc kháng giáp, Hiệp hội Tuyến giáp Hoa Kỳ (ATA) ủng hộ việc sử dụng propylthiouracil thay vì methimazole trong cơn bão giáp, vì propylthiouracil ức chế sự chuyển đổi T4 thành T3 ở các mô ngoại vi, do đó làm giảm tác động của T3 trên các mô đích và dẫn đến cải thiện lâm sàng nhanh hơn (36).
Tuy nhiên, việc ức chế chuyển đổi T4 thành T3 cũng có thể đạt được hiệu quả bằng các biện pháp khác, chẳng hạn như sử dụng glucocorticoid (300 mg hydrocortisone truyền tĩnh mạch, tiếp theo là 100 mg mỗi 8 giờ), liều cao propranolol và các dung dịch có chứa iốt vô cơ . Quan trọng là, các dung dịch chứa iốt, nếu được chọn, phải được dùng ít nhất 1 giờ sau liều thuốc kháng giáp đầu tiên đã dùng.
Điều trị phẫu thuật Basedow chỉ nên được thực hiện trong một số trường hợp hiếm hoi là bệnh nhân không đáp ứng tốt với kháng giáp phát triển các tác dụng phụ nghiêm trọng liên quan đến các tác nhân này, hoặc không thể điều trị bằng iode phóng xạ (ví dụ, không có sẵn iode phóng xạ, đang mang thai, cho con bú). Để chuẩn bị cho phẩu thuật cắt tuyến giáp trong những tình huống này, khuyến cáo sử dụng các dung dịch iốt vô cơ (kali iodua, dung dịch Lugol và các chất cản quang có iốt) ngoài Corticosteroid và thuốc chẹn bêta.
2.2.4. Nhiểm CoVID 19 và Nhiễm độc giáp do Amiodarone
Amiodarone là loại thuốc tim mạch phổ biến thường chỉ định trong dự phòng và điều trị rối loạn nhịp thất (cơn nhanh thất tái phát hoặc rung thất tái phát); dự phòng và điều trị loạn nhịp trên thất tái phát (rung nhĩ, cuồng động nhĩ) kháng lại điều trị thông thường, đặc biệt khi có kết hợp hội chứng W.P.W. Thuốc thận trọng trong Suy tim sung huyết; suy gan; hạ kali huyết, rối loạn chức năng tuyến giáp, giảm thị lực hoặc người bệnh phải chịu can thiệp phẫu thuật. Thận trọng khi dùng kết hợp với các chất chẹn beta hoặc các thuốc chẹn kênh calci vì nguy cơ nhịp chậm và blốc nhĩ thất.Thuốc chống chỉ định trong Sốc tim, suy nút xoang nặng dẫn đến nhịp chậm xoang và blốc xoang nhĩ, blốc nhĩ thất độ II và III, blốc nhánh, chậm nhịp từng cơn gây ngất, bệnh tuyến giáp, hạ huyết áp động mạch, mẫn cảm với các thành phần của thuốc, thời kỳ mang thai và cho con bú.
Do thời gian bán hủy kéo dài nhất là lượng iode trong viên thuốc quá cao (40% trong 200 mg ). Vì thế khi sử dụng lâu dài tại tuyến giáp có thể gây rối loạn chức năng tuyến giáp dưới 2 dạng:
(1) Nhiễm độc giáp thứ phát xảy ra do tăng sản xuất hormone tuyến giáp hoặc
(2) Phá hủy nhu mô tuyến giáp.
Vì thế việc xác định chính xác loại rối loạn chức năng giáp là cần thiết vì việc điều trị mỗi loại là khác nhau:
Thuốc kháng giáp được sử dụng ở loại 1.
Liên quan đến nhiễm độc giáp loại 2, khuyến cáo sử dụng ban đầu prednisone 30 mg/ngày, sau đó giảm liều dần dần trong khoảng 3 tháng.
Khi sử dụng liều prednisone này có thể gây ức chế miễn dịch, do đó khiến bệnh nhân tăng nguy cơ nhiễm COVID-19, đặc biệt là các thể lâm sàng nặng của bệnh này. Nếu việc sử dụng glucocorticoid trở nên cần thiết, bệnh nhân nên được hướng dẫn để tránh bất kỳ tình huống hoặc thói quen nào có thể làm tăng nguy cơ bị nhiễm trùng. Nên dùng glucocorticoid trong thời gằng phẩu thuậtian ngắn nhất có thể và giảm liều dần.
2.3. Nhiểm COVID 19 với Bướu giáp nhân và K giáp
2.3.1.Bướu giáp độc đơn hoặc nhân (Toxic nodular hoặc toxic multinodular goiter) và nhiêm
Bướu giáp nhân độc là nguyên nhân phổ biến thứ hai của cường giáp ở trong nhân dân . Không giống như Basedow, có thể tiến triển với sự thuyên giảm khi chỉ điều trị bằng thuốc kháng giáp, điều trị dứt điểm bằng phẩu thuật và iode phóng xạ thường được yêu cầu ở những bệnh nhân có bướu giáp nhân độc.
Đối với những trường hợp không thực hiện điều trị iode phóng xạ hoặc thủ thuật phẫu thuật do đại dịch, Kháng giáp có thể được sử dụng để kiểm soát cường giáp cho đến khi điều trị dứt điểm có thể được thực hiện. Nếu sử dụng kháng giáp các biện pháp phòng ngừa tương tự phải được thực hiện liên quan đến các tác dụng phụ, như đã mô tả ở trên.
2.3.2.Nhiểm COVID 19 với Bướu giáp nhân và K giáp
Mức độ cần thiết để thực hiện sinh thiết kim nhỏ (FNA) hoặc chọc hút u nang tuyến giáp được xác định bởi các yếu tố nguy cơ của bệnh nhân, đặc điểm của nhân giáp và đánh giá lâm sàng. Nói chung, sẽ an toàn để thực hiện sinh thiết FNA hoặc tế bào học nếu bệnh nhân được trang bị bảo hộ cá nhân đạt tiêu chuẩn (PPE) . Nếu nhân giáp này rất nghi ngờ là bệnh ác tính, có dấu hiệu nhiễm độc giáp, hoặc có các dấu hiệu và triệu chứng chèn ép đồng thời, nên hội chẩn đến bác sĩ phẫu thuật hoặc ung thư để chuẩn bị cho điều trị cắt tuyến giáp.
Nếu nhân giáp này đáng nghi ngờ ác tính và sẽ được hỗ trợ bởi chẩn đoán tế bào học trước phẫu thuật, sinh thiết FNA có thể thực hiện với dụng cụ bảo hộ cá nhân.
Nếu nhân giáp có nghi ngờ ác tính mức độ từ rất thấp đến thấp, có thể hoãn sinh thiết và theo dõi nhân giáp bằng siêu âm tuyến giáp mỗi 3 đến 6 tháng.
Bệnh nhân ung thư tuyến giáp nói chung không có nguy cơ cao về nhiễm COVID-19 . Đa số các loại ung thư tuyến giáp được biệt hóa, đặc biệt là ung thư tuyến giáp thể nhú và thể nang. Cả hai loại đều tiến triển chậm, hiếm khi di căn đến các cơ quan xa. Một số bệnh ung thư biệt hóa với đặc điểm tiến triễn nhanh và các giai đoạn cao hơn từ xâm lấn mạch máu, di căn hạch bạch huyết và di căn xa có nguy cơ nhiễm virus cao hơn bao gồm nhiểm COVID-19.
Tỷ lệ mắc bệnh và tử vong cũng có thể tăng lên, đặc biệt là ở những người bị di căn phổi. Ung thư tuyến giáp biệt hóa xấu , cụ thể là loại ung thư thể tủy và loại ung thư bất sãn tủy có nguy cơ mắc bệnh và tử vong do nhiễm COVID-19 cao hơn.
Những bệnh nhân này và cả những bệnh nhân có các biến thể tích cực của ung thư tuyến giáp biệt hóa tốt, đôi khi được điều trị bằng thuốc ức chế Tyrosine kinase (Sorafenib, Vandetanib hoặc Lenvatinib) sau khi cắt toàn bộ tuyến giáp hoặc điều trị bằng iốt phóng xạ.
Những tác nhân này ức chế hệ thống miễn dịch và có thể gây ra nguy cơ cao bị viêm phổi nặng trong các tình huống bùng phát. Những bệnh nhân trước đây đã từng được xạ trị bằng chùm tia bên ngoài vùng cổ cũng có nguy cơ bị bệnh nặng do COVID-19 cao hơn. Tất cả các bệnh nhân ung thư tuyến giáp có nguy cơ cao sau đó phải được khuyến cáo nên tự cách ly và ở nhà trong thời gian xảy ra đại dịch.
Quyết định tiến hành phẫu thuật tuyến giáp trong đại dịch dựa trên sự cân nhắc của bác sĩ phẫu thuật, tình trạng của bệnh nhân, bệnh viện (tức là tình trạng sẵn có của phòng mổ), sự sẵn có của thiết bị bảo vệ cá nhân (PPE) và sàng lọc đầy đủ trước khi phẫu thuật Bệnh viện Saint Carolus ở Jakarta, đã thực hiện các cuộc kiểm tra bao gồm chụp X-quang ngực, chụp cắt lớp vi tính ngực, công thức máu toàn bộ, protein phản ứng C, lactate dehydrogenase, xét nghiệm kháng thể nhanh cho IgM/IgG SARS-CoV2, phản ứng chuỗi polymerase định lương đối với SARS-CoV2 của bệnh phẩm từ mũi và họng, tư vấn và sàng lọc đầy đủ trước khi phẫu thuật với bác sĩ nội khoa hoặc bác sĩ chuyên khoa phổi và bác sĩ gây mê.
Với việc áp dụng đánh giá tổng quát toàn diện trước phẫu thuật bao gồm sàng lọc cụ thể để ngăn chặn sự lây lan của COVID-19, các quy trình phẫu thuật tuyến giáp có thể được thực hiện một cách an toàn. Các vấn đề khác là về liệu pháp iốt phóng xạ trong đại dịch COVID-19.
Hội tuyến giáp Hoa Kỳ ATA quy định liệu pháp iốt phóng xạ (RAI) cho bệnh nhân có mô tuyến giáp còn sót lại sau khi cắt toàn bộ tuyến giáp có thể được trì hoãn trong sáu tháng và vẫn có hiệu quả. Hơn nữa, liệu pháp RAI không làm tăng nguy cơ, tỷ lệ mắc bệnh và tử vong do COVID-19.
Cần lưu ý rằng liệu pháp RAI phụ thuộc nhiều vào sự sẵn có của các cơ sở chăm sóc sức khỏe đầy đủ. Nếu chỉ định điều trị RAI là cường giáp do Graves hoặc bướu giáp độc đa nhân, thì thuốc kháng giáp có thể được ưu tiên hơn, vì những thuốc này cung cấp một phương tiện dễ dàng hơn và đơn giản hơn để đạt được chứng bình giáp.
Các vấn đề về quản lý bệnh ác tính trong đại dịch COVID-19 vẫn còn gây tranh cãi. Như đã biết, phần lớn các trường hợp ung thư tuyến giáp, đặc biệt là những trường hợp được phát hiện tình cờ, có nguy cơ thấp và có tiên lượng tốt. Nickel và cols., Gần đây đã gợi ý rằng những thủ tục phẫu thuật đó có thể và nên được hoãn lại một cách an toàn trong thời kỳ đại dịch.
Trong những trường hợp điều trị tích cực hơn, trong đó bệnh nhân không thể hoãn phẫu thuật, chẳng hạn như ung thư tuyến giáp bất sản hoặc khối u xâm lấn và di căn hạch to, phẫu thuật nên được thực hiện theo một quy trình an toàn, thường liên quan đến xét nghiệm SARS-CoV-2 trước khi phẫu thuật và tránh người thăm bệnh trong thời gian thời gian nằm viện. Bệnh nhân cũng nên tôn trọng khoảng ách xã hội trước và sau phẫu thuật.
Aguiar Junior và cols.(2020) ghi nhận việc sử dụng một quy trình phòng ngừa không chỉ với xét nghiệm RT-PCR 2-3 ngày trước mà còn cả bảng câu hỏi với bất kỳ các triệu chứng gợi ý về COVID-19 và cách ly với xã hội, bệnh nhân ung thư được phẫu thuật trong thời kỳ đại dịch có tỷ lệ COVID-19 mới được chẩn đoán thấp. nhiễm trùng và các biến chứng.
Trong số 540 bệnh nhân được bao gồm, 41 (7,6%) có kết quả dương tính và phẫu thuật được hoãn lại. Trong số 454 bệnh nhân còn lại có xét nghiệm âm tính và được phẫu thuật, không quan sát thấy các triệu chứng hoặc biến chứng liên quan đến COVID-19 trong giai đoạn hậu phẫu tại bệnh viện và không có sự tái phát nào do COVID-19 được xác định.
Trong quá trình theo dõi bệnh nhân ung thư tuyến giáp, những người có đáp ứng sinh hóa tốt, không xác định và không đầy đủ với điều trị nên tiếp tục uống thuốc levothyroxine của họ thường xuyên. Trong khi đó, cường giáp cận lâm sàng do điều trị ức chế, không được coi là một yếu tố nguy cơ của các biến chứng do COVID-19.
Bệnh nhân bị ung thư tuyến giáp giai đoạn tiến triễn, có di căn xa (đặc biệt là phổi), hoặc đang sử dụng các loại thuốc ung thư cụ thể, chẳng hạn như Sorafenib, Lenvatinib hoặc Vandetanib, có thể có nhiều nguy cơ mắc COVID-19 nghiêm trọng hơn, cả theo mức độ của bệnh và tác dụng phụ do thuốc có thể xảy ra. Những bệnh nhân này phải cẩn thận hơn, duy trì sự cách ly với xã hội và tuân theo tất cả các biện pháp khác đã được cơ quan có thẩm quyền công bố cho những người có nguy cơ cao. Hiện nay, liệu pháp điều trị bằng iode phóng xạ (RAI) không được khuyến cáo cho tất cả các trường hợp ung thư tuyến giáp biệt hóa (differentiated thyroid cancer). Những trường hợp nguy cơ thấp đến trung bình và có thyroglobulin thấp sau phẫu thuật nên được loại trừ khỏi điều trị phóng xạ , điều này thậm chí còn quan trọng hơn khi nguy cơ nhiễm COVID-19 được tăng cường bằng cách ra ngoài để được điều trị.
Trong những trường hợp điều trị iod phóng xạ được chỉ định, đặc biệt đối với bệnh đã di căn, RAI có thể được hoãn lại một cách an toàn mà không ảnh hưởng đến tỷ lệ tái phát . Vì vậy, khuyến nghị là hãy hoãn lại càng lâu càng tốt. Mặt khác, Hiệp hội năng lượng Hạt Nhân khuyến cáo thay đổi điều trị iode phóng xạ trong đại dịch COVID-19. cho phép các nhà vật lý giải phóng bệnh nhân với liều cao hơn (> 50 mCi) so với mức cho phép trước đây, điều này có thể từ bỏ liều 100 mCi iode phóng xạ trong một số trường hợp mà không cần nhập viện.
Tóm tắt các điều kiện đảm bảo phẫu thuật tuyến giáp trong đại dịch COVID
( Khuyến cáo của Hội Giáp Trạng Hoa Kỳ về Phẩu Thuật Tuyến Giáp trong Đại dịch COVID-19)
- Ung thư tuyến giáp đe dọa tính mạng (kích thước lớn), với sự xâm lấn tại chổ đến khí quản hoặc dây thần kinh thanh quản tái phát, với các đặc điểm tích cực (phát triển nhanh chóng, dính vào các cơ quan lân cận, với di căn xa).
- Bệnh Graves hoặc u tuyến độc với các triệu chứng nghiêm trọng hoặc đe dọa tính mạng, không thể kiểm soát được bằng thuốc kháng giáp.
- Bướu cổ hoặc phì đại tuyến giáp với các triệu chứng chèn ép đường hô hấp hoặc thực quản.
- Mở sinh thiết lõi (và cắt bỏ, cắt toàn bộ hoặc gần toàn bộ tuyến giáp) cho các nốt nghi ngờ ung thư tuyến giáp, chẳng hạn như ung thư tuyến giáp thể tuỷ (calcitonin cao và với các đặc điểm siêu âm rất đáng ngờ), ung thư tuyến giáp bất sản hoặc ung thư hạch tuyến giáp nếu các phương thức chẩn đoán khác tương đương hoặc không thể kết luận được.
- Bệnh nhân mang thai với các triệu chứng chèn ép và nhiễm độc giáp gây nguy hiểm đến tính mạng cho mẹ và thai nhi và không thể kiểm soát được với thuốc kháng giáp.
4. ẢNH HƯỞNG MỘT SỐ THUỐC ĐIỀU TRỊ LÊN CHỨC NĂNG GIÁP TRONG ĐẠI DỊCH COVID-19
4.1. Glucocorticoid
Sử dụng Glucocorticoid cho bệnh nhân nhiểm COVID-19 đã được tranh luận trong giai đoạn đầu của đại dịch, nhiều khuyến cáo chống chỉ định hoặc không khuyến cáo điều trị bằng glucocorticoid.
Tuy nhiên, qua thực tế lâm sàng, gần 50% bệnh nhân COVID-19 đã được điều trị glucocorticoid. Sau đó, một thử nghiệm lâm sàng ngẫu nhiên đã cung cấp bằng chứng rằng điều trị bằng Dexamethasone có thể làm giảm tỷ lệ tử vong trong 28 ngày ở bệnh nhân COVID-19 được thở máy nhưng lại không có lợi và có thể gây hại ở những người không cần thở oxy.
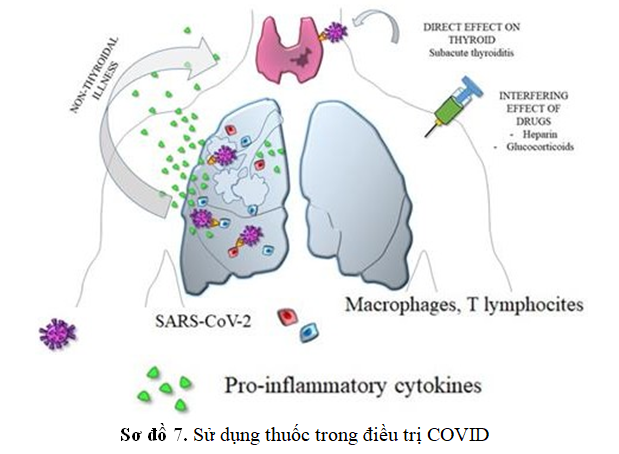
Glucocorticoid tổng hợp là nhóm thuốc từ lâu đã được biết là có ảnh hưởng đến nồng độ TSH huyết thanh ngay cả liều thấp Dexamethasone làm giảm nồng độ TSH huyết thanh.
Khi dùng liều cao Prednisone cũng đạt được hiệu quả tương tự. Glucocorticoid ức chế sự phóng thích TSH thông qua tác dụng ức
chế trực tiếp trên tế bào hướng giáp (TSH) tại tuyến yên và ức chế giải phóng TRH ở vùng dưới đồi.
Ngoài ra Glucocorticoid có thể ảnh hưởng đến sản xuất T3 hoạt động, thông qua cảm ứng trực tiếp enzyme Deiodinase loại 3 (D3) và tăng chuyển đổi T3 thành T3 đão ngược (rT3). Vì vậy người sử dụng Glucocorticoid sẽ giảm
tỷ lệ T3 lưu hànhtừ T4, có nghĩa là các tác nhân này ức chế sự chuyển đổi T4 thành T3.
Các nghiên cứu gần đây ở người chỉ ra rằng hoạt động của D3 do dexamethasone gây ra và sự giảm T3 huyết thanh sau khi dùng glucocorticoid liều cao có thể là do sự gia tăng thanh thải T3 qua trung gian D3 thông qua khử iod loại 5 (5 deiodination). Kết quả là giảm nồng độ T3 có thể bắt chước hội chứng bệnh lý ngoài tuyến giáp (NTI) .
4.2. Heparin
Heparin hoặc heparin trọng lượng phân tử thấp (LMWH) cũng có chỉ định ở bệnh nhân nhiểm COVID-19. Điều trị dự phòng chống huyết khối là bắt buộc ở những bệnh nhân nằm viện, nằm liệt giường và những người nhiểm COVID-19 cũng có nguy cơ trực tiếp tăng huyết khối . Hơn nữa, ngoài tác dụng chống đông heparin có tiềm năng có lợi bao gồm giảm rò rỉ nội mạc mạch, trung hòa cytokine và chemokine, can thiệp vào quá trình di chuyển bạch cầu và xâm nhập vào tế bào của virus.
Điều cần ghi nhận là Heparin cũng đã được biết là ảnh hưởng trên các xét nghiệm hormone giáp dạng tự do (FT3 và FT4). Heparin giải phóng lipoprotein lipase (LPL) từ nội mô mạch máu. Vì thế các mẫu máu của những bệnh nhân được điều trị bằng heparin có hoạt tính LPL tăng lên, chất này vẫn tồn tại trong ống nghiệm và tạo ra các axit béo không este hóa (NEFA) trong quá trình bảo quản hoặc ủ mẫu.
Các xét nghiệm hormone tuyến giáp dạng tự do, đặc biệt là những xét nghiệm có thời gian ủ kéo dài, chẳng hạn như đo bằng phương pháp thẩm phân cân bằng (equilibrium dialysis) bị ảnh hưởng nhiều nhất, vì NEFA sẽ thay vị trí T4 và T3 tại các protein liên kết, gây tăng nồng độ FT4 và FT3 một cách đáng ngạc nhiên. Ảnh hưởng này sẽ còn lớn hơn nếu mẫu được lưu trữ trong thời gian dài trước khi xét nghiệm. Các tác dụng tương tự cũng được thấy với các chế phẩm LMWH.
Các xét nghiệm hormone tự do cạnh tranh chuẩn thường ít bị ảnh hưởng bởi hiện
tượng này, vì thời gian ủ ngắn hơn và xảy ra ở nhiệt độ thấp hơn 37°C, nhưng không thể loại trừ hoàn toàn sự ảnh hưởng trong trường hợp này.
Nếu mẫu máu được lưu trữ trong một thời gian dài, lượng NEFA trong mẫu tạo nên một hiện tượng tiền lâm sàng không thể khắc phục được, vấn đề này có thể được khắc phục chỉ khi thêm một chất phụ gia không độc hại có thể ngăn chặn lipase do heparin tạo ra tại thời điểm lấy mẫu.
Nếu nghi ngờ có những thay đổi trong phòng thí nghiệm, xét nghiệm nên được lặp lại ít nhất 10 giờ sau khi ngừng heparin. Ngoài ra T4 toàn phần và T4 toàn phần có thể có nhiều thông tin hơn trong bối cảnh này.
4.3. Kết hợp các yếu tố gây nhiễu
Nghiên cứu của Sapin và cộng sự đã chứng minh sự định lượng không chính xác của thành phần hormone tuyến giáp có thể xảy ra ở những bệnh nhân bị bệnh nặng đang được điều trị bằng nhiều liệu pháp qua đánh giá kết quả FT4 huyết thanh thu được với 6 bộ dụng cụ khác nhau ở 20 bệnh nhân đã trải qua cấy ghép tủy xương và những người trước đó đã bình giáp. Các bệnh nhân được điều trị bằng Heparin và Glucocorticoid tương tự như những gì xảy ra ở bệnh nhân COVID-19.
Các phương pháp xét nghiệm liên quan đến việc ủ mẫu ở 37 ° C (chẳng hạn như thẩm phân cân bằng) cho giá trị FT4 tăng giả từ 20– 40% bệnh nhân, trong khi các phương pháp đánh dấu tương tự, chịu ảnh hưởng của liên kết chất đánh dấu với albumin, đưa ra các ước tính dưới bình thường của FT4 trong 20–30 % trong số chúng, ngay cả khi các giá trị gần với phạm vi tham chiếu hơn.
Ngược lại, nồng độ T4 toàn phần là bình thường ở phần lớn các đối tượng có lẽ là bình giáp. Những thay đổi rõ rệt trong TSH huyết thanh đã được tìm thấy, vì một nửa số đối tượng có nồng độ TSH huyết thanh ở mức bị ức chế. Sự thay đổi này có lẽ là do điều trị bằng Glucocorticoid.
Chính trong bối cảnh này, việc định lượng trong TSH và FT4 có thể bị nhiễu và hướng chẩn đoán sai là một trường hợp nhiễm độc giáp.
KẾT LUẬN
Bệnh nhân mắc COVID-19 nặng có thể trải qua cơn bão được gọi là cytokine đóng một vai trò quan trọng trong sự phát triển của hội chứng bệnh không do tuyến giáp (NTI) được quan sát thấy ở những bệnh nhân bị bệnh nặng. SARS-CoV-2 cũng có thể lây nhiễm vào tuyến giáp tạo ra viêm tuyến giáp bán cấp điển hình (đau) hoặc, không điển hình (không đau) và không có bằng chứng về tác dụng gây độc tế bào tuyến giáp trực tiếp của cytokine trên tế bào tuyến giáp, ít nhất là ở người.
Các trường hợp suy giáp và cường giáp được kiểm soát không liên quan đến việc tăng nguy cơ nhiễm COVID-19, cũng như những tình trạng này khiến bệnh nhân dễ mắc các thể bệnh nặng hơn. Bệnh nhân cường giáp nên được điều trị bằng thuốc kháng giáp , mặc dù bác sĩ lâm sàng phải nhận thức được khả năng xảy ra các tác dụng phụ hiếm gặp với các thuốc này, đặc biệt là mất bạch cầu hạt.
Điều trị cường giáp ( iode phóng xạ hoặc phẩu thuật tuyến giáp) nên được hoãn lại cho đến khi đại dịch kết thúc.
Khi cần thiết sử dụng corticosteroid trong thời gian ngắn nhất có thể và tốt nhất là ở liều thấp prednisone trong các tình huống bắt buộc phải điều trị bằng liệu pháp này Hầu hết các trường hợp ung thư tuyến giáp có nguy cơ thấp và có tiên lượng tốt, các thủ tục phẫu thuật có thể và nên được hoãn lại một cách an toàn trong thời kỳ đại dịch.
Khi được chỉ định, điều trị iod phóng xạ cũng có thể được hoãn lại một cách an toàn miễn là có thể. Glucocorticoid và heparin, thường được sử dụng cho bệnh nhân COVID- 19, có thể tác động như các yếu tố gây nhiễu do ảnh hưởng của chúng trên trục đồi yên giáp HPT (glucocorticoid) và sự tương tác của chúng (heparin) trong các xét nghiệm hormone tuyến giáp tự do.
TÀI LIỆU THAM KHẢO
- Laurentius Aswin Pramono (2020).COVID-19 and Thyroid Diseases:How the Pandemic Situation Affects Thyroid Disease Patients asean-endocrinejournal.org Vol. 35 No. 2 November 2020 .
- Croce· D. Gangemi · G. Ancona · F. Liboà · G. Bendotti · L. Minelli · L. Chiovato, The cytokine storm and thyroid hormone changes in COVID-19.Journal of Endocrinological Investigation. https://doi.org/10.1007/s40618-021- 01506-7 .09.1.2021
- João Roberto M. Martins et als Management of thyroid disorders during the COVID-19 outbreak: a position statement from the Thyroid Department of the Brazilian Society of Endocrinology and Metabolism (SBEM) DOI: 10.20945/2359-3997000000352 Arch Endocrinol Metab .Jan/26/2021
- Lorenzo Scappaticcio & Fabián Pitoia & Katherine Esposito& Arnoldo Piccardo & Pierpaolo Trimboli . mpact of COVID-19 on the thyroid gland: an update Reviews in Endocrine and Metabolic Disorders https://doi.org/10.1007/s11154- 020-09615-z 11 November 2020
- G. Lisco • A. De Tullio • E. Jirillo • V. A. Giagulli • G. De Pergola • E. Guastamacchia V. Triggiani .Thyroid and COVID-19: a review on pathophysiological, clinical and organizational aspects. Journal of Endocrinological Investigation. https://doi.org/10.1007/s40618-021- 01554-z 10 March 2021
- Dworakowska D, Grossman AB. Thyroid disease in the time of COVID-19. Endocrine. 2020;68:471-4.
- Chen M, Zhou W, Xu W. Thyroid function analysis in 50 patients with COVID-19: a retrospective study. Thyroid. 2021;31:8-11
- Asfuroglu Kalkan E, Ates I. A case of subacute thyroiditis associated with Covid-19 infection. J Endocrinol Invest. 2020;43:1173-4.
- Ippolito S, Dentali F, Tanda ML. SARS- CoV-2: a potential trigger for subacute thyroiditis? Insights from a case report. J Endocrinol Invest. 2020;43:1171-2.
- Brancatella A, Ricci D, Viola N, Sgrò D, Santini F, Latrofa F. Subacute Thyroiditis After Sars-COV-2 Infection. J Clin Endocrinol Metab. 2020;105(7):dgaa276.
- Brancatella A, Ricci D, Cappellani D, Viola N, Sgrò D, Santini F, et al. Is subacute thyroiditis an underestimated manifestation of SARS-CoV-2 infection? Insights from a case series [published online ahead of print, 2020 Aug 11]. J Clin Endocrinol Metab. 2020 Oct 1;105(10):dgaa537.
- Tee LY, Hajanto S, Rosario COVID-19 complicated byHashimoto’s thyroiditis. Singapore Med J. 2020 Jul 16. doi: 10.11622/smedj.2020106. Epub ahead of print.
- Lania A, Sandri MT, Cellini M, Mirani M, Lavezzi E, MazziottiG. Thyrotoxicosis in patients with COVID-19: the THYRCOV study. Eur J Endocrinol. 2020;183:381-7.
- Li T, Wang L, Wang H, Gao Y, Hu X, Li X, et al. Characteristics of laboratory indexes in COVID-19 patients with non- severe symptoms in Hefei City, China: diagnostic value in organ injuries. Eur J Clin Microbiol Infect Dis. 2020 Dec;39(12):2447-55.
- Muller I, Cannavaro D, Dazzi D, Covelli D, Mantovani G, Muscatello A, et al. SARS-CoV-2-related atypical thyroiditis. Lancet Diabetes Endocrinol. 2020;8:739-
- Ruggeri RM, Campennì A, Siracusa M, Frazzetto G, Gullo Subacute thyroiditis in a patient infected with SARS-COV-2: an endocrine complication linked to the COVID-19 pandemic. Hormones (Athens). 2020;16:1-3.
- John M, Veetil VM. Management of thyroid diseases during pandemic: A narrative review. Thyroid Res Pract. 2020;17:62-9.
- Li MY, Li L, Zhang Y, Wang XS. Expression of the SARS-CoV-2 cell receptor gene ACE2 in a wide variety of human tissues. Infect Dis Poverty. 2020;9(1):45.
- Pantos C, Kostopanagiotou G, Armaganidis A, Trikas A, Tseti I, Mourouzis I. Triiodothyronine for the treatment of critically ill patients with COVID-19 infection: A structured summary of a study protocol for a randomised controlled trial. Trials. 2020;21:573.
- British Thyroid Foundation. Thyroid disease and coronavirus (COVID-19) 4 May 2020. Available from: https://www.btf-thyroid.org/news/thyroid-disease-and- coronavirus-covid-19).
- Boelaert K, Visser WE, Taylor PN, Moran C, Léger J, Persani L. Endocrinology in the Time of COVID-19: Management of hyper and hypothyroidism. Eur J Endocrinol. 2020;183(1):G33-G39.
- COVID crisis (American Thyroid Associtiation. Novel coronavirus (COVID-19) and the thyroid:Resources. Available from: https:// www.thyroid.org/covid-19/).
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



