THỰC TRẠNG KIỂM SOÁT ĐƯỜNG HUYẾT VÀ CÁC YẾU TỐ NGUY CƠ
TRÊN BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TYPE 2 ĐIỀU TRỊ NGOẠI TRÚ
TẠI BỆNH VIỆN GANG THÉP THÁI NGUYÊN
Nguyễn Khoa Diệu Vân1, Nguyễn Văn Tuyến2
1 Bệnh viện Bạch Mai
2 Bệnh viện Gang Thép Thái Nguyên
ABSTRACT
Status of blood glucose control and risk in patients with type 2 diabetes treatment outpatien at the Gang Thép Thái Nguyên Hospital.
Objectives: Describe the situation of glycemic control and risk factors in patients with type 2 diabetes for outpatient at the Gang Thép Thái Nguyên. Patients: 218 patients with type 2 diabetes for outpatient at the Gang Thép regularly visit clinicbetweenfrom April 2017 to September 2017. Method: Prospective study, Prospective study, The convenient sample consisted of 218 patients with type 2 diabetes mellitus, Patients were interviewed, examined and tested on a unified medical record. Results: Control of HbA1c was 40.4%, Glucose control was 41.2%, Control of blood pressure reached 34.4%, metabolic lipid disorders was 75.2%. Conclusions: The rate of blood glucose control and risk factors are not high, There are many factors that influence this ratio.
Key words: Outpatient diabetes, status
TÓM TẮT
Mục tiêu: Mô tả thực trạng kiểm soát đường huyết và các yếu tố nguy cơ trên bệnh nhân Đái Tháo Đường type 2 điều trị ngoại trú tại Bệnh viện Gang ThépTháiNguyên. Đối tượng: 218 Bệnh nhân ĐTĐ týp 2 điều trị ngoại trú tại bệnh viện Gang Thép đi khám định kỳ thường xuyên từ tháng 4/2017- tháng 9/2017được đưa vào nghiên cứu. Phương pháp nghiên cứu: Nghiên cứu tiến cứu, mô tả cắt ngang, chọn mẫu thuận tiện gồm 218 BN ĐTĐ týp 2. Các BN được phỏng vấn, khám bệnh và làm các xét nghiệm theo một mẫu bệnh án thống nhất. Kết quả: Kiểm soát đạt HbA1c là 40,4%, Kiểm soát đạt ĐHLĐ là 41,2%, Kiểm soát đạt HA là 34,4%, Kiểm soát lipid máu: Tỷ lệ RLLP máu chiếm 75,2%. Kết luận: Tỷ lệ kiểm soát đường huyết và các yếu tố nguy cơ còn chưa cao, có nhiều yếu tố ảnh hưởng đến tỷ lệ này.
Từ khóa: Đái tháo đường ngoại trú, thực trạng
Chịu trách nhiệm chính: Nguyễn Khoa Diệu Vân
Ngày nhận bài: 01/10/2018
Ngày phản biện khoa học: 10/10/2018
Ngày duyệt bài: 15/10/2018
1. ĐẶT VẤN ĐỀ
Bệnh đái tháo đường (ĐTĐ) là bệnh lý rối loạn chuyển hóa thường gặp nhất, có diễn biến phức tạp, với tốc độ phát triển rất nhanh, bệnh được xem là đại dịch ở các nước đang phát triển. Theo ước tính mới nhất của liên đoàn ĐTĐ Quốc tế (IDF) trong năm 2013 có khoảng 382 triệu người mắc ĐTĐ trên toàn thế giới và đến 592 triệu người vào năm 2035 và vùng Tây Thái Bình Dương (trong đó có Việt Nam) sẽ tăng khoảng 46% vào năm 2035 [1].
ĐTĐ là vấn đề sức khỏe cộng đồng của toàn cầu, bệnh gây ra nhiều biến chứng ở não, mắt, tim, thận, mạch máu, thần kinh…ảnh hưởng tới tuổi thọ, chất lượng cuộc sống và đòi hỏi kinh phí điều trị cao trở thành gánh nặng kinh tế cho cá nhân, gia đình, xã hội. Kiểm soát glucose máu chặt chẽ sẽ ngăn ngừa và làm chậm sự xuất hiện các biến chứng ở bệnh nhân (BN) ĐTĐ.
Nghiên cứu United Kingdom of Prospective Diabetes Study (UKPDS) cho thấy điều trị tích cực giảm được 1% HbA1c làm giảm 21% tỷ lệ tử vong, 37% tỷ lệ các biến chứng thận và mắt, và 14% tỷ lệ nhồi máu cơ tim {3. Stratton IM, 2000 #3}[2]
Các yếu tố nguy cơ đi kèm ở BN ĐTĐ týp2 thường là tăng huyết áp (THA), thừa cân và béo phì, rối loạn lipid (RLLP) máu… Do đó kiểm soát glucose máu bao giờ cũng phải đi kèm với việc điều chỉnh các yếu tố nguy cơ, tạo thành tình trạng kiểm soát đa yếu tố. Việc đánh giá BN ĐTĐ định kỳ bằng các chỉ số này là rất cần thiết, cho phép đánh giá nguy cơ mắc các biến chứng của ĐTĐ, giúp đưa ra các biện pháp và mục tiêu thích hợp cho BN.
Ở Việt Nam, tình hình quản lý bệnh ĐTĐ còn nhiều hạn chế. Mạng lưới y tế quản lý ĐTĐ mới chỉ tập trung ở một vài trung tâm y tế lớn của quốc gia, tại y tế cơ sở số cán bộ y tế có khả năng khám và điều trị bệnh ĐTĐ không chỉ thiếu về mặt số lượng mà không còn được phổ cập những kiến thức mới về bệnh ĐTĐ, trang thiết bị để chẩn đoán, theo dõi BN thiếu và lạc hậu, chất lượng điều trị chưa tốt, chi phí điều trị tốn kém.Trong thực tế có rất ít BN được kiểm soát tốt ĐH và các yếu tố nguy cơ.
Mức kiểm soát glucose máu và HbA1c không đạt còn cao, biến chứng có xu hướng tăng lên. Những khó khăn trong kiểm soát đường máu thường do phát hiện bệnh muộn, BN không tuân thủ điều trị như bỏ điều trị, điều trị không đều, thiếu thuốc và phương tiện theo dõi điều trị.
Kết quả nghiên cứu của Diabcare ở khu vực châu Á trong đó có Việt Nam, cho thấy tỷ lệ BN ĐTĐ đạt được mục tiêu ĐH là rất thấp [3–4].
Bệnh viện Gang Thép Thái Nguyên quản lý hơn 900 BN ĐTĐ typ 2. Do hạn chế nhiều của nhân lực y tế, bảo hiểm nên quản lý ĐTĐ hiện gặp nhiều khó khăn, để tìm hiểu kỹ hơn về thực trạng kiểm soát đường máu và các yếu tố nguy cơ qua đó có giải pháp tăng cường hiệu quả trong công tác điều trị ĐTĐ và hạn chế các biến chứng của bệnh, chúng tôi tiến hành nghiên cứu với 2 mục tiêu:
“Nhận xét thực trạng kiểm soát đường huyết và 1 số yếu tố nguy cơ trên bệnh nhân ĐTĐ typ 2 điều trị ngoại trú tại Bệnh viện Gang Thép Thái Nguyên và tìm hiểu một số yếu tố liên quan đến kiểm soát đường huyết ở nhóm bệnh nhân nghiên cứu trên”.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
- Đối tương nghiên cứu: 218 bệnh nhân Đái tháo đường týp 2 điều trị ngoại trú tại Bệnh viện Gang Thép. Các bệnh nhân này phải được chẩn đoán và đi khám định kỳ > 3 tháng.
- Thiết kế nghiên cứu: Mô tả cắt ngang
- Quy trình nghiên cứu:
Các BN được phỏng vấn, khám bệnh và làm các xét nghiệm theo một mẫu bệnh án thống nhất. Bệnh nhân đến khám định kỳ được hỏi bệnh về hành chính: tuổi, giới, nghề nghiệp, trình độ học vấn, thời gian bị bệnh, chế độ thuốc, chế đô ăn, tập luyện, tuân thủ điều trị, khám định kỳ… sau đó các bệnh nhân được khám lâm sàng đo các chỉ số: cân nặng, chiều cao, tính BMI, vòng bụng, đo HA, cuối cùng làm các xét nghiệm máu, nước tiểu.
- Sơ đồ nghiên cứu
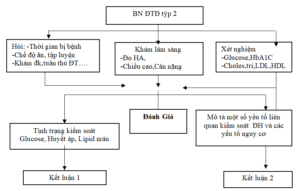
- Đánh giá điều trị đạt hay không đạt dựa theo 2 theo ADA 2013
| Chỉ số | Kiểm soát được |
| HbA1c | < 7 % (cá thể hóa) |
| ĐH trước ăn | 3,9 – 7,2 mmol/l |
| ĐH sau ăn | 10,0 mmol/l |
| HA | < 140/80 mmHg |
| Lipids | LDL: < 100mg/dl (2,6 mmol/l) |
| HDL: > 40 mg/dl (1,0 mmol/l) đối với nam
> 50 mg/dl (1,3 mmol/l) đối với nữ |
|
| TG: < 150 mg/dl (1,7 mmol/l) |
6. Xử lý số liệu: Các số liệu được xử lý theo các thuật toán thống kê y học, phần mềm SPSS. Sự khác biệt có ý thống kê với p< 0,05
7. Đạo đức nghiên cứu: Tất cả các đối tượng trong nghiên cứu đều được giải thích và đồng ý tham gia nghiên cứu. Mọi thông tin của bệnh nhân đều được bảo mật và chỉ phục vụ cho mục tiêu nghiên cứu.
3. KẾT QUẢ NGHIÊN CỨU
Trong khoảng thời gian từ tháng 04/2017 đến tháng 09/2017 nghiên cứu trên 218 bệnh nhân đái tháo đường type 2 tại Phòng khám Nội tiết Bệnh viện Gang Thép Thái Nguyên. Tuổi trung bình: 64.3 ± 8.6 tuổi, Nhóm tuổi từ 51-60 và 61 đến 70 chiếm tỷ lệ nhiều nhất: 35.3 và 36.7%, giới: nam, chiếm 46.8%, 116 nữ chiếm 53.2%.
*Trình độ học vấn
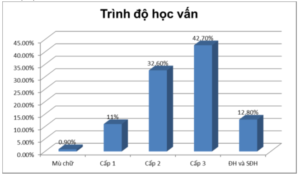
Biểu đồ 3.1. Phân bố BN theo trình độ học vấn
Nhận xét:
Bảng 3.1. Phân bố BN dựa vào thời gian phát hiện bệnh ĐTĐ
| Thời gian phát hiện bệnh | Số BN (n=218) | Tỷ lệ (%) |
| <= 1 năm | 12 | 5.5 |
| 2 năm đến 5 năm | 98 | 44.9 |
| 6 năm đến 10 năm | 80 | 36.7 |
| >10 năm | 28 | 12.9 |
| Tổng số | 218 | 100 |
Nhận xét:
Tỷ lệ BN phát hiện bệnh từ 2 đến 5 năm cao nhất 44.9%, sau đó đến nhóm 6-10 năm, tỷ lệ BN phát hiện bệnh dưới 1 năm chiếm tỷ lệ thấp nhất 5.5% (12/218).
Bảng 3.2. Một số đặc điểm lâm sàng và cận lâm sàng chính
| ± SD | Nam(n=102) | Nữ(n=116) | chung |
| ĐH lúc đói (mmol/l) | 8.17±2.23 | 7.97±2.47 | 8.06±2.36 |
| HbA1c (%) | 7.52 ± 0.85 | 7.49±0.99 | 7.50±0.93 |
| Cholesterol toàn phần (mmol/l) | 5.08±0.91 | 4.99±0.75 | 5.03±0.83 |
| Triglycerid (mmol/l) | 2.74±1.83 | 2.69±1.86 | 2.71±1.84 |
| LDL-C(mmol/l) | 2.77±0.47 | 2.75±0.51 | 2.76±0.49 |
| HDL-C (mmol/l) | 1.09±0.31 | 1.12±0.29 | 1.10±0.29 |
| BMI | 21.35±1.63 | 21.20±1.94 | 21.27±1.80 |
| Huyết áp tâm thu (mmHg) | 135.9±18.2 | 130.3±19.7 | 132.8±19.2 |
| Huyết áp tâm trương (mmHg) | 81.6±10.2 | 77.7±10.9 | 80.6±10.4 |
Bảng 3.3. Giá trị HbA1C và Glucose trung bình
| Chỉ số | Trung bình | Thấp nhất | Cao nhất |
| Glucose đói(mmol/l) | 8.06±2.36 | 4.9 | 19.0 |
| HbA1C(%) | 7.50±0.93 | 6.0 | 11 |
Nhận xét:
Giá trị trung bình HbA1C và Gluocse khá cao.
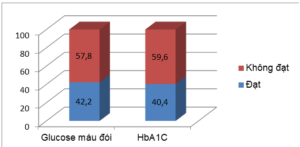
Biểu đồ 3.2. Kết quả kiểm soát ĐH lúc đói và HbA1
Nhận xét:
Kiểm soát ĐH lúc đói: Tỷ lệ BN có mức độ kiểm soát Glucose huyết lúc đói đạt chiếm 42.2%, không đạt chiếm 57.8%.
Kiểm soát HbA1c: Tỷ lệ BN có mức độ kiểm soát HbA1c đạt chiếm 40.4 % , không đạt chiếm 59.6%
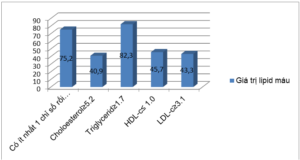
Biểu đồ 3.3. Tỷ lệ RLLP máu theo các thành phần lipid
Nhận xét:
Tỷ lệ tăng CT có tỷ lệ 40.9% (67/164), tỷ lệ tăng TG là cao nhất là 82.3%, giảm HDL-C là 45.7%, tăng LDL- C 43.3%, có RLLP máu chiếm tỷ lệ 75.2%(164/218).
Bảng 3.4. Kiểm soát huyết áp ở các BN ĐTĐ
| Kiếm soát HA | Số BN(n) | Tỷ lệ(%) |
| HA <140/80 mmHg | 75 | 34.3 |
| HA ≥ 140/80 mmHg | 143 | 63.7 |
| Tổng số | 218 | 100 |
Nhận xét: 218 BN ĐTĐ týp 2 có 143 BN có HA ≥140/80 mmHg chiếm tỷ lệ 63.7%. Chỉ có 75 BN đạt HA mục tiêu chiếm tỷ lệ 34.3% có mức HA < 140/80 mmHg.
Bảng 3.5. Phân loại BMI
| Các đặc điểm | Nam (n,%) | Nữ (n,%) | Chung (n,%) |
| Thiếu cân | 0 | 4 | 4 |
| Bình thường | 90 | 93 | 183 |
| Thừa cân | 6 | 12 | 18 |
| Béo phì độ 1 | 6 | 7 | 13 |
| Béo phì độ 2 | 0 | 0 | 0 |
Nhận xét:
Tỷ lệ BN có BMI bình thường chiếm tỷ lệ cao nhất 83.9%. 14.2%BN có BMI ≥ 23 kg/m2(béo phì là 5.9% và thừa cân 8.3%). BN gầy chiếm tỷ lệ thấp nhất là 1.8%. Tỷ lệ béo phì nữ so với nam không khác biệt (p > 0,05).
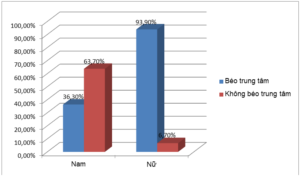
Biểu đồ 3.4. Tỷ lệ béo trung tâm
Nhận xét:
Tỷ lệ béo trung tâm ở nữ giới là 93.9% (109/116 BN) cao hơn nam giới là 36.3% (37/102 BN). Sự khác biệt này có ý nghĩa thống kê với p < 0,05.
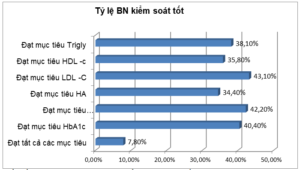
Biểu đồ 3.5. Tỷ lệ BN đạt mục tiêu kiểm soát ĐH, huyết áp, lipid máu theo ADA 2013.
Nhận xét:
Có khoảng 40% BN đạt mục tiêu Glucose máu lúc đói, HbA1c, 34.4% HA , 30% đạt Lipid máu theo ADA 2013. Trong số 218 BN, chỉ có 7.8% đạt được tất cả các mục tiêu.
Một số yếu tố liên quan đến kiểm soát đa yếu tố.
Bảng 3.6. Thực hiện chê độ ăn và luyện tập
| Thực hiện chế độ | Thực hiện (n, %) | Không thực hiện (n, %) |
| Chế độ ăn | 181 (83%) | 37(17%) |
| Chế độ luyện tập | 178 (81.7%) | 40(18.3%) |
Nhận xét:
Trong 218 BN nghiên cứu chỉ có 17% (37/218) BN không thực hiện chế độ ăn và 18.3% (40/218) BN không tập thể dục hoặc tập thể dục không thường xuyên.
Bảng 3.7. Liên quan giữa thực hiện chế độ ăn với KSĐH
| Thực hiện
CĐA
Đặc điểm |
Có
(n,%) |
Thỉnh thoảng
(n,%) |
Không bao giờ
(n,%) |
p | |
| Đường máu đói | Đạt | 79(55.2%) | 9(23.7%) | 2(5.4%) | <0.05 |
| Chưa đạt | 64(44.8%) | 29(76.3%) | 35(94.6%) | ||
| HbA1c | Đạt | 76(53.1%) | 9(23.7%) | 3(8.1%) | <0.05 |
| Chưa đạt | 67(46.9%) | 29(76.3%) | 34(91.9%) | ||
Nhận xét:
Có sự khác biệt về mức độ kiểm soát đường máu và HbA1c với sự tuân thủ về chế độ ăn và nhóm không thực hiện chế độ ăn với P < 0,05.
Bảng 3.8. Liên quan KSĐH và tập luyện
| Tập luyện
Đặc điểm |
Ko t.xuyên
(n,%) |
< 3 lần/tuần
(n,%) |
3-4 lần/tuần
(n,%) |
≥ 5 lần/tuần
(n,%) |
p | |
| Đường máu đói | Đạt | 4(10) | 8(40.0) | 7(21.9) | 73(57.9) | < 0,05 |
| Chưa đạt | 36(90) | 14(60.0) | 25(79.1) | 53(42.1) | ||
| HbA1c | Đạt | 1(2.5) | 5(25.0) | 6(18.8) | 76(60.3) | < 0,05 |
| Chưa đạt | 39(97.5) | 15(75.0) | 28 (81.2) | 50(39.7) | ||
Nhận xét:
- Tỷ lệ kiểm soát đường huyết đói và HbA1C cao nhất ở nhóm tập luyện ≥5 lần/tuần p<05
Bảng 3.9. Liên quan việc KSGM, HA, lipid máu và việc khám kiểm tra định kỳ
| Chỉ số
|
Khám thường xuyên | Không khám và khám không thường xuyên | p | ||
| N | ( ± SD) | n | ( ± SD) | ||
| HbA1c | 157 | 7.19±0.63 | 61 | 8.31±1.07 | p < 0,05 |
| ĐH lúc đói | 7.39±1.73 | 9.80±2.84 | p <0,05 | ||
| HATT | 132.5±17.7 | 135.4±17.3 | p >0,05 | ||
| HATr | 79.0±10.8 | 80.7±10.5 | p >0,05 | ||
| LDL-C | 157 | 2.75±0.50 | 61 | 2.78±0.46 | p >0,05 |
Nhận xét:
– Giá trị trung bình của HbA1c, ĐH ở nhóm BN khám định kỳ thường xuyên thấp hơn nhóm không khám và khám không thường xuyên (p < 0,05).
– Giá trị trung bình của HATT,HATr, LDL-c ở 2 nhóm BN không có sự khác biệt (p > 0,0
4. BÀN LUẬN
Thời gian mắc bệnh ĐTĐ
Đối với BN ĐTĐ typ 2 bệnh tiến triển từ từ và hầu như không có triệu chứng do vậy bệnh phát hiện muộn và nhiều BN phát hiện đã có biến chứng. Số BN giảm dần theo thời gian mắc bệnh.
Thời gian mắc bệnh cao thì kiểm soát đường huyết cao kèm nguyên nhân có thể do tình trạng suy giảm bài tiết insulin tăng cao theo thời gian trong khi đó các bệnh nhân vẫn duy trì loại thuốc uống ban đầu (chủ yếu là nhóm SU).
Trong nghiên cứu của chúng tôi thời gian mắc bệnh ≤ 1 năm là 5.5%, từ 2 – 5 năm chiếm tỷ lệ cao nhất 44.9%, từ 6 – 10 năm chiếm 36.7%, ≥ 10 năm chỉ chiếm 12.9%. Thời gian phát hiện bệnh trung bình là 6,39±3,73 năm.
Kiểm soát đường huyết
Trong nghiên cứu của chúng tôi, kết quả kiểm soát đường máu lúc đói trung bình là 8.06±2.36mmol/l.
Kết quả nghiên cứu của chúng tôi cũng tương tự nghiên cứu của Diabcare Asia (1998) là 8,9 ± 3,5 mmol/l [6], Nguyễn Thị Thúy Hằng [Error! Reference source not found.] là 8,6 ± 3,4 mmol/l. Bế Thu Hà là 8,1±3,1[60].
Theo mục tiêu kiểm soát đường máu lúc đói của ADA 2013, nghiên cứu của chúng tôi có 41,7% BN kiểm soát đường máu 3,9 – 7,2 mmol/l.
Tỷ lệ BN không kiểm soát được đường máu chiếm 58,3%, trong đó không có BN có glucose máu lúc đói dưới 3,9 mmol/l.tỷ lệ HbA1C đạt được mục tiêu kiểm soát là 40,4%, tỷ lệ BN không kiểm soát được chiếm 59.6%.
Kiểm soát Glucose máu trong nghiên cứu của chúng tôi cao do nhiều yếu tố như: Bệnh nhân chưa tuân thủ điều trị, chưa có bác sỹ chuyên khoa điều trị và do thuốc bệnh nhân sử dụng không đầy đủ
Kiểm soát HA
Trong nghiên cứu của chúng tôi tỷ lệ BN ĐTĐ týp 2 có THA là 55,1% (120/218 BN). Trong nghiên cứu của chúng tôi tỷ lệ THA tương đương tác giả khác: Nguyễn Thị Thanh Hương, tỷ lệ THA là 62,2%, Nguyễn Minh Sang [Error! Reference source not found.] thì tỷ lệ này là 57,7%, theo Nguyễn Quý Đông [Error! Reference source not found.] thì tỷ lệ này là 65,1%. Nguyễn Minh Tuấn tỷ lệ là 61,1%, Bế Thu Hà tỷ lệ này là 39% , 34,3% BN đạt mục tiêu huyết áp kết quả tương tự như Nguyễn Minh Tuấn 32,8%.
HA trung bình của BN trong nhóm chúng tôi cao hơn là do đa số BN đi khám bệnh không uống thuốc vào buổi sáng ngày hôm đi khám, các bệnh nhân thường chỉ dùng 1 đến 2 loại thuốc hạ áp trong ngày.
Kiểm soát Lipid máu
Theo phân loại RLLP máu của Hội Tim mạch Việt Nam (2006), kết quả nghiên cứu của chúng tôi, BN ĐTĐ týp 2 có RLLP máu chiếm 75.2%, tỷ lệ tăng TG và giảm HDL-C cao nhất là 82,3% và 45,7%, tăng TC là 40,9%, tăng LDL-43,3%. BN trong nghiên cứu của chúng tôi kiểm soát các thành phần Lipid kém có lẽ do BN ăn nhiều chất bột, nam giới uống nhiều rượu, số bệnh nhân không tuân thủ điều trị cao và hạn chế từ bảo hiểm trong việc kiểm tra, theo dõi các chỉ số lipid và hạn chế của thuốc điều trị RLCH lipid.
KẾT LUẬN
Đánh giá thực trạng kiểm soát đa yếu tố 218 BN ĐTĐ týp 2 tại Phòng khám Nội tiết Bệnh viện Gang Thép, chúng tôi rút ra kết luận như sau:
- Kiểm soát đạt HbA1c là 40,4%, HbA1C trung bình 7.50±0.93
- Kiểm soát đạt ĐHLĐ là 41,2%, ĐM lúc đói trung bình 8.06±2.36
- Kiểm soát đạt HA là 34,4%, HATT trung bình 133.3±17.6, HATTR 80.6±10.4
- Kiểm soát lipid máu: 43,1% BN đạt mục tiêu LDL-c, 35,8% BN đạt muc tiêu HDL-c, 38,1% BN đạt mục tiêu TG.tỷ lệ RLLP máu chiếm 75,2% (164/218), không rối loạn lipid máu là 24,8%, tỷ lệ tăng TG là cao nhất là 82,3%, tăng CT có tỷ lệ 40,9% (67/164), giảm HDL-C là 45,7%, tăng LDL- C 43,3%,
- Trong số 218 BN, chỉ có 7.8% đạt được tất cả các mục tiêu.
Các yếu tố ảnh hưởng đến kiểm soát đa yếu tố
– Tuân thủ tốt chế độ ăn và tập luyện, chê độ điều trị và khám định kỳ sẽ đạt hiệu quả kiểm soát đường máu tốt hơn nhóm không tuân thủ (p < 0,05).
TÀI LIỆU THAM KHẢO
- International Diabetes Federation (2013). The Global Burden, Diabetes Atlas.
- Stratton IM, Adler AI, W Neil HAet al (2000). Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective observational study, BMJ. 321(6), 405-412.
- Diabcare–Asia (2003). A Survey – Study on Diabetes Management and Diabetes Complication Status in Asian Countries. Vietnam. pp. 43 – 45.
- Diabcare – Asia (1998). A Survey – Study on Diabetes Management and Diabetes Complication Status in Asian Countries. Region, pp. 56-58.
- Trần Hữu Dàng (1996). Nghiên cứu bệnh ĐTD ở Huế, trên đối tượng 15 tuổi trở lên, phương pháp chẩn đoán hữu hiệu và phòng ngừa. Luận án Phó Tiến sỹ Khoa học Y dược, Trường Đại học Y Hà Nội.
- Phan Sỹ Quốc, Lê Huy Liệu (1991). Tỷ lệ mắc bệnh ĐTĐ ở Hà Nội. Nội khoa, số chuyên đề Nội tiết, Tổng hội Y dược học Việt Nam, 2-4.
- Mai Thế Trạch, Đặng Thị Bảo Toàn, Diệp Thị Thanh Bình (1994). Dịch tễ học và điều tra cơ bản bệnh tiểu đường ở nội thành Thành phố Hồ Chí Minh. Tạp chí y học, chuyên đề Nội Tiết, Trường Đại học Y Dược thành phố Hồ Chí Minh, 25-28.
- Tạ Văn Bình (2006). Dịch tễ học bệnh đái tháo đường ở Việt Nam các phương pháp điều trị và biện pháp dự phòng, Nhà xuất bản y học, Hà Nội, 255-265.
- Bệnh viện Nội Tiết Trung ương (2014). Kết quả hoạt động điều tra lập bản đồ dịch tễ học bệnh đái tháo đường toàn quốc năm 2012 và xây dựng bộ công cụ đánh giá mức độ nguy cơ mắc của bệnh đái tháo đường dành cho người Việt Nam, Kỷ yếu Hội nghị khoa học về Nội tiết và chuyển hóa toàn quốc lần thứ 7, Hà Nội, 23.
- Nguyễn Khoa Diệu Vân (2012). Đái tháo đường, Bệnh học nội khoa tâp 2, Nhà xuất bản Y học, Hà Nội, 2, 322 – 326.
- American Diabetes Association (2013). Standards of medical Care in Diabetes – 2013. Diabetes Care, 36 (1), 11 – 66.
- Trần Đức Thọ (1998), Bệnh đái tháo đường, Bài giảng bệnh học Nội Khoa tập 1, Nhà xuất bản Y học. Hà Nội, 269-282.
- Đỗ Trung Quân (2007). Đái tháo đường và điều trị, Nhà xuất bản Y học, Hà Nội, 112-198.
- UKPDS Group (2000). Association of glycemia with macrovascular and microvascular complication of type 2 diabetes (UKPDS 35) prospective observational study. BMJ 321, 405 – 12.
- Peter M. Nilsson (2003).Hypertention in diabetes mellitus. Texbook of Diabetes. Third Edition, 2, 55.1 – 55.16.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



