TRỊ SỐ HUYẾT ÁP LÚC NHẬP VIỆN VÀ DỰ HẬU BỆNH NHÂN NHỒI MÁU NÃO CẤP
Nguyễn Đình Toàn, Phạm Thị Thục Anh
Trường Đại học Y Dược, Đại học Huế
DOI: 10.47122/vjde.2021.47.26
TÓM TẮT
Đặt vấn đề: Tăng huyết áp (THA) là một vấn đề phổ biến ở bệnh nhân nhồi máu não, nhiều nghiên cứu đã được thực hiện để tìm hiểu mối liên quan giữa tăng huyết áp và dự hậu bệnh nhân nhưng ảnh hưởng của tăng huyết áp đến dự hậu vẫn chưa được hiểu một cách đầy đủ. Nghiên cứu được thực hiện để khảo sát mối liên quan giữa huyết áp ghi nhận lúc nhập viện và dự hậu bệnh nhân sau 3 tháng. Phương pháp: Nghiên cứu thực hiện trên 96 bệnh nhân được chẩn đoán Nhồi máu não tại Bệnh viện Trung ương Huế từ tháng 7/2019- tháng 3/2020. Sử dụng bộ câu hỏi để thu thập thông tin nghiên cứu. Dự hậu bệnh nhân được ghi nhân sau 3 tháng kể từ khi nhồi máu não được đánh giá qua thang điểm mRankin với điểm 0 – 2 tương ứng với không tàn phế và tàn phế nhẹ, điểm 3 – 5 tương ứng với tàn phế trung bình và nặng, mRS = 6 điểm tương ứng với tử vong. Mối liên quan giữa huyết áp và dự hậu được khảo khát bằng phân tích hồi quy đa biến và đơn biến. Kết quả: Mẫu là 96 với tỷ lệ nam/nữ là 1,5:1, độ tuổi trung bình là 65,7 ± 13,7 tuổi. Tăng huyết áp tâm thu (HATT), huyết áp tâm trương (HATTr) và huyết áp trung bình (HATB) không có mối liên quan với dự hậu bệnh nhân sau 3 tháng. Kết luận: Tăng huyết áp lúc vào viện không có mối liên quan với dự hậu bệnh nhân sau 3 tháng. Kết quả này ủng hộ giả thuyết rằng huyết áp tăng lúc mới vào viện do nhiều nguyên nhân gây ra, sau khi các nguyên nhân gây tăng huyết áp thoáng qua không còn, tăng huyết áp ghi nhận trong những giờ sau mới có khả năng ảnh hưởng đến dự hậu bệnh nhân sau đột quỵ.
Từ khóa: Tăng huyết áp, nhồi máu não, đột quỵ, dự hậu
ABSTRACT
Acute blood pressure levels recorded at admission and long-term outcome in ischemic stroke
Pham Thi Thuc Anh, Nguyen Dinh Toan Hue University of Medicine and Pharmacy
Background: Hypertension is a common problem in patients with cerebral infarction, many studies have been done to understand the association between acute blood pressure levels and long-term outcome in ischemic stroke, but its effect on outcome is not fully understood. The aim of this study was to investigate the association of acute blood pressure levels recorded at admission and long-term outcome in ischemic stroke after 3 months. Methods: A study of 96 patients diagnosed with ischemic stroke at Hue central hospital from July, 2019 to march, 2020. In this study, we use questionnaire to collect essential research information. Functional outcome at 90 days (modified Rankin scale) was recorded with score 0 – 2 corresponding to good outcome, score 3 – 5 corresponding to bad outcome, mRS scores of 6 equals death. The association between blood pressure and the outcome was assessed using logistic regression models, adjusted for confounding variables. Results: We included 96 patients with acute ischemic stroke. Male/female ratio is 1,5:1, average of age as 65,7 ± 13,7 years. Systolic blood pressure, diastolic blood pressure and mean blood pressure were not associated with patient outcome after 3 months. Conclusion: There is no association between higher blood pressure at the time of admission and outcome after 3 months in ischemic stroke. This result supports the hypothesis that hypertension at the time of admission is caused by many causes, after the causes of transient hypertension disappear, the increase in blood pressure recorded in the following hours is likely to affect long-term outcome.
Keywords: Blood pressure, brain ischemia, stroke, outcome
Chịu trách nhiệm chính: Nguyễn Đình Toàn
Ngày nhận bài: 09/01/2021
Ngày phản biện khoa học: 09/02/2021 Ngày duyệt bài: 01/04/2021
Email: [email protected], [email protected]
Điện thoại: 0914000066
1. ĐẶT VẤN ĐỀ
Những năm gần đây đột quỵ đã và đang là vấn đề thời sự cấp thiết của y học đối với mọi quốc gia, mọi dân tộc trên thế giới. Đột quỵ là nguyên nhân thường gặp thứ 2 gây tử vong và tàn tật trên toàn cầu [13] năm 2017.
Trên toàn cầu, 70% đột quỵ và 87% chết và tàn tật liên quan đến đột quỵ xảy ra ở những nước có thu nhập thấp và trung bình. Trong đó tỷ lệ đột quỵ nhồi máu não chiếm tỷ lệ 87%, xuất huyết não 10% và xuất huyết dưới nhện 3% [17]. Người ta thấy rằng hơn một nửa bệnh nhân đột quỵ nhồi máu não không thể trở lại làm việc mặc dù đã điều trị và tập phục hồi chức năng tích cực.
Huyết áp tăng trong giai đoạn sớm của nhồi máu não là một vấn đề thường gặp, ngay cả ở những bệnh nhân trước đó không có tăng huyết áp [18].
Sự tăng huyết áp trong giai đoạn sớm của nhồi máu não được xem là đóng vai trò quan trọng trong duy trì tưới máu não và tuần hoàn bên ở vùng tranh tối tranh sáng. Tuy nhiên, cơ chế chưa được hiểu rõ. Nhiều báo cáo chỉ ra rằng tăng huyết áp giai đoạn đầu liên quan đến tiên lượng xấu [3] trong khi có báo cáo khác cho rằng tăng huyết áp đóng góp đến tiên lượng tốt [4] hay không ảnh hưởng đến tiên lượng đối với dự hậu bệnh nhân bị nhồi máu não cấp [6].
Vì vậy, trong nghiên cứu này chúng tôi thực hiện đề tài “Nghiên cứu trị số huyết áp lúc nhập viện và dự hậu bệnh nhân nhồi máu não cấp”.
Mục tiêu của đề tài:
- Khảo sát một số đặc điểm của bệnh nhân nhồi máu não cấp
- Tìm hiểu mối liên quan giữa trị số huyết áp lúc nhập viện và các yếu tố khác với dự hậu bệnh nhân nhồi máu não sau 3 tháng.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1 Đối tượng nghiên cứu
- Tiêu chuẩn chọn: Bệnh nhân từ 18 tuổi trở lên, được chẩn đoán nhồi máu não lần đầu. Có hồ sơ bệnh án ghi chép đầy đủ, rõ ràng. Bệnh nhân đồng ý tự nguyện tham gia nghiên cứu.
- Tiêu chuẩn loại trừ: Bệnh nhân nhồi máu não thoáng qua. Không có người nhà sống cùng hay không đồng ý tham gia nghiên cứu. U não, chấn thương sọ não, viêm não, màng não hay tai biến mạch máu não trước đó. Bệnh nhân được chẩn đoán suy giảm nhận thức do bệnh Alzheimer hay sa sút trí tuệ do mạch máu trước đây
2.2. Địa điểm và thời gian nghiên cứu:
- Địa điểm: Khoa Đột Quỵ, Bệnh viện Trung ương Huế.
- Thời gian nghiên cứu: Từ tháng 7/2019- 3/2020.
2.3. Thiết kế nghiên cứu:
Nghiên cứu mô tả cắt ngang, tiến cứu.
2.4. Phương tiện nghiên cứu:
- Phiếu thu thập thông tin nghiên cứu
- Bảng đánh giá tình trạng khiếm khuyết thần kinh theo thang điểm NIHSS
- Bảng đánh giá tình trạng giảm khả năng, tàn tật theo thang điểm mRankin
- Bệnh án, khám trực tiếp, gọi điện về nhà bệnh nhân
- Máy tính cài đặt phần mềm SPSS
2.5 Phương pháp tiến hành: Các bệnh nhân đủ tiêu chuẩn được chọn vào nghiên cứu. Ghi nhận các thông tin liên quan đến bệnh nhân, thu thập số liệu từ bệnh án, khám lâm sàng trực tiếp. Sau 3 tháng tiến hành gọi điện thoại về nhà bệnh nhân thu thập số liệu theo thang điểm mRankin với điểm mRS = 0-2 không tàn phế và tàn phế nhẹ, mRS = 3-5 tàn phế trung bình và nặng, mRS =6 tử
2.6. Xử lý số liệu
Sử dụng phần mềm thống kê SPSS 20.0 để phân tích số liệu nghiên cứu.
3. KẾT QUẢ NGHIÊN CỨU
3.1 Đặc điểm bệnh nhân
3.1.1. Đặc điểm chung của bệnh nhân
Bảng 1. Đặc điểm chung của bệnh nhân
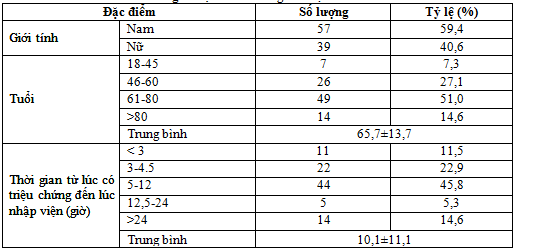 Nhận xét: Kết quả nghiêm cứu cho thấy, bệnh nhân có độ tuổi trung bình 65,7±13,7, giao động từ 28 đến 91 tuổi, phần lớn là bệnh nhân nam chiếm 59,4% (n= 57) gấp 1,5 lần bệnh nhân nữ 40,6% (n=39). Thời gian từ lúc có triệu chứng trung bình là 10,1±11,1 giờ, trong đó tỷ lệ vào viện trong khoảng 5-12 giờ sau khởi phát chiếm tỷ lệ cao nhất 45,8% (n=44).
Nhận xét: Kết quả nghiêm cứu cho thấy, bệnh nhân có độ tuổi trung bình 65,7±13,7, giao động từ 28 đến 91 tuổi, phần lớn là bệnh nhân nam chiếm 59,4% (n= 57) gấp 1,5 lần bệnh nhân nữ 40,6% (n=39). Thời gian từ lúc có triệu chứng trung bình là 10,1±11,1 giờ, trong đó tỷ lệ vào viện trong khoảng 5-12 giờ sau khởi phát chiếm tỷ lệ cao nhất 45,8% (n=44).
3.1.2. Đặc điểm huyết áp lúc nhập viện
Bảng 2. Đặc điểm huyết áp lúc vào viện
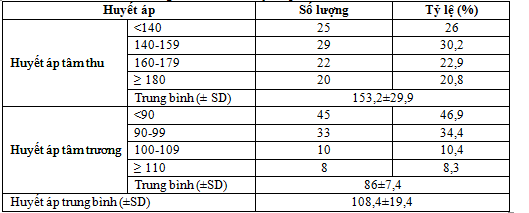 Nhận xét:
Nhận xét:
- Huyết áp tâm thu trung bình 153,2±29,9 mmHg, trong đó tỷ lệ tăng huyết áp chiếm 74%.
- Huyết áp tâm trương trung bình 86±7,4 mmHg, trong đó tỷ lệ tăng huyết áp chiếm 53,1%.
- Huyết áp trung bình là 108,4±19,4
3.1.3. Các yếu tố nguy cơ và bệnh kèm
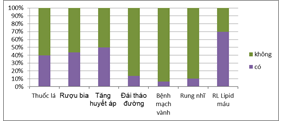
Biểu đồ 1. Các yếu tố nguy cơ và bệnh kèm
Nhận xét: Tỷ lệ hút thuốc lá và uống rượu bia lần lượt là 39,6% và 43,8%. Tỷ lệ bệnh nhân đái tháo đường là 13,5%, rung nhĩ là 10,4%, bệnh mạch vành 6,3%, tăng huyết áp 50% và rối loạn lipid máu chiếm 69,8%.
3.2. Mức độ nặng của bệnh nhân lúc nhập viện và các yếu tố liên quan
3.2.1. Đánh giá bệnh nhân theo thang điểm NIHSS
Bảng 3. Đánh giá bệnh nhân theo thang điểm NIHSS
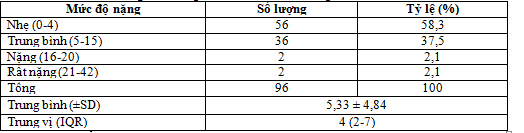 Nhận xét: Điểm NIHSS trung bình của nghiên cứu là 5,33 ± 4,84, trong đó đột quỵ nhẹ chiếm tỷ lệ cao nhất 58,3% (n=56).
Nhận xét: Điểm NIHSS trung bình của nghiên cứu là 5,33 ± 4,84, trong đó đột quỵ nhẹ chiếm tỷ lệ cao nhất 58,3% (n=56).
3.2.2. Đánh giá bệnh nhân theo thang điểm Glasgow
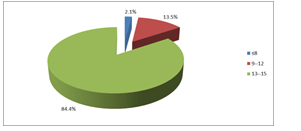
Biểu đồ 2. Đánh giá bệnh nhân theo GCS
Nhận xét: Có 84,4% bệnh nhân có điểm Glasgow từ 13 đến 15 điểm, 15,6% bệnh nhân có điểm Glasgow dưới 13 điểm.
3.2.3. Các yếu tố ảnh hưởng đến mức độ nặng lúc nhập viện
Bảng 4. Các yếu tố ảnh hưởng đến mức độ nặng lúc nhập viện
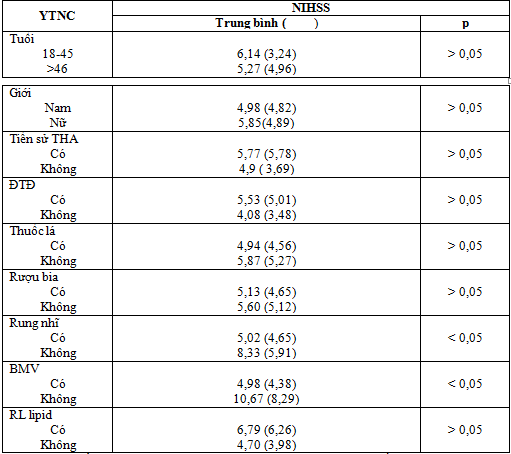
Nhận xét: Mắc bệnh mạch vành và rung nhĩ liên quan có ý nghĩa thống kê với mức độ nặng lúc nhập viện của bệnh nhân được đánh giá qua thang điểm NIHSS (P=0,005 và P= 0,049). Không có mối liên hệ giữa điểm NIHSS với các yếu tố nguy cơ không thể thay đổi khác như tuổi, giới, tiền sử tăng huyết áp, đái tháo đường, cũng như các yếu tố có thể thay đổi như hút thuốc lá, uống rượu bia hay rối loạn lipid máu.
3.3 Mối liên quan giữa trị số huyết áp lúc nhập viện và các yếu tố khác với dự hậu bệnh nhân
3.3.1. Dự hậu bệnh nhân theo thang điểm modifed Rankin
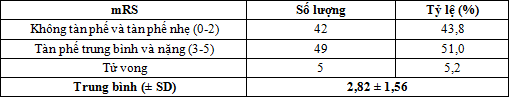
Bảng 5. Dự hậu bệnh nhân theo thang điểm modifed Rankin
 Nhận xét:
Nhận xét:
- Điểm mRankin trung bình sau 3 tháng của mẫu nghiên cứu là 2,82 ± 1,56.
- Sau 3 tháng có 43,8% bệnh nhân không tàn phế và tàn phế nhẹ, 51,0% bệnh nhân có tàn phế trung bình và nặng và 5,2% bệnh nhân tử vong
3.3.2 Mối liên quan giữa tăng huyết áp và các yếu tố khác với dự hậu
Bảng 6. Phân tích hồi quy logistic đa biến liên quan giữa trị số huyết áp và một số yếu tố khác với tử vong
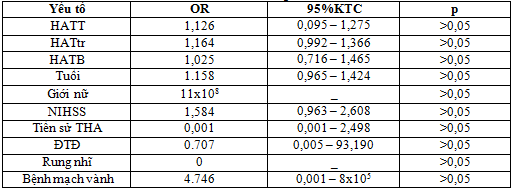 Nhận xét: Qua phân tích hồi quy logistic đa biến cho thấy, không có yếu tố nào có giá trị tiên lượng độc lập với tử vong sau 3 tháng.
Nhận xét: Qua phân tích hồi quy logistic đa biến cho thấy, không có yếu tố nào có giá trị tiên lượng độc lập với tử vong sau 3 tháng.
Bảng 7. Phân tích hồi quy logistic đa biến liên quan giữa trị số huyết áp và một số yếu tố khác với mức độ tàn phế sau 3 tháng
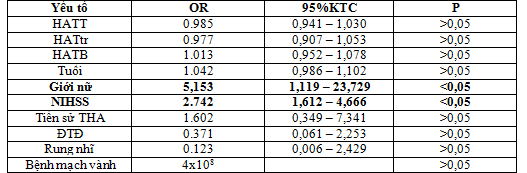 Nhận xét:
Nhận xét:
- Qua phân tích hồi quy logistic đa biến cho thấy giới nữ và điểm NIHSS lúc vào viện là các yếu tố tiên lượng độc lập với mức độ tàn phế trung bình và nặng sau 3 tháng ở bệnh nhân nhồi máu não với giới (OR=5,153; 95%KTC=1,119 – 23,729; p<0,05) và NIHSS (OR=2,742; 95%KTC=1,612 – 4,666 ;p<0,05)
- Không có mối liên quan giữa trị số huyết áp tâm thu, huyết áp tâm trương và huyết áp trung bình đối với mức độ tàn phế sau 3 tháng.
4. BÀN LUẬN
4.1 Một số đặc điểm của bệnh nhân nhồi máu não cấp
Huyết áp tâm thu trung bình lúc nhập viện trong nghiên cứu của chúng tôi là 153,2 ± 29,9 mmHg. Kết quả này tương đương với nghiên cứu của Gillian M. S. (2009) là 154,1 ± 26,6mmHg [6]. Thấp hơn nghiên cứu của Bager J. E. (2018) là 166 ± 29.7 mmHg [4].
Huyết áp tâm trương trung bình lúc nhập viện là 86 ± 7,4. Tương đương với nghiên cứu của Gillian M. S. (2009) là 83,8 ± 16 mmHg [6]. Thấp hơn nghiên cứu của Bager J. E. (2018) là 92 ± 16.2mmHg [4].
Huyết áp trung bình lúc nhập viện trong nghiên cứu của chúng tôi là 108,4 ± 19,4 mmHg. Thấp hơn nghiên cứu của Bager J. E. (2018) là 116 ± 18.4 mmHg [4].
Lý do của sự khác biệt giữa huyết áp này có lẽ là do tuổi của bệnh nhân trong nghiên cứu của chúng tôi thấp hơn so với tuổi trong nghiên cứu của Bager J. E., tuổi càng cao, tỷ lệ đột quỵ càng cao [16]. Do đó tỷ lệ tăng huyết áp trong giai đoạn cấp cũng tăng. Hơn nữa, tuổi cũng là một yếu tố nguy cơ quan trọng của tăng huyết áp.
Điểm NIHSS trung bình của nghiên cứu là 5,33 ± 4,84, trong đó đột quỵ nhẹ chiếm tỷ lệ cao nhất 58,3%.
Nghiên cứu của chúng tôi cho thấy, điểm NIHSS trung bình là 5,33 ± 4,84, trung vị (KTC) là 4 (2 – 7). Trong đó, nhóm chiếm tỷ lệ cao nhất là nhóm từ 0 – 4 điểm với tỷ lệ là 68,3%, đứng thứ 2 là nhóm từ 5-15 điểm vớ tỷ lệ là 37,5%. Kết quả này gần tương đương với nghiên cứu của Huỳnh Thị Phương Minh (2015) với điểm NIHSS trung bình là 6,79 và nhóm 5 – 15 chiếm tỷ lệ cao nhất (75%)[1]. Điểm NIHSS trung bình trong nghiên cứu của chúng tôi thấp hơn khi so sánh với kết quả của Đỗ Văn Việt (2016), có NIHSS trung bình là 9,83 ± 4,78 [2], và thấp hơn so với kết quả của Bager J. E.(2018) có NIHSS trung bình là 7.3
± 6.7 [4]. Sự khác biệt này có thể là do cỡ mẫu nghiên cứu khác nhau, các đặc điểm và về tuổi, bệnh kèm và các yếu tố nguy cơ khác nhau ở mẫu nghiên cứu của chúng tôi và các nghiên cứu trên.
4.2. Mối liên quan giữa trị số huyết áp lúc nhập viện và các yếu tố khác đối với dự hậu bệnh nhân nhồi máu não
Tăng huyết áp trong giai đoạn cấp của nhồi máu não chiếm tỷ lệ cao [18]. Trong nghiên cứu của chúng tôi, tỷ lệ tăng huyết áp tâm thu là 74%. Kết quả này tương đương với kết quả trong nghiên cứu của Qureshi A. I. với tỷ lệ tăng huyết áp tâm thu trong nhồi máu não cấp là 77% [15].
Kết quả nghiên cứu của chúng tôi cho thấy tăng huyết áp lúc nhập viện ở bệnh nhâu sau nhồi máu não không liên quan đến dự hậu ở bệnh nhân sau 3 tháng.
Khi bệnh nhân mới vào viện, những nguyên nhân có thể gây tăng huyết áp gồm có tăng huyết áp thoáng qua do stress khi nhập viện [5], tăng huyết áp do những nguyên nhân này sẽ giảm nhanh chóng khi các yếu tố trên được giải quyết, ngược lại nếu huyết áp tăng trong vài ngày, ví dụ như phản xạ Cushing trong tăng áp lực nội sọ thứ phát do phù não, tăng huyết áp sẽ tồn tại trong vài giờ đến vài ngày. Một giả thiết khác được đặt ra là tăng huyết áp là phản ứng sinh lý nhằm đáp ứng nhu cầu tưới máu của vùng động mạch bị tắc, tăng huyết áp trong trường hợp này cũng tồn tại lâu trừ khi động mạch bị tắc được tái thông. Do vậy, khi bệnh nhân mới vào viện, sự tăng huyết áp bao gồm tất cả các nguyên nhân trên, sau một vài giờ đến 24 giờ, những nguyên nhân làm tăng huyết áp thoáng qua không còn nữa, khi ấy huyết áp tăng đo được trong khoảng thời gian sau này mới có thể có mối liên quan đến dự hậu bệnh nhân. Như vậy, tăng huyết áp lúc vào viện không có mối liên quan có ý nghĩa đến dự hậu của bệnh nhân là hợp lý và giải thích được kết quả nghiên cứu của chúng tôi. Kết quả này cũng tương đồng với kết quả trong nghiên cứu của Gillian M. S. (2009), không thấy mối liên quan của huyết áp lúc vào viện và dự hậu bệnh nhân sau 3 tháng và huyết áp tăng trong 24 giờ mới liên quan đến dự hậu xấu sau 3 tháng [6].
Tuy nhiên, một vài nghiên cứu trước đây cho thấy những kết quả khác nhau khi tìm hiểu mối liên quan giữa tăng huyết áp lúc nhập viện và dự hậu ở bệnh nhân nhồi máu não. Mỗi nghiên cứu ủng hộ cho một giả thuyết khác nhau về mối liên quan này.
Nghiên cứu của Bager J. E. (2018) chỉ ra mối liên quan giữa tăng huyết áp lúc vào viện và dự hậu tốt ở bệnh nhân sau 3 tháng. Giả thuyết được lấy để giải thích cho nghiên cứu là tăng huyết áp trong đột quỵ là phản ứng sinh lý có lợi nhằm đáp ứng sự tăng nhu cầu tưới máu nên dẫn đến dự hậu tốt hơn [4]. Nghiên cứu trước đây góp phần ủng hộ giả thiết này là nghiên cứu của Mattle H.P. (2005), cho thấy trị số huyết áp đo lúc 12 sau liệu pháp tiêu sợi huyết thì cao hơn ở bệnh nhân không được tái tưới máu đầy đủ so với những bệnh nhân tái tưới máu đầy đủ [14]. Điều này cho thấy rằng nếu bệnh nhân được tái thông thì huyết áp sẽ hạ, còn nếu vẫn không được tái thông hoặc tái thông không đủ thì huyết áp sẽ cao để tăng tưới máu. Tuy nhiên, Koji Ishitsuka (2014) cho rằng vì mạch máu đã tắc nên dù huyết áp cao để phản ứng lại tăng tưới máu tạm thời nhưng tổng thể lại tăng huyết áp kéo dài do mạch máu bị tắc đó chưa được tái thông vẫn sẽ dẫn đến dự hậu xấu hơn những bệnh nhân ban đầu không tăng huyết áp do có sự tưới máu hay tái thông phần nào, Koji Ishitsuka cho rằng điều này có thể là nguyên nhân bên dưới của mối liên quan giữa tăng huyết áp sau đột quỵ (đo trung bình trong 24 giờ) và dự hậu chức năng xấu sau 3 tháng [12]. Hơn nữa, trong nghiên cứu của mình, Bager J. E. giải thích rằng tuổi trung bình của nghiên cứu (78.4 ± 8.0 tuổi) cao hơn đáng kể so với các nghiên cứu trước đây cũng như nghiên cứu của chúng tôi [4], do đó, nghiên cứu của Bager J. E. làm sáng tỏ tầm quan trọng của huyết áp trong pha cấp ở bệnh nhân trong nhóm tuổi cao hơn so với cho cả tất cả các nhóm tuổi. Điều này đưa đến việc thúc đẩy các nghiên cứu sâu hơn về ảnh hưởng giữa tăng huyết áp trong pha cấp (bao gồm huyết áp lúc vào viện và huyết áp đo trong khoảng thời gian lâu hơn trong pha cấp) và dự hậu ở bệnh nhân nhồi máu não giữa các nhóm tuổi cần được thực hiệu để hiểu rõ hơn về vấn đề này.
Mặt khác, nghiên cứu Ahmed N. (2001) cho thấy có sự liên hệ giữa tăng huyết áp lúc vào viện và dự hậu xấu của bệnh nhân. Kết quả này ủng hộ cho giả thiết tăng huyết áp làm gián đoạn hàng rào máu não làm tăng khả năng phù não và chuyển dạng xuất huyết dẫn đến dự hậu xấu [8], [19]. Tuy nhiên, giả thiết này chỉ đúng trên động vật và chưa có bằng chứng trên người nếu không dùng tiêu sợi huyết [7], [8].
Lý do có sự khác biệt giữa nghiên cứu của chúng tôi và Ahmed N. còn có thể là do thời gian lúc từ lúc khởi phát đến lúc vào viện khác nhau dẫn tới thời gian đo huyết áp khác nhau, phương pháp đo lường huyết áp khác nhau, dữ liệu huyết áp được phân tích khác nhau (liên tục hay phân nhóm), phương pháp đo lường dự hậu không đồng nhất. Cụ thể như, dự hậu trong nghiên cứu của Ahmed N. đánh giá lúc 21 ngày và sau 24 tuần (khoảng 1 và 6 tháng) còn trong nghiên cứu của chúng tôi đánh giá sau 3 tháng, Ahmed N. sử dụng thang điểm Barthel index scores với điểm cắt là dưới 60 điểm là dự hậu xấu còn trong nghiên cứu của chúng tôi sử dụng đang điểm mRankin với điểm từ 3 trở lên là dự hậu xấu.
Nhiều nghiên cứu đã được thực hiện nhằm mục đích cung cấp thông tin về dự hậu của bệnh nhân sau đột quỵ. Theo Jorgensen H.S. (1995) thời gian hồi phục trung bình là từ 3-6 tháng sau đột quỵ, thời gian này phụ thuộc vào mức độ nặng của bệnh [9]. Tuổi và mức độ nặng lúc nhập viện là những yếu tố tiên lượng dự hậu quan trọng nhất [11]. Bệnh nhân được xem là nhẹ khi nhập viện nhìn chung có tỷ lệ hồi phục cao hơn sau đột quỵ. Điểm NIHSS dưới 5 liên quan điển hình với dự hậu tốt, chiếm 70% [10]. Kết quả của chúng tôi cho kết quả mức độ nặng lúc nhập viện qua thang điểm NIHSS và giới tính nữ có giá trị tiên đoán độc lập với mức độ tàn phế trung bình và nặng sau 3 tháng. Cụ thể là điểm NIHSS càng cao thì liên quan đến tàn phế từ trung bình đến nặng (OR = 2.742; 95% KTC =1,612 – 4,666, p< 0,05), giới nữ liên quan đến tàn phế trung bình đến nặng (OR = 5,153; 95% KTC=1,119 – 23,729, p<0,05).
5. KẾT LUẬN
Huyết áp tâm thu trung bình lúc nhập viện trong nghiên cứu của chúng tôi là 153,2 ± 29,9 mmHg, huyết áp tâm trương trung bình là 86 ± 7,4 mmHg, huyết áp trung bình là 108,4 ± 19,4 mmHg.
Điểm NIHSS trung bình của nghiên cứu là 5,33 ± 4,84, trong đó đột quỵ nhẹ chiếm tỷ lệ cao nhất 58,3%.
Không có mối liên quan giữa tăng huyết áp tâm thu, huyết áp tâm trương và huyết áp trung bình lúc vào viện và dự hậu bệnh nhân sau 3 tháng (bao gồm tử vong và mức độ tàn phế). Điểm NIHSS lúc vào viện cao, giới nữ có giá trị tiên đoán độc lập với mức độ tàn phế trung bình và nặng sau 3 tháng.
TÀI LIỆU THAM KHẢO
- Huỳnh Thị Phương Minh, Ngô Văn Truyền, (2015), Đặc điểm lâm sàng, cận lâm sàng nhồi máu não cấp tại bệnh viện Đa khoa trung tâm Tiền Giang, Hội thần kinh học Việt
- Đỗ Văn Việt, Nguyễn Văn Tuấn, Nguyễn Đăng Hải, Nguyễn Minh Hiện, (2016), ” Đặc điểm đột quỵ nhồi máu não tại Bệnh viện Quân y 103″, Tạp chí Y-Dược học quân sự, pp. 56-62.
- Ahmed N., Wahlgren G., (2001), “High initial blood pressure after acute stroke is associated with poor functional outcome”, 249 (5), pp. 467-473.
- Bager J. E., Hjalmarsson C., Manhem K., Andersson B., (2018), “Acute blood pressure levels and long-term outcome in ischemic stroke”, Brain and behavior, 8 (6), pp. e00992-e00992.
- Bo C. , Kjell A., Erik H., (1991), “Factors influencing admission blood pressure levels in patients with acute stroke”, 22 (4), pp. 527-530.
- Gillian M. S., Myzoon A., Ashfaq S., Philip M.W. B., (2009), “Relationship Between Hyperacute Blood Pressure and Outcome After Ischemic Stroke”, 40 (6), pp. 2098-2103.
- Gillian M. S., Philip M. W. B., Laura J. G., Thierry M., et al, (2009), “The Relationship Between Baseline Blood Pressure and Computed Tomography Findings in Acute Stroke”, 40 (1), pp. 41- 46.
- Jo L. B. , Phillip .M.W. B. , Stephen J. P., Peter A.G. S., (2002), “Blood Pressure and Clinical Outcomes in the International Stroke Trial”, 33 (5), pp. 1315-1320.
- Jorgensen H. S., Nakayama H., Raaschou
- O., Vive-Larsen J., et al, (1995), “Outcome and time course of recovery in stroke. Part I: Outcome. The Copenhagen Stroke Study”, Arch Phys Med Rehabil, 76 (5), pp. 399-405.
- Khatri P., Conaway M. R., Johnston K. C., Acute Stroke Accurate Prediction Study Investigators, (2012), “Ninety-day outcome rates of a prospective cohort of consecutive patients with mild ischemic stroke”, Stroke, 43 (2), pp. 560-562.
- Knoflach M., Matosevic B., Rücker M., Furtner M., et al, (2012), “Functional recovery after ischemic stroke—A matter of age”, Neurology, 78 (4), pp. 279.
- Koji I., Masahiro K., Jun H., Kenji F., et al, (2014), “High Blood Pressure After Acute Ischemic Stroke Is Associated With Poor Clinical Outcomes”, 63 (1), pp. 54- 60.
- Krishnamurthi R. V., Ikeda T., Feigin V. L., (2020), “Global, Regional and Country-Specific Burden of Ischaemic Stroke, Intracerebral Haemorrhage and Subarachnoid Haemorrhage: A Systematic Analysis of the Global Burden of Disease Study 2017”, Neuroepidemiology, pp. 1-9.
- Mattle H.P., Kappeler L., Arnold M. , Fischer U., et al, (2005), “Blood pressure and vessel recanalization in the first hours after ischemic stroke”, Stroke 36 pp. 264– 268
- Qureshi A. I., Ezzeddine M. A., Nasar A., Suri M. Fareed K., et al, (2007), “Prevalence of elevated blood pressure in 563704 adult patients with stroke presenting to the ED in the United States”, The American Journal of Emergency Medicine, 25 (1), pp. 32-38.
- Rothwell P. M., Coull A. J., Giles M. F., Howard S. C., et al, (2004), “Change in stroke incidence, mortality, case-fatality, severity, and risk factors in Oxfordshire, UK from 1981 to 2004 (Oxford Vascular Study)”, The Lancet, 363 (9425), pp. 1925-1933.
- Virani S. S., Alonso A., Benjamin E. J., Bittencourt M. S., et al, (2020), “Heart Disease and Stroke Statistics-2020 Update: A Report From the American Heart Association”, Circulation, 141 (9), pp. e139-e596.
- Wallace J. D., Levy L. L., (1981), “Blood Pressure After Stroke”, JAMA, 246 (19), pp. 2177-2180.
- Yong M. , Kaste M. , (2008 ), “Association of Characteristics of Blood Pressure Profiles and Stroke Outcomes in the ECASS-II Trial”, Stroke, 39 (2), pp. 366-372.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




