ĐÁNH GIÁ BIẾN ĐỔI GLUCOSE MÁU SAU SINH Ở NGƯỜI BỆNH PHÁT HIỆN ĐÁI THÁO ĐƯỜNG KHI MANG THAI TẠI KHOA NỘI TIẾT SINH SẢN
Vũ Thị Hiền Trinh, Vũ Thị Hoài Thu, Phạm Quang Đạt
Khoa Nội tiết sinh sản, Bệnh viện Nội tiết Trung ương
DOI: 10.47122/vjde.2021.50.18
ABSTRACT
Evaluation of the oral glucose tolerance test (OGTT) and relative risks after delivery among gestational diabetes mellitus at Reproductive Endocrine Department
Objective: To evaluate the oral glucose tolerance test ( OGTT) and relative risks among gestational diabetes, including gestational diabetes mellitus (GDM) and pregestational diabetes mellitus (PGDM) at 6 weeks following delivery with OGTT. Methodology: Prospective study with 100 women including: 50 PGDM and 50 GDM in Reproductive endocrine department, Hospital of Endocrinology from 2/2020 to 10/2020. Blood glucose target of these women have been obtained by lifestyles and diet and insulin. After delivery 6 weeks, they were rescreened with OGTT. Results: Group of PGDM have higher rate abnormal glucose tolerance than GDM (80% vs 50%, p=0,002). Fasting plasma glucose level ≥ 5,6 mmol/l and injected insulin in pregnancy increased risk abnormal glucose tolerance after delivery (OR=6,06 vs 2,03; p<0,05). Conclusion: PGDM in pregnancy increased risk abnormal glucose tolerance after delivery than GDM. Everyone who have diabetes in pregnancy should have been screened with OGTT, especially those with PGDM.
Key words: Gestational diabetes mellitus (GDM) and pregestational diabetes mellitus (PGDM), oral glucose tolerance test (OGTT)
TÓM TẮT
Mục tiêu: Đánh giá tỉ lệ rối loạn dung nạp glucose sau sinh ở 2 nhóm thai phụ đái tháo đường mang thai và đái tháo đường thai kì và một số yếu tố liên quan với tình trạng rối loạn dung nạp glucose. Phương pháp nghiên cứu:
Tiến cứu mô tả cắt ngang; từ tháng 2/2020 đến tháng 10/2020 tại khoa Nội tiết sinh sản – Bệnh viện Nội tiết trung ương. Có 100 thai phụ được lựa chọn: trong đó 50 thai phụ đái tháo đường mang thai (ĐTĐ mang thai) và 50 thai phụ đái tháo đường thai kì (ĐTĐTK). Các ĐTNC này được khám, theo dõi và kiểm soát glucose máu bằng chế độ dinh dưỡng hay insulin. Sau sinh 6 tuần được hẹn tái khám để làm nghiệm pháp dung nạp glucose đánh giá lại chuyển hóa glucose. Kết quả cho thấy: nhóm đái tháo đường mang thai có 80% các ĐTNC còn tồn tại rối loạn dung nạp glucose ở các mức độ (rối loạn glucose lúc đói 6%; suy giảm dung nạp glucose 30%; đái tháo đường 44%); nhóm đái tháo đường thai kì có 50% ĐTNC còn tồn tại rối loạn dung nạp glucose ở các mức độ (2% rối loạn glucose lúc đói, 34% suy giảm dung nạp glucose; 14% đái tháo đường); sự khác biệt có ý nghĩa thống kê (p = 0,002). Tình trạng rối loạn dung nạp glucose sau sinh có liên quan với tăng glucose máu lúc đói ≥ 5,6 mmol/l khi mang thai (OR=6,06; p=0,015) và dùng insulin khi mang thai (OR=2,03; p=0,0001). Kết luận: Nhóm ĐTĐ mang thai có tỉ lệ rối loạn dung nạp glucose sau sinh cao hơn nhóm ĐTĐTK; tăng glucose máu lúc đói ≥ 5,6 mmol/l và có dùng insulin khi mang thai có mối liên quan làm tăng nguy cơ rối loạn dung nạp glucose sau sinh. Do đó cần sàng lọc đái tháo đường sau sinh 6 tuần bằng nghiệm pháp dung nạp glucose cho tất cả thai phụ mắc ĐTĐ khi mang thai đặc biệt những thai phụ đạt tiêu chuẩn ĐTĐ mang thai. Từ khóa: Đái tháo đường thai kỳ, đái tháo đường mang thai, dung nạp glucse đường uống
Tác giả liên hệ: Vũ Thị Hiền Trinh Email: [email protected] Ngày nhận bài: 1/11/2021
Ngày phản biện khoa học: 10/11/2021 Ngày duyệt bài: 15/12/2021
1. ĐẶT VẤN ĐỀ
Đái tháo đường là một trong những rối loạn chuyển hóa thường gặp nhất trong thời gian mang thai. Rối loạn chuyển hóa này được đặc trưng bởi sự suy giảm dung nạp glucose phát hiện lần đầu trong thai kì do giảm nhạy cảm insulin kết hợp với thiết hụt bài tiết insulin.
Trong những năm qua, tỉ lệ đái tháo đường ngày càng tăng lên trên thế giới cũng như Việt Nam. Tỉ lệ mắc này tăng cao hơn trong nhóm phụ nữ cao tuổi và thừa cân béo phì. Có sự khác biệt lớn trong tỉ lệ mắc đái tháo đường trong thai kì ở các chủng tộc dân số khác nhau và áp dụng các tiêu chuẩn chẩn đoán khác nhau; tỉ lệ đái tháo đường thai kì có thể tới 14% các phụ nữ mang thai.
Sự khác nhau giữa các phương tiện và tiêu chuẩn chẩn đoán tạo ra sự khó khăn khi so sánh tỉ lệ mắc giữa các quốc gia.
Năm 2010 sau nghiên cứu HAPO kết thúc, nhóm các nhà nghiên cứu quốc tế và đái tháo đường và thai kì đã đưa ra khái niệm “overt diabetes – đái tháo đường rõ khi mang thai”, được định ngĩa là những phụ nữ mang thai có mức glucose máu đạt tiêu chuẩn chẩn đoán đái tháo đường dành cho người không mang thai. Định nghĩa này sau đó được công nhận và sử dụng rộng rãi bởi WHO 2013, ADA 2011 và VADE.
Đái tháo đường trong thai kì gây ra nhiều biến chứng trước mắt cũng như lâu dài cho mẹ và cho con. Khoảng 60% phụ nữ có tiền sử ĐTĐTK sẽ tiến triển thành ĐTĐ típ 2 sau này. Mỗi lần mang thai sau sẽ làm tăng 3 lần nguy cơ mắc ĐTĐ típ 2. Hơn thế nữa, nguy cơ trở thành ĐTĐ típ 2 sẽ tăng 2 – 3 % mỗi năm. Do đó, chúng tôi thực hiện đề tài: “Đánh giá biến đổi glucose máu sau sinh ở người bệnh phát hiện đái tháo đường khi mang tại khoa Nội tiết sinh sản” với 2 mục tiêu:
- Xác định tỉ lệ rối loạn glucose sau sinh 6 tuần của đối tượng nghiên cứu
- Khảo sát mối liên quan giữa tình trạng rối loạn dung nạp glucose sau sinh với một số yếu tố.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
Những phụ nữ mang thai lần đầu phát hiện ĐTĐ điều trị tại khoa Nội tiết sinh sản từ tháng 2/2020 đến tháng 10/2020 được chia thành 2 nhóm: ĐTĐ trong thai kì (diabetes in pregnancy) và ĐTĐTK (gestational diabetes) và đồng ý tham gia nghiên cứu.
Tiêu chuẩn lựa chọn
Tiêu chuẩn chẩn đoán ĐTĐ trong thai kì và ĐTĐTK: áp dụng tiêu chuẩn của WHO 2013. Chẩn đoán xác định khi đạt ít nhất một giá trị trên ngưỡng tại bất kì thời điểm nào trong thai kì.
Tiêu chuẩn loại trừ
- Những phụ nữ mang thai đã được chẩn đoán ĐTĐ (típ 1 hoặc típ 2 hoặc các thể ĐTĐ khác) từ trước khi mang thai; có hay không điều trị thuốc ĐTĐ.
- Những phụ nữ đang điều trị các bệnh (basedow, hội chứng cushing, suy thượng thận, to đầu chi) và/hoặc đang sử dụng glucocorticoid.
- Những phụ nữ không đồng ý tham gia nghiên cứu.
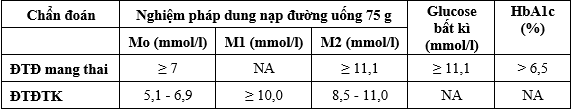
2.2. Phương pháp nghiên cứu
- Thiết kế nghiên cứu: Tiến cứu mô tả cắt ngang
- Cỡ mẫu: Lấy mẫu thuận tiện
2.2.3. Sơ đồ nghiên cứu
2.2.4. Tiêu chí đánh giá
- BMI: theo tiêu chuẩn của WHO cho khu vực châu Á – Thái Bình Dương
- Glucose máu lúc đói: lấy máu tĩnh mạch vào buổi sáng, sau nhịn đói ít nhất 8 tiếng
- Phân độ tăng huyết áp: theo JNC VII
- Tiêu chuẩn chẩn đoán ĐTĐ típ 2, rối loạn glucose lúc đói và suy giảm dung nạp glucose (theo ADA 2019).
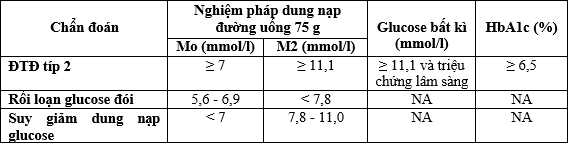
Mục tiêu điều trị trong thai kì: theo khuyến cáo của ADA năm 2019.
Chỉ định điều trị insulin: theo vụ Sức khỏe bà mẹ trẻ em – Bộ Y tế 2018.
- Phân tích số liệu: bằng phần mềm SPSS 0
- Đạo đức trong nghiên cứu: Tất cả các phương pháp trên được giải thích và được sự đồng ý của bệnh nhân trước khi thực hiện. Đảm bảo an toàn tuyệt đối thông tin cá nhân, tôn trọng quyền lợi và quyết định của người bệnh.
– Các chỉ định can thiệp tuân thủ theo hướng dẫn của các tổ chức y tế IDF, WHO, ADA và bộ Y tế Việt Nam.
3. KẾT QUẢ NGHIÊN CỨU
Trong thời gian từ tháng 2/2020 đến tháng 10/2020 chúng tôi đã thu thập được 100 ĐTNC đủ tiêu chuẩn: 50 ĐTĐ mang thai và 50 ĐTĐTK. (quy ước: nhóm 1 ĐTĐ mang thai; nhóm 2: ĐTĐTK)
3.1. Một số đặc điểm chung của ĐTNC và tỉ lệ rối loạn dung nạp glucose sau sinh
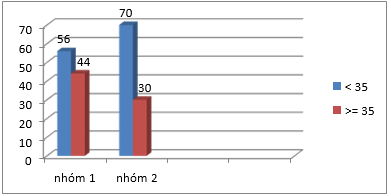
Biểu đồ 3.1. Phân bố ĐTNC theo tuổi mẹ Tuổi trung bình của nhóm 1 và nhóm 2 không khác biệt (p>0,05).
Bảng 3.1. Phân bố ĐTNC theo BMI trước sinh
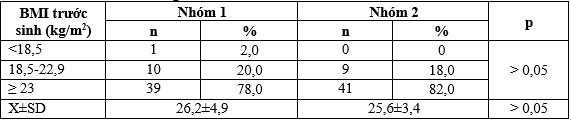
Tỉ lệ ĐTNC có BMI ≥ 23 ở 2 nhóm nghiên cứu không có sự khác biệt (p>0,05).
Bảng 3.2. Phân bố ĐTNC theo tiền sử bản thân
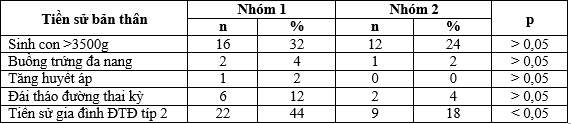
Tỉ lệ ĐTNC có tiền sử gia đình mắc ĐTĐ típ 2 ở 2 nhóm nghiên cứu có khác biệt (p < 0,05).
Bảng 3.3. Đặc điểm HbA1C, Fructosamin, Insulin C-peptid
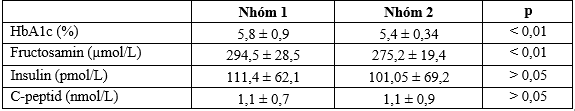
HbA1c và Fructosamin nhóm 1 cao hơn nhóm 2 ( p<0,05). Insulin và C-peptid không có sự khác biệt giữa 2 nhóm (p>0,05).
Bảng 3.4. Tỉ lệ rối loạn glucose sau sinh
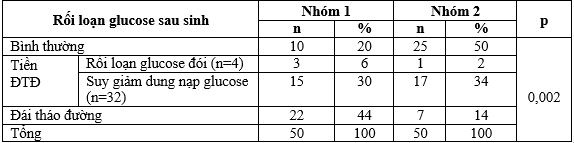
Tỉ lệ ĐTĐ sau sinh 6 tuần của nhóm 1 cao hơn nhóm 2 có ý nghĩa thống kê (p < 0,05).
Bảng 3.5. Đặc điểm glucose trung bình các thời điểm của NPDNG sau sinh
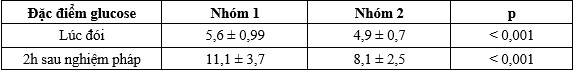
Glucose máu ở các thời điểm NPDNG sau sinh của nhóm 1 cao hơn nhóm 2 có ý nghĩa thống kê (p < 0,001).
3.2. Mối liên quan giữa tình trạng rối loạn dung nạp glucsoe sau sinh với một số yếu tố
Bảng 3.6. Liên quan giữa rối loạn glucose sau sinh và tăng glucose lúc đói (≥ 5,6 mmol/l) khi mang thai
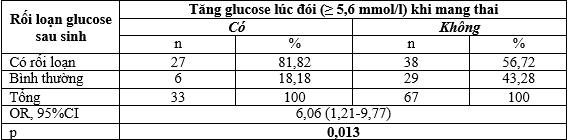
Tăng glucose máu lúc đói (≥ 5,6 mmol/l) khi mang thai là yếu tố nguy cơ làm tăng 6 lần tỉ lệ rối loạn chuyển hóa glucose sau sinh. Sự khác biệt có ý nghĩa thống kê với p < 0,05.
Bảng 3.7. Mối liên quan giữa rối loạn glucose sau sinh và dùng insulin khi mang thai
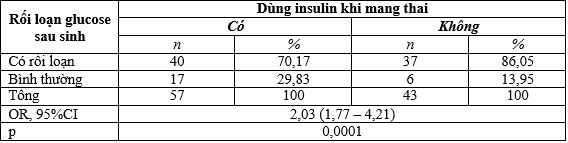
χ² test,OR
Từ kết quả trên cho thấy trong nhóm ĐTNC cần điều trị insulin khi mang thai có nguy cơ rối loạn glucose sau sinh cao 2,03 lần nhóm không dùng insulin (OR=2,03, 95%CI: (1,77 – 4,21), sự khác biệt có ý nghĩa thống kê (p<0,05).
4. BÀN LUẬN
4.1. Đặc điểm chung ĐTNC
4.1.1. Tuổi mang thai
Trong nghiên cứu của chúng tôi có tổng 100 ĐTNC, trong đó 50 thai phụ ĐTĐ mang thai (nhóm 1) và 50 thai phụ ĐTĐTK (nhóm 2). Tuổi trung bình của nhóm 1 là 33,25 ± 5 và trung bình của nhóm 2 là 32,5 ± 7,8; sự khác biệt không có ý nghĩa thống kê. Kết quả của chúng tôi cao hơn so với nghiên cứu của Nguyễn Thu Hiền và cs (28,6) [1]; nghiên cứu của Lê Quang Toàn và cs thì 72,1% ĐTNC có tuổi từ 25-34 [2], nghiên cứu của Trịnh Ngọc Anh và cs tuổi trung bình là 34,2 [3].
Nghiên cứu của Lê Xuân Trọng và cs, tỉ lệ mắc ĐTĐTK tăng theo tuổi thai, cao nhất nhóm >35 tuổi với tỉ lệ 37,5%, thấp nhất nhóm < 25 tuổi (7,5%); sự khác biệt có ý nghĩa thống kê [4].
4.1.2. BMI trước mang thai
BMI cao (thừa cân, béo phì) trước sinh là yếu tố nguy cơ cao cho ĐTĐTK. Kết quả của chúng tôi phần lớn các ĐTNC có BMI > 23: nhóm 1 có 78%; nhóm 2 có 82%, sự khác biệt không có ý nghĩa thống kê (p>0,05). Theo nghiên cứu của Nguyễn Thu Hiền và cs, BMI trung bình của ĐTNC là 21,4 [1] và Lê Quang Toàn và cs là 20,9 [2]; nghiên cứu của Trịnh Ngọc Anh và cs, BMI trung bình là 22,02 [3]. Thừa cân, béo phì trước mang thai là yếu tố nguy cơ của ĐTĐTK được các tổ chức Nội tiết – ĐTĐ lớn trên thế giới khuyến cáo. Cứ mỗi đơn vị BMI tăng lên thì tỉ lệ mắc ĐTĐTK tăng lên 0,92%.
Đối với thai phụ thừa cân, béo phì trung bình, béo phì nặng trước mang thai thì OR mắc ĐTĐTK tương ứng là 1,97; 3,01 và 5,55. Nguy cơ ĐTĐTK có mối liên quan dương tính với BMI trước mang thai [5].
4.1.3. Tiền sử bản thân và gia đình
- Sinh con to > 3500g: ở nhóm 1, tỉ lệ ĐTNC có tiền sử sinh con to >3500g là 32%; nhóm 2 có tỉ lệ 24%; sự khác biệt không có ý nghĩa thống kê (p>0,05). Theo Tạ Văn Bình và cs năm 2004 bệnh nhân có tiền sử sinh con to >3500g thì tỉ lệ ĐTĐTK cao hơn so với nhóm không có tiền sử này; sự khác biệt có ý nghĩa thống kê với OR = 2,34 [6].
- Đái tháo đường thai kì: trong nghiên cứu này, tỉ lệ ĐTNC có tiền sử ĐTĐTK ở lần mang thai trước của nhóm 1 là 12 %; nhóm 2 là 4%; sự khác biệt không có ý nghĩa thống kê. Kết quả này cao hơn nghiên cứu của Nguyễn Thu Hiền và cs (2019) là 6,9% [1]. Nghiên cứu của Nguyễn Kim Liên (2010) thì 100% trường hợp có tiền sử ĐTĐTK thì đều mắc ĐTĐTK ở lần mang thai tiếp theo [7]. Theo Ahmad Moradi, tiền sử ĐTĐTK là yếu tố nguy cơ quan trọng nhất của ĐTĐTK. Phụ nữ có tiền sử ĐTĐTK thì tăng 3,86 lần nguy cơ ĐTĐTK ở lần mang thai sau [8].
- Tiền sử gia đình có người mắc ĐTĐ típ 2: kết quả của chúng tôi cho thấy tỉ lệ yếu tố nguy cơ tiền sử gia đình (quan hệ bậc 1) có người mắc ĐTĐ ở nhóm 1 là 44%, nhóm 2 là 18%; sự khác biệt có ý nghĩa thống kê (p<0,05). Kết của của Lê Quang Toàn (2016) là 22,1% [2]; Nguyễn Thu Hiền và cs 2019 là 37,1% [1]; Lê Thanh Tâm (2017) 36,3%. Theo Ahmad Moradi, 36,4% thai phụ mắc ĐTĐTK có tiền sử gia đình mắc ĐTĐ [8]
4.1.4. Tỉ lệ rối loạn dung nạp glucose sau sinh
Tỉ lệ tiền đái tháo đường sau sinh ở nhóm 1 và nhóm 2 bằng nhau 36%; tỉ lệ ĐTNC của nhóm 1 có glucose máu bình thường sau sinh là 20%, nhóm 2 là 50%. Tỉ lệ đái tháo đường sau sinh ở nhóm 1 là 44%, nhóm 2 là 14%; sự khác biệt có ý nghĩa thống kê (p<0,05).
Kết quả của Nguyễn Thu Hiền và cs cho thấy tỉ lệ rối loạn glucose máu sau sinh của ĐTĐTK và nhóm chứng lần lượt là 35% và 4,35% (sự khác biệt có ý nghĩa thống kê p<0,05); tỉ lệ ĐTĐ là 5,03% [1].
Tác giả Teng Wang và cs nghiên cứu nghiên cứu 583 người mắc ĐTĐTK (theo tiêu chuẩn IADPSG) có 32,8% còn tồn tại rối loạn chuyển hóa glucose (29,9% bất thường dung nạp G và 2,9% ĐTĐ). Các yếu tố làm tăng nguy cơ rối loạn glucose sau sinh là: tăng glucose máu ở thời điểm 2h sau NPDNG, đa thai và tăng 2 hoặc 3 thời điểm của NPDNG ở thời điểm chẩn đoán ĐTĐTK [11]. Muche AA và cs nghiên cứu 112 phụ nữ ĐTĐTK, sau sinh 6-12 tuần tỉ lệ rối loạn dung nạp glucose sau sinh là 21,4% (trong đó 18,7% tiền ĐTĐ, 2,7% ĐTĐ). Tương tự kết quả của Sedigheh và cs nghiên cứu trên 176 người ĐTĐTK, sau sinh 6 -12 tuần, tỉ lệ rối loạn dung nạp glucose sau sinh là 22,2% (trong đó tiền ĐTĐ 17,6% và ĐTĐ 4,5%. Các yếu tố dự báo tiến triển tiền ĐTĐ hoặc ĐTĐ trong tương lai là FPG > 5,6 mmol/l ở thời điểm chẩn đoán ĐTĐTK, phát hiện ĐTĐTK sớm (16-26 tuần), cần sử dụng insulin trong thai kì. Tang Wong và cs nghiên cứu trên 133 phụ nữ ĐTĐ mang thai (overt diabetes), sau sinh 6-12 tuần được sàng lọc bằng NPDNG. Kết quả thấy tỉ lệ 21% bị ĐTĐ, 37,6% tiền ĐTĐ và 41,4% có glucose máu bình thường. [12].
4.2. Mối liên quan giữa rối loạn dung nạp glucose sau sinh với một số yếu tố
4.2.1. Tăng glucose máu lúc đói ≥5,6 mmol/l khi mang thai.
Có 81,8% bệnh nhân tăng glucose lúc đói (≥ 5,6 mmol/l) khi mang thai có rối loạn glucose sau sinh, nhóm không tăng glucose lúc đói khi mang thai là tỉ lệ rối loạn là 56,7%. Một phụ nữ có tăng glucose lúc đói khi mang thai thì có nguy cơ mắc rối loạn glucose sau sinh cao gấp 6,06 lần so với nhóm không tăng (OR=6,06, 95%CI: 1,21 – 9,77). Sự khác biệt có ý nghĩa thống kê với p= 0,013.
Giá trị glucose máu lúc đói trong nghiệm pháp dung nạp glucose bằng đường uống chẩn đoán ĐTĐ thai kỳ là yếu tố dự báo sự tiến triển thành ĐTĐ sau sinh được đánh giá trong nhiều nghiên cứu [15-17]. Một tác giá khác cũng nhận định rằng, mức độ glucose lúc đói lúc trong nghiệm pháp chẩn đoán ĐTĐ thai kỳ là yếu tố dự báo tốt nhất cho bệnh ĐTĐ trong tương lai. Tuy nhiên, việc đưa ra một ngưỡng glucose đánh giá chung là rất khó xác định [18]. Tác giả Lei Tang và cs thì cho rằng glucose lúc đói > 5,7 mmol/l là yếu tố dự báo lớn nhất cho nguy cơ bất thường chuyển hóa glucose sau sinh [19].
4.2.2. Điều trị insulin khi mang thai
Có 70,17% bệnh nhân điều trị insulin khi mang thai có rối loạn glucose sau sinh, tỷ lệ này ở nhóm không điều trị insulin khi là 86,05%. Một phụ nữ có tiền sử dùng insulin khi mang thai thì có nguy cơ mắc rối loạn glucose sau sinh bằng 2,03 lần so với nhóm không sử dụng. Sự khác biệt có ý nghĩa thống kê với p= 0,0001.
Glucose lúc đói, 1h sau NPDNG và HbA1c cao hơn ở nhóm có điều trị insulin so với nhóm ăn kiêng đơn thuần (p<0,05) theo Lei Tang và cs. Giá trị glucose lúc đói > 5,7 mmol/l, 1h sau NPDNG > 11,4 mmol/l và HbA1c > 5,3% là cần thiết phải sử dụng insulin điều trị để đảm bảo một môi trường tốt nhất cho sự phát triển của bào thai. Bên cạnh glucose máu lúc đói là yếu tố tiên lượng tốt nhất thì các yếu tố như: điều trị insulin trong thai kì, tuổi của mẹ, quan hệ bậc 1 với người ĐTĐ, BMI trước mang thai cũng là những yếu tố làm tăng nguy cơ cho bất thường chuyển hóa glucose sau sinh (p<0,05) [19].
TÀI LIỆU THAM KHẢO
- Nguyễn Thị Thu Hiền và cs, Xác định tỉ lệ rối loạn glucose máu và tình trạng kháng insulin, chức năng tế bào beta ở bệnh nhân đái tháo đường thai kì sau sinh 12 tuần. Đề tài cơ sở bv 2019,
- Lê Quang Toàn et al, Nghiên cứu mối liên quan giữa nồng độ 25-Hydroxyvitamin D huyết tương với kháng insulin và hiệu quả bổ sung vitamin D đối với kháng insulin trong đái tháo đường thai kỳ, in luận án tiến sĩ.
- Trịnh Ngọc Anh and Nguyễn Khoa Diệu Vân, Nhận xét sự thay đổi glucose máu và các yếu tố liên quan ở bệnh nhân đái tháo đường thai kì có chỉ định điều trị corticoid trước sinh. 2015 Bệnh viện Bạch
- Lê Xuân Trọng and và cs, Đánh giá kết quả nghiệm pháp dung nạp đường huyết ở người bệnh nghi đái tháo đường thai kì tại bệnh viện Phụ sản Trung Ương năm 2016. Kỷ yếu hội nghị sản phụ khoa Việt – Pháp, 2017.
- M R Torloni and et al, Prepregnancy BMI and the risk of gestational diabetes: a systematic review of literature with meta- analysis. Obes Rev
- Tạ Văn Bình, Đ.V., and Phạm Thị Lan, Tìm hiểu tỷ lệ đái tháo đường thai kỳ và một số yếu tố liên quan ở thai phụ quản lý thai kỳ tại Bệnh viện Phụ sản Trung ương và Bệnh viện Phụ sản Hà Nội. 2004.
- Nguyễn Thị Kim Anh, Nghiên cứu các yếu tố liên quan và kết cục thai kì ở phụ nữ đái tháo đường trong thai kì. Tạp chí Y Dược học – Trường Đại học Y Dược Huế 2018. 8(5).
- Ahmad Moradi and et al, Detemine the prevalence of gestational diabtes in Ardakan and its related factors. Science Direct, 2019. 6: p. 409-416.
- Andrei Rebarber and et al, Increased incidence of gestational diabetes in women receiving prophylactic 17α- hydorxyprogesterone caproate for prevention of recurrent preterm delivery. diabetes care 2007, 2007. 30(9): p. 2277- 2280.
- Yaniv Zipori and et al, Vaginal prpgesterone for the prevention of preterm birth and the risk of gestational diabetes. Eur Obstet Gynecol Reprod Biol,
- Teng Wang and et al, Risk factors for abnormal postpartum glucose outcome in women with gestational diabetes mellitus diagnosed by modified the International Association of the Diabetes and pregnancy Study Groups Journal of Obstertrics and Gynaecology research, 2019. 45(8).
- Tang Wong and et al, The clinical significance of overt diabetes in Diabetic Med, 2012. 30(4).
- American Diabetes Association, Standards of Medical Care in Diabetes- 2014. Diabetes Care, 2014. 37: p. S14-
- Durnwald C, Gestational diabetes:bLinking epidemiology, excessive gestational weight gain, adverse pregnancy outcomes, and future metabolic syndrome. Semin Perinatol, 2015. 39(4): p. 254–258.
- Kjos, S.L., et al., Predicting future diabetes in Latino women with gestational diabetes. Utility of early postpartum glucose tolerance testing. Diabetes, 1995. 44(5): p. 586-91.
- Steinhart, J.R., J.R. Sugarman, and A. Connell, Gestational diabetes is a herald of NIDDM in Navajo women. High rate of abnormal glucose tolerance after GDM. Diabetes Care, 1997. 20(6): p. 943-7.
- Damm, , et al., Predictive factors for the development of diabetes in women with previous gestational diabetes mellitus. Am J Obstet Gynecol, 1992. 167(3): p. 607-16.
- Kim, C., K.M. Newton, and R.H. Knopp, Gestational diabetes and the incidence of type 2 diabetes: a systematic Diabetes Care, 2002. 25(10): p. 1862-8.
- Lei Tang and et al, Predictors of insulin treatment during pregnancy and abnormal postpartum glucose metabolism in patients with gestational diabetes mellitus. Diabetes, Metabolic Syndrome and Obesity: Target and Therapy, 12: p. 2655-2665.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




