CẬP NHẬT KHUYẾN CÁO CHẨN ĐOÁN & ĐIỀU TRỊ SUY GIÁP
Theo ATA/AACE và BTA
BS Nguyễn Thị Thu Thảo
Bệnh Viện Nhân Dân Gia Định
Summary
Updated Guidelines for diagnosis and management of hypothyroidism
by ATA/AACE and BTA
Hypothyroidsm, also called underactive thyroid or low thyroid, is a function failure of thyroid in which the thyroid gland does not produce enough thyroid hormone. It can cause a number of symptoms such as fatigue, dry skin, memory and mental impairment, myxedema fluid infiltration of tissues, poor ability to tolerate cold, a feeling of tiredness, constipation, depression, and weight gain.
Frequency of hypothyroidism accounts for 2% of the general population community, subclinical hypothyroidism is about 5 – 9%. The frequency of hypothyroidism in diabetes patients is higher than patients without diabetes. The frequency of hypothyroidism in patients with chronic kidney disease who are higher than patients without chronic kidney disease (23% vs 10,9%), if untreated, will take fast forward to dialysis and death.
Pregnancy hypothyroid in accounting frequency 2-3%, if not detected and treated early will increase the event for the mother and the fetus as well as affecting the child’s IQ.
TSH and FT4 is used to diagnose and monitor treatment of hypothyroidism, do not use total T3 and FT3 to diagnose hypothyroidism, serum TSH measurements should be done at 4 – 8 weeks after initiating treatment or after a change in dose, and then at 6 – 12 month intervals or more frequently depend on the clinical situation.
ATA and AACE recommend screening for hypothyroidism should be considered in patients over the age of 60.
In patients with central hypothyroidism FT4 not TSH should be done to diagnose and guide treatment of hypothyroidism, FT4 target reached in the midnormal range value for the essay being used.
If hypothyroidism with combined adrenal insufficiency, should use the glucocorticoid prior to L- thyroxin.
Subclinical hypothyroidismL-Thyroxine should start a low dose of 25 – 75g, depending on the level of TSH, dose adjustments based on clinical response and TSH values.
There are only a single type of levothyroxine in hypothyroidism treatment and should use only a type of medicines during treatment, if changes drug should test TSH every 4-6 weeks, keep TSH target between 0.4 to 4 mIU/L.
In older patients with cardiovascular disease should start low dose and then gradually increase and keep the target TSH level between the normal limit.
In pregnancy with hypothyroidism,should maintain TSH < 2.5mIU/L in the first trimester < 3mIU/L at second trimester and < 3.5mIU/L at third trimester.
Chữ viết tắt:ATA (American thyroid Association), AACE (American Association of Clinical endocrinologists, BTA (British Thyroid Association), TSH (Thyroid – Stimulating Hormon, FT4 (Free thyroxin)
Chịu trách nhiệm chính: Nguyễn Thị Thu Thảo
Ngày nhận bài: 8.6.2016
Ngày phản biện khoa học: 23.6.2016
Ngày duyệt bài: 1.7.2016
1. DẤU HIỆU VÀ TRIỆU CHỨNG

2. CHẨN ĐOÁN
- Suy giáp nguyên phát: TSH tăng và FT4 thấp
- Suy giáp trung ương: TSH bình thường/thấp/ hoặc tăng nhẹ và FT4 thấp
- Suy giáp dưới lâm sàng: TSH tăng và FT4 bình thường.
3. CẬN LÂM SÀNG
Các xét nghiệm tầm soát tuỳ theo nguyên nhân gợi ý:
- TSH, FT4
- Các kháng thể kháng giáp (TPOAb, TgAb and TRAb =TSH receptor antibodies)
- Điện tâm đồ
- Siêu âm tuyến giáp
- Siêu âm tim…
- Đường huyết
- Bilan lipid
- Điện giải đồ máu,
- SGOT, SGPT,
- Công thức máu
- Các xét nghiệm khác:
Prolactin, ACTH, FSH, LH, TSH, GH
Xạ hình tuyến giáp, độ tập trung Iode 131, MRI tuyến yên…
4. NGUYÊN NHÂN
Viêm giáp tự miễn: Viêm giáp Hashimoto, viêm tuyến giáp thể teo
Tai biến do điều trị:
Iode đồng vị phóng xạ
Thuốc kháng giáp tổng hợp
Phẫu thuật tuyến giáp
Xạ trị ngoài vùng cổ (ung thư hạch, ung thư vùng đầu cổ)
Do thuốc:
Lithium
Thừa Iode
Interferon a
Suy giáp bẩm sinh:
Không có tuyến giáp
Tuyến giáp lạc chỗ
Đột biến thụ thể TSH
Rối loạn sinh tổng hợp hormon giáp
Bệnh tẩm nhuận:
Amiloidosis
Sarcoidosis
Hemochromatosis
Scleroderma
Cystinosis
Viêm giáp Riedel
Suy giáp thứ phát:
U tuyến yên
Phẫu thuật hoặc xạ trị vùng tuyến yên
Thâm nhiễm tuyến yên
Hội chứng Sheehan
Thiếu hụt hoặc bất hoạt TSH
Bệnh hạ đồi: U bướu, chấn thương, thâm nhiễm …
5. ĐIỀU TRỊ
Thuốc điều trị chỉ có một loại duy nhất là Levothyroxine (L- thyroxin, Thyroxin) và nên sử dụng một loại biệt dược trong suốt quá trình điều trị, nếu thay đổi loại thuốc nên kiểm tra TSH mỗi 4 – 6 tuần, giữ mục tiêu TSH trong khoảng 0,4 – 4 mIU/L.
Một số vấn đề đặc biệt của suy giáp
Hiệp hội tuyến giáp Hoa Kỳ không ủng hộ việc sử dụng các chất bổ sung trong chế độ ăn uống cho nhưng người bình giáp hoặc đang điều trị suy giáp. Đặc biệt thận trọng đối với việc sử dụng iốt vì nguy cơ nhiễm độc giáp và suy giáp ở những người có tuyến giáp còn nguyên vẹn sẽ dễ bị rối loạn vì bệnh lý tuyến giáp tiềm ẩn.
6. ĐÁI THÁO ĐƯỜNG TÍP 1:
Khoảng 10% ĐTĐ típ 1 sẽ diễn tiến đến viêm giáp mạn và suy giáp trong suốt cuộc đời của họ. Do đó cần đánh giá tuyến giáp và đo TSH siêu nhạy nhất là ở những bệnh nhân có kèm bệnh lý tuyến giáp hoặc có các bằng chứng tự miễn khác. Ngoài ra có khoảng 25% bệnh nhân ĐTĐ típ 1 diễn tiến đến viêm giáp sau sinh.
7. ĐÁI THÁO ĐƯỜNG TÍP 2:
Tần suất suy giáp ở bệnh nhân đái tháo đường típ 2 cao hơn người không có đái tháo đường. Một nghiên cứu đối chứng với 120 đối tượng gồm 60 bệnh nhân đái tháo đường típ 2 và 60 người không có ĐTĐ, của tác giả Abdul Wahab Shaikh và CS ở Karachi, cho thấy ở nhóm đái tháo đường có 35 % suy giáp và 11,66% suy giáp dưới lâm sàng so với nhóm chứng lần lượt là 5,4 và 4,1%.
8. SUY GIÁP VÀ THAI KỲ:
Các biến cố xảy thai tự nhiên, sinh non, tiền sản giật, tăng HA thai phụ, băng huyết sau sinh, nhẹ cân, thai chết lưu, chậm phát triển tâm thần vận động ở trẻ. Nếu được điều trị với L-Thyroxin sẽ ngăn ngừa được các biến cố trên.
9. VÔ SINH:
Một số bệnh nhân có rối loạn kinh nguyệt và vô sinh sẽ có viêm giáp mạn, suy giáp, hoặc suy giáp dưới lâm sàng. Nếu bình giáp mà TPOab (+) vẫn có tỉ lệ xảy thai. Sau điều trị L- Thyroxin sẽ cải thiện các rối loạn kinh nguyệt và khả năng sinh sản. Do đó cần hỏi kỹ bệnh sử, khám lâm sàng tỉ mỉ, cho xét nghiệm tầm soát nếu nghi ngờ.
10. BINH GIÁP:
Bệnh nhân có triệu chứng gợi ý suy giáp nhưng chức năng giáp bình thường, thì không dùng L- Thyroxin điều trị vì nguy cơ cường giáp đến 20%.
11. Bệnh thận mạn:
Tần suất suy giáp gia tăng theo sự giảm của độ lọc cầu thận. Một nghiên cứu ở Trường đại học California với 14,623 có tuổi trung bình 48,7t, ghi nhận ở ngưới có ĐLCT 45 – 59ml/ph tần suất suy giáp 20,4% tăng gấp 1,5 lần so với người không có suy thận (riêng suy giáp dưới lâm sàng chiếm đến 56%). Ngoài ra ở người có ĐLCT < 30ml/ph thì tần suất suy giáp là 23,1%, tăng gấp 2 lần so với người không có suy thận.
12. BÉO PHÌ:
Béo phì tác động đến trục hạ đồi – tuyến yên làm TSH tăng ở người lớn và cả trẻ em, siêu âm tuyến giáp gợi ý viêm giáp mạn, nhưng không có kháng thể kháng giáp hoặc không có T3, T4 thấp. Nếu béo phì mà bình giáp thì không được dùng L – Thyroxin để giảm cân.
13. MỨC TSH CẦN ĐẠT Ở BỆNH NHÂN UNG THƯ GIÁP
Ở bệnh nhân ung thư giáp đã có di căn, sau khi đã phẫu thuật và điều trị với iode đồng vị phóng xạ, phải dùng L-thyroxin lâu dài để ức chế TSH, cần duy trì mức TSH trong khoảng 0,01mIU/L – <0,1mIU/L để tránh nguy cơ loãng xương, rung nhĩ nếu duy trì mức TSH quá thấp. Nếu ung thư giáp nguy cơ thấp (chưa di căn, chưa xâm lấn vỏ bao) sau phẫu thuật ung thư giáp, có mức Tg thấp thì duy trì mức TSH trong khoảng 0,1mIU/L – 0,5mIU/L, nếu Tg âm tính thì duy trì mức TSH trong khoảng 0,5mIU/L – 2mIU/L.
14. TẦM SOÁT SUY GIÁP:
Hiệp hội tuyến giáp Hoa Kỳ 2016 khuyến cáo tầm soát suy giáp cho các đối tượng >35 tuổi, sau đó mỗi 5 năm có các nguy cơ sau:
- Phụ nữ > 60 tuổi
- Có điều trị với iode đồng vị phóng xạ hoặc xạ trị vùng đầu cổ
- Phẫu thuật cắt tuyến giáp toàn phần hoặc bán phần
- Đái tháo đường típ 1 hoặc bệnh tự miễn khác
- Có dùng Lithium, Amiodaron, Thalidomide, Interferons, Rifampicin…
- Hội chứng Down, hội chứng Turner
Một số khuyến cáo ATA/AACE và BTA 2015
- Suy giáp ở người không có thai (BTA 2015)
L-Thyroxin nên khởi đầu với liều thấp và chỉnh liều dựa trên mức TSH huyết thanh
Nên giữ mục tiêu TSH trong khoảng
0,4 – 4 mUI/L
Nên uống L-thyroxine 30 – 60 phút trước bữa ăn sáng hoặc 4 giờ sau ăn chiều, bảo quản thuốc đúng cách và không dùng kèm với các chất hoặc thuốc ảnh hưởng hấp thu L-thyroxine, uống buổi sáng đỡ gây mất ngủ hơn buổi tối.
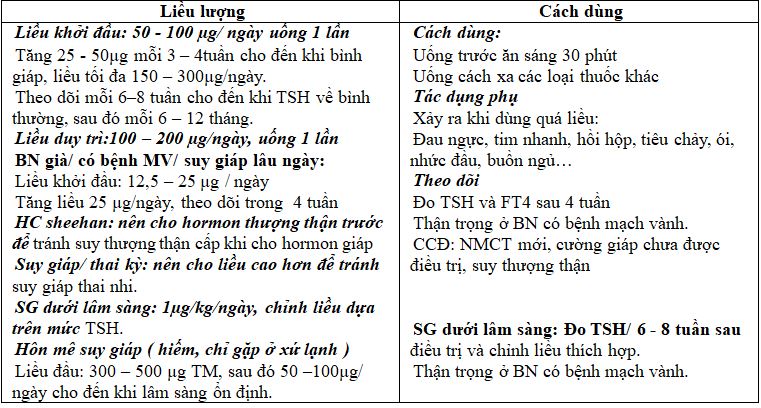
Liều khởi đầu: 50 – 100 µg/ ngày uống 1 lần, tăng 25 – 50µg mỗi 3 – 4 tuần cho đến khi bình giáp, liều tối đa 150 – 300µg/ngày.
2. Suy giáp và thai kỳ: (ATA/AACE 2012)
Bệnh nhân suy giáp đang dùng L-Thyroxin khi có thai cần tăng liều L-T4 25% – 30%
Tăng liều đơn giản L-T4 từ mỗi viên/ngày thành 9 viên/tuần (tăng 29% = tăng gấp 2 liều của 2 ngày/tuần). Sau khi sinh, trở về liều trước khi có thai, kiểm tra TSH sau 6 tuần.
Khuyến cáo 20.1.1 & 20.2:không khuyến cáo sàng lọc hàng loạt cho tất cả phụ nữ đang có thai hoặc dự định có thai, nên “tầm soát suy giáp có chủ đích” (aggressive case finding) cho các phụ nữ dự định có thai.
Khuyến cáo 25.1: Suy giáp đang điều trị mà dự định có thai cần chỉnh liều L-Thyroxin để TSH < 2,5 mIU/L trong 3 tháng đầu thai kỳ.
Khi nào cần định lượng kháng thể kháng giáp? Theo ATA/AACE
Khuyến cáo 1 & 4:Định lượng TPO-Ab ở BN suy giáp dưới lâm sàng, ở bệnh nhân sẩy thai tái phát có kèm hoặc không kèm vô sinh.
Khuyến cáo 2:TPOAb giúp phát hiện viêm giáp tự miễn khi nghi ngờ bệnh lý nhân giáp do bệnh lý tự miễn tuyến giáp. Khuyến cáo 4:Định lượng TRAb ở phụ nữ có thai bị suy giáp với tiền sử Basedow được điều trị bằng phẫu thuật hay iode phóng xạ. Thực hiện TRAb ở 3 tháng đầu thai kỳ và vào tuần thai 20 – 26 nếu TRAb tăng trở lại.
Bệnh nhân nào với TSH bình thường cần điều trị L-thyroxine?
Khuyến cáo 19.1:xem xét điều trị bằng L-thyroxine ở phụ nữ trong độ tuổi sinh đẻ dự định có thai, hoặc đang có thai có
TSH > 2,5 mUI/L ở 3 tháng đầu, hoặc
TSH > 3 mUI/L ở 3 tháng giữa, hoặc
TSH > 3,5 mUI/L ở 3 tháng cuối
Khuyến cáo 19.2:xem xét điều trị bằng L-thyroxine ở phụ nữ khi đang có thai hoặc dự định có thai, có TSH bình thường mà TPOAb (+) hoặc đã từng (+); nhất là khi có tiền sử sẩy thai hoặc bị suy giáp trước đây.
Khuyến cáo 19.3:Nên điều trị L-thyroxine ở phụ nữ đang có thai hoặc dự định có thai, có TPOAb (+) hoặc đã từng (+) và TSH > 2,5 mUI/L.
Khuyến cáo 19.4:Phụ nữ có TPOAb (+) hoặc TSH > 2,5mUI/L và nếu không được điều trị bằng L-thyroxine cần được theo dõi mỗi 4 tuần trong 20 tuần đầu của thai kỳ để phát hiện suy giáp.
Suy giáp dưới lâm sàng: Khoảng 2 – 4% BN suy giáp dưới lâm sàng sẽ diễn tiến đến suy giáp thật sự mỗi năm.
TSH (mIU/L)
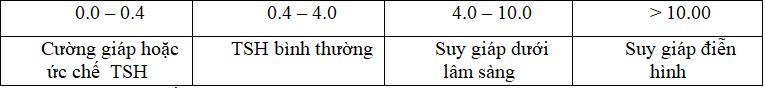
Đánh giá đối tượng suy giáp dưới lâm sàng ( subclinical hypothyroidism)
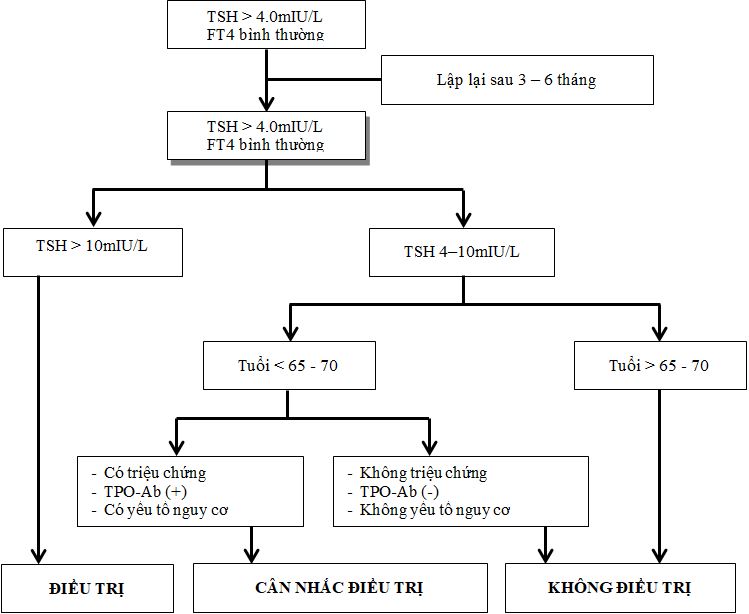
Hiện nay tại hầu hết các phòng xét nghiệm, giá trị TSH được xem là bình thường khi ở trong khoảng 0,4 – 4,0 mIU/L. Nếu xét nghiệm lần đầu TSH >4,0 mIU/L nên lập lại, nếu TSH vẫn > 4mIU/L thì có thể có suy giáp, giá trị TSH có thể thấp hơn ở phụ nữ mang thai và cao hơn ở người lớn tuổi.
Nếu TSH ở giữa 2,5 – 4,0 mIU/L, mà antiTPO dương tính, có thể có bệnh lý tuyến giáp tự miễn và có nguy cơ diễn tiến đến suy giáp, do đó cần lập lại TSH ít nhất mỗi năm một lần, không cần thử lại antiTPO.
Nếu TSH > 10mIU/L và có tăng nguy cơ suy tim và nguy cơ tử vong do tim mạch, cần xem xét điều trị.
Nếu TSH cao hơn giá trị tham chiếu và < 10mUI/L , nên xem xét điều trị nếu có triệu chứng gợi ý suy giáp, TPOAb dương tính, hoặc có nguy cơ tim mạch, suy tim…
3. SUY GIÁP Ở BỆNH NHÂN CÓ BỆNH TIM MẠCH
- Điều trị L-Thyroxin cho bệnh nhân có thiếu máu cơ tim sẽ làm tăng nguy cơ NMCT, đau thắt ngực và loạn nhịp tim…
- BN <50 tuổi, có bệnh tim mạch: Liều khởi đầu L-T4 25mg/ng hoặc 50mg/ng, tăng liều 25mg/ng hoặc 50 mg/ng trong các ngày sau, theo dõi trong 4 tuần.
- BN già, có bệnh tim: liều khởi đầu L-T4 là 12,5mg/ng, tăng liều dần, theo dõi 4-6 tuần
- Chỉnh liều: chỉ tăng 12.5-25 mg mỗi lần.
- Mục tiêu TSH: trong khoảng giới hạn giữa của giá trị tham khảo
Các vấn đề cần xem xét ở BN suy giáp đang điều trị vẫn còn triệu chứng kéo dài
- Do tính chất mạn tính của bệnh
- Liều L-Thyroxin không đủ
- Có bệnh tự miễn kèm theo
- Phương thức điều trị thay thế hormon không thích hợp để phục hồi nồng độ T3, T4 sinh lý trong huyết thanh và mô, hoặc bệnh nhân không tuân thủ điều trị.
- Các thuốc dùng chung ảnh hưởng đến sự hấp thu của L– Thyroxin
- Có bệnh lý dạ dày- ruột: viêm dạ dày, viêm đại tràng
Các thuốc làm giảm tác dụng của L-Thyroxin
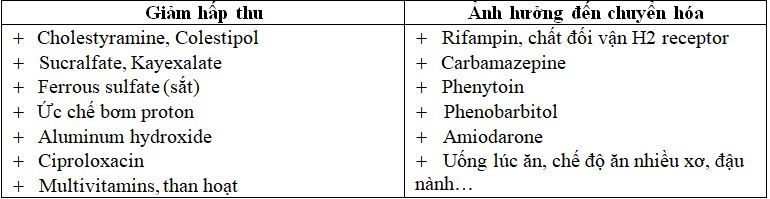
Garber J.R et al (2012). “ATA/AACE Guidelines for Hypothyroidism”. Thyroid 22, pp 1200 – 1235
4. KẾT LUẬN:
Suy giáp là bệnh lý rất thường gặp trên người lớn tuổi, tần suất bệnh gia tăng ở người có bệnh thận mạn, đái tháo đường, béo phì và vô sinh. Trong suốt quá trình điều trị, nên sử dụng cùng một loại biệt dược L – Thyroxin, dùng liều thấp tăng dần, thận trọng ở người lớn tuổi, có bệnh lý tim mạch.
Suy giáp trong thai kỳ làm tăng các biến cố cho mẹ và thai nhi, cần tăng liềuL -Thyroxin và giữ mục tiêu TSH < 2,5mUI/L, < 3mUI/L và < 3,5mUI/L theo thứ tự 3 tháng đầu, 3 tháng giữa và 3 tháng cuối của thai kỳ.Cần cá thể hoá trong điều trị và giữ TSH mục tiêu theo cá thể hoá: người lớn tuổi, có bệnh mạch vành, có thai, ung thư giáp…
TÓM TẮT
Suy giáp là tình trạng giảm hoạt động chức năng tuyến giáp làm giảm sản xuất hormon giáp gây ra những tổn thương ở mô và rối loạn chuyển hoá, biểu hiện lâm sàng bao gồm chậm chạp, mệt mỏi, tăng cân, da
khô, táo bón, xanh xao, giảm trí nhớ, phù niêm…
Tần suất suy giáp chiếm khoảng 2% trong cộng đồng dân số chung, suy giáp dưới lâm sàng khoảng 5 – 9%. Tần suất suy giáp ở bệnh nhân ĐTĐ cao hơn người không có ĐTĐ, tần suất suy giáp ở bệnh nhân bệnh thận mạn cao hơn người không có bệnh thận mạn, nếu không được điều trị sẽ diễn tiến nhanh đến lọc thận và tử vong. Tần suất suy giáp ở phụ nữ có thai chiếm 2 – 3%, nếu không được phát hiện và điều trị sớm sẽ làm gia tăng các biến cố cho mẹ và thai nhi, ảnh hưởng đến chỉ số IQ cho trẻ.
TSH và FT4 được dùng để chẩn đoán và theo dõi điều trị suy giáp, không dùng T3 toàn phần và FT3 để chẩn đoán suy giáp (khuyến cáo 7, 8 &10). ATA và AACE khuyến cáo nên tầm soát suy giáp ở người > 60 tuổi (khuyến cáo 20.2). Suy giáp đang điều trị, nên kiểm tra TSH 4 -8 tuần sau khi bắt đầu điều trị hay sau thay đổi liều, sau đó mỗi 6 – 12 tháng khi xác định được liều thay thế hoặc thực hiện gần hơn tuỳ tình trạng lâm sàng.
Đối với suy giáp trung ương chỉ dùng FT4 hoặc chỉ số T4 tự do để chẩn đoán và theo dõi điều trị (không dùng TSH) và đạt mục tiêu FT4 trong khoảng nữa trên giá trị tham khảo.
Suy giáp có kèm suy thượng thận nên cho glucocorticoid trước khi cho L- Thyroxin
Đối với suy giáp dưới lâm sàng nên bắt đầu L–Thyroxin liều thấp 25 – 75mg tuỳ theo mức TSH, điều chỉnh liều dựa trên đáp ứng lâm sàng và giá trị TSH huyết thanh.
Thuốc điều trị chỉ có một loại duy nhất là L- thyroxin và nên sử dụng một loại biệt dược trong suốt quá trình điều trị, nếu thay đổi loại thuốc nên kiểm tra TSH mỗi 4 – 6 tuần, giữ mục tiêu TSH trong khoảng 0,4 – 4 mUI/L.
Suy giáp ở bệnh nhân lớn tuổi có bệnh lý tim mạch nên khởi đầu liều thấp, tăng dần và giữ TSH mục tiêu ở mức giữa của giới hạn bình thường.
Suy giáp ở phụ nữ có thai nên duy trì TSH <2,5mIU/L ở 3 tháng đầu, <3mIU/L ở 3 tháng giữa và <3,5mIU/L ở 3 tháng cuối của thai kỳ, theo dõi TSH và T4 mỗi 4 tuần trong nửa đầu thai kỳ, và ít nhất một lần ở tuần 26-32 của thai kỳ, điều chỉnh liều L-thyroxine tương ứng.
TÀI LIỆU THAM KHẢO
- AACE Guidelines (2001). “AACE/AAES Medical/Surgical guidelines for clinical practice: Management of thyroid carcinoma – Thyroid carcinoma task force” Endocrine Practice, Vol. 7, no. 3, pp: 202 – 220.
- American Thyroid Association (ATA) (2013). “Hypothyroidism” in: A booklet for patients and their families”. pp: 10
- Brenta G. et al (2013). “Clinical practice guidelines for the management of hypothyroidism”. Arq Bras Endocrinol Metab, Vol :57, No. 4, pp: 265 – 298.
- Burch H. B. et al (2014). “A 2013 Survey of Clinical Practice Patterns in the Management of Primary Hypothyroidism”. J Clin Endocrinol Metab, Vol 99(6), pp: 2077 – 2085
- David S. C and Paul W. L (2011). “The thyroid gland, In: David G. G and Dolores S: Greenspan’s Basic and clinical endocrinology”, Mc Graw Hill, 9th Ed, pp. 191– 198.
- Garber JR. (2012). “Clinical practice guidelines for hypothyroidism in adults: Cosponsored by the American Association of Clinical Endocrinologists and the American Thyroid Association”. Endocr Pract. 18 (6); pp: 989 – 1019.
- Garber J.R et al (2012). “ATA/AACE Guidelines for Hypothyroidism”. Thyroid 22, pp: 1200 – 1235
- Jameson J. L and Weetman A. P (2010), “Chapter 4: Disorders of thyroid gland, In: Jameson J. L Harrison’s Endocrinology”. Mc Graw Hill, 2sd Ed, pp. 71 – 76.
- Joan C. Lo et al (2005). “Increased prevalence of subclinical and clinical hypothyroidism in persons with chronic kidney disease”. Kidney International, 67, Issue 3, pp: 1047 – 1052.
- Jonklaas J. et al (2014). “Guidelines for the treatment of hypothyroidism – Prepared by the American Thyroid Association Task Force on thyroid hormone replacement”. Thyroid, Vol. 24 (12), pp: 1670 – 1751.
- MIMS Endocrynology (2014/2015). “Hypothyrodism”, 4th Ed, Vietnam 2014/2015, tr. A147 – A153.
- Okosieme O. et al (2015). “Management of primary hypothyroidism: Statement by the British Thyroid Association Executive Committee”. Clinical Endocrinology, John Wiley & Sons Ltd, pp: 1 – 10.
- Orlander P. R. et al (2016). “Hypothyroidism Workup”. Access date: 23/07/2016,http://emedicine.medscape.com/article/122393-workup#c7,
- Pearce S. H. S. et al (2013). “2013 ETA Guideline: Management of subclinical hypothyroidism”. Eur Thyroid J, Vol: 2, pp: 215 – 228
- Haugen B. R. (2016). “2015 American Thyroid Association Management – Guidelines for adult patients with thyroid nodules and differentiated thyroid cancer – The American Thyroid Association Guidelines Task Force on thyroid nodules and differentiated thyroid cancer”. Thyroid, Vol 26, No. 1, pp: 64 – 65.
- Rajasekaran S, Vanderpump M, Baldeweg S, et al. UK guidelines for the management of pituitary apoplexy. Clinical Endocrinol. 2011;74:9-20.
- Randeva HS, Schoebel J, Byrne J, Esiri M, Adams CB, Wass JA. Classical pituitary apoplexy: clinical features, management and outcome. Clinical Endocrinol. 1999;51:181-188.
- Spasovski G, Vanholder R, Allolio B, et al. Clinical practice guideline on diagnosis and treatment of hyponatraemia. Eur J Endocrinol. 2014;170:G1-G47.
- Ultmann MC, Hoffman GE, Nelson PB, Robinson AG. Transient hyponatremia after damage to the neurohypophyseal tracts. Neuroendocrinol. 1992;56:803-811.
- Freda PU, Beckers AM, Katznelson L, et al. Pituitary incidentaloma: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab. 2011;96:894-904.
- Gruber A, Clayton J, Kumar S, Robertson I, Howlett TA, Mansell P. Pituitary apoplexy: retrospective review of 30 patients–is surgical intervention always necessary? Br J Neurosurg. 2006;20:379-385.
- Wu W, Thuomas KA. Pituitary microadenoma. MR appearance and correlation with CT. Acta Radiol. 1995;36:529-535.
- Oo MM, Krishna AY, Bonavita GJ, Rutecki GW. Heparin therapy for myocardial infarction: an unusual trigger for pituitary apoplexy. Am J Med Sci. 1997;314:351-353.
- Chen SJ, Wen YK, Yang Y, Chang CC. Pituitary apoplexy: an overlooked cause of hyponatremia in the elderly. Acta Nephrologica. 2005;19:135-138.
- Chen CC, Wang K, Jap TS, Teng MH, Won GS. Pituitary apoplexy diagnosed by magnetic resonance imaging: a case report. Zhonghua Yi Xue Za Zhi. 1995;55:180-184.
- Yamashiro S, Fuwa I, Seto H, Ushio Y. Initial and postoperative hyponatremia associated with pituitary adenoma: a case report. Acta Neurochir. 1997;139:987-990; discussion 90-91.
- Agrawal D, Mahapatra AK. Pituitary apoplexy and inappropriate ADH secretion. J Clin Neurosci. 2003;10:260-261.
- Ebner FH, Hauser TK, Honegger J. SIADH following pituitary adenoma apoplexy. Neurol Sci. 2010;31:217-218.
- Greiss KC, Moses AM, Krieger DT. Pituitary adenoma associated with inappropriate antidiuretic hormone secretion. Acta Endocrinol. 1974;76:59-66.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



