ĐIỀU TRỊ CƯỜNG CHỨC NĂNG GIÁP DO BỆNH GRAVES’
THEO KHUYẾN CÁO CỦA HỘI TUYẾN GIÁP CHÂU ÂU – 2018 CÓ GÌ MỚI?
PGS.TS. Hoàng Trung Vinh
Học viện Quân y
ABSTRACT
Graves’ disease (GD) is a systemic autoimmune disorder characterized by the infiltration of thyroid antigen-specific T cells into thyroid-stimulating hormone receptor (TSH-R)-expressing tissues. Stimulatory autoantibodies (Ab) in GD activate the TSH-R leading to thyroid hyperplasia and unregulated thyroid hormone production and secretion. Diagnosis of GD is straightforward in a patient with biochemically confirmed thyrotoxicosis, positive TSH-R-Ab, a hypervascular and hypoechoic thyroid gland (ultrasound), and associated orbitopathy. In GD, measurement of TSH-R-Ab is recommended for an accurate diagnosis/differential diagnosis, prior to stopping antithyroid drug (ATD) treatment and during pregnancy. Graves’ hyperthyroidism is treated by decreasing thyroid hormone synthesis with the use of ATD, or by reducing the amount of thyroid tissue with radioactive iodine (RAI) treatment or total thyroidectomy. Patients with newly diagnosed Graves’ hyperthyroidism are usually medically treated for 12–18 months with methimazole (MMI) as the preferred drug. In children with GD, a 24- to 36-month course of MMI is recommended. Patients with persistently high TSH-R-Ab at 12–18 months can continue MMI treatment, repeating the TSH-R-Ab measurement after an additional 12 months, or opt for therapy with RAI or thyroidectomy. Women treated with MMI should be switched to propylthiouracil when planning pregnancy and during the first trimester of pregnancy. If a patient relapses after completing a course of ATD, definitive treatment is recommended; however, continued long-term low-dose MMI can be considered. Thyroidectomy should be performed by an experienced high-volume thyroid surgeon. RAI is contraindicated in Graves’ patients with active/severe orbitopathy, and steroid prophylaxis is warranted in Graves’ patients with mild/active orbitopathy receiving RAI.
Keywords: Graves’ hyperthyroidism, Management Antithyroid drugs, Radioiodine therapy, Thyroidectomy, Graves’ orbitopathy.
Chịu trách nhiệm chính:
Ngày nhận bài:
Ngày phản biện khoa học:
Ngày duyệt bài:
1. CHẨN ĐOÁN
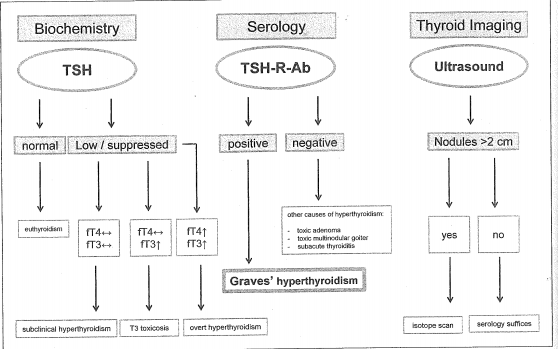
Sơ đồ chẩn đoán cường chức năng giáp do Graves’
2. ĐIỀU TRỊ
2.2. Cơ chế tác dụng của thuốc kháng giáp tổng hợp.
+ Tác dụng trong tuyến giáp.
- Ức chế quá trình hữu cơ hóa iod.
- Ức chế gắn kết T1 với T2 (mono – và diiodtyroxin).
- Ức chế tổng hợp thyroglobulin.
- Ức chế tăng trưởng tế bào tuyến giáp.
+ Ức chế chuyển từ T4 về T3 ở ngoài tuyến giáp.
2.2. Thuốc và nguyên tắc sử dụng
+ Thionamid: Carbimazole (CBZ)
Methimazole (MMI)
+ Thiouracil: propylthiouracil (PTU)
Liều khởi đầu của MMI 10- 30mg/ngày (CBZ: 15 – 40mg/ngày).
PTU: 100mg mỗi 8 giờ
+ Xét nghiệm hormon mỗi 3-4 tuần kể từ khi bắt đầu điều trị (FT3, FT4)
+ Có thể đạt bình giáp sau 3-4 tuần.
+ Nồng độ TSH có thể ở mức thấp trong vài tháng nên không sử dụng để đánh giá kết quả điều trị giai đoạn đầu.
+ Liều duy trì trung bình: MMI 2,5 – 10mg/ngày; PTU 50 – 100mg/ngày
Nếu dùng MMI liều 30mg/ngày có thể kết hợp với levothyrocil L – T4, liều 1,8 mcg/kg/ngày đề phòng suy giáp.
+ Thời gian điều trị kháng giáp tổng hợp: 12-18 tháng. Với thời gian trên có khoảng 50 -55% bệnh nhân đạt bình giáp.
+ Cần xét nghiệm lại TRAb trước khi ngừng thuốc. Nếu sau 12 -18 tháng mà nồng độ TRAb vẫn cao có thể tiếp tục dùng MMI và xét nghiệm lại TRAb sau đó 12 tháng hoặc chuyển sang điều trị phóng xạ hoặc phẫu thuật tuyến giáp. Nếu tái phát thì đa số xuất hiện sau 6 – 12 tháng kể từ khi ngừng thuốc, cũng có những trường hợp tái phát muộn hơn. Nếu cường giáp mức độ nặng, tuyến giáp to, nồng dộ TRAb tăng bền bỉ thì đa số sẽ tái phát sau khi ngừng thuốc KGTH và rất khó tiên lượng.
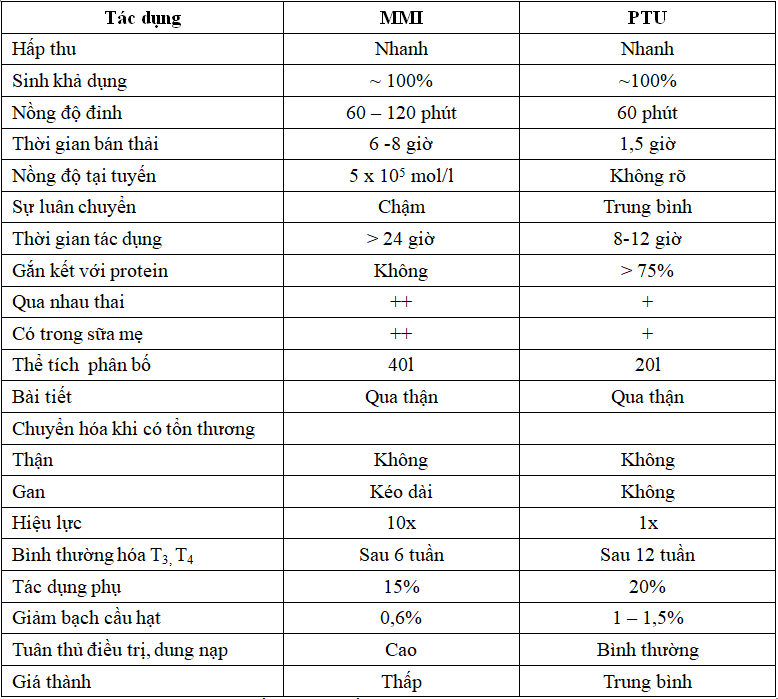
Bảng 1. So sánh tác dụng dược lý và dược động học của 2 nhóm thuốc kháng giáp tổng hợp
Tác dụng không mong muốn của thuốc kháng giáp tổng hợp
+ Hay gặp (1 – 5%)
- Ngứa ngoài da
- Mẩn mề đay
- Đau khớp hoặc đa khớp
- Sốt
- Hạ bạch cầu nhẹ, thoáng qua
+ Ít gặp (0,2 -1%)
- Tác dụng lên ống tiêu hóa
- Giảm cảm giác ngon miệng và mùi vị
- Giảm bạch cầu hạt
+ Rất hiếm gặp (< 0,1%)
- Thiếu máu do bất sản hồng cầu (PTU, CBZ)
- Giảm tiểu cầu (PTU, CBZ)
- Viêm mạch máu, giả lupus (PTU)
- Viêm gan (PTU)
- Hạ glucose máu ( PTU)
- Vàng da tắc mật ( CBZ, MMI)
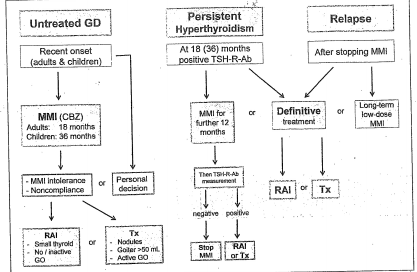
Sơ đồ: Điều trị cường chức năng tuyến giáp với các tình huống
GD : Graves’ disease; MMI: Methimazole; CBZ: Carbimazole; GO: bệnh mắt giáp;
RAI: iod phóng xạ; Tx: phẫu thuật cắt toàn bộ tuyến giáp.
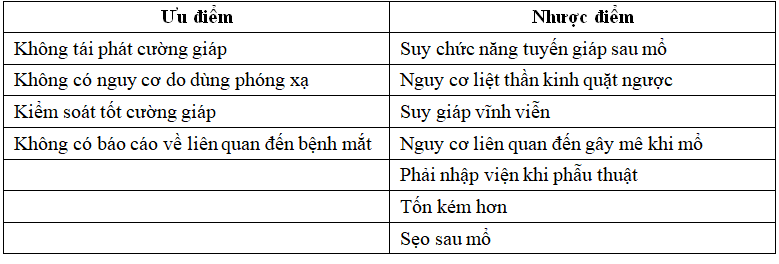
Bảng 2. Ưu điểm và nhược điểm khi phẫu thuật cắt bỏ toàn bộ tuyến giáp.
Bảng 3. Điều trị cường giáp do Graves’ có biểu hiện bệnh giáp mắt

Chú thích:
*: Dự phòng steroid từng ca chọn lọc; **: Bổ sung selen trong 6 tháng; ***: Dự phòng steroid
- Cường giáp và thai sản
+ Phụ nữ ý định có thai.
- Có thể mang thai khi đã về bình giáp.
- Cần thông báo cho bệnh nhân nguy cơ: gia tăng khiếm khuyến thai nhi liên quan đến thuốc KGTH.
- Chỉ định có thai sau 6- 10 tuần ngừng thuốc KGTH.
- Nếu cần dùng thuốc KGTH thì trước khoảng 3 tháng đầu của thai kỳ phải dùng PTU.
- Sau tuần thứ 16 có thể chuyển sang dùng MMI.
- Không dùng hormon tuyến giáp (L – thyroxin).
- Có thể mang thai sau 6 tháng điều trị RAI.
- Phẫu thuật tuyến giáp có thể được chỉ định khi có chống chỉ định với KGTH hoặc RAI. Sau mổ nếu bình giáp có thể mang thai.
+ Phụ nữ mang thai có cường giáp.
- Sử dụng thuốc kháng giáp tổng hợp : MMI 5- 15 mg; CBZ 10- 30mg; PTU 50 – 200mg/ngày.
- MMI và CBZ có thể gây bệnh lý của thai kỳ đặc biệt trong 6- 10 tuần đầu của thai kỳ.
- Propranolol sử dụng 10 – 40 mg/ngày, chia 3 -4 lần song không dùng kéo dài.
- Có thể phẫu thuật TG nếu dị ứng hoặc chống chỉ định với thuốc KGTH ở 3 tháng tiếp theo của thai kỳ.
- Có khoảng 5% bệnh nhân tái phát mặc dù TRAb âm tính trong vòng 8 tuần đầu ngừng thuốc.
- Nếu tái phát trong vòng 3 tháng đầu của thai kỳ thì không dùng lại thuốc kháng giáp tổng hợp mà theo dõi chức năng tuyến giáp sau mỗi hai tuần và cứ sau mỗi 4 tuần nếu đạt mức bình thường.
- Chỉ chuyển đổi từ PTU sang MMI sau tuần thai thứ 16 nếu thấy cần thiết.
- Nếu phụ nữ mang thai đang dùng MMI liều < 5 -10 mg/ngày hoặc PTU < 50 – 100mg/ngày thì có thể dừng thuốc trước khi sinh 6 đến 12 tuần.
+ Cường giáp giai đoạn sau sinh
- Nguy cơ tái phát bệnh rất cao ở tháng thứ 7 – 9 sau sinh (tăng 3,8 lần).
- Nếu sử dụng PTU < 250mg/ngày hoặc MMI < 20mg/ngày thì vẫn an toàn cả cho mẹ và bé vì trong sữa chỉ có một lượng rất nhỏ thuốc kháng giáp tổng hợp.
- Người mẹ có thể uống thuốc KGTH sau khi đã cho trẻ bú và chia thành 2 – 3 lần/ngày.
- Cường giáp ở người cao tuổi
- Tỷ lệ giảm đi song vẫn có thể gặp thậm chí ở lứa tuổi 80-90.
- Triệu chứng hay gặp: sút cân, run tay, rối loạn tiêu hóa, cảm giác nóng bức.
- Có thể xuất hiện nhiễm độc giáp với các biểu hiện như mệt mỏi, thờ ơ, kém tập trung.
- Hay gặp rung nhĩ, suy tim, bệnh động mạch vành.
- Điều trị nhiễm độc giáp nặng tương tự như ở người trẻ với thuốc kháng giáp tổng hợp và ức chế beta giao cảm.
- Nếu có rung nhĩ hoặc biến chứng tim cần áp dụng điều trị sớm. Phương pháp thường dùng là iod phóng xạ.
- Ở người già nếu cường giáp mức độ nhẹ không có biến chứng tim mạch thì sử dụng MMI (hoặc CBZ) liều thấp 2,5 – 5mg/ngày kéo dài nhất là khi không áp dụng iod phóng xạ hoặc phẫu thuật.
- Ở người cao tuổi dùng thuốc kháng giáp tổng hợp rất dễ gây giảm bạch cầu hạt.
- Ở người cao tuổi cũng có nguy cơ cao gây xuất hiện, tiến triển bệnh giáp mắt, cần phải bỏ thuốc lá. Khi điều trị bằng các biện pháp rất dễ gây suy giáp.
- Cường giáp ở trẻ em và vị thành niên.
- Một số triệu chứng có thể gặp như: học kém, thay đổi hứng thú, lo lắng, rối loạn giấc ngủ. Có thể xuất hiện trước khi khởi phát bệnh trước đó vài tháng hoặc hằng năm. Ở trẻ em gái hay có sút cân.
- Kết quả điều trị bằng thuốc KGTH thường kém hơn so với người lớn. Tỷ lệ ổn định bệnh sau 2 năm hoặc nhiều hơn 2 năm thì đạt khoảng 25%, do đó đa số phải duy trì thuốc kéo dài.
- Tỷ lệ tác dụng phụ của thuốc kháng giáp tổng hợp cũng thường cao hơn trong đó có suy gan gặp 1/2000 trẻ.
- Nếu sớm xuất hiện tác dụng không mong muốn cần chỉ định phẫu thuật cắt bỏ toàn bộ tuyến giáp sớm hoặc RAI ngay sau khi chuyển sang tuổi dậy thì hoặc muộn hơn.
- Điều trị theo chế độ trẻ em và vị thành niên bằng cách sử dụng thuốc kháng giáp tổng hợp liều nhỏ kéo dài hoặc phẫu thuật, hoặc RAI đến hết 16 tuổi.
- Trong quá trình điều trị có thể xuất hiện từng đợt cường hoặc suy giáp và sẽ gây ảnh hưởng đến kết quả học tập.
TÓM TẮT
Bệnh Graves’ (GD) là bệnh tự miễn hệ thống đặc trưng bởi sự lắng đọng kháng nguyên tuyến giáp (TG) – tế bào T đặc hiệu đối với thụ thể TSH tạo ra kháng thể kháng thụ thể TSH (TRAb) trên bề mặt tế bào. Tự kháng thể có tác dụng hoạt hóa thụ cảm thể của TSH dẫn đến phì đại nhu mô TG, tăng tổng hợp và giải phóng hormon TG (HMTG). Chẩn đoán bệnh khi có nhiễm độc HMTG dựa vào xét nghiệm hóa sinh kèm theo TRAb dương tính, có nhiều mạch máu và giảm cản âm trên siêu âm TG, có thể kèm theo bệnh mắt. Xét nghiệm TRAb có giá trị chẩn đoán xác định hoặc phân biệt, làm cơ sở để chỉ định ngừng sử dụng thuốc kháng giáp tổng hợp (KGTH) cũng như khi bệnh nhân nữ mang thai. Cường chức năng TG do bệnh GD được điều trị sẽ có tác dụng giảm tổng hợp HMTG khi sử dụng thuốc KGTH, iod phóng xạ ( RAI) hoặc phẫu thuật tuyến giáp. Bệnh nhân được chẩn đoán GD lần đầu thường điều trị 12 – 18 tháng với methimazole (MMI) hoặc các thuốc tương tự. Ở bệnh nhân trẻ em thời gian điều trị kéo dài hơn đến 24-36 tháng. Nếu sau 12-18 tháng điều trị mà nồng độ TRAb vẫn cao thì có thể tiếp tục dùng thuốc song cần xét nghiệm lại TRAb sau mỗi 12 tháng hoặc lựa chọn điều trị phóng xạ, phẫu thuật. Nếu bệnh nhân mang thai 3 tháng đầu cần chuyển sang dùng propylthiouracil (PTU) thay cho MMI. Nếu bệnh tái phát sau liệu trình sử dụng thuốc KGTH đầy đủ thì cần phải lựa chọn biện pháp điều trị theo chỉ định tuy vậy có thể tiếp tục sử dụng MMI liều thấp kéo dài. Phẫu thuật TG có thể được chỉ định khi thể tích TG lớn và được bác sĩ ngoại khoa có kinh nghiệm thực hiện. Sử dụng iod phóng xạ sẽ chống chỉ định khi bệnh nhân GD có bệnh mắt hoạt động từ vừa đến nặng. Sử dụng steroid với mục đích dự phòng tiến triển khi có bệnh mắt hoạt động mức độ nhẹ được sử dụng iod phóng xạ.
Từ khóa: Cường chức năng tuyến giáp Graves’; Thuốc kháng giáp tổng hợp, điều trị iod phóng xạ, phẫu thuật tuyến giáp, bệnh mắt Graves’
TÀI LIỆU THAM KHẢO
TÀI LIỆU THAM KHẢO
- Kahaly G.J., Bartalena L. Hegedüs L. Leenhardt L.· Poppe K. Pearce S.H. (2018). “2018 European Thyroid Association Guideline for the Management of Graves’ Hyperthyroidism”. Eur Thyroid J;7:167–186.
- Bahn RS, Burch HB, Cooper DS, Garber JR, Greenlee MC, Klein I, Laurberg P, McDougall IR, Montori VM, Rivkees SA, Ross DS, Sosa JA, Stan MN; American Thyroid Association; American Association of Clinical Endocrinologists: Hyperthyroidism and other causes of thyrotoxicosis: management guidelines of the American Thyroid Association and American Association of Clinical Endocrinologists. Endocr Pract 2011; 17: 456–520.
- Bartalena L: Diagnosis and management of Graves disease: a global overview. Nat Rev Endocrinol 2013; 9: 724–734.
- Kahaly GJ, Dillmann WH: Thyroid hormone action in the heart. Endocr Rev 2005; 26: 704–728.
- Biondi B, Kahaly GJ: Cardiovascular involvement in patients with different causes of hyperthyroidism. Nat Rev Endocrinol 2010; 6: 431–443.
- Ross DS, Burch HB, Cooper DS, Greenlee MC, Laurberg P, Maia AL, Rivkees SA, Samuels M, Sosa JA, Stan MN, Walter MA: 2016 American Thyroid Association guidelines for diagnosis and management of hyperthyroidism and other causes of thyrotoxicosis. Thyroid 2016; 26: 1343–1421.
- Smith TJ, Hegedus L: Graves’ disease. N Engl J Med 2016; 375: 1552–1565.
- Nystrom HF, Jansson S, Berg G: Incidence rate and clinical features of hyperthyroidism in a long-term iodine sufficient area of Sweden (Gothenburg) 2003–2005. Clin Endocrinol 2013; 78: 768–776.
- McLeod DS, Caturegli P, Cooper DS, Matos PG, Hutfless S: Variation in rates of autoimmune thyroid disease by race/ethnicity in US military personnel. JAMA 2014; 311: 1563–1565.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




