LỒI MẮT DO BỆNH GRAVES, TIẾP CẬN ĐIỀU TRỊ ĐÍCH PHÂN TỬ, GIỚI THIỆU HAI THUỐC MỚI TEPROTUMUMAB VÀ RITUXIMAB
Thái Hồng Quang*
Hội Nội tiết – Đái tháo đường Việt Nam
DOI: 10.47122/vjde.2021.49.1
TÓM TẮT
Quá trình tự miễn dịch của cơ thể có liên quan đến sự phát triển của bệnh Graves (GD), được biểu hiện bằng tuyến giáp hoạt động quá mức. Ở một số bệnh nhân, phản ứng tự viêm góp phần vào sự phát triển của các triệu chứng như bệnh nhãn khoa tuyến giáp, và các dấu hiệu và triệu chứng tiếp theo bắt nguồn từ sự phì đại mô mỡ ở mắt và phù nề các cơ ngoại nhãn. Quá trình tự miễn dịch, sản xuất các kháng thể chống lại tự kháng nguyên như thụ thể TSH (TSH-R) và thụ thể IGF-1 (IGF-1R), thâm nhiễm viêm và tích tụ glycosaminoglycans (GAG) dẫn đến những thay đổi thâm nhiễm phù nề ở các mô quanh tế bào. Kết quả là, phù nề nhãn cầu. Nguyên bào sợi nhãn cầu dường như đóng một vai trò quan trọng trong viêm nhãn cầu, mở rộng mô, tái tạo và xơ hóa vì hoạt động tăng sinh của chúng cũng như khả năng biệt hóa thành tế bào mỡ và nguyên bào sợi và sản xuất GAG.
Bệnh mắt tuyến giáp được điều trị theo phương pháp truyền thống bằng glucocorticosteroid liều cao và phẫu thuật giảm áp nhãn cầu, xạ trị nhãn cầu. Tuy nhiên, đáp ứng là không đầy đủ và cần có các lựa chọn điều trị thay thế.
Những tiến bộ gần đây về cơ sở phân tử của lồi mắt do bệnh Graves đã tạo điều kiện thuận lợi cho việc phát triển các liệu pháp phân tử mục tiêu như teprotumumab, một kháng thể ức chế IGF-1R, liên kết ái lực cao và đặc hiệu với IGF-1R, kháng thể đơn dòng. Trong các thử nghiệm ngẫu nhiên có đối chứng với giả dược giai đoạn 2 và giai đoạn 3 gần đây, teprotumumab nhanh chóng đạt được sự cải thiện lâm sàng bệnh mắt tuyến giáp, bao gồm cải thiện chứng lệch nhãn cầu và nhìn đôi.
Rituximab, một kháng thể đơn dòng chống CD20, cho thấy hứa hẹn là một lựa chọn điều trị mới cho bệnh mắt tuyến giáp. Có 43 trường hợp bệnh mắt tuyến giáp được điều trị bằng rituximab trong các tài liệu y tế và các nghiên cứu lớn hơn được bảo đảm để xác định hiệu quả lâu dài của rituximab. Rituximab có thể đại diện cho một lựa chọn điều trị mới tiềm năng cho bệnh mắt tuyến giáp, đặc biệt là trong trường hợp bệnh khó điều trị với các phương cách điều trị hiện tại.
Sự ra đời của liệu pháp y tế hiệu quả có thể dẫn đến sự thay đổi mô hình trong việc quản lý lâm sàng của lồi mắt do bệnh Graves.
Trong bài báo này, dựa trên các tài liệu y khoa hiện có, cơ chế miễn dịch của bệnh sinh của lồi mắt do bệnh Graves đã được tóm tắt. Đặc biệt chú ý đến vai trò của các nguyên bào sợi nhãn cầu và các tự kháng nguyên, và các phương thức điều trị hiện tại và mới nổi.
Từ khóa: lồi mắt do bệnh Graves
ABSTRACT
Graves’ orbitopathy and targeted molecular approach for treatment focus on Teprotumumab and Rituximap
Thai Hong Quang*
Vietnam Association of Diabetes and Endocrinology
The body’s autoimmune process is involved in the development of Graves’ disease (GD), which is manifested by an overactive thyroid gland. In some patients, autoreactive inflammatory reactions contribute to the development of symptoms such as thyroid ophthalmopathy, and the subsequent signs and symptoms are derived from the expansion of orbital adipose tissue and edema of extraocular muscles within the orbit. The autoimmune process, production of antibodies against self-antigens such as TSH receptor (TSH-R) and IGF-1 receptor (IGF-1R), inflammatory infiltration, and accumulation of glycosaminoglycans (GAG) lead to edematous-infiltrative changes in periocular tissues. As a consequence, edema exophthalmos develops. Orbital fibroblasts seem to play a crucial role in orbital inflammation, tissue expansion, remodeling, and fibrosis because of their proliferative activity as well as their capacity to differentiate into adipocytes and myofibroblasts and production of GAG.
Thyroid eye disease is traditionally treated with high-dose glucocorticosteroids and surgical orbital decompression, Orbital Radiotherapy. However, responses are inadequate and alternative treatment options are needed.
Recent advances in the understanding of the molecular basis of GO have facilitated the development of targeted molecular therapies such as teprotumumab, an IGF-1R inhibitory antibody, binds with high affinity and specificity to IGF-1R, monoclonal antibody. In recent phase 2 and phase 3 randomized placebo-controlled trials, teprotumumab rapidly achieved improvement in clinical endpoints defining TED, including improved proptosis and diplopia.
Rituximab, an anti-CD20 monoclonal antibody, shows promise as a novel therapeutic option for thyroid eye disease. There are 43 cases of thyroid eye disease treated with rituximab in the medical literature, and larger studies are warranted to determine the long-term effectiveness of rituximab. Rituximab may represent an attractive new treatment option for thyroid eye disease, especially in the case of disease that is refractory to current treatment strategies.
The advent of effective medical therapy can lead to a paradigm shift in the clinical management of GO. In this paper, based on the available medical literature, the immunological mechanism of GO pathogenesis has been summarized. Particular attention was paid to the role of orbital fibroblasts and putative autoantigens, and current and emerging treatment modalities.
Key words: Graves’ orbitopathy (GO)
Chịu trách nhiệm chính: Thái Hồng Quang
Ngày nhận bài: 5/5/2021
Ngày duyệt bài: 27/7/2021
Email: [email protected]
Điện thoại: 0913288240
Những chữ viết tắt.
AITD autoimmune thyroid disease
CAS Clinical activity score
GAG glycosaminoglycan
GD Graves’ disease
GO Graves’ orbitopathy, also known as thyroid-associated ophthalmopathy
HLA-DR3 Human leukocyte antigen
DR3 ICAM-1 Intercellular adhension molecule –
IFN-γ Interferon-gamma
IGF-1R Insulin-like growth factor-1 receptor
IL Interleukin
OR Orbital radiotherapy
PDGF Platelet Derived Growth factor
PGE2 Prostaglandin E2
PI3K Phosphoinosittide 3-kinase
PPARγ Peroxisome Proliferator Activated Receptor gamma
PGHS-2 Prostaglandin endoperoxide H synthase-2
PTPN22 Protein tyrosine phosphatase, non-receptor type 22
RANTES Regulated on activation, normal T cell expressed and secreted
TGF-β Transforming growth factor beta
Tregs regulatory T lymphocytes
TNF Tumor necrosis factor
TSH Thyroid-Stimulating Hormone)
TSH-R Ab Thyrotropin receptor antibodies
TSH-R Thyrotropin receptor
TSI Stimulating TSHR Ab
1. MỞ ĐẦU
Bệnh Graves (GD) là bệnh tuyến giáp tự miễn (Autoimmune thyroid disease (AITD)) đặc trưng bởi 3 triệu chứng trên lâm sàng: cường chức năng tuyến giáp (hyperthyroidism), bướu giáp lan tỏa (diffuse goitre) và bệnh mắt do tuyến giáp (TED (thyroid eye disease), hoặc một số tên gọi khác như: bệnh mắt liên quan đến tuyến giáp (thyroid-associated ophthalmopathy), bệnh lồi mắt do bệnh Graves (Graves’ orbitopathy (GO, trong bài này chúng tôi dùng danh pháp “lồi mắt do bệnh Graves” (GO). Những rối loạn này là những tình trạng trung gian miễn dịch kinh điển – miễn dịch dịch thể. Điều trị GO bằng các phương pháp truyền thống, như liều cao glucocorticoids, phẫu thuật giải phóng chèn ép nhãn cầu, phóng xạ có nhiều hạn chế, như đáp ứng của glucocorticoids không đầy đủ, nhiều tác dụng không mong muốn do xạ trị, phẫu thuật mục đích chính chỉ là giải phóng chèn ép, giảm áp lực. Do vậy, các phương pháp điều trị bổ sung là rất cần thiết. Teprotumumab là kháng thể ức chế IGF-1R, gắn kết ái lực cao, và đặc hiệu với IGF-1R gây thoái dáng, phức hợp kháng thể-receptor (Antibody-receptor complex) nội tại. Rituximab, là một kháng thể đơn dòng kháng lại CD-20, làm giảm B-lymphocytes, đây là những tác nhân điều trị GO có hiệu quả và đầy triển vọng. 90 đến 98% bệnh nhân Graves có những dấu hiệu liên quan đến lồi mắt : co mí mắt, thường gặp nhất ở BN bị bệnh lồi mắt do bệnh Graves, nặng hơn như triệu chứng mắt nhìn chằm chằm (Kocher sign). BN khi bị co mí thường có mắt sáng cả hai bên, rất ít gặp ở những bệnh khác.
Những triệu chứng về mí mắt khác như hở mắt (lagophthalmos), mí mắt mở đóng chậm (lid-lag). 50% BN bị bệnh Graves bị sưng tấy kết mạc, 20% có triệu chứng đau nhãn cầu, lồi mắt, phù mí mắt hoặc nhìn đôi, quan trọng nhất, 3-5% có những trệu chứng nguy hiểm do lồi mắt nặng, ác tính như hai mí mắt khép không kín, giác mạc bị phơi nhiễm, hậu quả loét giác mạc. Chèn ép thần kinh mắt.
2. CƠ SỞ MIỄN DỊCH HỌC TRONG CƠ CHẾ BỆNH SINH BỆNH GRAVES [19]
BN bị bệnh Graves tiết ra hỗn dịch kháng thể đa clon kháng lại TSH-R (thyroid-stimulating hormone receptor), những kháng thể này có nhiều tác dụng khác nhau, như hoạt hóa, ức chế hoặc trung hòa receptor, đưa đến những thay đổi hóa sinh đặc hiệu của bệnh Graves như tăng hormone tuyến giáp, giảm hoặc không xác định được TSH. Bệnh Graves được xem là bệnh trung gian tự miễn dịch kinh điển, tuy nhiên, một số yếu tố khác cũng có thể đóng vai trò trong biểu lộ hình thái bệnh. Ví dụ: tế bào T hỗ trợ (T-cell help) có vai trò quan trọng đối với biệt hóa các tế bào B sản xuất tự kháng thể vào trong tương bào (plasma cells). Vai trò của tế bào T điều hòa (T regulatory cells) và interleukin-23/interleukin-17 trong cơ chế bệnh sinh của bệnh Grave hiện nay đang được quan tâm nghiên cứu nhiều hơn.
Yếu tố kích thích đầu tiên (tự kháng nguyên) đối với bệnh tuyến giáp tự miễn cho tới nay vẫn chưa rõ, có thể thay đổi tùy theo từng cá thể. Dựa theo những nghiên cứu về tiền sử gia đình và ở trẻ sinh đôi cho thấy các yếu tố di truyền (genetic) và môi trường có vai trò quan trọng, 80% bệnh tuyến giáp tự miễn (AITD) liên quan đến nhạy cảm di truyền, 20% còn lại liên quan với yếu tố môi trường. Gene nhạy cảm chính đầu tiên liên quan đến bệnh Graves là HLA-DR3, đặc biệt, khi thay thế amino acid trong túi gắn peptide (pocket) của phân tử này làm thay đổi cấu trúc, nguy cơ gây bệnh Graves. Các gene điều hòa miễn dịch cũng rất quan trọng, nghiên cứu quét liên kết toàn bộ gene cho thấy có mối liên kết chặt giữa CD40 với bệnh Graves, tăng dịch mã (translation) của CD40 ở BN Graves đưa đến bộc lộ nhiều hơn CD40 trong tế bào B, chúng trở nên hoạt hóa và sản xuất các kháng thể. Một vài nghiên cứu quan sát bản thân gene TSH-receptor cho thấy, một số polymorphism nucleotide đơn có liên quan với bệnh Graves, nhưng kết quả không thống nhất và vẫn chưa được kết luận.
Ngoài mẫn cảm di truyền, những tác động của môi trường cũng có ảnh hưởng đến sự phát triển AITD, mặc dầu cơ chế chưa rõ, nhưng người ta cho rằng iodine tham gia vào phát triển AITD, nghiên cứu dịch tễ học cũng đã chứng minh, AITD thường gặp nhiều hơn ở những vùng đầy đủ iodine.
Hút thuốc cũng làm tăng nguy cơ phát triển bệnh Graves, có thể do thay đổi cấu trúc TSH-receptor đã tạo nên miễn dịch mạnh hơn.
Nhiễm khuẩn cả vi trùng và siêu vi trùng cũng có thể có vai trò phát triển bệnh Graves qua những cơ chế khác nhau, bắt chước cơ chế phân tử, giải phóng những kháng nguyên đã được tách ra qua hủy hoại tế bào hoặc thông qua hoạt hóa thành phần ngoài tế bào T.
Các loại thuốc thông thường nhất cũng có thể gây bệnh Graves như interferon alpha, interleukin-2, lithium, amidarone và điều trị kháng retroviral.
Cuối cùng, rất nhiều chất ô nhiễm trong môi trường cũng đã được chứng minh có độc với tế bào tuyến giáp và có khả năng gây bệnh tuyến giáp tự miễn như: polyaromatic hydrocarbons, perfluorinated chemicals, phthalates và bisphenol A thường được sử dụng trong nhà máy sản xuất chất dẻo.
Mặc dầu, đã xác định được cả yếu tố di truyền và môi trường rất quan trọng trong sự phát triển AITD, nhưng tương tác như thế nào thì chưa rõ. Gần đây , người ta nhấn mạnh vai trò của epigenetics như là cơ chế tiềm năng, vì các yếu tố di truyền và môi trường tương tác làm tăng tính nhạy cảm đối với bệnh. Epigenetics đã được chứng minh rất quan trọng trong một số bệnh tự miễn dịch khác như bệnh luput ban đỏ hệ thống, viêm khớp dạng thấp. Các nhà nghiên cứu đang đi sâu nghiên cứu về lĩnh vực này, hy vọng hiểu sâu về vai trò tiềm năng của epigenetics trong AITD.
3. RỐI LOẠN MIỄN DỊCH TRONG CƠ CHẾ BỆNH SINH NHỮNG TRIỆU CHỨNG NHÃN CẦU DO BỆNH GRAVES
3.1. Sinh học phân tử lồi mắt do bệnh Graves
Chúng ta vẫn chưa hiểu được một cách đầy đủ cơ chế bệnh sinh bệnh lồi mắt do bệnh Graves, nhưng có nhiều bằng chứng đã xác định rằng, cơ chế bệnh sinh của bệnh liên quan đến mất tự dung nạp (self-tolerance) với TSH-R và IGF-1R. IGF-1R là tyrosine kinase receptor xuyên màng điều hòa trên diện rộng các gene đích quan trọng trong chuyển hóa, phát triển và miễn dịch. Các tự kháng thể kháng IGF-1R đã xác định được ở BN bị bệnh Graves. Bộc lộ quá mức IGF-1R có lẽ là trung tâm trong cơ chế bệnh sinh lồi mắt do bệnh Graves, hoạt động của IGF-1R như là một tự kháng nguyên và là yếu tố chính trong cơ chế sinh bệnh GO. Đáp ứng tự miễn dịch nhãn cầu xẩy ra trong lồi mắt do bệnh Graves là do phản ứng chéo kháng các kháng nguyên trình diện ở cả tuyến giáp và tổ chức nhãn cầu, mặc dầu cơ chế chính xác còn chưa rõ.
Hình như, sản xuất các globulin miễn dịch kích thích tuyến giáp (TSIs) bắt chước tác dụng của TSH đưa đến sản xuất quá nhiều hormone tuyến giáp và khuếch đại tác động các tổ chức đích bộc lộ TSH-R (như ở tổ chức mỡ, fibroblasts và cơ ngoài nhãn cầu), nồng độ TSI có xu hướng tăng ở BN lồi mắt nặng và ở giai đoạn hoạt động. Tuy nhiên, tương quan có ý nghĩa giữa nồng độ TSI và diễn biến bệnh không ổn định và còn chưa rõ, vì vậy, định lượng nồng độ TSI không được xem là một chỉ dấu sinh học (biomarker) có khả năng dự báo, hướng dẫn trong điều trị lồi mắt.
Những nghiên cứu gần đây để xác định nguyên nhân cơ bản của lồi mắt do bệnh Graves tập trung vào IGF-1R, vì các tự kháng thể kháng IGF-1R (IGF-1R autoantibodies) đã xác định được ở BN Graves. IGF-1R bộc lộ quá mức trong bệnh lồi mắt, tạo nên phức hợp sinh lý, tương tác hoạt động chức năng với TSH-R trong fibroblasts nhãn cầu, khi ức chế IGF-1R sẽ làm giảm tín hiệu phụ thuộc TSH. TSH-R và IGF-1R tham gia vào phản ứng và tái cấu trúc tổ chức nhãn cầu thông qua sản xuất các cytokines tiền viêm và tổng hợp hyaluronan. IGF-1R bộc lộ quá mức trong T-cells, B-cells, Fibroblasts, myofibroblasts và fibrocytes ở BN Graves, cả IGF-1 và IgG ở BN Graves làm tăng nồng độ hyaluronan, cũng như tăng fibrblasts nhãn cầu ở BN Graves, nhưng không tăng ở đối chứng. Những nhận xét trên đây chỉ ra vai trò quan trọng của IGF-1R trong cơ chế sinh bệnh lồi mắt do bệnh Graves. (Ảnh 1)
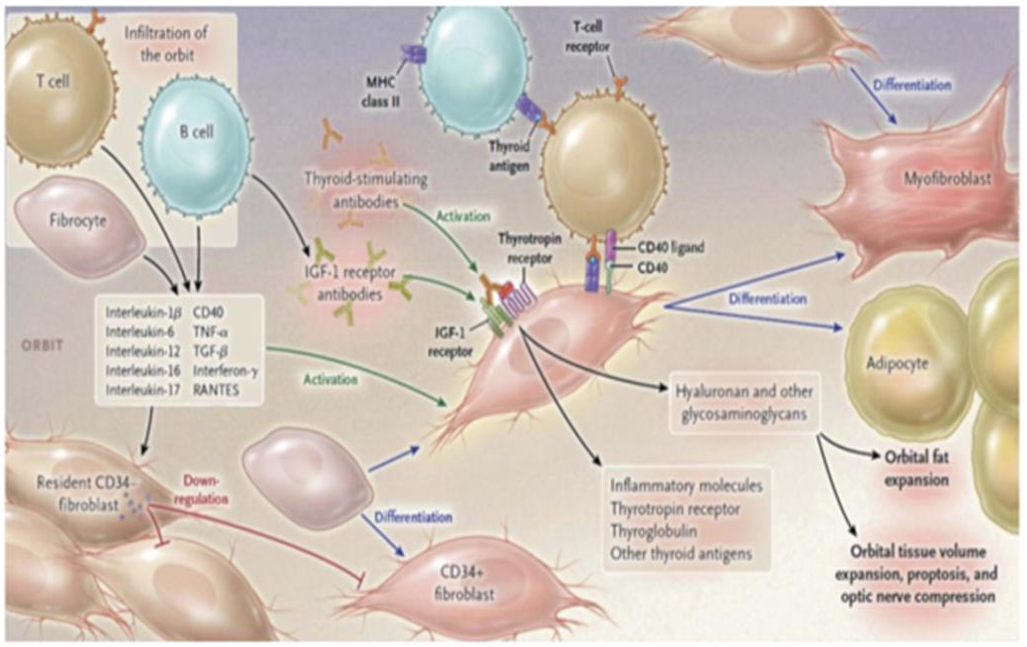
Ảnh 1. Cơ chế bệnh sinh bệnh mắt do tuyến giáp.
– B, T lymphocytes, CD34+fibrocytes thâm nhiễm trong nhãn cầu – CD34+fibroblasts nguồn gốc từ tủy xương biệt hóa thành myofibroblasts hoặc adipocytes.- Cả CD34+ và CD34+fibroblasts trình diện trong nhãn cầu, phụ thuộc vào môi trường, có thể sản xuất các cytokines như IL-1β, IL-6, IL-8, IL-16, TNF-α, RANTES và phối tử CD40 (CD40ligand), chúng hoạt hóa fibroblasts nhãn cầut. – CD34+fibroblasts bộc lộ mức độ thấp TSH-R, Thyroglobulin và các kháng nguyên tuyến giáp khác. – TSI hoạt hóa phức hợp TSH-R/IGF-1R đưa đến bộc lộ cao các phân tử viêm và tổng hợp glycosaminglican (GAG).- Các Igs kháng trực tiếp IGF-1R, tạo tín hiệu fibroblasts nhãn cầu làm tăng sản xuất cytokines và hyaluronan làm phát triển tổ chức sau nhãn cầu, gây lồi mắt, chèn ép thần kinh mắt [6].
Có thể tóm tắt quá trình diễn tiến bệnh lồi mắt do bệnh Graves như sau: Sơ đồ 1
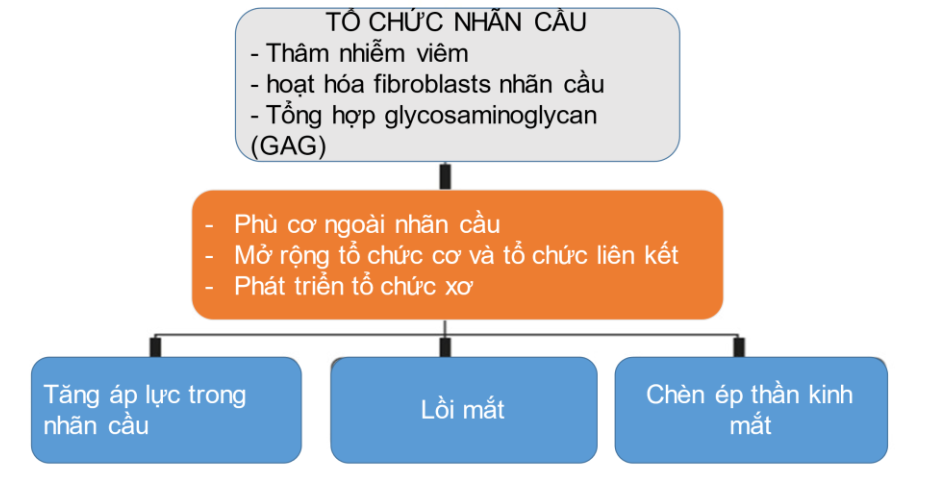
Sơ đồ 1. Cơ chế bệnh sinh những thay đổi phù – thâm nhiễm. Thâm nhiễm viêm tổ chức quanh nhãn cầu và hoạt hóa fibroblasts nhãn cầu đưa đến mở rộng và tái cấu trúc các tổ chức. Tăng áp lực trong nhãn cầu đưa đến lồi mắt, có thể gây chèn ép thần kinh ổ mắt [1].
3.2. Sản xuất cytokine và viêm.
Quá trình viêm trong tổ chức nhãn cầu đưa đến di trú và thâm nhiễm các tế bào miễn dịch, giống như quá trình đang xẩy ra trong tuyến giáp. Tế bào T- lymphocytes đi vào tổ chức phần mềm nhãn cầu, giải phóng cytokines tham gia vào phản ứng và tái cấu trúc tổ chức tại đây. Giai đoạn đầu tiên (giai đoạn hoạt động) lồi mắt do bệnh Graves có đặc trưng bởi tăng hoạt tính của Th1 lymphocytes, thúc đẩy quá trình miễn dịch qua trung gian tế bào và sản xuất IL-1β, IL-2, TNF-α và IFN-γ. Các cytokines tiền viêm này làm tăng tăng sinh fibroblast và sản xuất glycosaminglycan (GAG) dữ nước (hydrophilic GAG). Mặt khác, quá trình viêm cũng sẽ hoạt hóa Th2 lymphocytes giải phóng các cytokines như IL-4, IL-5, IL-10 và IL-13, hoạt hóa các phản ứng miễn dịch dịch thể và sản xuất IgG là giai đoạn muộn của lồi mắt do bệnh Graves (GO) đặc trưng bởi tái cấu trúc tổ chức và xơ hóa. (Sơ đồ 2).
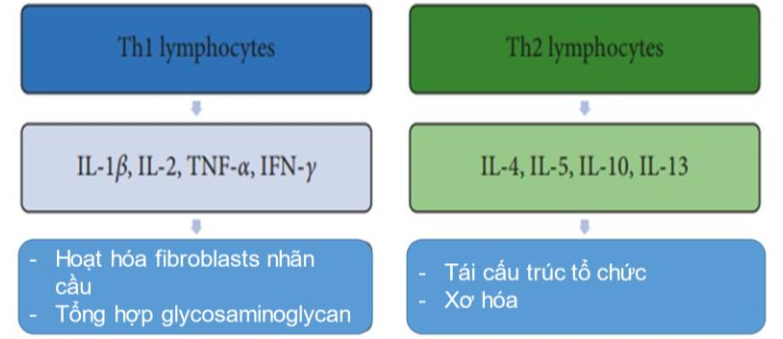
Sơ đồ 2. T lymphocytes trong cơ chế bệnh sinh lồi mắt do bệnh Graves (GO). Giai đoạn khởi đầu của GO đặc trưng bởi tăng hoạt tính của :Các cytokines được lymphocyte tiết ra, các cytokines này hoạt hóa fibroblasts nhãn cầu và sản xuất GAG. Các lymphocytes tham gia trong giai đoạn muộn , đặc biệt trong tái cấu trúc và xơ hóa [1]
Các cytokines, chemokines, các yếu tố phát triển (growth factors) có ảnh hưởng rất lớn đến tế bào tổ chức nhãn cầu. IFN-γ kích thích fibroblasts sản xuất CXCL9, CXCL10 và CXCL11, bằng cách đó, kích thích di trú lymphocytes đến tổ chức nhãn cầu , ngoài ra, IFN-γ kích thích tiết IL-1β, và đồng thời kích thích fibroblast nhãn cầu tổng hợp GAG. Ngược lại IL-1β và IFN- γ ức chế tạo mỡ (adipogenesis) từ fibroblasts. IL-1β kích thích fibroblast nhãn cầu sản xuất IL-6, IL-8, CCL-2, CCL-5 và IL-16, chúng là những chất thu hút hóa học (chemoattractants) đối với tế bào T và B-lymphocytes, monocytes và neutrophils (Sơ đồ 3)
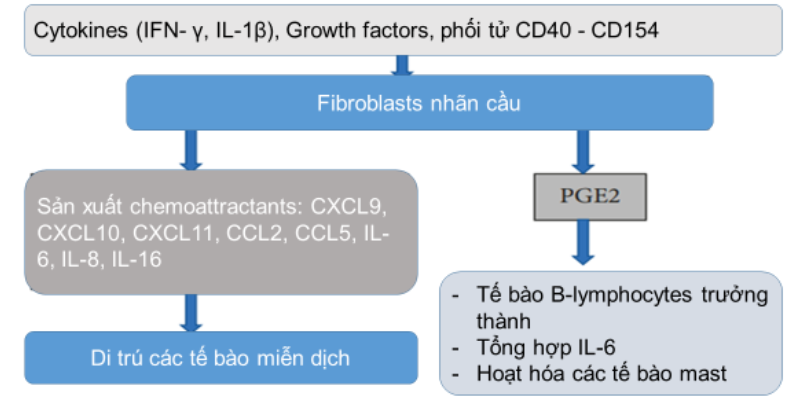
Sơ đồ 3. Tham gia của fibroblasts nhãn cầu.Các cytokines, Growth factors, và T-cells kích thích fibroblasts nhãn cầu tiết các chemokines và cytokines. PGE2 được fibroblasts nhãn cầu tiết hoạt hóa tế bào mast và tế bào B trưởng thành, cũng như kích thích fibroblasts nhãn cầu sản xuất IL-6 [1]
Ngoài lymphocytes, macrophages và thyrocytes, fibroblasts nhãn cầu cũng bộc lộ protein đồng kích thích (costimulatory protein) CD40. Tương tác giữa phối tử CD40 – CD154 khu trú trên T cells và phân tử CD40 trên bề mặt fibroblastes nhãn cầu, kích thích sản xuất các yếu tố trung gian viêm khác nhau ( như: IL-1α, IL-6, IL-8, CCL-2 và PGE2.). Các fibroblast nhãn cầu cũng hoạt hóa và tăng sinh những tế bào này. Prostaglandin E2 (PGE2) tham gia vào sự trưởng thành của tế bào B-lymphocytes, kích thích fibroblast nhãn cầu sản xuất IL-6, và hoạt hóa tế bào mast. Việc fibroblast nhãn cầu sản xuất PGE2 cũng được kích thích bởi leukoregulin, IL-1β (được tiết bởi macrophages và fibroblasts) và IFN-γ ( được tiết bởi tế bào T lymphocytes hoạt hóa). Quá trình tuyển mộ các lymphocytes tự phản ứng (autoreactive T lymphocytes) do sản xuất các phân tử kết dính tại chỗ hoặc lưu hành trong máu. Tăng tương tác của IL-1α, IL-1β, TNF-α, IFN- γ, cũng như CD4-CD154 làm tăng bộc lộ phân tử kết dính (ICAM-1) trong tế bào fibroblasts nhãn cầu. Các phân tử kết dính hoạt hóa T cells và làm tăng tuyển mộ các tế bào này, làm tăng đáp ứng tế bào và phát triển giai đoạn hoạt động của lồi mắt. Tăng nồng độ L-selectin và ICAM-1 đã được ghi nhận ở những BN trong giai đoạn hoạt động của bệnh mắt do bệnh Graves.
Y văn đã ghi nhận, nguyên nhân phát triển lồi mắt do bệnh Graves (GO) là do thiếu hụt tế bào lymphocytes điều hòa (Tregs). Tregs kiểm soát phản ứng viêm trực tiếp chống lại tổ chức của bản thân mình (autoantigen). Tregs chịu trách nhiệm ức chế đáp ứng miễn dịch bằng giải phóng IL-10 và TGF-β. Trong tình trạng sinh lý, Tregs phá hủy các T-lymphocytes tự phản ứng, trực tiếp kháng lại kháng nguyên tế bào nang tuyến giáp (thyroid follicular cell antigens). Glick et al đã chứng minh rối loạn chức năng ức chế của Tregs ở những BN bị bệnh tuyến giáp miễn dịch (bệnh Graves hoặc bệnh Hashimoto), những người này đã không điều trị glucocorticoids ít nhất 6 tháng [7]. Klatka et al đã ghi nhận BN bị bệnh Graves có đặc điểm số lượng Tregs thấp hơn, tổng số Th 17 lymphocytes cao hơn so với những người khỏe mạnh bình thường [8]. Tham gia của Th 17 lymphocytes trong tình trạng viêm thâm nhiễm đã được ghi nhận, chứng minh vai trò của chúng trong bệnh tự miễn. Tăng nồng độ Th17 lymphocytes trong máu ngoại vi ở BN bị GO đã được ghi nhận, nhưng không có dữ liệu về sự hiện diện của Th17 lymphocytes trong viêm thâm nhiễm ở tổ chức mỡ nhãn cầu.
3.3. Tổng hợp hyaluronan.
Quá trình tổng hợp hyaluronan xẩy ra trong tổ chức liên kết sau nhãn cầu, có vai trò quan trọng, ảnh hưởng đến hình ảnh lâm sàng của lồi mắt do fibroblast nhãn cầu tổng hợp một số lượng lớn AGA [9]. Tích lũy hyaluronan acid và collagen gây phù tổ chức. Nuôi cấy in vitro fibroblast nhãn cầu điều trị bằng IFN-γ cho thấy sản xuất GAG nhiều hơn khi nuôi cấy fibroblast biểu bì da [9]. Kết quả tương tự cũng đã thu được khi sử dụng leukoregulin như là chất kích thích [10]. Tác dụng của các yếu tố trung gian gây viêm như IL-1, TNF-α, IFN-γ, TGF-β, IGF-1, PDGF, và prostaglandins, kích thích fibroblasts nhãn cầu sản xuất hyaluronan cũng đã được ghi nhận. Han et al đã ghi nhận IL-4 và IFN-γ làm tăng tác dụng của IL-1β kích thích fibroblasts nhãn cầu sản xuất GAG, chúng làm tăng cảm ứng của hyaluronan synthase-2 (HAS2) bộc lộ trên màng tế bào chịu trách nhiệm điều hòa tổng hợp hyaluronan [11]. Trong lồi mắt do bệnh Graves (GO), isoform chủ yếu của HAS tham gia tổng hợp hyaluronan là HAS2. Cân bằng giữa tổng hợp và thoái dáng HAS2 phản ánh sự tích lũy hyaluronan. Zhang et al ghi nhận sản xuất hyaluronidase bởi fibroblasts nhãn cầu [12].
3.4. Tạo mỡ và tạo sợi cơ (adipogegesis and myofibrillogenesis)
Fibroblasts nhãn cầu (orbital fibroblasts) là tiền tế bào mỡ (preadipocytes) vì chúng có khả năng biệt hóa thành những tế bào mỡ trưởng thành (mature adipocytes), các fibroblasts này khác với fibroblasts ở những vị trí khác của cơ thể, có thể do khả năng bộc lộ cao của PPARγ tùy theo receptor nhân của tế bào mỡ, PPAR γ tác động như là yếu tố phiên mã (transcrption factor) và điều hòa nội môi của lipid và glucose. Tạo mỡ (adipogenesis) từ fibroblasts nhãn cầu tăng do hoạt hóa PPAR γ dưới tác động của rosiglitazone. Các đồng vận của PPAR-γ kích thích không chỉ tạo mỡ mà còn kích thích bộc lộ TSH-R ở tiền tế bào mỡ trong nuôi cấy, chúng ức chế viêm và kìm hãm sản xuất hyaluronan trong nhãn cầu. Các nghiên cứu vi mạng (microarray) đã chứng minh tăng genes liên quan với tế bào mỡ (các gen mã hóa PPAR-γ, IL-6, adiponectin và leptin) trong nhãn cầu người bị GO. Hoạt tính của cyclooxygenase-2 (COX2) trong các tế bào T-lymphocytes được hoạt hóa đưa đến sản xuất prostaglandins tiền tế bào mỡ (proadipogenic prostaglandines). COX2 tăng trong nhãn cầu BN bị GO, vì vậy prostaglandins kích thích quá trình tạo mỡ trong fibroblasts nhãn cầu.
Các dưới nhóm fibroblast Thy1+ (CD90) và Thy1- có thể phân biệt được dựa vào có hoặc không có bộc lộ CD90 glycoprotein. Thy1-fibroblasts có khả năng biệt hóa mạnh thành adipocytes. Nhiều nghiên cứu đã chứng minh IL-1β, IL-6 và PGD2, kích thích fibroblasts về hướng tạo mỡ (adipogenesis), quá trình này bị ức chế bởi TNF-α và IFN-γ, nhưng không phải IL-4. Những kết quả nghiên cứu như vậy đồng ý với giải thích cytokines liên quan với Th1- tham gia mạnh hơn trong giai đoạn sớm của lồi mắt hơn là giai đoạn muộn liên quan với quá trình tái cấu trúc và xơ hóa. Thy1+ fibroblasts có tiềm năng biệt hóa thành myofibroblasts như đã chứng minh do fibroblasts được kích thích bởi TGF-β, (nghĩa là bởi cytokine liên quan với Th2 lymphocytes). Myofibroblasts có vai trò quan trọng trong co cơ và tích lũy collagen trong tổ chức xơ. Lehmann et al đã chứng minh rằng, biệt hóa thành tế bào mỡ của Thy1- orbital fibroblasts có thể bị ức chế bởi môi trường nuôi cấy từ Th1+ orbital fenofibrates, chúng sản xuất ra các yếu tố kháng tạo mỡ (antiadipogenic factors [13]. Sự tham gia của tổ chức mỡ hoặc các cơ ngoài nhãn cầu ở BN lồi mắt do bệnh Graves là từ tỷ lệ của Thy1+ và Thy1- quần thể fibroblats nhãn cầu và sự xuất hiện TGF-β hoặc các yếu tố kích thích khác. (Sơ đồ 4)
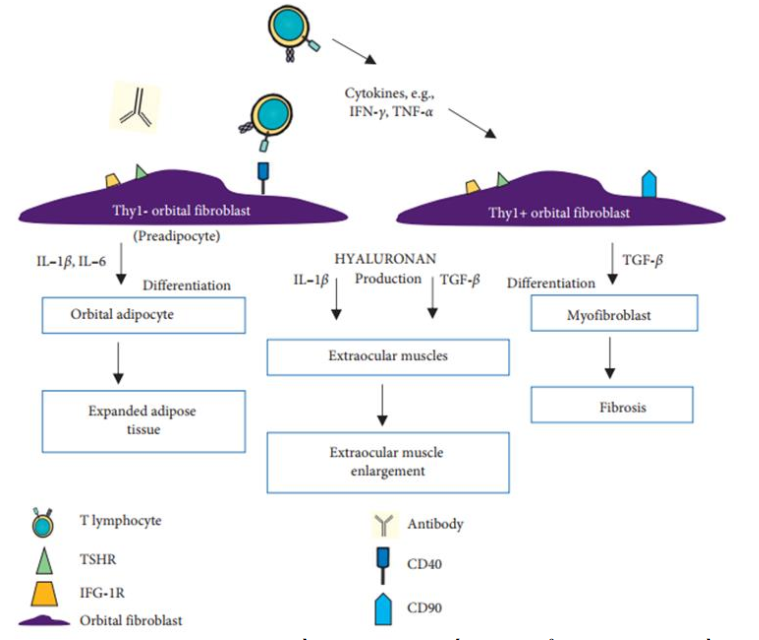
Sơ đồ 4. Sự tham gia của fibroblasts nhãn cầu trong tái cấu trúc tổ chức nhãn cầu. Fibroblasts nhãn cầu bộc lộ (express) TSH-R, IGF-1R và CD40, thâm nhiễm các tế bào miễn dịch, các kháng thể, tiết cytokines và chemokines, yếu tố phát triển và phối tử CD40-CD154 hoạt hóa fibroblasts nhãn cầu. Các yếu tố viêm trung gian (IL-1β, và IL-6) làm tăng hoạt tính tạo mỡ Thyl- fibroblasts nhãn cầu biệt hóa thành myofibroblasts, Hoạt tính tăng sinh của fibroblasts nhãn cầu, sự biệt hóa của chúng và khả năng tổng hợp matrix ngoài tế bào tham gia mở rộng tổ chức nhãn cầu, tái cấu trúc và xơ hóa [1]
3.5. Các tự kháng nguyên giả định và các biện pháp điều trị tiềm năng (Putative autoantigens and potential treatment) [1]
3.5.1. TSH receptors.
Cường chức năng tuyến giáp liên quan với bệnh Graves do tác động của các tự kháng thể trực tiếp kháng lại TSH-R bộc lộ trên bề mặt tế bào biểu mô tuyến giáp (thyroid epithelium). Nhiều nghiên cứu đã chứng minh sự hiện diện của receptor trong tổ chức mỡ nhãn cầu, và cũng đã ghi nhận thuyết các tự kháng nguyên được tách ra có thể giải thích cơ chế bệnh sinh lồi mắt do bệnh Graves (tự kháng nguyên thông thường của tuyến giáp và các tổ chức của nhãn cầu). Tổ chức mỡ nhãn cầu ở BN bị GO (kể cả BN bình giáp) có đặc điểm bộc lộ TSH-R ở tổ chức nhãn cầu nhiều hơn những người không bị bệnh Graves. Tăng nồng độ TSH-R cũng đã được thấy ở tổ chức liên kết trước xương chầy những BN bị bệnh da do tuyến giáp.
Một số nghiên cứu đã chứng minh nồng độ kháng thể kháng TSH-R (TRAb) tương quan với mức độ hoạt động và mức độ nặng của GO. Lồi mắt giai đoạn hoạt động liên quan với bộc lộ TRAb cao hơn so với lồi mắt giai đoạn không hoạt động. Người ta cũng đã ghi nhận TSH-R ngoài và tại tuyến giáp có tính chất giống nhau. Đáp ứng của fibroblasts nhãn cầu đối với TRAb tăng lên do PDGF-AB và PDGF-BB, trong khi TGF-β làm giảm bộc lộ TSH-R . TSH, TRAb, và GD-IgG hoạt hóa Fibroblasts nhãn cầu và khởi xướng tín hiệu cAMP và PI3K để sản xuất hyaluronan, ICAM-1 và các cytokines như IL-6, IL- 8, CCL-2 và CCL-5, Mặt khác, hoạt hóa TSH-R đưa đến tạo mỡ từ fibroblasts nhãn cầu . Nhiều nghiên cứu đã chỉ ra rằng, tằng de novo adipogenesis trong nhãn cầu ở BN bị GO làm tăng bộc lộ TSH-R trong tổ chức này.
Fibroblasts nhãn cầu khi nuôi cấy ở tình trạng tạo mỡ cho thấy bộc lộ TSH-R cao hơn ở các tế bào mỡ trưởng thành hơn là tiền tế bào mỡ từ fibroblasts. Chủ vận PPAR-γ rosiglitazone và những tình trạng tạo mỡ sẽ tăng kích hoạt bộc lộ TSH-R và các genes liên quan tế bào mỡ (như adiponectin, leptin, và PPAR-γ ). Những kết quả tương tự cũng đã xẩy ra trong tổ chức mỡ nhãn cầu. Ngoài ra, monoclonal TRAb kích thích tạo tiền tế bào mỡ từ fibroblasts nhãn cầu (orbital preadipocyte fibroblasts), điều đó chỉ ra sự tham gia của các tự kháng thể không chỉ trong việc sản xuất quá mức hormone giáp trong bệnh Graves, mà còn tăng cả thể tích tổ chức mỡ trong nhãn cầu ở BN bị GO.
Smith và Hoa đã phát hiện rằng immunoglobulins đã được làm sạch (purified immunoglobulins) từ những BN bị bệnh Graves (GD-IgG bao gồm TRAb, và IgGs) tham gia vào sản xuất hyaluronan (14), họ đã chứng minh, GD-IgG làm tăng tổng hợp hyaluronan trong fibroblasts nhãn cầu BN bị GO (thông qua IGF-1R), trong khi, những hiện tượng như vậy đã không xẩy ra đối với TSH tái tổ hợp của người (hrTSH). Chỉ có fibroblasts nhãn cầu có thể biệt hóa thành tế bào mỡ kích thích sản xuất hyaluronan do GD-IgG, hr-TSH không có khả năng đó.
Như vậy. TSH-R có vai trò quan trọng trong cơ chế bệnh sinh bệnh Graves, các receptor này có thể là đích điều trị cho bệnh Graves . Khi xem xét về hoạt hóa fibroblasts nhãn cầu, đồng vận TSH-R phân tử nhỏ có thể được sử dụng để ức chế sự dịch chuyển tín hiệu (signal transduction).. Những phân tử này ức chế sản xuất cAMP trong thyrocytes người do TSH và GD-IgG. Các kháng thể đơn dòng ức chế TSH-R ức chế sản xuất hyaluronan và ức chế tạo mỡ từ fibroblasts nhãn cầu người trong môi trường nuôi cấy. TRAbK1-70a có hoạt tính đồng vận (antagonist activity) và có thể được sử dụng để ức chế kích thích TRAb ở BN Graves. ATX-GD-59 là apitope, nó làm giảm sản xuất TRAb kích thích và đã chứng minh tiềm năng để đề phòng và điều trị GO .
3.5.2. Insulin- like Growth factor-1 Receptor (IGF-1R).
Một tự kháng nguyên quan trọng khác có tiềm năng và có lẽ có vai trò chính tham gia vào cơ chế bệnh sinh của lồi mắt do bệnh Graves (GO) là IGF-1R. Receptor này được bộc lộ trong nhiều tổ chức, đặc biệt trong thyrocytes và tổ chức mỡ nhãn cầu BN Graves và lồi mắt do bệnh Graves tùy theo tyrosine kinase receptors tham gia vào các quá trình như chuyển hóa tế bào, phát triển, chết tế bào theo chương trình và miễn dịch , nó cũng có vai trò trong hoạt hóa tế bào T và B lymphocytes.
Nhiều công trình nghiên cứu đã cho thấy IGF-1R bộc lộ ở fibroblasts nhãn cầu BN bị GO cao hơn hơn tế bào bình thường [15]. Tăng bộc lộ IGF-1R không chỉ trong fibroblasts nhãn cầu BN GO, mà cả trong tổ chức tuyến giáp BN Graves [14] . GD-IgG kích thích fibroblast nhãn cầu trong GO làm giảm tổng hợp các chất thu hút hóa chất (chemoattractants) của tế bào T (tác dụng của các chất thu hút hóa chất là tham gia vào tập hợp các tế bào viêm vào trong tổ chức nhãn cầu kích thích đáp ứng tự miễn dịch). IGF-1R đã được xác định tham gia trong quá trình biệt hóa các fibroblasts nhãn cầu thành adipodocytes và tham gia vào tổng hợp hyaluronan thông qua tác động các tự kháng thể trực tiếp chống lại receptor này,.Nhiều nghiên cứu đã chỉ ra rằng, IGF-1R và TSH hợp tác trong biệt hóa và chuyển hóa các tế bào tuyến giáp.
Khu trú thông thường của chúng đã được chứng minh là ở màng trong cytoplasmic, trong các vùng nhân tuyến giáp và ở trong fibroblasts nhãn cầu. Tsui et al đã chứng minh rằng kháng thể ức chế monoconal IGF-1R kìm hãm tín hiệu kinase gây nên do TSH. Kháng thể này cũng có thể ức chế M22 (monoclonal TRAb) kích thích tổng hợp hyaluronan bởi fibroblasts nhãn cầu, có thể do sự kết hợp (sinh lý và chức năng) giữa IGF-1R và TSH-R [16]. Nhiều nghiên cứu cũng đã chứng minh, ức chế IGF-1R thông qua teprotumumab, là một kháng thể đơn dòng ức chế tác động của IGF-1 và TSH trên fibrocytes, làm giảm bộc lộ IGF-1R và TSH-R [17]. Truyền Teprotumumab có tiềm năng lớn làm giảm lồi mắt (proptosis) và điểm hoạt động trên lâm sàng (CAS) trong GO. Năm 2016 FDA đã mô tả teprotumumab như là biện pháp điều trị chọc thủng phòng tuyến (breakthrough therapy). Hiện nay thuốc đang được đánh gia ở giai đoạn pha III RCT sẽ trình bày dưới đây.
4. THUỐC ĐIỀU BIẾN MIỄN DỊCH MỚI (TEPROTUMUMAB VÀ RITUXIMAB) TRONG ĐIỀU TRỊ BỆNH LỒI MẮT DO BỆNH GRAVES [4]
4.1. Teprotumumab [4], [6], [18]. Teprotumumab là một kháng thể ức chế
IGF-1R, gắn ái lực cao và đặc hiệu với IGF-1R, thúc đẩy thoái dáng, phức hợp kháng thể-receptor nội tại. Nghiên cứu in vitro cho thấy IGF-1R và TSH-R tạo thành phức hợp tự nhiên (physical complex).
Sản xuất các cytokines tiền viêm (như IL-6 và IL-8) tăng do hoạt hóa trung gian IGF-1R/TSH-R của fibroblarts. Nghiên cứu in vitro đã chứng minh rằng teprotunumab làm giảm sản xuất cytokin qua trung gian TSH bởi giảm bộc lộ IGF-1R và TSH-R trên bề mặt tế bào, ngoài ra, teprotumumab ức chế phosphoryl hóa Akt qua trung gian IGF-1 và TSH, vì vậy làm giảm tín hiệu qua trung gian IGF-1R và TSH-R, vì vậy, teprotumumab làm giảm sản xuất hyaluronan và giảm kích thích fibroblasts nhãn cầu sản xuất cytokine, đưa đến giảm tích lũy hyaluronan, giảm tạo tế bào mỡ và giảm tăng khối cơ. Nghiên cứu lâm sàng pha-2 đa trung tâm, mù đôi, ngẫu nhiên, đối chứng (NCT01868997) đánh giá tính hiệu quả, an toàn của teprotunumab trên 88 bệnh nhân lồi mắt do bệnh Graves mới mắc, pha hoạt động, mức độ trung bình đến nặng, BN được chọn ngẫu nhiên (1:1) vào 2 nhóm placebo và điều trị bằng teprotumumab. BN được truyền 8 lần trong thời gian 24 tuần (3 tuần truyền tĩnh mạch 1 lần x 8 tuần), liều đầu tiên 10mg trên 1kg cân nặng cơ thể, liều tiếp theo 20mg trên 1 kg cân nặng, liều cuối cùng vào tuần thứ 21). Kết quả đầu tiên giảm CAS ≥ 2 điểm, giảm lồi mắt được 2mm, không làm xấu đi tương đương với đối chứng. BN được điều trị bằng teprotumumab cải thiện có ý nghĩa thống kê so với nhóm placebo ở tuần thứ 6, 12, 18 và tuần thứ 24 (tất cả p < 0,001), 69% BN điều trị teprotumumab đạt được kết quả ở tuần 24 (vs 20% nhóm placebo), hiệu lực được quan sát, sau tuần thứ 6 chỉ có 2 lần truyền. Ngoài ra, 71,4% BN điều trị bằng teprotumumab (so với 20% nhóm placebo) giảm được 2 mm lồi mắt ở tuần 24 (p< 0,001). Cải thiện nhiều nhất ở những BN có mức độ nặng hơn: 40% (17/42) BN giảm được ≥ 4mm lồi mắt vào tuần thứ 24, so với không có BN nào (0/45) ở nhóm placebo. Để giảm sự ngẫu nhiên của biến thiên trong đánh giá lồi mắt, các phương tiện đo lồi mắt được sử dụng ở mỗi nghiên cứu ở những vị trí giống nhau trên mỗi BN để so sánh, thật ấn tượng, mức độ giảm độ lồi mắt ổn định như những thay đổi quan sát được sau can thiệp phẫu thuật.
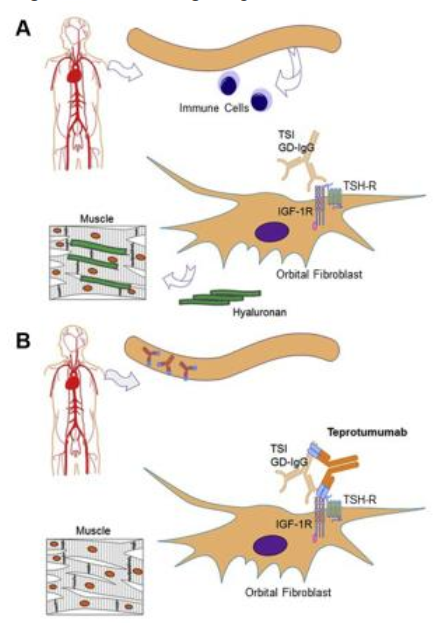
Sơ đồ 5. Cơ sở phân tử GO và cơ chế tác động của teprotumumab.
A. Nhiều nghiên cứu đã xác nhận: GO là do tăng phức hợp TSH-R/IGF-1R fibroblast nhãn cầu, được kích thích bởi các tự kháng thể bệnh lý (GD-IgG and TSI), đưa đến sản xuất glycosaminoglycans, bao gồm hyaluronan, và tăng thể tích mỡ và cơ nhãn cầu.
B. Về cơ chế: teprotumumab làm giảm kích thích do các tự kháng thể bệnh lý của fibroblasts nhãn cầu, ức chế có hiệu quả xuôi dòng tín hiệu TSH-R và làm biến đổi các triệu chứng của GO đang hoạt động ( như lồi mắt, nhìn đôi ). GD-IgG [Graves’ disease immunoglobulin; IGF-1R [ insulin-like growth factor-1 receptor; GO [Graves’ orbitopathy], TSH-R [thyroid-stimulating hormone receptor; TSI [thyroid-stimulating immunoglobulin.] Modified from Douglas and associates.
Chất lượng cuộc sống được cải thiện qua mỗi lần khám sau điều trị, đánh giá theo điểm chất lượng cuộc sống BN lồi mắt do bệnh Graves. Tỷ lệ nhìn đôi (diplopia) cũng được cải thiện so với placebo. Teprotumumab tiếp tục có tác dụng có lợi 7 tuần sau lần truyền cuối cùng, số BN giảm CAS và giảm độ lồi mắt tiếp tục tăng. Teprotumumab dung nạp tốt, các tác dụng phụ nghiêm trọng ít xẩy ra, như: Rối loạn thính giác gặp 3BN nhóm điều trị teprotumumab (7%), không gặp ở nhóm placebo.
Tỷ lệ tăng đường huyết gặp một số rất ít ở cả hai nhóm, trong nhóm điều trị
teprotumumab tăng đường huyết ở mức độ 1 ở BN không có tiền sử ĐTĐ, ở BN ĐTĐ gặp tăng đường huyết mức độ 2 hoặc 3, và hết khi điều chỉnh bằng các thuốc hạ đường huyết. Tăng đường huyết do điều trị teprotumumab được cho là do ức chế IGF-1R, mặc dầu teprotumumab không có ái lực với insulin receptor, vì vậy, khuyến cáo cần theo dõi chặt BN ĐTĐ điều trị teprotumumab.
Những kết quả từ nghiên cứu lâm sàng pha 2 gần đây đã được xác nhận, với bắt đầu đưa ra các kết quả từ pha 3 , thử nghiệm đối chứng cho thấy giảm có ý nghĩa trong các kết quả đầu tiên, xác định tỷ lệ % BN giảm độ lồi.
4.2. Rituximab [5], [6], [20]
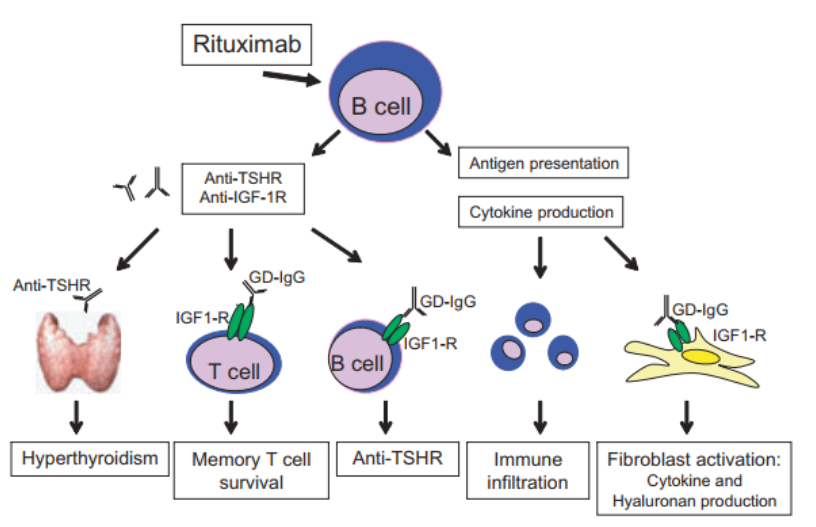
Sơ đồ 6. Sơ đồ tác dụng của Rituximab
Rituximab làm giảm B-cells ngoại vi mang CD20. Các B cells sản xuất các tự kháng thể đối với TSH-R và IGF-1R đưa đến cường giáp và hoạt hóa fibroblasts.Tế bào B và T ở bệnh nhân Graves làm tăng bộc lộ IGF-1R và hoạt hóa receptor này qua GD-IgG làm B cells tăng sản xuất tự kháng thể và sự tồn tại của T cells. Mặt khác, B cells là những tế bào trình diện kháng nguyên tuyệt vời, sản xuất các cytokines, có thể là trung tâm thâm nhiễm miễn dịch và đáp ứng viêm đã được chứng minh ở bệnh nhân Graves [20]
Rituximab là một kháng thể đơn dòng ái lực cao gồm vùng gắn kháng nguyên nguồn gốc murine và vùng ổn định (constant region) của human immunoglobulin (Ig)-G1. Đích của nó là CD20 (cụm biệt hóa-cluster differentiation), marker bề mặt của B-cell phát hiện thấy trên pre-B và B-cells, nhưng tính đặc hiệu không như stem cells hoặc plasma cells. Rituximab tác động bằng làm giảm CD20 + cells bởi cả kháng thể và trung gian qua đường bổ thể thúc đẩy tế bào chết theo chương trình. Giảm B-cells xẩy ra mạnh trong những ngày dùng thuốc và khoảng 4-6 tháng cuối cho tới khi quần thể tế bào B được bổ sung bằng CD20+B cells mới từ sự biệt hóa của các tiền tế bào (progenitor cells). Quần thể B-cells đạt được mức độ bình thường 9-12 tháng sau khi truyền rituximab. Mặc dầu sự giảm này của B-cells, Rituximab không làm nồng độ Ig giảm thấp, mặc dù IgM có thể giảm sau tái điều trị đa type (multiple retreatment).
Phác đồ điều trị Rituximab đang được áp dụng gồm truyền tĩnh mạch liên tục 4 tuần liền với liều 375mg/m2 bề mặt cơ thể (liều chỉ định cho các rối loạn về máu), hoặc truyền tĩnh mạch 2 lần 1000mg cách nhau 2 tuần (chỉ định cho các bệnh tự miễn).
Rituximab được cho là tương đối an toàn. Thời gian truyền khoảng từ 3 đến 4 giờ. Vì nồng độ Ig thường được duy trì, các biến cố không mong muốn liên quan đến nhiễm khuẩn tương đối ít gặp, mặc dầu rất ít phản ứng gây tử vong, JC vius gây nên bệnh não trắng đa ổ tiến triển (progressive multifocal leucoencephalopathy) cũng đã được ghi nhận. Tác dụng giảm B-lymphocytes và sau đó giảm sản xuất các kháng thể bệnh lý, Rituximab được chứng minh có triển vọng là thuốc điều trị có hiệu quả lồi mắt do bệnh Graves, càng ngày càng nhiều nhiều cases được thông báo.
Giảm B-lymphocytes trong tuyến giáp ở bệnh Graves sau khi ruyền rituximab đã được ghi nhận, xẩy ra sớm 7 ngày sau điều tri. Tuy nhiên, đã có nhiều thông báo khác nhau liên quan đến tác dụng của rituximab trên nồng độ kháng thể kháng tuyến giáp : BN trong nghiên cứu của Michell et al ghi nhận giảm có ý nghĩa nồng độ thyrotropin receptor binding inhibitory immunoglobulin và cải thiện triệu chứng lâm sàng ở tất cả BN. Nghiên cứu của Rl Fassi et al, trong 10 BN Graves, tác giả điều trị bằng rituximab, so sánh với 10 BN không điều trị bằng rituximab cho thấy giảm sản xuất anti-Thyroid peroxisase antibody và các kháng thể kích thích tuyến giáp (thyroid-stimulating antibodies). Nhìn chung nồng độ kháng thể kháng TRH-R không giảm, nhưng nhiều quan sát đã ghi nhận giảm B-cells là nguyên nhân làm thay đổi cân bằng giữa các phân số kháng thể kháng TSH-R có ưu thế nghiêng về các kháng thể kháng TSH-R không kích thích so với các kháng thể kháng TSH-R kích thích, trong nghiên cứu của họ trên 10 BN lồi mắt điều trị bằng rituximab, Vanucchi et al không chứng minh không giảm nồng độ kháng thể kháng tuyến giáp, nhưng rituximab có thể mở rộng tác dụng của nó trong bệnh Graves bởi ức chế chức năng B-cells kể cả trình diện kháng nguyên.
7 trong số những BN nghiên cứu của Salvi et al, tất cả đã có cải thiện có ý nghĩa về lồi mắt và CAS với thời gian theo dõi từ 5 đến 18 tháng. Lồi mắt, mức độ viêm và rối loạn vận động, tất cả đều được cải thiện sau điều trị bằng rituximab, không có trường hợp nào tái phát trong quá trình theo dõi. Rituximab không có tác dụng gây suy chức năng tuyến giáp. Mặc dầu, có nhiều tư liệu khác nhau quan tâm về tác dụng của rituximab gây cường chức năng tuyến giáp. Tác dụng có lợi có thể bị hạn chế đối với những BN tái phát bệnh Graves và cường giáp mức độ nhẹ.
Ba nghiên cứu về tác dụng của rituximab trên bệnh Graves đã hoàn thành, trong đó có 2 nghiên cứu đặc biệt trên BN lồi măt. Một trong những nghiên cứu này đã công bố kết quả bởi Silkiss et al, là nghiên cứu lâm sàng can thiệp, tiến cứu, nhãn mở, đánh giá trên 12 bệnh nhân Graves có lồi mắt. Các tác giả đã ghi nhận không có thay đổi nồng độ thyroid-stimulating immunoglobulin hoặc thyroid-stimulating hormone. Tuy nhiên, cải thiên có nghĩa thống kê về các điểm CAS ghi nhận khi khảo sát hàng tháng, theo dõi trên 1 năm. Những nghiên cứu kiểm tra về sử dụng rituximab ở BN lồi mắt đang được tiếp tục nghiên cứu và đã có những kết quả bước đầu. Công bố một cách chi tiết kết quả nghiên cứu này còn phải chờ.
Mặc dầu hầu hết những trường hợp được đồng nhất trong y văn, đã cho thấy tác dụng có lợi của rituximab trên BN bị GO, một trường hợp ghi nhận xấu đi lồi mắt khi điều trị rituximab sau khi điều trị thất bại bằng corticosteroid, mặc dầu đạt được giảm B-cells, tình trạng BN vẫn xấu do chèn ép thần kinh thị giác (optic neuropathy), BN có loét giác mạc, khiếm khuyết động tử đến (afferent pupillary defect), mất bảo hòa màu sắc (colour desaturation), phù gai (papilloedema) và thị lực 2/10 mắt trái, giải phóng chèn ep 3 thành nhãn cầu đã cải thiện có ý nghĩa bệnh lý mắt.
Nhìn chung, rituximab dung nạp tốt khi điều trị cho bệnh Graves, tuy nhiên, dựa trên các bằng chứng còn hạn chế, rituximab có thể gây nên hoặc làm tăng bệnh viêm ruột như bệnh viêm đại tràng loét (ulcerative colitis), đau khớp do các phức hợp miễn dịch lưu hành. Tuy nhiên, Tác dụng không mong muốn thường gặp nhất ở những BN điều trị bằng truyền rituximab là hạ huyết áp.
Mặc dầu, hầu hết các kháng thể đơn dòng có thể gây nên phản ứng khi truyền do cytokines, phản ứng do nhạy cảm cao xẩy ra đến 77% trường hợp truyền lần đầu tiên rituximab cho BN non-Hodgkin lymphoma, phản ứng nhạy cảm cao sẽ giảm với những lần truyền sau đó và cho thuốc tiền mê (premedication) cũng đã được khuyến cáo để làm giảm thiểu xẩy ra tình trạng trên.. Hầu hết tác dụng không mong nuốn là nhẹ và trung bình, tự kiềm soát được. Các biến cố thường gặp nhất thường gặp trong quá trình điều trị (trong 30 ngày theo dõi) bao gồm: thỉnh thoảng sốt (30% BN), ớn lạnh (chill) 23%, suy nhược (23%) và ngứa (pruritis) 20%.. Các biến cố liên quan đến truyền (trong ngày truyền rituximab) gồm : sốt, ớn lạnh, đau, kích thích họng và thường mất dưới một tuần không điều trị hoặc không tạm ngừng truyền. Nhiễm khuẩn nhìn chung nhẹ, hoặc trung bình, thường không cần phải nhập viện.
5. KẾT LUẬN
Bệnh Graves là bệnh tuyế giáp tự miễn. Quá trình tự miễn sản xuất các kháng thể kháng lại các kháng nguyên của chính bản thân mình như TSH-R và IGF-1R, gây viêm, thâm nhiễm, sản xuất và tích lũy AGA gây phù , thâm nhiễm trong tổ chức nhãn cầu gây lồi mắt.
Fibroblasts nhãn cầu đóng vai trò chính trong viêm, mở rộng các tổ chức, tái cấu trúc và xơ trong nhãn cầu do hoạt tính tăng sinh, cũng như khả năng biệt hóa của fibroblasts thành adipocytes, và myofibroblasts và sản xuất AGA.
Điều trị truyền thống lồi mắt do bệnh Graves là glucocorticoid liều cao, xạ trị, phẫu thuật giải phóng chèn ép. Tuy nhiên, kết quả chưa được như mong muốn. Do vậy, các tác nhân mới điều biến miễn dịch, tiếp cận điều trị đích phân tử như teprotumumab, Rituximab đang mở ra triển vọng mới trong điều trị lồi mắt do bệnh Graves.
TÀI LIỆU THAM KHẢO
- Dominika Łacheta,1,2 Piotr Mis´kiewicz,3 Alicja Głuszko,4 Graz˙yna Nowicka. Et all. Immunological Aspects of Graves’ Ophthalmopathy. BioMed Research International. Volume 2019, Article ID 7453260, 12 pages. https://doi.org/10.1155/2019/7453260.
- SY Jang1, DY Shin2, EJ Lee2, SY Lee3 and JS Yoon. Relevance of TSH-receptor antibody levels in predicting disease course in Graves orbitopathy: comparison of the third-generation TBII assay and Mc4-TSI bioassay. Eye (2013) 27, 964– 971 & 2013 Macmillan Publishers Limited All rights reserved 0950-222X/13.
- Ilaria Mullera, Carla Moranb, Beatriz Lecumberric, Brigitte Decallonne, Neil Robertsone, Joanne Jones, Colin M. Dayan.2019EuropeanThyroid Association Guidelines on the Management of Thyroid Dysfunction following Immune Reconstitution Therapy. Eur Thyroid J 2019;8:173–185.
- Nickisa M. Hodgson. Fatemeh Rajaii. Current Understanding of the Progression and Management of Thyroid Associated Orbitopathy: A Systematic Review. Ophthalmol Ther (2020) 9:21–33 https://doi.org/10.1007/s40123-019-00226-9.
- Rochella A. Ostrowski, Melissa R. Bussey, Yasmin Shayesteh, and Walter M. Jay. Rituximab in the Treatment of Thyroid Eye Disease: A Review. Neuro-Ophthalmology, 2015; 39(3): 109–115 ! Informa Healthcare USA, Inc.ISSN: 0165-8107 print / 1744-506X online DOI: 10.3109/01658107.2015.1039140.
- Yao Wang1, Amy Patel, Raymond S Douglas. Thyroid Eye Disease: How A Novel Therapy May Change The Treatment Paradigm. Therapeutics and Clinical Risk Management 2019:15 1305– 1318.
- Glick, A. Wodzinski, P. Fu, A. D. Levine, and D. N. Wald, “Impairment of regulatory T-cell function in autoimmune thyroid disease,” 8yroid, vol. 23, no. 7, pp. 871–878, 2013.
- Klatka, E. Grywalska, M. Partyka, M. Charytanowicz, E. Kiszczak-Bochynska, and J. Rolinski, “/17 and Treg cells in adolescents with Graves’ disease. Impact of treatment with methimazole on these cell subsets,” Autoimmunity, vol. 47, no. 3, pp. 201–211, 2014.
- J. Smith, R. S. Bahn, C. A. Gorman, and M. Cheavens,“Stimulation of glycosaminoglycan accumulation by interferon gamma in cultured human retroocular fibroblasts,” 8e Journal of Clinical Endocrinology & Metabolism, vol. 72, no. 5, pp. 1169–1171, 1991.
- J. Smith, H. S. Wang, and C. H. Evans, “Leukoregulin is a potent inducer of hyaluronan synthesis in cultured human orbital fibroblasts,” American Journal of Physiology-Cell Physiology, vol. 268, no. 2, pp. C382–C388, 1995.
- Zhang, T. Bowen, F. Grennan-Jones et al., Thyrotropin receptor activation increases hyaluronan production in preadipocyte fibroblasts,” Journal of Biological Chemistry, vol. 284, no. 39, pp. 26447–26455, 2009.
- Zhang, F. Grennan-Jones, C. Lane, D. A. Rees, C. M. Dayan, and M. Ludgate, “Adipose tissue depot-specific differences in the regulation of hyaluronan production of relevance to Graves’ orbitopathy,” 8e Journal of Clinical Endocrinology & Metabolism, vol. 97, no. 2, pp. 653–662, 2012.
- M. Lehmann, C. F. Woeller, S. J. Pollock et al., “Novel anti-adipogenic activity produced by human fibroblasts,” American Journal of Physiology-Cell Physiology, vol. 299, no. 3, pp. C672– C681, 2010.
- J.SmithandN.Hoa, “Immunoglobulins from patients with Graves’ disease induce hyaluronan synthesis in their orbital fibroblasts through the self-antigen, insulin-like growth factor-I receptor,” 8e Journal of Clinical Endocrinology & Metabolism, vol. 89, no. 10, pp. 5076–5080, 2004.
- J. Smith, The putative role of fibroblasts in the pathogenesis of Graves’ disease: evidence for the involvement of the insulin-like growth factor-1 receptor in fibroblast activation,” Autoimmunity, vol. 36, no. 6-7, pp. 409–415, 2003.
- Kumar, S. Iyer, H. Bauer, M. Coenen, and R. S. Bahn, “A stimulatory thyrotropin receptor antibody enhances hyaluronic acid synthesis in graves’ orbital fibroblasts: inhibition by an IGF-I receptor blocking antibody,” 8e Journal of Clinical Endocrinology & Metabolism, vol. 97, no. 5, pp. 1681–1687, 2012.
- H. Chen, T. Mester, N. Raychaudhuri et al., “Teprotumumab, an IGF-1R blocking monoclonal antibody inhibits TSH and IGF-1 action in fibrocytes,” 8e Journal of Clinical Endocrinology & Metabolism, vol. 99, no. 9, pp. E1635–E1640, 2014.
- Tepezza . Generic Name: teprotumumab Dosage Form: injection, powder, lyophilized, for solution Medically reviewed by Drugs.com. Last updated on Jan 1, 2020.
- Terry F Davies, MD, FRCP, FACE. Pathogenesis of Graves’ disease. Section Editor: Douglas S Ross, MD . Deputy Editor: Jean E Mulder, MD Contributor DisclosuresAll topics are updated as new evidence becomes available and our peer review process is complete. Literature review current through: Feb 2020. | This topic last updated: Nov 13, 2019.
- Laszlo Hegedu¨ s*, Terry J. Smith†,‡, Raymond S. Douglas† and Claus H. Nielsen§. Targeted biological therapies for Graves’ disease and thyroidassociated ophthalmopathy. Focus on B-cell depletion with Rituximab. Clinical Endocrinology (2011) 74, 1–8.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



