NGHIÊN CỨU ĐẶC ĐIỂM LÂM SÀNG VÀ CẬN LÂM SÀNG
BỆNH ĐÁI THÁO ĐƯỜNG Ở TRẺ EM
Trần Vĩnh Phú1, Người hướng dẫn: Hoàng Thị Thủy Yên2
(1) BS, Bộ môn Nhi, Trường Đại học Y Dược Huế
(2) PGS.TS. Bộ môn Nhi, Trường Đại học Y Dược Huế
ABSTRACT
A study of clinical and subclinical characteristics of children diabetes
Background: Diabetes is a global public health problem developing rapidly in children and if not diagnosed and treated promptly, it can be fatal and leave many complications. Objectives: Describe the clinical and subclinical features of children diabetes. Subjects & methods: A survey was conducted with 40children diabetes at The Pediatric Center in Hue Central Hospital and Hue University Hospital of Medicine and Pharmacy from 4/2017 to 7/2018. Results: The most commonly reported presenting symptoms of type 1 diabetes mellitus were polyuria (82,4%), polydipsia (82,4%), and weight loss (76,5%). Diabetic ketoacidosis at initial presentation was diagnosed in 20% of the patients. The median duration of symptoms before diagnosis was 28 days. Conclusions: The incidence of Type 1 diabetes in children is still the highest. Diabetes induced by drugs should be monitored during long term treatment, especially in chemotherapy for cancer.
Key words: clinical, subclinical, children diabetes.
TÓM TẮT
Đặt vấn đề: Đái tháo đường là một vấn đề y tế công cộng mang tính chất toàn cầu, ở trẻ em thường diễn tiến nhanh, nếu không chẩn đoán và điều trị kịp thời có thể gây tử vong và để lại nhiều biến chứng xấu. Mục tiêu: Mô tả đặc điểm lâm sàng và cận lâm sàng bệnh đái tháo đường ở trẻ em. Đối tượng và phương pháp nghiên cứu: Gồm 40 bệnh nhi được chẩn đoán và điều trị bệnh đái tháo đường tại Trung tâm Nhi khoa Bệnh viện Trung ương Huế và bệnh viện ĐHYD Huế, thời gian nghiên cứutừ tháng 4/2017 đến tháng 7/2018. Thiết kế nghiên cứu mô tả cắt ngang. Kết quả: Biểu hiện lâm sàng của bệnh đái tháo đường đa dạng với các triệu chứng cổ điển chiếm tỉ lệ cao. Ở nhóm ĐTĐ type 1: tiểu nhiều 82,4%, uống nhiều 82,4%, gầy sụt cân 76,5%. Tỷ lệ nhập viện trong bối cảnh toan cetone là 20% với thời gian trung vị từ lúc có triệu chứng đến nhập viện là 28 ngày. Kết luận: ĐTĐ type 1ở trẻ em vẫn chiếm tỷ lệ cao nhất với đầy đủ các triệu chứng đặc trưng . Cần cảnh giác ĐTĐ do thuốc trong quá trình điều trị những bệnh lý kéo dài, đặc biệt là hóa trị ung thư.
Từ khóa: lâm sàng, cận lâm sàng, đái tháo đường trẻ em.
1. ĐẶT VẤN ĐỀ
Đái tháo đường là một vấn đề y tế công cộng mang tính chất toàn cầu, ảnh hưởng đến sức khoẻ của nhiều người, nhất là trong độ tuổi lao động trên toàn thế giới. Những năm gần đây tỉ lệ mắc đái tháo đường có xu hướng gia tăng rõ, trung bình 3% mỗi năm. Năm 2015, tổng số trẻ mắc đái tháo đường type 1 là 542.000 và khoảng 86.000 trường hợp mới được chẩn đoán mỗi năm.
Đái tháo đường là bệnh mang tính xã hội cao bởi sự phát triển nhanh chóng và hậu quả của bệnh. Đái tháo đường là lực cản của sự phát triển kinh tế, là gánh nặng cho toàn xã hội khi mà mỗi năm thế giới phải chi trả số tiền khổng lồ cho việc tầm soát và điều trị bệnh.
Bệnh đái tháo đường ở trẻ em thường diễn tiến nhanh, nếu không chẩn đoán và điều trị kịp thời có thể gây tử vong và để lại nhiều biến chứng xấu. Vì vậy nhằm chẩn đoán sớm, hạ thấp tỷ lệ tử vong và biến chứng do bệnh đái tháo đường, chúng tôi tiến hành thực hiện đề tài “Nghiên cứu đặc điểm lâm sàng và cận lâm sàng bệnh đái tháo đường ở trẻ em” với mục tiêu: Mô tả đặc điểm lâm sàng và cận lâm sàng bệnh đái tháo đường ở trẻ em.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
Gồm 40 bệnh nhi được chẩn đoán và điều trị ĐTĐ tại Bệnh viện ĐH Y Dược Huế và Trung tâm Nhi Bệnh viện Trung ương Huế, đượcchia làm 2 nhóm. Nhóm tiến cứu gồm 23 bệnh nhân bao gồm 11 trường hợp mới hoàn toàn và 12 trường hợp bệnh cũ có tiếp xúc qua những lần tái khám hoặc nhập viện để chỉnh đường huyết (4/2017-7/2018). Nhóm hồi cứu gồm 17 trường hợp hồi cứu (2007-2016) qua hồ sơ cũ và hồ sơ lưu ngoại trú.
2.2. Tiêu chuẩn chọn bệnh:
Đủ tiêu chuẩn chẩn đoán bệnh đái tháo đường
Theo ISPAD[10]:
- 1. Có các triệu chứng điển hình của ĐTĐ hoặc của cơn tăng glucose máu cấp với glucose huyết tương khi làm bất kì 11,1 mmol/l (200mg/dl). Hoặc:
- Glucose huyết tương lúc đói 7,0 mmol/l (126 mg/dl), đói được định nghĩa không có calori đưa vào trong vòng 8 giờ. Hoặc:
- Glucose máu sau 2 giờ làm nghiệm pháp tăng đường huyết (1,75g glucose/kg uống với 200ml nước, tối đa 75gr)11,1mmol/l (200mg/dl). Hoặc:
- HbA1c >6,5%.
2.3. Tiêu chuẩn loại trừ: Tăng đường huyết cấp tính: HbA1C <6.5%.
2.4. Phương pháp nghiên cứu:
Thiết kế nghiên cứu mô tả cắt ngang.Chọn mẫu theo phương pháp chọn mẫu thuận tiện.
2.5. Một số định nghĩa
– Tiểu nhiều được định nghĩa là khi lượng nước tiểu >4ml/kg/giờ. Trường hợp không định lượng được sẽ định tính theo lời khai của bệnh nhân và người nhà.
– Uống nhiều được định nghĩa là khi lượng nước uống vào >2000ml/m2 da/ngày. Trường hợp không định lượng được sẽ định tính theo lời khai của bệnh nhân và người nhà.
– Ăn nhiều: năng lượng đưa vào lớn hơn nhu cầu nhưng không tăng cân, ăn nhiều bữa hơn, lượng nhiều hơn nhưng vẫn cảm giác đói.
– Gầy sụt cân: trẻ gầy sút trong một thời gian ngắn dù cung cấp năng lượng đủ theo nhu cầu.
– Đái dầm được định nghĩa là một rối loạn trong đó trẻ tiểu không tự chủ xảy ra trong khi ngủ ở trẻ ≥5 tuổi.
– Dấu mất nước: đánh giá dựa vào các dấu hiệu tình trạng tri giác, niêm mạc khô, nép véo da, mắt trũng, dấu tăng thông khí, thời gian đổ đầy mao mạch, mạch và dấu hiệu sốc [21]

– Đau đầu: chỉ đánh giá đối với trẻ trên 5 tuổi
– Đau bụng: chỉ đánh giá đối với trẻ trên 5 tuổi
– ĐTĐ có nhiễm toan ceton: xác định nhiễm toan ceton theo ISPAD, các bệnh nhân được chẩn đoán nhiễm toan ceton khi có đủ 3 tiêu chuẩn sau[11]:
- Glucose máu >11mmol/l
- PH máu <7,3; bircacbonat <15mmol/l
- Ceton máu tăng, ceton niệu (+).
3. KẾT QUẢ VÀ BÀN LUẬN
3.1. Đặc điểm chung mẫu nghiên cứu
Bảng 3.1. Đặc điểm chung của mẫu nghiên cứu (n=40)
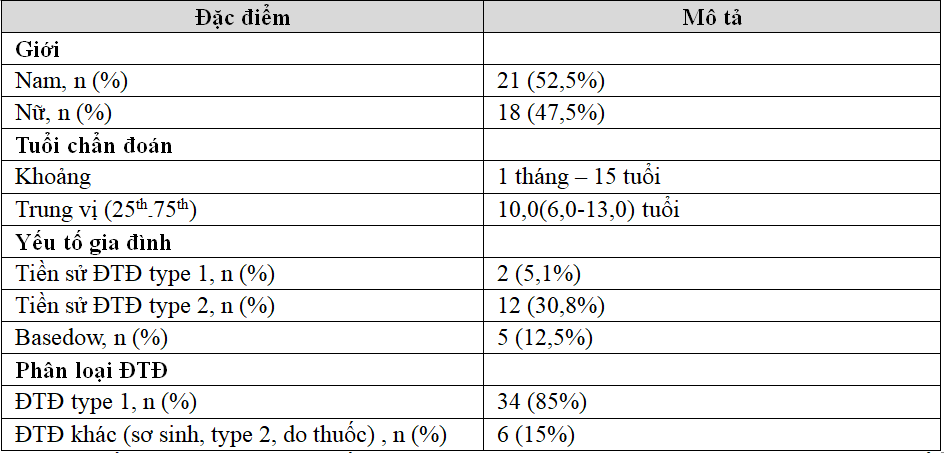
Tỷ lệ mắc bệnh ĐTĐ ở 2 giới gần như tương đương nhau với nam 52,5% và nữ 47,5%. Tuổi chẩn đoán bệnh trải dài từ 1 tháng đến 15 tuổi với trung vị tuổi chẩn đoán là 10,0.ĐTĐ type 1 chiếm tỷ lệ cao nhất 85%, các type còn lại chiếm dưới 10%. Số trẻ mắc ĐTĐ có yếu tố gia đình liên quan chiếm tỷ lệ không cao, trong đó tiền sử gia đình có người mắc ĐTĐ type 2 nhiều nhất 30,8%, tiền sử ĐTĐ type 1 chỉ 5,1 %, basedow là 12,5%.
3.2. Đặc điểm lâm sàng bệnh đái tháo đường ở trẻ em
Bảng 3.2. Đặc điểm lâm sàng bệnh đái tháo đường ở trẻ em
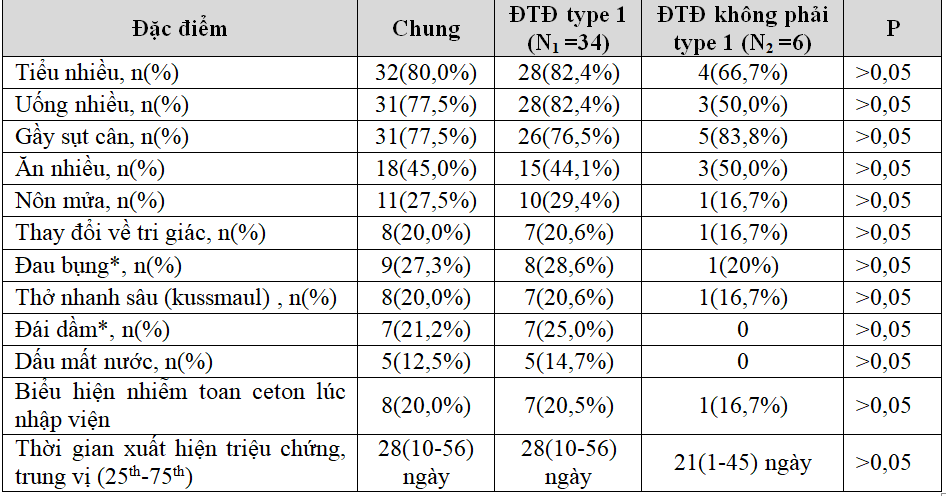
(*N1=28, N2=5)
Biểu hiện lâm sàng của bệnh ĐTĐ đa dạng. Các triệu chứng cổ điển như tiểu nhiều, uống nhiều, ăn nhiều, gầy sụt cân chiếm tỷ lệ cao >50% ở cả 2 nhóm. Biểu hiện nhiễm toan ceton lúc nhập viện là 20% và thờ gian xuất hiện triệu chứng có trung vị 28 ngày.
Bảng 3.3. Biểu hiện lâm sàng ĐTĐ do thuốc
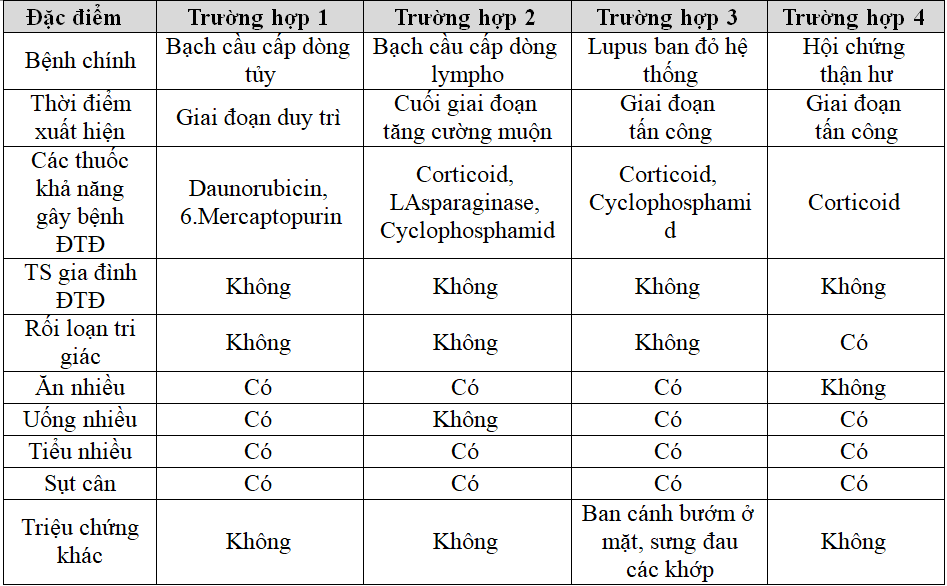
Cả 4 trường hợp ĐTĐ do thuốc đều khởi bệnh hầu như trong giai đoạn tấn công của bệnh chính, đều có triệu chứng điển hình ăn nhiều, uống nhiều, tiểu nhiều, sụt cân và không có tiền sử gia đình liên quan ĐTĐ.
3.3. Đặc điểm xét nghiệm bệnh đái tháo đường ở trẻ em
Bảng 3.4. Giá trị xét nghiệm máu
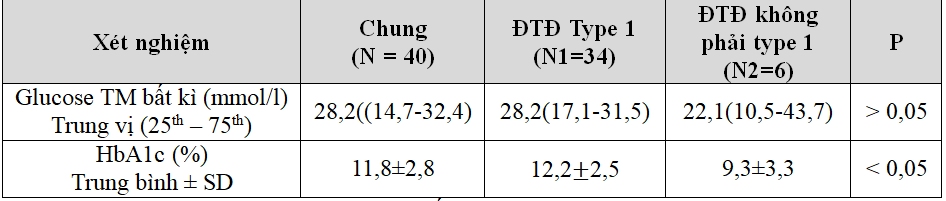
Giá trị trung vị đường máu tĩnh mạch bất kì lúc vào viện của bệnh nhân ĐTĐ cả 2 nhóm cao gấp 2 lần giá trị chẩn đoán bệnh. Giá trị HbA1c trung bình ở nhóm ĐTĐ type 1 cao hơn nhóm ĐTĐ không phải type 1, sự khác biệt này có ý nghĩa thống kê.
4. BÀN LUẬN
Về đặc điểm chung của mẫu nghiên cứu: Từ bảng 3.1 ta thấy ĐTĐ ở trẻ em gặp ở cả 2 giới, tỷ lệ mắc 2 giới tương đương nhau, tỷ lệ mắc ở nam là 52,5%, ở nữ là 47,5%. Kết quả trên phù hợp với nghiên cứu của Saif Al-Yaarubi với tỉ lệ ở nam là 52%, nữ là 48% [3] cũng như với nghiên cứu của Emad Sabbah với tỉ lệ nam là 57,5% [15]. Sở dĩ có sự tương đương giữa 2 giới vì một số nghiên cứu cho thấy đái tháo đường type 1 là một rối loạn di truyền thông qua phức hợp gen nhạy cảm nằm trên NST thường số 6, 11, 12, 18, không liên quan NST giới tính.
Theo nghiên cứu của chúng tôi, trung vị tuổi mắc bệnh là 10,0 tuổi, tuổi mắc bệnh trải dài từ sơ sinh cho đến 15 tuổi. Theo y văn, tuổi biểu hiện lâm sàng chủ yếu ở 2 đỉnh: từ 5 đến 7 tuổi và vào thời kỳ dậy thì. Đỉnh đầu tiên tương ứng với thời gian gia tăng phơi nhiễm các tác nhân nhiễm trùng với sự đánh dấu trẻ bắt đầu đến trường. Đỉnh thứ hai tương ứng với sự tăng trưởng phát triển ở tuổi dậy thì gây gia tăng bài tiết hormone tăng trưởng đối kháng tác động insulin [4]. Như vậy, nghiên cứu của chúng tôi phù hợp với đỉnh thứ 2 theo y văn.
Số trẻ mắc ĐTĐ có yếu tố gia đình liên quan chiếm tỷ lệ không cao, trong đó tiền sử gia đình có người mắc ĐTĐ type 2 nhiều nhất 30,8%, tiền sử gia đình liên quan ĐTĐ type 1 chỉ chiếm 5,1%.Kết quả nghiên cứu của chúng tôi tương tự kết quả của Phạm Quang Thái với tiền sử gia đình liên quan ĐTĐ type 1 là 6,38% [2], thấp hơn nhận xét của Hüseyin Demirbilek với tiền sử gia đình liên quan ĐTĐ type 2 là 39%, ĐTĐ type 1 là 26,8% [8].
Như đã biết, bệnh nguyên của ĐTĐ type 1 là sự phối hợp phức tạp giữa yếu tố di truyền, môi trường và yếu tố miễn dịch. Trong đó yếu tố di truyền không phải truyền trực tiếp mà thông qua phối hợp những gen nhạy cảm có thể được kế thừa từ bố hoặc mẹ và kích hoạt dưới các tác động của yếu tố môi trường và miễn dịch nên giá trị của yếu tố di truyền trong ĐTĐ type 1 rất biến động [4],[ 17]. Trái ngược với ĐTĐ type 1, yếu tố di truyền trong ĐTĐ type 2 được nhấn mạnh, nếu bố và mẹ đều bị ĐTĐ type 2 thì tỷ lệ mắc ở con lên đến 40% [13]. Nghiên cứu của chúng tôi chỉ có 1 trường hợp ĐTĐ type 2, và ở bệnh nhân này có yếu tố di truyền rõ khi cả bố và ông nội cũng như họ hàng bên nội phát hiện ĐTĐ type 2 từ sớm. Khi đánh giá câu hỏi gia đình có ai mắc bệnh lý nội tiết khác ngoài ĐTĐ, có 5 trường hợp trả lời có, chiếm tỉ lệ 12,5% với 4 trường hơp mẹ mắc Basedow và 1 trường hợp dì mắc Basedow. Về bản chất, Basedow là bệnh lý tự miễn với các kháng thể tranh chấp với thụ thể TSH tại tuyến giáp gây kích thích tăng sản xuất hormon giáp, ĐTĐ cũng có yếu tố miễn dịch với các tự kháng thể tấn công tiểu đảo tụy. Ngoài ra ghi nhận Basedow hay gặp kèm theo bệnh khác cùng hệ HLA-DR3 như ĐTĐ type 1. Chưa có nghiên cứu chính thức về sự liên quan giữa bệnh lý Basedow với ĐTĐ. Nghiên cứu của Junko Matsuda về “Phân tích gene cblb ở người Nhật mắc ĐTĐ type 1 khởi bệnh lúc trẻ” xác định được 2 biến đổi trên gene cblb là A155V và N466D, trong đó đột biến A155V được tìm thấy ở trường hợp mắc cả Basedow và người mẹ cũng mang cả đột biến này cũng như mắc bệnh Basedow [12]. Nghiên cứu trên cho thấy có gene liên quan đến cả bệnh Basedow và ĐTĐ, cần tiếp tục mở rộng nghiên cứu để đánh giá thêm và cảnh giác bệnh ĐTĐ ở những người có mẹ mắc Basedow.
Về đặc điểm lâm sàng bệnh đái tháo đường ở trẻ em: Theo kết quả trong bảng 3.2Các triệu chứng của ĐTĐ rất phong phú, biểu hiện toàn thân và nhiều cơ quan. Các triệu chứng như tiểu nhiều, uống nhiều, ăn nhiều, gầy sụt cân, mệt mỏi là những triệu chứng thường gặp chiếm tỷ lệ >50% ở cả 2 nhóm. Triệu chứng ăn nhiều ở nhóm ĐTĐ type 1 chiếm 44,1%, so với các triệu chứng kinh điển khác thì ít hơn. Trong khi phỏng vấn, chúng tôi nhận thấy câu trả lời chủ yếu không phải ăn nhiều mà trẻ thích ăn ngọt nhiều hơn. Điều này có thể giải thích do cơ thể sử dụng chủ yếu năng lượng từ glucose, ở bệnh nhân ĐTĐ mặc dù nồng độ đường trong máu cao nhưng do sự thiếu hụt insulin hay đề kháng insulin làm tế bào không sử dụng được glucose 1 cách hiệu quả gây thiếu năng lượng, cơ thể phản ứng bằng cách kích thích ăn nhiều hơn, đặc biệt là các thực phẩm chứa đường.
Kết quả nghiên cứu của chúng tôi tương tự với nhận xét của Phạm Quang Thái [2], Roche E.F. cũng như Saif Al-Yaarubi. Nghiên cứu của Roche E.F. cũng như nghiên cứu của Ying Xin nhận định tiểu nhiều, uống nhiều và sụt cân là triệu chứng phổ biến [14], [20]. Nghiên cứu của Saif Al-Yaarubi với tiểu nhiều (94%), khát nhiều (82%) và sụt cân (59%) [3].
Xét 4 trường hợp ĐTĐ do thuốc, cả 4 trường hợp khởi bệnh ĐTĐ đều có bệnh nền đang điều trị trước đó với các thuốc có khả năng gây ĐTĐ. Những thuốc có khả năng gây ra bệnh cảnh ĐTĐ theo điều trị của trẻ gồm L-asparaginase (Leunase), Glucocorticoid, Cyclosphosphamide (Endoxan), Daunorobicin, 6-Mercaptopurine.
Theo y văn và một số nghiên cứu, một số loại thuốc như L- asparaginase, glucocorticoid liều cao thường gây tăng đường huyết thoáng qua, ĐTĐ có thể hồi phục [10]. Tác nhân chính gây ra ĐTĐ ở trường hợp 2 và 3 khả năng cao là Cyclophosphamide, nhiều nghiên cứu chỉ ra Cyclophosphamide gây ra ĐTĐ trên chuột [7] qua cơ chế kích hoạt tế bào gây bệnh tương tự lympho Th1, làm tăng sản xuất IFN-α trong đảo tụy và làm cho các tế bào lympho này trở nên dễ gây bệnh hơn đồng thời có khả năng phá hủy các tiểu đảo tụy [5],[ 16]. Ở trường hợp 1, tác nhân gây ra ĐTĐ có thể là Daunorobicin hoặc 6-Mercaptopurine hoặc phối hợp cả 2. Có nghiên cứu nhận định 6-Mercaptopurine sử dụng kéo dài có liên quan đến bệnh cảnh ĐTĐ [19]. Nghiên cứu của Heart E.A. cho thấy Daunorobicin gây tổn thương cấu trúc DNA trong tế bào Beta của đảo tụy [9]. Còn ở trường hợp HCTH có lẽ corticoid chỉ là yếu tố khởi phát chứ không phải là nguyên nhân trực tiếp.
Thời điểm xuất hiện bệnh cảnh ĐTĐ chủ yếu đều trong giai đoạn tấn công sử dụng thuốc liều cao, chỉ riêng trường hợp 1 xảy ra trong giai đoạn duy trì. Tuy nhiên ở trường hợp 1, thuốc nghi ngờ gây bệnh cảnh ĐTĐ là Daunorubicin có đặc tính tích lũy liều, có lẽ ở thời điểm này liều tích lũy của thuốc mới gây độc, phá hủy >50% tế bào đảo tụy gây biểu hiện lâm sàng.
Cả 4 trường hợp đều có triệu chứng kinh điển của ĐTĐ tương tự như biểu hiện của ĐTĐ type 1, có lẽ do cùng cơ chế phá hủy tế bào Beta của đảo tụy gây giảm tiết insulin. Tuy chỉ có 4 trường hợp nhưng cũng nói lên cần cảnh giác ĐTĐ do thuốc trong quá trình điều trị những bệnh lý kéo dài, đặc biệt là hóa trị ung thư.
Về đặc điểm cận lâm sàng bệnh đái tháo đường ở trẻ em: Trung vị đường máu tĩnh mạch bất kì của bệnh nhi ĐTĐ ở nhóm ĐTĐ type 1 lúc mới vào viện là 28,2 mmol/l cao gấp 2,5 lần giá trị chẩn đoán bệnh. Kết quả này tương đồng với nhận xét của Gordana Stipancic là 24,54±9.84 mmol/l [18] và thấp hơn nghiên cứu của Hüseyin Demirbilek 33,4±8,8 mmol/l [8]. Kết quả nghiên cứu của chúng tôi và cả 2 tác giả trên đều cho thấy trung vị đường máu tĩnh mạch bất kì của bệnh nhi ĐTĐ type 1 lúc mới vào viện đều rất cao, từ 2-3 lần giá trị chẩn đoán bệnh.
Giá trị HbA1c trung bình ở nhóm ĐTĐ type 1 là 12,5±2,5%. Kết quả này phù hợp với nhận xét của Eda Cengiz, HbA1c trung bình lúc chẩn đoán là 11,5±2,3% [6] và của Hüseyin Demirbilek với HbA1c là 13,8±2,1% [8]. Ở nhóm ĐTĐ không phải type 1, giá trị HbA1c trung bình là 9,3±3,3% thấp hơn nhóm ĐTĐ type 1, sự khác biệt này có ý nghĩa thống kê. Điều này có thể giải thích là ở nhóm ĐTĐ không phải type 1 chủ yếu là các trường hợp ĐTĐ do thuốc, phát hiện trong quá trình điều trị bệnh chính nên thời gian chẩn đoán và điều trị sớm hơn, giá trị HbA1c thấp hơn.
5. KẾT LUẬN
Đái tháo đường type 1 vẫn chiếm tỷ lệ cao nhất 85%. Số trẻ mắc đái tháo đường có yếu tố gia đình liên quan chiếm tỷ lệ không cao, trong đó tiền sử gia đình có người mắc đái tháo đường type 2 nhiều nhất 30,8%, type 1 là 5,1% và tiền sử gia đình mắc bệnh lý nội tiết khác (chủ yếu Basedow) là 12,5%.
Biểu hiện lâm sàng của bệnh đái tháo đường đa dạng. Các triệu chứng cổ điển chiếm tỉ lệ cao. Ở nhóm ĐTĐ type 1: tiểu nhiều 82,4%, uống nhiều 82,4%, gầy sụt cân 76,5%. Cần cảnh giác ĐTĐ do thuốc trong quá trình điều trị những bệnh lý kéo dài, đặc biệt là hóa trị ung thư.
Trung vị đường máu tĩnh mạch bất kì của bệnh nhi đái tháo đường type 1 lúc mới vào viện là 28,2 mmol/l. Giá trị HbA1c trung bình ở bệnh nhân đái tháo đường type 1 là 12,5±2,5%.
TÀI LIỆU THAM KHẢO
- Bộ Y tế (2016), “Đánh giá và phân loại trẻ bệnh từ 2 tháng đến 5 tuổi”, Xử trí lồng ghép các bệnh thường gặp ở trẻ em, 3.
- Phạm Quang Thái (1999), Đặc điểm lâm sàng và điều trị bệnh đái tháo đường ở trẻ em tại Bệnh viện Nhi Quốc Gia, Luận văn thạc sĩ y học, ĐH Y Hà Nội.
- Al-Yaarubi S., Ullah I., Sharef S. A. et al (2014), “Demographic and Clinical Characteristics of Type 1 Diabetes Mellitus in Omani Children – Single Center Experience“, Oman Medical Journal, 29(2), pp. 119-122.
- Alemzadeh R.,Ali O. (2016), “Type 1 Diabetes Mellitus (Immune Mediated)”, Nelson Textbook of Pediatrics, pp1969-1990.
- Brode S., Raine T., Zaccone P. et al (2006), “Cyclophosphamide-Induced Type-1 Diabetes in the NOD Mouse Is Associated with a Reduction of CD4 CD25Foxp3 Regulatory T Cells“, The Journal of Immunology, pp. 6603-6612.
- Cengiz E., Cheng P., Ruedy K. J. et al (2016), “Clinical outcomes in youth beyond the first year of type 1 diabetes: Results of the Pediatric Diabetes Consortium (PDC) type 1 diabetes new onset (NeOn) study“, Pediatr Diabetes, pp. 1-7.
- Charlton B., Bacelj A., Slattery R. M. et al (1989), “Cyclophosphamide-induced diabetes in NOD/WEHI mice. Evidence for suppression in spontaneous autoimmune diabetes mellitus.“, Diabetes, 38, pp. 441-447.
- Demirbilek H., Özbek M. N.,Baran R. T. (2013), “Incidence of Type 1 Diabetes Mellitus in Turkish Children from the Southeastern Region of the Country: A Regional Report“, J Clin Res Pediatr Endocrinol, pp. 98-103.
- Heart E. A., Karandrea S., Liang X. et al (2016), “Mechanisms of Doxorubicin Toxicity in Pancreatic β-Cells“, Toxicol Sci, 152(2), pp. 395-405.
- International Society for Pediatric and Adolescent Diabetes (2014), “ISPAD clinical Practice Consensus Guidelines 2014 Compendium“, Pediatric Diabetes, 15(20), pp. 4-12.
- International Society for Pediatric and Adolescent Diabetes (2017), Pocketbook For Management Of Diabetes In Childhood And Adolescence In Under-Resourced Countries, pp. 6-9.
- Matsuda J.,Yokota I. (2008), “cblb Gene Analysis in Japanese Type 1 Diabetes with Younger Age of Onset“, Clinical Pediatric Endocrinology, 17(2), pp. 31-38.
- Powers A.C. (2017), “Diabetes Mellitus: Diagnosis, Classification, And Pathophysiology”, Harrison’s Endocrinology, 288.
- Roche E. F., Menon A., Gill D. et al (2005), “Clinical presentation of type 1 diabetes“, Pediatric Diabetes,6,pp.75-78.
- Sabbah E., Savola K., Ebeling T. et al (2000), “Genetic, Autoimmune, and Clinical Characteristics of Childhood- and Adult-Onset Type 1 Diabetes“, Diabete Care, 23, pp. 1326-1332.
- Sharma P. K., Misra A. K.,Singh V. (2016), “Cyclophosphamide and epirubicin-induced diabetes mellitus in breast cancer: A rare occurrence“, Journal of Pharmacology and Pharmacotherapeutics 146-148.
- Sperling M. A. (2014), “Diabetes Mellitus”, Pediatric Endocrinology, Elsevier, pp. 851-853,864.
- Stipancic G., Sepec M. P., Sabolic L. L. G. et al (2011), “Clinical characteristics at presentation of type 1 diabetes mellitus in children younger than 15 years in Croatia“, Journal of Pediatric Endocrinology & Metabolism, 24, pp. 665-670.
- Warman J. I., Korelitz B. I., Fleisher M. R. et al (2003), “Cumulative experience with short- and long-term toxicity to 6-mercaptopurine in the treatment of Crohn’s disease and ulcerative colitis“, J Clin Gastroenterol, 37(3), pp. 220-5.
- Xin Y., Yang M., Chen X. J. et al (2010), “Clinical features at the onset of childhood type 1 diabetes mellitus in Shenyang, China“, Journal of Paediatrics and Child Health, 46, pp. 171-175.
- Ugale J., Mata A., Meert K.L. et al (2012), "Measured degree of dehydration in children and adolescents with type 1 diabetic ketoacidosis", Pediatric Critical Care Medicine, 13(2), pp. e103-e107.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam




