NHÂN 5 TRƯỜNG HỢP RỐI LOẠN CHUYỂN HÓA BẨM SINH
Nguyễn Thị Diễm Chi, BS. Lê Thị Công Hoa, BS. Nguyễn Thị Mỹ Vân,
Nguyễn Thị Thảo Trinh, CNĐD CKI Bùi Thị Minh Yến,
Trung tâm Nhi, Bệnh viện Trung ương Huế
ABSTRACT
Pediatric Center, Hue Central Hospital was the place where received some patients which died quickly, or some families whose more than 1 child got similar conditions and early fatalities in the neonatal period without confirmed diagnosis, suspected to have inborn errors of metabolism (IEM). Therefore, Pediatric Center cooperated with Pediatric Department, Shimane University of Medicine in initial screening of high –risk in-patients suspected to have IEM. The rate of patients with IEM was 1/3024 of all in-patients annually at Pediatric Center, Hue Central Hospital. The symptoms were diversified and unspecific and the mortality rate was very high, 100%. Not only screening in high – risk in-patients (with family history, clinical exams and detection of early signs) was important, but also early confirmed diagnosis, early urgent intensive care such as hemofiltration, treatment of nosocomial infections and nutrition were extremely essential. The role of neonatal screening was prevention and early detection.
Chịu trách nhiệm chính:
Ngày nhận bài:
Ngày phản biện khoa học:
Ngày duyệt bài:
1. ĐẶT VẤN ĐỀ
Rối loạn chuyển hóa bẩm sinh (RLCHBS) do thiếu hụt enzyme, receptor, protein vận chuyển, yếu tố đồng vận trong quá trình chuyển hóa [8], nguyên nhân do đột biến gen mã hóa cho các enzyme đặc hiệu hoặc yếu tố đồng vận [3],[8]. Có 500 loại RLCHBS tìm thấy, tỷ lệ mắc bệnh là 1/1500 [5],[8]. Sàng lọc sơ sinh (SS) phát hiện các RLCHBS nhằm giảm tỷ lệ tử vong và thiểu năng trí tuệ do bệnh gây ra [3],[6],[8]. Ở Việt Nam, RLCHBS chưa được chú ý chẩn đoán, bác sĩ nhi khoa coi đây là nhóm bệnh không điều trị được.Trung tâm Nhi, bệnh viện Trung ương Huế là nơi tiếp nhận một số bệnh nhân (BN) vào viện tử vong nhanh, hoặc gia đình có nhiều con cùng bị bệnh hoặc tử vong sớm trong giai đoạn SS không xác định được chẩn đoán (CĐ) đã trở thành mối quan ngại của trung tâm. Trung tâm Nhi hợp tác với khoa Nhi, Trường Đại học Y Shimane, Nhật bản bước đầu sàng lọc RLCHBS trên nhóm BN có nguy cơ.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Từ 4/2013 – 4/2015 có 15119 BN điều trị nội trú, trong đó có 21 BN có nguy cơ bị RLCHBS được gửi bệnh phẩm sang Trường Đại học Shimane, Nhật bản để xét nghiệm MS/MS (quang phổ khối kế tiếp) và GC/MS (sắc ký khí).
Yếu tố nguy cơ bao gồm: bệnh diễn biến cấp tính, hoặc cơn tái phát từng đợt với dấu hiệu thở nhanh, suy hô hấp (SHH), li bì, giảm hoặc tăng trương lực cơ (TLC), co giật, hôn mê, hoặc vàng da không rõ nguyên nhân, khí máu pH giảm và toan chuyển hóa. Trong máu tăng lactate, NH3, LDH, SGOT, SGPT, có thể rối loạn (RL) điện giải và hạ đường máu (HĐM). Muộn hơn trẻ bị chậm phát triển tinh thần vận động, tiền sử (TS) gia đình có trên một con cùng bị bệnh [1],[8].
Thời gian nghiên cứu: từ 4/2013 – 4/2015.
Phương pháp: nghiên cứu hồi cứu, mô tả một loạt ca bệnh.
Lâm sàng (LS): khám LS, hỏi TS gia đình về các ca bị bệnh tương tự, tuổi, giới, nghiên cứu phả hệ, TS sản khoa, phát triển bệnh tật của bn như đợt cấp tính với các triệu chứng : nôn, hôn mê, co giật, HĐM…[8]. Xét nghiệm (XN) thường quy: khí máu, NH3, lactate, LDH, đường máu, XN nước tiểu (NT), chức năng (CN) gan, điện giải đồ (ĐGĐ), công thức máu (CTM), CT Scanner não…[1],[8]. XN đặc hiệu: bệnh phẩm máu và nước tiểu được lấy vào giấy thấm đặc biệt S&S. Định lượng acid amin và acylcarnitine trong máu bằng Tandem MS, phân tích các acid hữu cơ trong nước tiểu bằng GC/MS tại Đại học Y Shimane, Nhật bản. Các số liệu được thu thập theo mẫu bệnh án.
3. KẾT QUẢ VÀ BÀN LUẬN
- Tỷ lệ mắc RLCHBS trong quần thể bệnh: 5/15119 = 1/3024
- Trong 21 cas có nguy cơ, phát hiện 5 cas RLCHBS, có 3 loại bệnh khác nhau, trong đó 2 cas bệnh nước tiểu có mùi lá cây phong (MSUD), 2 cas bệnh tăng acid methyl malonic trong máu (MMA), 1 cas nghi ngờ rối loạn oxy hóa acid béo chuỗi dài (LCFAOD).
- Tuổi xuất hiện bệnh: có 3 trẻ là nam, 2 trẻ là nữ. 4 cas phát hiện bệnh trong tuần tuổi đầu,1 cas phát hiện lúc 37 ngày tuổi.
- Yếu tố gia đình có con cùng bị bệnh: có 1 gia đình có 1 con bị bệnh nghi ngờ MSUD trước đó, 1 gia đình có 3 con bị bệnh nghi ngờ MMA trước đó.
- Về kết quả điều trị, 1 ca MSUD tử vong, 4 ca còn lại xin về, 2 ca MSUD là thể cổ điển xuất hiện giai đoạn sơ sinh (SS). Tiên lượng bệnh liên quan đến tiến triển của bệnh, nhiễm trùng mắc phải và dinh dưỡng.
- Tỷ lệ tử vong 58% trong nghiên cứu của PGS Hoàn, trong đó 12/15 BN MSUD tử vong [7]. Qua sàng lọc nguy cơ cao bệnh RLCHBS tại Bệnh viện Nhi Trung ương, 21 loại khác nhau được tìm thấy. Tỷ lệ mắc bệnh RLCHBS trên tổng số bệnh nhân điều trị nội trú hàng năm là 1/3300. Tuổi phát hiện trước 1 tuổi chiếm 76%.Yếu tố gia đình có trên 1 con bị bệnh gặp ở 41% bệnh nhân [7].
Ca 1:
Cb Nguyễn Thị G., sinh ngày 5/4/2013, nữ, tại Vĩnh Hòa, Vĩnh Linh, Quảng Trị;
Ngày vào viện: 11/04/2013;
Lý do: bỏ bú, kém thức tỉnh.
Tiền sử bản thân: con thứ 4, sinh thường, đủ tháng, sau sinh khóc ngay, hồng hào, bú tốt ra viện, ngày 11/04 đột ngột bỏ bú, kém thức tỉnh.
Tiền sử gia đình: PARA 3012, trẻ thứ 2 tử vong sau sinh 18 ngày do sau sinh 1 tuần đột ngột bỏ bú, khó thở; sẩy thai 1 lần lúc 2 tháng tuổi, 2 trẻ còn lại khỏe mạnh.
Diễn biến LS, cận lâm sàng (CLS) và điều trị.
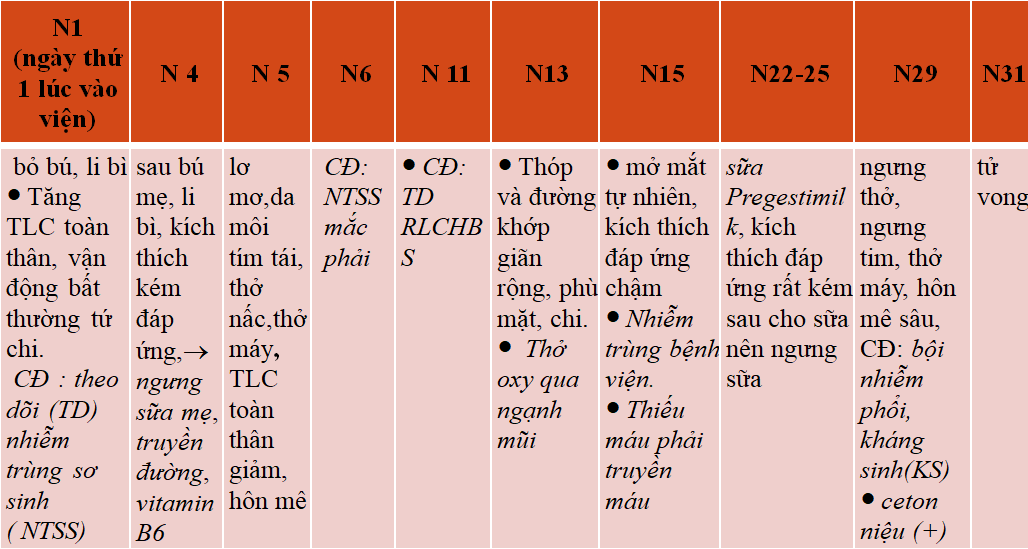
Về cận lâm sàng, BN không có HĐM, không có nhiễm toan chuyển hóa, AG, CN gan, lactat máu bình thường, N20: Tandem MS và GC/MS chẩn đoán MSUD. Về điều trị, BN được cho glucose 10% 10 mg/kg/phút, vitamin B6, Neurobion, Biotine, truyền plasma tươi đông lạnh, hồng cầu khối, lipofundin 10%. Ở bệnh nhân này, điểm phù hợp là chị gái tử vong với bệnh cảnh tương tự (di truyền lặn nhiễm sắc thể thường?), xảy ra trong tuần lễ đầu tiên sau sinh với bú kém, ngủ lịm, tăng TLC, nước tiểu có mùi (?!), nặng lên khi cho sữa mẹ và sữa Pregestimilk. Điểm không phù hợp là không có nhiễm ceton nặng, không có nhiễm toan chuyển hóa ở giai đoạn đầu. Chẩn đoán ở BN này muộn (vào N11). Như vậy, làm thế nào để CĐ xác định sớm, và điều trị cấp cứu trong khi đợi kết quả xét nghiệm? Điều trị đặc hiệu sớm và lọc máu cấp cứu là những vấn đề trăn trở đặt ra của bác sĩ lâm sàng. Theo y văn, thể cổ điển [4] hay thể trầm trọng [2] khởi phát giai đoạn SS và thường tiến triển từ bú kém đến hôn mê và tử vong nếu không điều trị [4].
Ca 2:
Cb Thạch Thị S., sinh ngày 21/03/2014, nam, tại An Hải, Thuận An, Phú Vang, Thừa Thiên Huế. Ngày vào viện: 26/3/2014. Lý do: Khoa Sản Bệnh viện Trung ương Huế chuyển với CĐ: NTSS/SS đủ tháng. Bệnh sử : con thứ 1, sinh mổ tại Bệnh viện Đại học y vì mẹ chuyển dạ kéo dài, thai suy, ối vỡ trước sinh 7 giờ, mẹ bị sốt trước sinh 4 ngày, cân nặng lúc sinh (PN) 2600 grs,TLC hơi giảm, kém linh hoạt, SHH, sau 1 ngày nhịp thở bình thường. Chẩn đoán: NTSS/ SS đủ tháng, cơn thở nhanh thoáng qua, sau 2 ngày điều trị trẻ linh hoạt, thèm bú, cho bú sữa pha và sau khi bú mạnh thì cho bú mẹ. Qua gần 2 ngày bú mẹ, thở nhanh, gắng sức, chuyển Nhi SS bệnh viện trường thở oxy, nhịn, truyền dịch, KS sau đó SHH không cải thiện, li bì chuyển Bệnh viện Trung ương Huế.
Vào viện: kém linh hoạt, kích thích không khóc. Mạch 135 lần /phút, nhiệt độ 3605 C, tần số thở 90 lần/phút, cân nặng 2200 grs, thở nhanh, có dấu hiệu gắng sức rõ, SpO2 100%. Chẩn đoán: NTSS/SS đủ tháng thiểu dưỡng. Điều trị: glucose 10%, vitamin K, KS. CRP không tăng, cấy máu vô khuẩn, lactate máu, transaminase, CN thận, CN gan bình thường, không HĐM.
Diễn biến LS, CLS và điều trị:
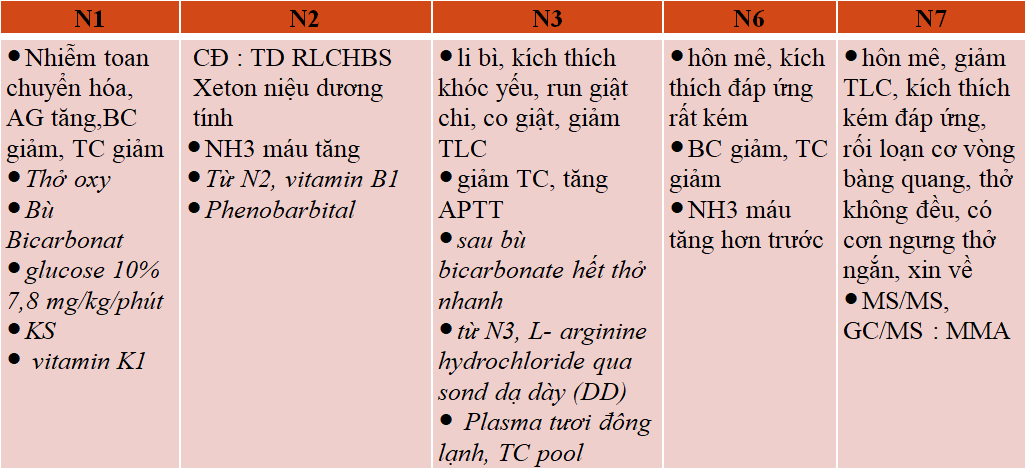
Lâm sàng: Từ lúc sinh đến ngày thứ 5: sụt 400 grs, phù hợp y văn vì xảy ra giai đoạn SS, li bì, SHH, giảm TLC, nhiễm toan ceton nặng, tăng NH3 máu. Ở trẻ SS đủ tháng thiểu dưỡng, li bì, SHH sau bú mẹ, cần nghi ngờ RLCHBS. Cận lâm sàng: Chẩn đoán NTSS nhưng CRP không tăng, phù hợp y văn : giảm BC, sau 2 ngày TC giảm, sau 5 ngày TC giảm hơn trước, RLĐM, NH3 máu tăng. Giảm BC trung tính, giảm TC, dễ nhầm với nhiễm khuẩn huyết.
Ca 3:
Cb Trần thị Bích Ng., sinh ngày 10/09/2014, nam, tại 208 Phan Chu Trinh, Phước Vĩnh, TP Huế. Ngày vào viện:19/9/2014. Lý do: bú kém, thở mệt.Tiền sử gia đình: sống khỏe.
Bệnh sử: con đầu, PN 3000 grs, bú mẹ và sữa công thức sau khi sinh, từ 4 ngày nay (sau 5 ngày bú mẹ) bú kém, thở mệt, cân nặng 3400grs, mạch 125 lần/phút, tần số thở 42 lần/phút, nhiệt độ 380C, nằm yên, kích thích không mở mắt, tiếng khóc bất thường, có nhiều cơn tăng TLC ở chi. Chẩn đoán: TD xuất huyết não màng não (XHNMN) nghi do giảm tỷ Prothrombin, CĐ phân biệt: viêm màng não mủ (VMNM). Điều trị: thở oxy, nhịn bú, truyền máu, plasma, KS, an thần, glucose 10%, tiêm vitamin K, neurobion bơm qua sond DD. Xét nghiệm: N4: CRP, dịch não tủy bình thường. N5: ĐGĐ: Natri máu giảm (120,3 mmol/l). Khoảng trống anion, CN thận, CN gan, lactat máu bình thường, không có nhiễm toan chuyển hóa, xeton niệu âm tính.
Diễn biến LS, CLS và điều trị
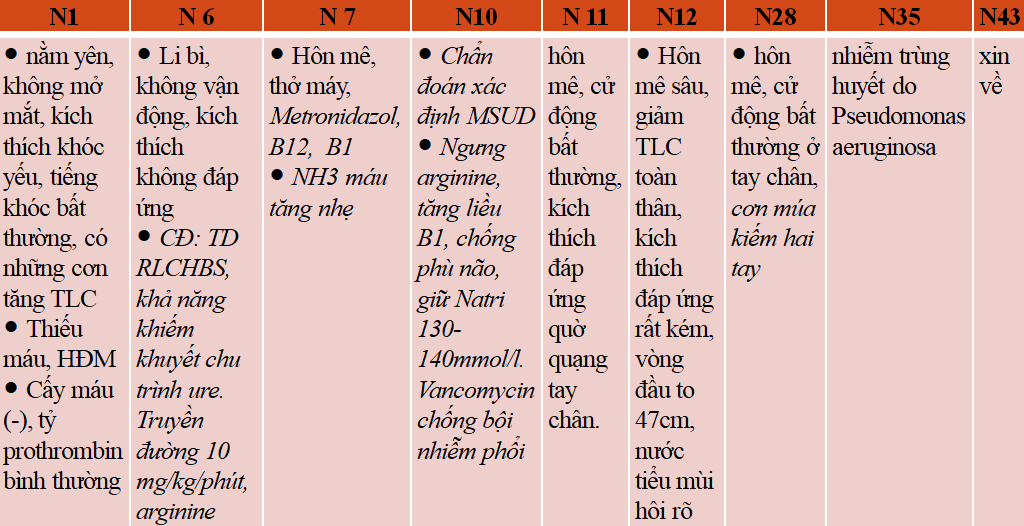
Chẩn đoán nghi ngờ XHNMN do giảm tỷ Prothrobin nhưng tỷ Prothrombin bình thường, CĐ phân biệt VMNM nhưng CRP bình thường, cấy máu âm tính. Trẻ là con đầu lòng, triệu chứng xảy ra vào ngày thứ 5 sau sinh, sau bú mẹ 5 ngày, một cách kinh điển với bú kém, ngủ lịm, tăng TLC. Người nhà đưa đến muộn (15 ngày tuổi), N6: trẻ rơi vào hôn mê do nhiễm độc não. Điểm không phù hợp là không có nhiễm ceton, không có nhiễm toan chuyển hóa ở giai đoạn đầu. Theo y văn, nếu khởi phát từ giai đoạn SS là thể nặng hay thể cổ điển [4].Vai trò của lọc máu sớm là rất quan trọng.
Ca 4:
Cb Đinh Thị C., sinh ngày 1/11/2014, nam, tại Quảng Hóa, Hồng Hóa, Minh Hóa, Quảng Bình. Ngày vào viện:1/11/2014. Lý do: Khoa Sản Bệnh viện Trung ương Huế chuyển vì tiền sử sản khoa xấu. Tiền sử gia đình: 3 trẻ gái sinh thường, chết sau 3-5 ngày, không rõ chẩn đoán. Bệnh sử: trẻ trai, con thứ 4, sinh mổ chủ động, nhiệt độ 3605C, PN 3500 grs, mạch 140 lần/phút, tần số thở 45 lần/phút, kém linh hoạt, nằm yên. Chẩn đoán: SS già tháng độ 1, theo dõi RLCHBS. Truyền glucose 10%, tiêm vitamin K, neurobion bơm qua sond DD. Chức năng thận, CN gan, NH3 máu, AG, lactate máu bình thường, không HĐM, không nhiễm toan chuyển hóa, xeton niệu âm tính.
Diễn biến LS, CLS và điều trị

Về cận lâm sàng, ít nghĩ đến RLCHBS do không có nhiễm toan chuyển hóa, AG, lactate, NH3 máu, đường máu, CN gan bình thường, ceton niệu âm tính, không có giảm BC, không có giảm TC, chỉ có rối loạn đông máu là gợi ý. Về lâm sàng, nghi ngờ RLCHBS ngay lúc vào viện do TS gia đình rất gợi ý hơn nữa kém linh hoạt, giảm TLC phù hợp chẩn đoán. Từ N6, được chẩn đoán xác định, dùng sữa đặc hiệu BCAD1 thì trẻ tỉnh, linh hoạt hơn.
Ca 5:
Cb Cao thị Minh N., 1,5 tháng, nữ, tại 17 Đặng Dung, Thuận Thành, tp Huế. Ngày vào viện: 21/6/2013. Lý do: Rung giật toàn thân. TS bản thân: con thứ 2, sinh thường, tuổi thai 36 tuần, PN 2400 grs, từ 14/6/2013 điều trị thiếu máu chưa rõ nguyên nhân, hạ canxi máu tại Bệnh viện trung ương Huế, ra viện ngày 19/6. Tiền sử gia đình: không ai mắc bệnh tương tự. Bệnh sử: khởi bệnh cách vào viện 1 ngày với cơn rung giật tay chân. Chiều 21/6 lên cơn rung giật tương tự, khóc khó chịu, rung môi dưới 2 lần, sau đó cơn rung giật, tay co giật, giật mắt, tay P chân P co giật mạnh hơn bên T. Chẩn đoán: TD hạ canxi máu. Thở oxy, bù canxi, seduxen, Phenobarbital, tiêm vitamin K, rocaltrol, ostram, truyền hồng cầu khối. Xét nghiệm: Hb 8,0-8,9 g/dl, CN thận, CN gan, khí máu, đường máu, dịch não tủy, tỷ prothrombin bình thường.12/7 : siêu âm : cơ hoành di động kém. Ngày 43: Tandem MS: Khả năng LCFAOD (thiếu hụt protein ba chức năng)
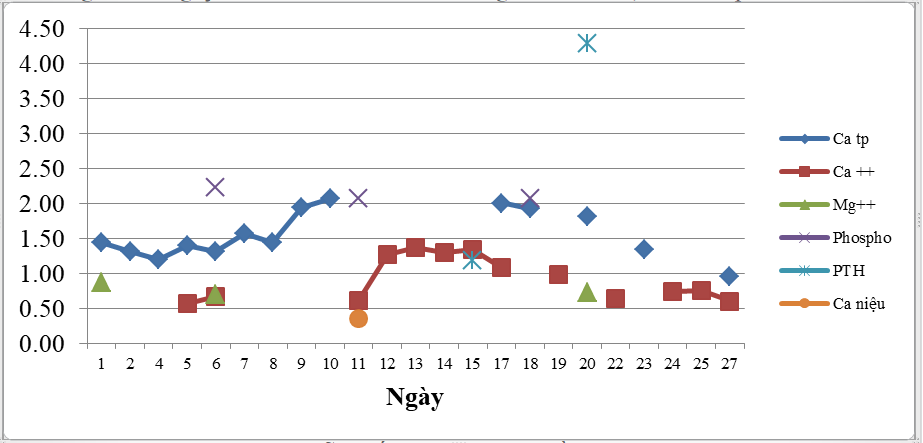
Diễn biến LS, CLS và điều trị:

Chẩn đoán hạ canxi máu, CĐ suy cận giáp đã rõ, tại sao rối loạn chức năng tuyến cận giáp vẫn dai dẳng gợi ý bằng nồng độ canxi toàn phần, canxi ion hóa trong máu thấp trường diễn, PTH vẫn thấp sau 2 tuần điều trị, sau 3 tuần điều trị dù đã bổ sung canxi và vitamin D liên tục? Protein ba chức năng của ty lạp thể (MTP) xúc tác 3 bước cuối cùng trong con đường beta oxy hóa acid béo chuỗi dài [4]. Theo Labarthe F [4], một bệnh nhân vừa thiếu MTP di truyền vừa suy cận giáp được phát hiện cả 2 bất thường này lúc 4 tháng tuổi. Dù chức năng cận giáp dường như được bình thường hóa sau khi được điều trị bằng dinh dưỡng khiếm khuyết beta oxy hóa acid béo, rối loạn chức năng tuyến vẫn dai dẳng. Đây là trường hợp thứ ba bị thiếu MTP di truyền phối hợp với suy cận giáp, như vậy tăng khả năng có mối liên hệ giữa hai rối loạn hiếm gặp này. Suy cận giáp là do mất đi năng lượng hoặc là do tính độc của việc tích tụ các chất chiết xuất từ các acid béo chuỗi dài.Việc tích tụ một số acid béo chuỗi dài nội bào ức chế tiết hormon cận giáp qua trung gian can xi [4].
4. KẾT LUẬN
Tỷ lệ bệnh nhân mắc rối loạn chuyển hóa bẩm sinh chiếm 1/3024 trong tổng số bệnh nhân điều trị nội trú hàng năm tại Trung tâm Nhi, Bệnh viện Trung ương Huế. Triệu chứng lâm sàng đa dạng, không đặc hiệu, tỷ lệ tử vong còn cao 100%. Không chỉ sàng lọc nhóm nguy cơ tại bệnh viện (phả hệ gia đình, thăm khám lâm sàng tỷ mỉ, chú ý triệu chứng sớm của bệnh) là quan trọng, vai trò của chẩn đoán xác định sớm và can thiệp cấp cứu sớm như lọc máu thải độc, vai trò của dinh dưỡng và điều trị nhiễm trùng cũng hết sức thiết yếu. Vai trò của sàng lọc sơ sinh có tác dụng dự phòng và phát hiện sớm.
TÓM TẮT
Trung tâm Nhi, Bệnh viện Trung ương Huế là nơi tiếp nhận một số bệnh nhân vào viện tử vong nhanh, hoặc gia đình có nhiều con cùng bị bệnh hoặc tử vong sớm trong giai đoạn sơ sinh không xác định được chẩn đoán nghi ngờ rối loạn chuyển hóa bẩm sinh.Trung tâm Nhi hợp tác với khoa Nhi, Trường Đại học Y Shimane, Nhật bản bước đầu sàng lọc rối loạn chuyển hóa bẩm sinh trên nhóm bệnh nhân có nguy cơ. Tỷ lệ bệnh nhân mắc rối loạn chuyển hóa bẩm sinh chiếm 1/3024 trong tổng số bệnh nhân điều trị nội trú hàng năm tại Trung tâm Nhi, Bệnh viện Trung ương Huế.Triệu chứng lâm sàng đa dạng, không đặc hiệu, tỷ lệ tử vong còn cao 100%. Không chỉ sàng lọc nhóm nguy cơ tại bệnh viện (phả hệ gia đình, thăm khám lâm sàng tỷ mỉ, chú ý triệu chứng sớm của bệnh) là quan trọng, vai trò của chẩn đoán xác định sớm và can thiệp cấp cứu sớm như lọc máu thải độc, vai trò của dinh dưỡng và điều trị nhiễm trùng cũng hết sức thiết yếu.Vai trò của sàng lọc sơ sinh có tác dụng dự phòng và phát hiện sớm.
TÀI LIỆU THAM KHẢO
- A Chakrapani, M A Cleary, J E Wraith (2001), Detection of inborn errors of metabolism in the newborn, Arch Dis Child Fetal Neonatal Ed; 84 : F205-F210
- http://omim.org/entry/248600
- Burton BK (1998), Inborn errors of metabolism in infancy : a guide to diagnosis, Pediatrics; 102:1-9
- Labarthe F, Benoist JF, Brivet M, Vianey-Saban C, Despert F, de Baulny HO, Partial hypoparathyroidism associated with mitochondrial trifunctional protein, European Journal of Pediatrics. 2006 Jun;165(6):389-91. Epub 2006 Mar 8.
- Raghuveer ST, Garg T, Graf DW (2006), Inborn errors of metabolism in infancy and early childhood : An update, American family physician; 73(11) : 1981-90.
- Yoon HR, Lee KR, Kang S et al. (2005), Screening of newborns and high – risk group of children for inborn metabolic disorders using tandem mass spectrometry in South Korea : a three years report, Clin Chim Acta; 234 (1-2): 167-80.
- Nguyễn Thị Hoàn và cộng sự (2012), Sàng lọc nguy cơ cao rối loạn chuyển hóa bẩm sinh tại Bệnh viện Nhi Trung ương 2005-2011, Nội tiết và đái tháo đường, 6:885-893.
- Nguyễn Thu Nhạn (2011), Rối loạn chuyển hóa bẩm sinh, Nhi khoa, 4(4); 17-27.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



