NHẬN XÉT NGUYÊN NHÂN VÀ ĐẶC ĐIỂM CỦA HẠ ĐƯỜNG HUYẾT BỆNH NHÂN ĐÁI THÁO ĐƯỜNG ĐIỀU TRỊ NỘI TRÚ TẠI KHOA NỘI TIẾT – BỆNH VIỆN BẠCH MAI
Phạm Thị Hồng1*, Nguyễn Quang Bảy1,2
1. Trường Đại học Y Hà Nội
2. Khoa Nội tiết, Bệnh viện Bạch Mai
DOI: 10.47122/vjde.2021.49.15
TÓM TẮT
Giới thiệu: Hạ đường huyết (HĐH) là một trong những biến chứng cấp tính nguy hiểm của đái tháo đường (ĐTĐ). HĐH là một biến chứng thường gặp và là một rào cản trong kiểm soát đường huyết tối ưu ở bệnh nhân ĐTĐ nằm viện. Nguy cơ HĐH cao ở những bệnh nhân lớn tuổi (> 65 tuổi), mắc ĐTĐ lâu năm (> 10 năm). HĐH là yếu tố độc lập làm tăng tỉ lệ tử vong, nguy cơ tái phát HĐH cao, tăng thời gian nằm viện cũng như tăng chi phí điều trị. Phòng ngừa HĐH và nhận biết những đối tượng nguy cơ cao, các triệu chứng sớm báo hiệu HĐH là chiến lược quan trọng giúp giảm gánh nặng của ĐTĐ. Mục tiêu: Nhận xét nguyên nhân, đặc điểm hạ đường huyết ở bệnh nhân đái tháo đường điều trị nội trú tại khoa Nội tiết – Bệnh viện Bạch Mai. Đối tượng và phương pháp nghiên cứu: Mô tả cắt ngang trên 81 bệnh nhân mắc đái tháo đường nằm điều trị tại khoa Nội tiết – Bệnh viện Bạch Mai bị hạ đường huyết từ 08/2020 đến 06/2021. Kết quả: Trong nghiên cứu của chúng tôi, đa số bệnh nhân có bệnh lí nền kèm theo, trong đó hay gặp nhất là bệnh lí tim mạch và nhiễm trùng sau đó là suy thận. Nguy cơ mắc HĐH cao ở nhóm đối tượng > 65 tuổi (OR: 2,9, p = 0,0448), mắc ĐTĐ > 10 năm, kiểm soát đường huyết bằng insulin (96,3%). Nguyên nhân HĐH chủ yếu của nhóm đối tượng nghiên cứu là ăn kém, chiếm 40,74%, sau đó là do tăng liều insulin, đổi thuốc viên thành insulin lần lượt chiếm 28,46 và 28,4%. 75,31% bệnh nhân phát hiện HĐH nhờ thử đường máu đường quy trước ăn, > 50% bệnh nhân HĐH không triệu chứng và phần lớn bệnh nhân điều trị tại bệnh viện mắc HĐH mức độ nhẹ (87,65%). Kết luận: Hạ đường huyết là biến chứng cấp tính nguy hiểm ở bệnh nhân ĐTĐ, vì vậy chúng tôi kiến nghị bên cạnh việc tối ưu hóa kiểm soát đường huyết chúng ta phải giảm thiểu nguy cơ HĐH, phát hiện sớm và điều trị kịp thời các trường hợp HĐH, đặc biệt ở bệnh nhân nội trú.
Từ khóa: Đái tháo đường, hạ đường huyết
ABSTRACT
Causes and characteristics of hypoglycemia in diabetic inpatients at the Department of Endocrinology – Bach Mai Hospital
Pham Thi Hong1*, Nguyen Quang Bay1,2
1. Hanoi Medical University;
2. Endocrinology Department, Bach Mai hospital
Background: Hypoglycemia is one of the most dangerous acute complications of diabetes. It is a common complication and a barrier to control excelent glycemia in hospitalized diabetic patients. The high risk of hypoglycemia is patients who are above sixty- five years old and experience the long time of diabetes (more than 10 years). Hypoglycemia is an independent factor that increases mortality, raises risk of recurrent hypoglycemia and grows the period time in hospital, treatment costs. Preventation of hypoglycemia and identification of high – risk patients, early signs and symptoms of hypoglycemia are key strategies to reduce the burden of diabetes. Objectives: Describe causes and characteristics causing hypoglycemia in diabetic inpatients at the department of Endocrinology – Bach Mai hospital. Patients and methods: A cross – sectional study of 81 diabetic inpatients with hypoglycemia at the department of Endocrinology – Bach Mai hospital from 08/2020 to 06/2021. Results: In our study, the majority of patients had other medical conditions, the most common of which were cardiovascular diseases and infections followed by renal failure. The risk of hypoglycemia was significantly increased in the group of people > 65 years old (OR: 2.9, p = 0.0448), the time of experience diabetes > 10 years and using insulin (96,3%). The main causes of hypoglycemia were poor appetite, at 40.74%, followed by increasing insulin dose, changing pills to insulin, accounting for 28.46% and 28.4%, respectively. 75,31% of people were detected hypoglycemia by preprandial blood sugar test, >50% of patients were asymptomatic and most of them suffered from mild hypoglycemia (87,65%). Conclusions: Hypoglycemia is a dangerous acute complication in diabetic patients, so we suggest you should not only do the best glycemic control but also reduce the risk of hypoglycemia, early find out and promptly treat them, especially diabetic inpatients.
Keywords: Diabetes mellitus, hypoglycemia.
Chịu trách nhiệm chính: Phạm Thị Hồng
Ngày nhận bài: 05/6/2020
Ngày phản biện khoa học: 10/6/2020
Ngày duyệt bài: 29/7/2021
Email: [email protected]
Điện thoại: 0344909369
1. ĐẶT VẤN ĐỀ
Hạ đường huyết (HĐH) là một trong những biến chứng cấp tính thường gặp của bệnh đái tháo đường (ĐTĐ). Thống kê của Hiệp hội đái tháo đường Hoa Kỳ (ADA) cho thấy 2-4% số bệnh nhân ĐTĐ chết hàng năm có liên quan đến HĐH, có ít nhất 50% các bệnh nhân ĐTĐ bị HĐH trong quá trình điều trị, trong đó hơn 50% có cơn HĐH không triệu chứng [3].
Với bệnh nhân nội trú, điều trị tích cực có nghĩa quyết định giúp kiểm soát đường huyết, tạo điều kiện thuận lợi cho kiểm soát biến chứng ĐTĐ và bệnh lí phối hợp, nhưng song song với nó là việc phải thử đường máu mao mạch nhiều lần trong ngày và tăng nguy cơ hạ đường huyết. HĐH vẫn là một rào cản đáng kể trong việc kiểm soát đường huyết nội viện tối ưu. Mặc dù HĐH ở bệnh nhân nội trú thường nhẹ nhưng đa số họ đang có các bệnh lí phối hợp hoặc biến chứng nặng nề của ĐTĐ nên sẽ để lại hậu quả nghiêm trọng: tăng rối loạn nhịp tim, nhồi máu cơ tim, đột quỵ, té ngã trong bệnh viện… nếu không được phát hiện và xử trí kịp thời; từ đó làm tăng nguy cơ tử vong, tăng chi phí điều trị và thời gian nằm viện [1], [2]. Hai nguyên nhân phổ biến gây HĐH liên quan đến liều lượng insulin và tình trạng dinh dưỡng của bệnh nhân [4]. Yếu tố nguy cơ cao HĐH ở nhóm đối tượng: người cao tuổi, suy gan, suy thận, đái tháo đường lâu năm, chính là những bệnh lý hay đi kèm ở bệnh nhân nội trú [5]. Vì vậy, chúng tôi tiến hành đề tài này nhằm mục tiêu:
Nhận xét nguyên nhân và đặc điểm của hạ đường huyết ở bệnh nhân đái tháo đường điều trị nội trú tại khoa Nội tiết – Bệnh viện Bạch Mai.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
81 bệnh nhân được chẩn đoán xác định là ĐTĐ điều trị nội trú tại khoa Nội tiết – Bệnh viện Bạch Mai bị hạ đường huyết trong thời gian từ 08/2020 đến 06/2021.
2.2. Tiêu chuẩn lựa chọn
– Bệnh nhân được chẩn đoán xác định là ĐTĐ, không có thai, theo tiêu chuẩn ADA 2019 [6].
– Đang được điều trị bằng thuốc hạ đường huyết uống và/hoặc tiêm insulin, nằm điều trị tại khoa Nội tiết – Bệnh viện Bạch Mai.
– Chẩn đoán xác định hạ đường huyết theo tiêu chuẩn ADA 2019: đường huyết < 3,9 mmol/l (70mg/dl).
2.3. Tiêu chuẩn loại trừ
– Bệnh nhân có rối loạn ý thức trước đó.
– Các bệnh nhân có hạ đường huyết nhưng không báo bác sĩ
2.4. Phương pháp nghiên cứu Nghiên cứu tiến cứu, mô tả cắt ngang.
2Xử lý số liệu: Số liệu được xử lý trên phần mềm Stata 14.
3. KẾT QUẢ NGHIÊN CỨU
3.1. Đặc điểm nhân trắc, lâm sàng, cận lâm sàng của nhóm đối tượng.
Bảng 3.1. Đặc điểm phân bố tuổi và giới
| Tuổi | Nữ (n = 33) | Nam (n = 48) | Chung (n=81) | |||||
| n | Tỷ lệ % | n | Tỷ lệ % | n | Tỷ lệ % | |||
| ≤ 40 | 6 | 54,55 | 5 | 45,45 | 11 | 13,58 | ||
| 41-60 | 5 | 18,52 | 22 | 81,48 | 27 | 33,33 | ||
| >60 | 22 | 51,16 | 21 | 48,84 | 43 | 53,09 | ||
| Tuổi TB | 60,9 ± 16.9 | 57,3 ± 12.4 | 58,7 ± 14,4 | |||||
Nhận xét: Tỉ lệ nam/ nữ: 48/33 (tỉ lệ 1,5 nam/ 1 nữ). Độ tuổi trung bình trong nghiên cứu là 58,7. Tỉ lệ bệnh nhân ở nhóm tuổi > 60 chiếm tỉ lệ cao nhất, 53,09%.
Bảng 3.2. Đặc điểm ĐTĐ
| Đặc điểm | n | Tỷ lệ % | ||
| Typ 1 | 9 | 11,11 | ||
| Típ ĐTĐ | Typ 2 | 66 | 81,48 | |
| ĐTĐ – Xơ gan, viêm tụy mạn | 3 | 3,7 | ||
| ĐTĐ – Xơ gan | 3 | 3,7 | ||
| Không | 19 | 23,46 | ||
| Biến chứng mạn tính | Mạch máu lớn | 30 | 37,04 | |
| Mạch máu nhỏ | 53 | 65,43 | ||
| ĐTĐ | ||||
| BCTKNV | 36 | 44,44 | ||
| BC TK tự động | 1 | 1,23 | ||
| HbA1c | < 7% | 7 | 8,64 | |
| ≥ 7% | 74 | 91,36 | ||
Nhận xét: 81,48% bệnh nhân trong nghiên cứu mắc ĐTĐ typ 2. Đa số bệnh nhân có biến chứng mạn tính ĐTĐ, trong đó hay gặp nhất là biến chứng mạch máu nhỏ (65,43%). 91,36% bệnh nhân có mức HbA1c cao ≥ 7%.
Bảng 3.3. Bệnh lí kèm theo
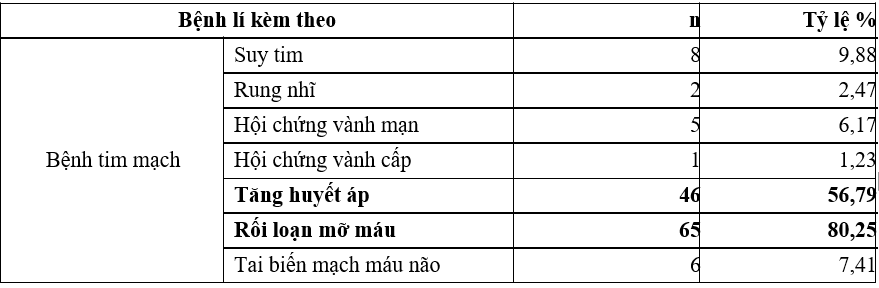
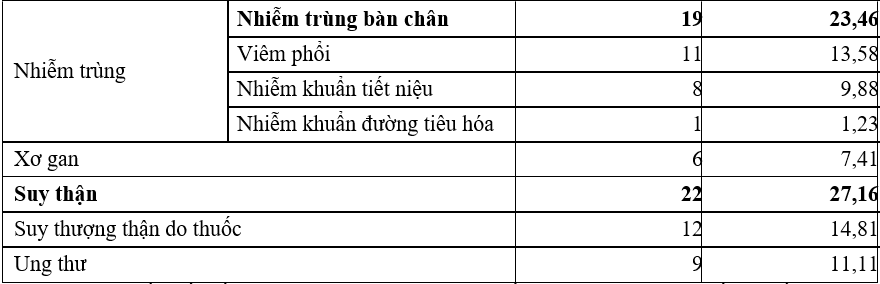
Nhận xét: Hầu hết đối tượng nghiên cứu có bệnh lí nền kèm theo. Tăng huyết áp, rối loạn mỡ máu, suy thận và nhiễm trùng bàn chân là 4 bệnh lý kèm theo phổ biến nhất. Trong đó rối loạn mỡ máu chiếm tỷ lệ cao nhất là 80,25%. Tiếp theo là tăng huyết áp (56,79%), suy thận (27,16%) và nhiễm trùng bàn chân (23,46%).
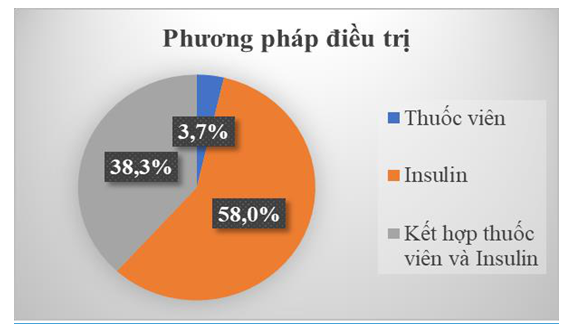
Biểu đồ 3.1. Phương pháp điều trị ĐTĐ khi bị HĐH
Nhận xét: 96,3% bệnh nhân được kiểm soát đường huyết bằng insulin.
Bảng 3.4. Phác đồ điều trị ĐTĐ khi bị HĐH
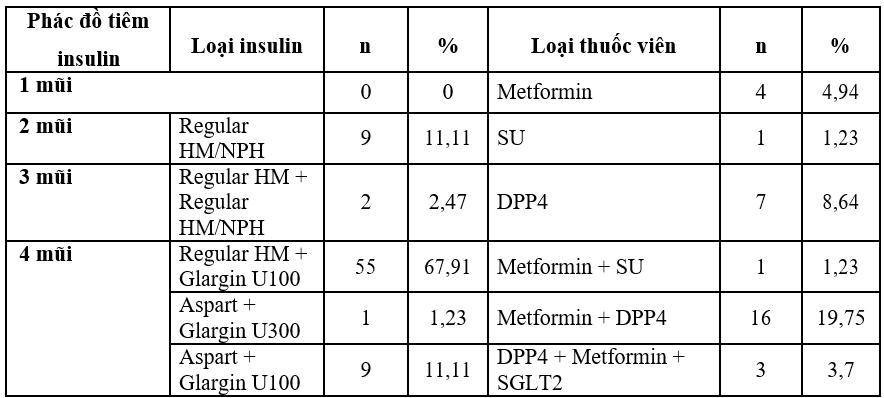

Nhận xét: Phần lớn bệnh nhân được kiểm soát đường huyết bằng phác đồ 4 mũi insulin, trong đó phác đồ dùng Regular HM + Glargin U100 chiếm tỉ lệ cao nhất, 67,91%. DDP4 và Metformin là 2 loại thuốc viên được sử dụng nhiều nhất để kiểm soát đường huyết cho bệnh nhân.
Bảng 3.5. Thời điểm HĐH
| Thời điểm | Hình thức | n | % |
| Thử thường quy (6h-11h-17h) | 61 | 75,31 | |
| Trước ăn | Ngoài thời điểm thử thường quy | 4 | 4,94 |
| Tổng | 65 | 80,25 | |
| Thử thường quy (21h) | 8 | 9,88 | |
| Sau ăn | Không phải thời điểm thử thường quy | 6 | 7,41 |
| Tổng | 14 | 17,28 | |
| Lúc ngủ (Ban đêm) | >22h | 2 | 2,47 |
Nhận xét: Đa số bệnh nhân được phát hiện HĐH nhờ thử đường máu thường quy trước ăn với tỷ lệ 75,31%.
Bảng 3.6. Đặc điểm lâm sàng
| Đặc điểm | n | Tỷ lệ % | |
| Nhẹ | 71 | 87,65 | |
| Mức độ HĐH | Vừa | 10 | 12,35 |
| Nặng | 0 | 0 | |
| Triệu chứng HĐH | Không | 48 | 59,26 |
| Có | 33 | 40,74 |
Nhận xét: Đa số bệnh nhân mắc HĐH mức độ nhẹ (87,65%) và không có bệnh nhân nào bị HĐH mức độ nặng. 59,26% bệnh nhân không có triệu chứng và 40,74% đối tượng có biểu hiện lâm sàng.
3.2. Nguyên nhân và yếu tố thuận lợi
Bảng 3.7. Nguyên nhân HĐH
| Nguyên nhân | n=81 | Tỷ lệ % |
| Bỏ ăn, ăn kém | 33 | 40,74 |
| Ăn kiêng quá mức | 6 | 7,41 |
| Ăn quá muộn sau tiêm insulin | 2 | 2,47 |
| Đổi thuốc viên thành insulin | 23 | 28,40 |
| Tăng liều insulin | 19 | 23,46 |
| Nhiễm trùng đỡ | 5 | 6,17 |
| Rối loạn tiêu hóa | 5 | 6,17 |
Nhận xét: Nguyên nhân HĐH chủ yếu của nhóm đối tượng nghiên cứu là bỏ ăn, ăn kém, chiếm 40,74% và tăng liều insulin, đổi thuốc viên thành insulin lần lượt chiếm 28,46% và 28,4%.
Bảng 3.8. Yếu tố liên quan với HĐH
| Yếu tố thuận lợi | n = 81 | Tỷ lệ % | |||||||||||||||||||||
| 32 | 39,51 | ||||||||||||||||||||||
| Thời gian mắc bệnh kéo dài >10 năm | 33 | 40,74 | |||||||||||||||||||||
| Tiền sử hạ đường huyết | 33 | 40,74 | |||||||||||||||||||||
| Dừng/ giảm liều corticoid | 3 | 3,7 | |||||||||||||||||||||
| Nuôi dưỡng qua sonde dạ dày/ truyền tĩnh mạch/ Tắc đường | 0 | 0 | |||||||||||||||||||||
| truyền nuôi dưỡng | |||||||||||||||||||||||
| Điều trị quá mức tình trạng tăng đường huyết | 1 | 1,23 | |||||||||||||||||||||
| 8 | 9,88 | ||||||||||||||||||||||
| 6 | 7,41 | ||||||||||||||||||||||
| 22 | 27,16 | ||||||||||||||||||||||
| 3 | 3,7 | ||||||||||||||||||||||
| Suy thượng thận do thuốc | 12 | 14,81 | |||||||||||||||||||||
| Tai biến mạch máu não | 6 | 7,41 | |||||||||||||||||||||
| Tuổi | Có TS HĐH | Không TS HĐH | Tổng | |||||||
| n | % | n | % | n | % | |||||
| > 65 | 12 | 34,29 | 23 | 65,71 | 35 | 43,21 | ||||
| ≤ 65 tuổi | 7 | 15,22 | 39 | 84,78 | 46 | 56,79 | ||||
| Tổng | 19 | 23,46 | 62 | 76,54 | 81 | 100 | ||||
| OR; p | OR = 2,90; p = 0,0448 | |||||||||
Nhận xét: Đối tượng nguy cơ cao bị HĐH ở nhóm bệnh nhân mắc ĐTĐ > 10 năm (40,74%), có tiền sử HĐH trước đó (40,74%) và lớn tuổi. Khả năng bị HĐH ở nhóm bệnh nhân ĐTĐ trên 65 tuổi cao gấp 2,90 lần nhóm ≤ 65 tuổi, sự khác biệt có ý nghĩa thống kê với p = 0,0448.
4. BÀN LUẬN
4.1. Đặc điểm nhân trắc, lâm sàng, cận lâm sàng của nhóm đối tượng.
4.1.1. Đặc điểm nhân trắc
Chúng tôi tiến hành nghiên cứu trên 81 bệnh nhân mắc ĐTĐ điều trị tại khoa Nội tiết – Bệnh viện Bạch Mai bị HĐH có độ tuổi trung bình 58,7, tỉ lệ nam nhiều hơn nữ (tỉ lệ 1,5 nam/ 1 nữ). Nhóm tuổi chiếm tỉ lệ cao nhất là > 60 tuổi, chiếm 53,09%. Kết quả này tương tự với nghiên cứu HĐH trên bệnh nhận ĐTĐ điều trị nội trú của Varghese và cộng sự (Tuổi trung bình là 62) và nhỏ hơn nghiên cứu của Akirov và cộng sự (tuổi trung bình 73) [5], [7]. Theo nghiên cứu của Amit Akirov trên 5301 bệnh nhân ĐTĐ (792 bệnh nhân HĐH), cứ tăng mỗi 10 tuổi bệnh nhân sẽ tăng nguy cơ HĐH thêm 11%. Các bệnh nhân lớn tuổi (> 60 tuổi) thường có thời gian mắc bệnh lâu năm, có nhiều bệnh lí đi kèm và đã phải dùng kết hợp nhiều thuốc, khả năng đào thải thuốc kém và giảm khả năng nhận thức các dấu hiệu của HĐH vì vậy nguy cơ HĐH và HĐH không triệu chứng tăng lên [5].
4.1.2. Đặc điểm lâm sàng, cận lâm sàng
Trong nghiên cứu của chúng tôi, 81,48% bệnh nhân trong nghiên cứu của chúng tôi mắc ĐTĐ typ 2. Hầu hết bệnh nhân kiểm soát đường huyết kém với chỉ số HbA1c ≥ 7%, cao hơn mục tiêu điều trị (91,36%). Điều này chứng tỏ HĐH không chỉ thường xuyên xảy ra ở những bệnh nhân kiểm soát đường huyết tốt với mức HbA1c < 7% mà nó có thể gặp ở đối tượng kiểm soát đường huyết kém với mức đường huyết cao, HbA1c chưa đạt mục tiêu điều trị. 96,3% bệnh nhân kiểm soát đường huyết bằng insulin. Phần lớn bệnh nhân được kiểm soát đường huyết chặt chẽ bằng phác đồ 4 mũi insulin, trong đó phác đồ dùng Regular HM + Glargin U100 chiếm tỉ lệ cao nhất, 67,91%. DDP4 và Metformin là 2 loại thuốc viên được sử dụng nhiều nhất để kiểm soát đường huyết cho bệnh nhân. Kết quả này cũng phù hợp với nhiều nghiên cứu trước đó, chứng minh rằng insulin là thuốc có nguy cơ HĐH cao nhất.
Nghiên cứu thuần tập tiềm năng của Rudijanto ở Indonesia cho biết 100% bệnh nhân ĐTĐ typ 1 sử dụng insulin đã bị hạ đường huyết và 99,4% bệnh nhân ĐTĐ typ 2 sử dụng insulin có một đợt HĐH [8]. Tuy nhiên, insulin luôn là thuốc ưu tiên sử dụng để kiểm soát đường huyết nội viện do bệnh nhân nằm viện thường là do tình trạng tăng đường máu cấp tính hoặc có tình trạng nhiễm khuẩn nên cần kiểm soát đường huyết chặt chẽ hơn và nhiều bệnh nhân có bệnh lí kết hợp như: xơ gan, suy thận có chống chỉ định dùng thuốc viên.
Hầu hết đối tượng nghiên cứu có bệnh lí nền kèm theo, trong đó bệnh lí tim mạch chiếm tỉ lệ cao nhất (Tăng huyết cao chiếm 56,79%, rối loạn mỡ máu chiếm 80,25%), sau đó đến suy thận (27,16%) và nhiễm trùng bàn chân (23,46%). Nhiễm trùng cũng là một yếu tố khởi phát HĐH do làm tăng nhu cầu sử dụng glucose của cơ thể.
Đồng thời khi nhiễm trùng, tính đề kháng insulin tăng đòi hỏi phải tăng liều insulin, đến khi nhiễm khuẩn đỡ hoặc hết mà không chú ý giảm liều phù hợp rất dễ gây HĐH. Đa số bệnh nhân có biến chứng mạn tính ĐTĐ, trong đó hay gặp nhất là biến chứng mạch máu nhỏ (65,43%).
Đa số bệnh nhân phát hiện HĐH nhờ thử đường máu thường quy trước ăn, 75,31%. Điều này có thể lí giải là do hầu hết các bệnh nhân nằm viện đều được thử ĐMMM thường quy 4 lần/ ngày nên xác suất phát hiện tình trạng HĐH cũng cao hơn, đặc biệt là HĐH nhẹ không triệu chứng. Trên 80% bệnh nhân mắc HĐH mức độ nhẹ (87,65%) và không có bệnh nhân nào bị HĐH mức độ nặng. Trên 50% trường hợp HĐH không có triệu chứng (59,36%). Tỉ lệ bệnh nhân HĐH không có triệu chứng trong nghiên cứu của chúng tôi khá cao, tương tự nghiên cứu của Paulina Cruz ( 44%) [4].
4.2. Nguyên nhân và yếu tố thuận lợi
Nguyên nhân HĐH chủ yếu của nhóm đối tượng nghiên cứu là ăn kém, chiếm 40,74%. Kết quả giống với nghiên cứu của Fischer et al với 45% các đợt HĐH liên quan đến chế độ ăn không đủ [9]. Sau đó là do tăng liều insulin, đổi từ thuốc viên sang điều trị insulin lần lượt chiếm 28,46 và 28,4%. Khả năng bị HĐH ở nhóm bệnh nhân ĐTĐ trên 65 tuổi cao gấp 2,90 lần nhóm ≤ 65 tuổi, sự khác biệt có ý nghĩa thống kê với p = 0,0448. Ngoài ra, đối tượng nguy cơ cao bị HĐH ở nhóm mắc ĐTĐ > 10 năm (40,74%) và có tiền sử HĐH trước đó (40,74%). Điều này cho thấy, có tiền sử HĐH là một yếu tố nguy cơ dự đoán mạnh mẽ tiếp tục xuất hiện HĐH trong tương lai, tương tự như trong nghiên cứu của Silbert R và cộng sự về nguy cơ HĐH ở bệnh nhân ĐTĐ typ 2 năm 2018 [10].
5. KẾT LUẬN
HĐH thường xảy ra ở bệnh nhân lớn tuổi, ĐTĐ lâu năm, kiểm soát đường huyết bằng insulin, có nhiều biến chứng mạn tính và có nhiều bệnh lí nền kèm theo, trong đó bệnh lí tim mạch và nhiễm trùng là 2 bệnh thường gặp nhất. Nguyên nhân chủ yếu do ăn kém, chiếm 40,74% sau đó đến tăng liều thuốc insulin, đổi thuốc viên sang insulin lần lượt chiếm 28,46 và 28,4%. Đa số bệnh nhân phát hiện HĐH nhờ thử đường máu thường quy trước ăn, 59,26% trường hợp HĐH không triệu chứng và 87,65% bệnh nhân điều trị tại bệnh viện mắc HĐH mức độ nhẹ.
Hạ đường huyết là biến chứng cấp tính nguy hiểm ở bệnh nhân ĐTĐ, vì vậy chúng tôi kiến nghị bên cạnh việc tối ưu hóa kiểm soát đường huyết chúng ta phải giảm thiểu nguy cơ HĐH, phát hiện sớm và điều trị kịp thời các trường hợp HĐH.
TÀI LIỆU THAM KHẢO
- Curkendall S.M., Natoli J.L., Alexander C.M., et al. (2009). Economic and clinical impact of inpatient diabetic hypoglycemia. Endocr Pract, 15(4), 302–312.
- Pratiwi C., Mokoagow M.I., Made Kshanti I.A., et al. (2020). The risk factors of inpatient hypoglycemia: A systematic review. Heliyon, 6(5), e03913.
- Cryer PE Hypoglycemia in Diebetes: Pathophysiology, prevalence and prevention, 2009.
- Cruz P. (2020). Inpatient Hypoglycemia: The Challenge Remains. J Diabetes Sci Technol, 14(3), 560–566.
- Akirov A., Amitai O., Masri-Iraqi H., et al. (2018). Predictors of hypoglycemia in hospitalized patients with diabetes mellitus. Intern Emerg Med, 13(3), 343– 350.
- American Diabetes Association (2019). 2. Classification and Diagnosis of Diabetes: Standards of Medical Care in Diabetes— 2019. Dia Care, 42(Supplement 1), S13– S28.
- Varghese P., Gleason V., Sorokin R., et al. (2007). Hypoglycemia in hospitalized patients treated with antihyperglycemic agents. J Hosp Med, 2(4), 234–240.
- Rudijanto A., Saraswati M.R., Yunir E., et al. (2018). Indonesia Cohort of IO HAT Study to Evaluate Diabetes Management, Control, and Complications in Retrospective and Prospective Periods Among Insulin-Treated Patients with Type 1 and Type 2 Diabetes. Acta Med Indones, 50(1), 26–37.
- Fischer K.F., Lees J.A., and Newman J.H. (1986). Hypoglycemia in hospitalized patients. Causes and outcomes. N Engl J Med, 315(20), 1245–1250.
- Silbert R., Salcido-Montenegro A., Rodriguez-Gutierrez R., et al. (2018). Hypoglycemia Among Patients with Type 2 Diabetes: Epidemiology, Risk Factors, and Prevention Strategies. Curr Diab Rep, 18(8), 53.
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



