RỐI LOẠN ĐIỆN GIẢI Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG TÍP 2
Hồ Trường Bảo Long
Bệnh viện đa khoa Lâm Đồng
DOI: 10.47122/vjde.2021.46.8
TÓM TẮT
Bệnh đái tháo đường là một trong những bệnh không lây nhiểm thường gặp với tỷ lệ mắc bệnh và tử vong cao. Rối loạn điện giải là một trong những rối loạn không phổ biến ở bệnh nhân đái tháo đường nhưng rất ít thông tin về rối loạn loạn điện giải trên đối tượng đái tháo đường Các rối loạn điện giải thường gặp là Natri, Kali, Magnesium. Rối loạn điện giải có thể liên quan đến sự gia tăng tỷ lệ bệnh tật và tử vong. Những rối loạn này đặc biệt thường gặp ở đái tháo đường mất bù, người cao tuổi hoặc có suy thận. Bên cạnh đó sử dụng các thuốc điều trị đái tháo đường hoặc bệnh kèm cũng có thể gây ra các rối loạn này. Vì thế nắm rõ cơ chế sinh lý bệnh của những rối loạn này sẽ dễ thành công hơn trong việc điều trị. Các bác sỹ lâm sàng cần lựa chọn hợp lý giữa các thuốc điều trị đái tháo đường không chỉ dựa vào hiệu quả làm giảm glucose máu và giảm nguy cơ tim mạch mà còn chú ý đến nguy cơ gây rối loạn điện giải hoặc thăng bằng toan-kiềm của bệnh nhân. Ngưng dùng các thuốc có khả năng gây rối loạn điện giải, cũng như kiểm soát chặt chẽ đường máu có tầm quan trọng đặc biệt trong việc ngăn ngừa rối loạn điện giải ở bệnh nhân đái tháo dường. Nồng độ các chất điện giải cần được xem như xét nghiệm thường quy trong theo dõi điều trị bệnh nhân đái tháo đường.
SUMMARY
Electrolyte disturbance in type 2 diabetic patients
Ho Truong Bao Long Lam Dong general hospital
Type 2 Diabetes mellitus is one of the most common non-communicable diseases associated with high morbidity and mortality. Electrolyte disturbances are not uncommon among diabetic patients in hospital. However, there are limited data on the magnitude of
electrolyte disturbances in the diabetic population. Common electrolyte disorders are sodium, potassium, magnesium and may be associated with an increase in morbidity and mortality. These disorders are particularly common in decompensated diabetes, the elderly, or with renal failure. Besides the use of drugs for diabetes mellitus or comorbidities can also cause these disorders. Therefore, knowing the pathophysiology of electrolyte disturbance will be more successful in treatment. Clinicians need to make the right choice between antidiabetic agents not only on their effectiveness in lowering blood glucose and reducing cardiovascular risk, but also on the risk of electrolyte and acid–base disturbances in diabetic patients. Discontinuation of potentially disruptive drugs, as well as tight control of blood glucose, is of particular importance in the prevention of electrolyte disturbances in diabetic patients. Electrolyte concentrations should be considered as a routine test in the monitoring and treatment of diabetic patients.
Chịu trách nhiệm chính: Hồ Trường Bảo Long
Ngày nhận bài: 09/01/2021
Ngày phản biện khoa học: 09/02/2021 Ngày duyệt bài: 01/04/2021
Email: [email protected] Điện thoại: 0983029373
1. ĐẶT VẤN ĐỀ
Năm 2019, trên toàn thế giới có 463 triệu người lớn (độ tuổi 20-79) tương đương 1 trong 11 người trưởng thành đang sống với bệnh đái tháo đường (ĐTĐ). Dự đoán vào năm 2045, con số này sẽ tăng tới khoảng 700 triệu người. Bệnh đái tháo đường gây nên nhiều biến chứng nguy hiểm, là nguyên nhân hàng đầu gây bệnh tim mạch, mù lòa, suy thận, và cắt cụt chi [1]. Đái tháo đường (ĐTĐ) là một bệnh mạn tính, phức tạp cần chăm sóc điều trị liên tục với các chiến lược làm giảm nhiều yếu tố nguy cơ ngoài việc kiểm soát glucose máu [2]. Các rối loạn điện giải (RLĐG) mắc phải trong cộng đồng, dù mạn tính hay vừa phải, đều liên quan đến tiên lượng xấu. RLĐG chủ yếu được phát hiện ở BN nội trú trên nhiều đối tượng bệnh (từ BN không triệu chứng đến BN rất nặng), làm gia tăng tỷ lệ thương tật và tử vong. Trong thực hành lâm sàng, chúng ta thường gặp tình trạng RLĐG, đặc biệt trong quá trình theo dõi điều trị bệnh nhân (BN) đái tháo đường type 2 (T2DM). Việc làm rõ cơ chế sinh lý bệnh, xét nghiệm thường quy nồng độ các chất điện giải và điều chỉnh kịp thời RLĐG sẽ giúp chúng ta thành công hơn trong điều trị BN T2DM, góp phần hạn chế thương
tật và tử vong [6].
2. VAI TRÒ CỦA CÁC CHẤT ĐIỆN GIẢI TRONG ĐTĐ TÍP 2
ĐTĐ là một trong những bệnh có sự tăng tần suất các bất thường điện giải, vì trên BN ĐTĐ, có nhiều nguyên nhân sinh lý bệnh cũng là các yếu tố thường gặp gây RLĐG như:
- Tình trạng dinh dưỡng
- Khả năng hấp thu của dạ dày-ruột
- Bất thường toan-kiềm kèm theo
- Thuốc điều trị
- Các bệnh kèm (chủ yếu bệnh thận)
- Bệnh cấp tính, đơn độc hoặc phối hợp Rối loạn cân bằng điện giải có thể dẫn đến
các rối loạn sinh lý học, vì các chất điện giải đóng vai trò quan trọng trong một số cơ chế của cơ thể như:
- Giúp duy trì cân bằng toan – kiềm
- Duy trì điện thế màng
- Co cơ
- Dẫn truyền thần kinh
- Kiểm soát dịch cơ thể
Các nhà nghiên cứu đã chứng minh Insulin làm hoạt hóa enzyme Na+/K+ _ ATPase. Vì vậy, ở BN ĐTĐ, nồng độ Insulin huyết thanh thấp làm:
- Giảm hoạt động của Na+/K+ _ ATPase với giảm chuyển hóa Na+ và K+
- Giảm vận chuyển qua màng
- Ngăn cản tế bào biểu mô ruột hấp thu monosaccharide
Ngoài ra, trong ĐTĐ, glucose máu tăng sẽ gây lợi niệu thẩm thấu, làm mất dịch cơ thể và các chất điện giải [6][9].
3. CÁC NGUYÊN NHÂN CHÍNH GÂY RỐI LOẠN ĐIỆN GIẢI Ở BỆNH NHÂN ĐÁI THÁO ĐƯỜNG
ĐTĐ là 1 trong những bệnh lý có sự gia tăng tần suất các bất thường điện giải do các tác nhân thường gặp trong ĐTĐ, chủ yếu là do suy giảm chức năng thận, các hội chứng kém hấp thu, các rối loạn toan-kiềm và chế độ dùng nhiều thuốc.
3.1. Các rối loạn về Natri máu
Hạ Natri máu
– Giả hạ Natri máu (tăng lipid máu đáng kể)
- Nước di chuyển ra ngoại bào (hạ Natri máu do pha loãng) do tăng glucose máu (ưu trương)
- Hạ Natri máu giảm thể tích do lợi niệu thẩm thấu
- Hạ Natri máu do thuốc gây ra: các thuốc hạ đường huyết (Chlorpropamide, Tolbutamide, Insulin) hoặc các thuốc khác (lợi tiểu, Amitriptyline)
Natri máu giả bình thường (tăng lipid máu đáng kể, giảm protein máu nghiêm trọng)
Tăng Natri máu
- Giả tăng Natri máu (giảm protein máu nghiêm trọng)
- Mất nước nhiều hơn mất Natri và Kali (lợi niệu thẩm thấu), nếu lượng nước mất này không được bù đủ
3.2. Các rối loạn về Kali máu
Hạ Kali máu
- Hạ Kali máu do dịch chuyển: do có điều trị bằng Insulin
- Mất Kali do dạ dày-ruột: Hội chứng kém hấp thu (rối loạn vận động dạ dày-ruột do ĐTĐ, vi khuẩn phát triển quá mức, tình trạng tiêu chảy mạn)
- Mất Kali do thận: lợi niệu thẩm thấu, hạ Mg máu, các thuốc lợi tiểu (Thiazides, lợi tiểu giống thiazides, furosemide)
Tăng Kali máu
- Tăng Kali máu do dịch chuyển: tình trạng toan máu, thiếu hụt Insulin, tiêu cơ vân, các thuốc (chẹn beta)
- Giảm lọc cầu thận đối với Kali: bệnh thận cấp và mạn
- Giảm bài tiết Kali tại ống thận: hội chứng giảm renin giảm aldosterone, do các thuốc gây ra (ACEIs, ARB, thuốc ức chế renin, chẹn beta, lợi tiểu giữ Kali)
3.3. Các rối loạn về Magnesium huyết thanh
Hạ Magnesium huyết thanh
- Giả hạ Mg máu: giảm albumin máu
- Hạ Mg máu do dịch chuyển: do dùng Insulin
- Chế độ ăn nghèo Mg
- Mất Mg qua dạ dày-ruột: tiêu chảy hậu quả của bệnh thần kinh tự động ĐTĐ
- Tăng mất Mg qua thận do lợi niệu thẩm thấu, tăng lọc cầu thận, dùng lợi tiểu
- Toan chuyển hóa tái phát
3.4. Các rối loạn về Calci máu
Hạ Calci máu
- Giả hạ Calci máu: gỉảm albumin máu
- Suy thận cấp do tăng phosphate máu kèm theo
- Suy thận mạn tiến triển do tăng phosphate máu và nồng độ Vitamin D thấp
- Hội chứng thận hư: do mất 25- hydroxyvitamin D3 và protein liên kết (với nó) trong nước tiểu
Tăng Calci máu
- Hội chứng cường cận giáp xảy ra đồng thời
- Liệu pháp lợi tiểu
3.5. Các rối loạn về Phospho
Hạ phosphate máu
- Lợi niệu thẩm thấu
- Các thuốc: thiazides, lợi tiểu quai, Insulin
- Các hội chứng kém hấp thu
- Hội chứng cường giáp nguyên phát
- Thiếu hụt Vitamin D [6]
4. RỐI LOẠN ĐIỆN GIẢI THƯỜNG GẶP Ở BN ĐTĐ TÍP 2
Có nhiều nghiên cứu về RLĐG trên BN ĐTĐ, chủ yếu trên BN T2DM, cho thấy có
RLĐG ở các mức độ khác nhau. Tuy nhiên, các nghiên cứu ít cho thấy sự thống nhất về kết quả RLĐG cụ thể, có thể do các nghiên cứu này được thực hiện trên T2DM không cùng giai đoạn bệnh, hoặc không có cùng giai đoạn rối loạn chức năng thận. Nghiên cứu gần đây nhất được thực hiện ở Bangladesh trong 6 tháng (năm 2020) trên 90 T2DM và 50 chứng, cho thấy RLĐG là thường gặp ở BN ĐTĐ, ngay cả trên BN có mức Creatinin và eGFR bình thường, và có liên quan đến thời gian mắc ĐTĐ và kiểm soát ĐM [13].
Nghiên cứu ở Benin năm 2016 trên 150 BN ĐTĐ (110 chứng) cho thấy 48% BN ĐTĐ có tăng Kali máu, 43,3% hạ Mg, 45,3% hạ Natri máu khi so với nhóm chứng là 19,1%, 9,1% và 11,8% tương ứng [4]. Kết quả hạ Natri máu, tăng Kali máu cũng thấy ở nghiên cứu ở Ấn Độ năm 2017 ở nhóm BN T2DM kiểm soát ĐM kém so với nhóm còn lại [3].
4.1. Rối loạn về Natri
ĐTĐ gây rối loạn Natri bằng nhiều cơ chế khác nhau.
Hạ Natri máu
Hạ Natri máu là RLĐG thường gặp nhất trong thực hành lâm sàng, liên quan đến tình trạng tăng tỷ lệ bệnh tật và tử vong. Ngay cả hạ Natri máu dù không trầm trọng cũng liên quan đến khả năng xuất hiện hậu quả xấu (giảm nhận thức, té ngã, loãng xương, gãy xương) [7].
Liamis G. và cs trong nghiên cứu năm 2013 trên 5179 người trên 55 tuổi cho thấy ĐTĐ có liên quan đến hạ Natri máu, không lệ thuộc vào sự hiện diện của tăng glucose máu (ĐM) [6][7]. Ông cho rằng thay đổi trong chuyển hóa Vasopressin, tương tác giữa Insulin và Vasopressin, cả 2 việc này tác động lên ống góp, và sự tái hấp thu nhiều dịch nhược trương hơn do chậm rỗng dạ dày hơn đã được đề xuất có thể là cơ chế chính của mối liên hệ giữa tăng ĐM và hạ Natri máu [6]. Trong nghiên cứu năm 2017 giữa 2 nhóm BN T2DM kiểm soát kém ĐTĐ (nhóm 1, ĐM bất kỳ > 300mg%) và nhóm còn lại (nhóm 2, ĐM bất kỳ ≤ 300 mg%), Shridhar R. và cs thấy nhóm 1 có nồng độ Natri máu giảm đáng kể và nồng độ Kali tăng so với nhóm 2 [12]. Nghiên cứu ở Bangladesh năm 2020 cho thấy đa số các trường hợp ĐTĐ có hạ Natri máu, và nồng độ Natri máu hạ có liên quan đến tăng HbA1c và thời gian mắc ĐTĐ [13].
ĐM tăng làm tăng độ thẩm thấu huyết tương, làm nước dịch chuyển ra ngoại bào, hậu quả làm giảm nồng độ Natri do pha loãng. Vì vậy, ở BN ĐTĐ, nồng độ Natri hiệu chỉnh cần được tính thêm vào 1,6 mmol/l Natri cho mỗi 5,55 mmol/l glucose tăng trên mức bình thường; và thêm 2,4 mmol/l Natri
khi nồng độ ĐM trên 22,2 mmol/l. Cần chú ý rằng nồng độ Natri sau khi đã hiệu chỉnh (vì tác dụng pha loãng của tăng ĐM) cần được xem là công cụ hữu ích trong theo dõi điều trị [6].
Đo áp lực thẩm thấu (ALTT) huyết tương giúp phân biệt giữa hạ Natri máu nhược trương (giảm áp lực thẩm thấu) và hạ Natri máu trương lực bình thường hoặc ưu trương (hạ Natri máu trong tình trạng ưu trương thường do ĐM tăng cao đi kèm) [7].
Hình 1. Sơ đồ chẩn đoán hạ Natri máu ở BN ĐTĐ [7]
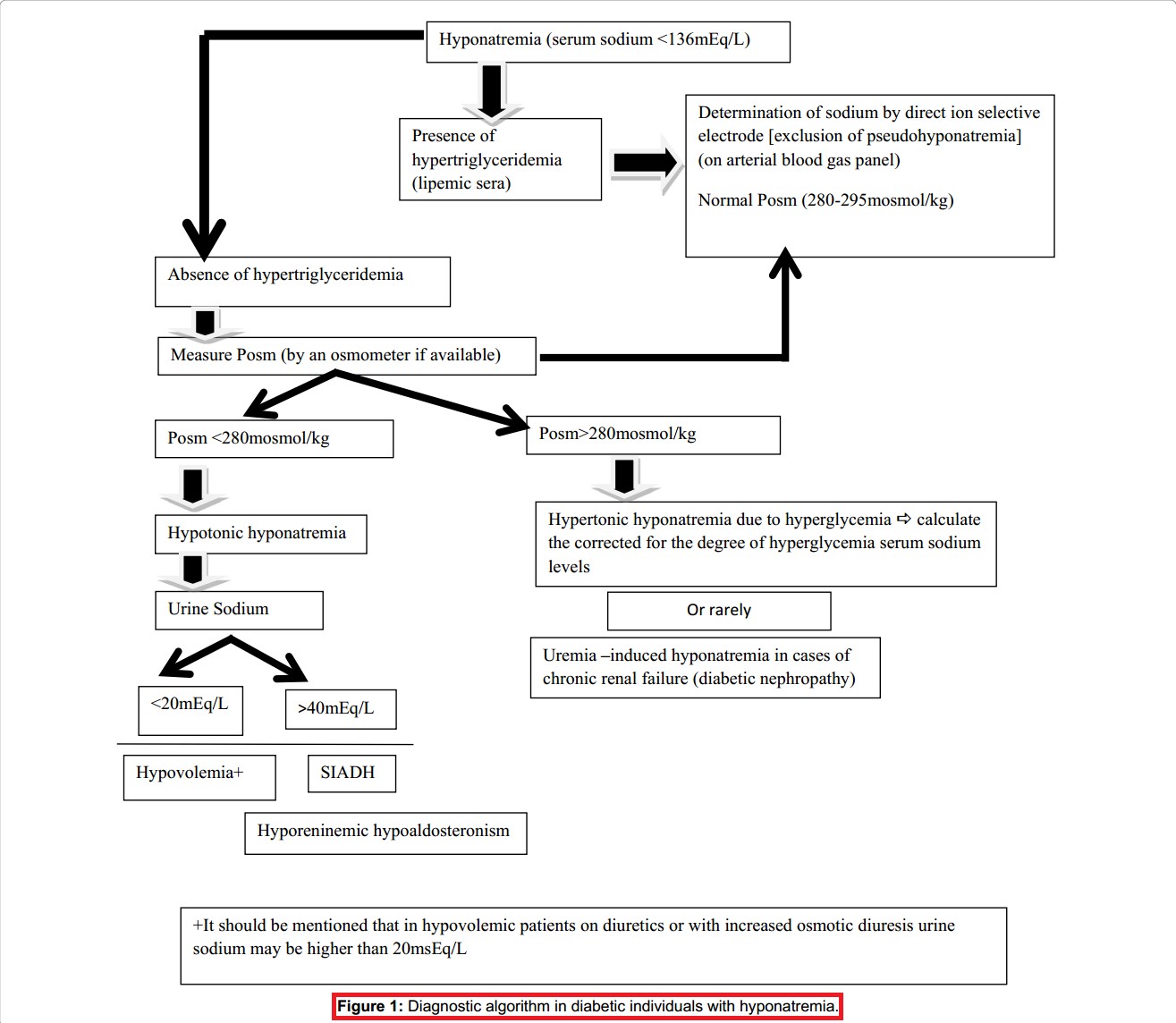
Tăng Natri máu
Nồng độ Natri máu tăng hoặc bình thường trên nền glucose máu tăng cho thấy trên lâm sàng có sự thiếu hụt đáng kể lượng nước toàn thân [10]. Mất nước qua thận có tính chất nhược trương (mất nước nhiều hơn mất Natri và Kali) do lợi niệu thẩm thấu có thể dẫn đến
tăng Natri máu nếu lượng nước mất không được bù đủ [6]. Natri máu tăng cũng hàm ý có sự kiểm soát kém glucose máu trong một số trường hợp [10]. Nghiên cứu của Sarguru D. và cs năm 2016 tại Ấn Độ cho thấy nồng độ Natri ở BN ĐTĐ là cao hơn so với nhóm chứng, và Natri tương quan nghịch có ý nghĩa với glucose [10]. Liamis G. và cs trong nghiên cứu 2008 trên 113 BN tăng Natri máu cho thấy 34,5% BN (1/3 số trường hợp) là do kiểm soát kém ĐM [6].
Tăng Natri máu cũng liên quan đến rối loạn nội tiết. Có vài chứng cứ cho thấy tăng Natri máu và tăng ALTT có liên quan đến sự suy giảm chuyển hóa glucose qua trung gian insulin và cả sự phóng thích glucose do glucagon. Vì vậy, tăng Natri máu và tăng ALTT cần được xem như là các yếu tố góp phần vào sự xuất hiện ĐM tăng cao ở các BN nặng [6].
4.2. Rối loạn về Kali
Hạ Kali máu
Các nguyên nhân chính của hạ Kali máu ở BN ĐTĐ bao gồm: (1) Tái phân bố Kali từ khoang dịch ngoại bào vào nội bào (hạ Kali máu dịch chuyển do chỉ định Insulin); (2) Mất Kali qua dạ dày-ruột do hội chứng kém hấp thu; và (3) Mất Kali qua thận (do lợi niệu thẩm thấu và/hoặc hạ Mg máu kèm: nồng độ Mg nội bào thấp kích hoạt kênh Kali ở lớp ngoài tủy thận làm tăng bài tiết Kali). Ngoài ra, cần chú ý tình trạng hạ Kali máu do dùng lợi tiểu [6].
Đa số BN bị nhiễm toan-ceton hoặc tăng ALTT có nồng độ Kali kiệt quệ đáng kể. Thiếu hụt Kali khoảng 3-5 mEq/kg, một số ca có thể đến 10 mEq/kg. Các nguyên nhân chính do nôn, tăng mất Kali qua thận do lợi niệu thẩm thấu và bài tiết anion (toan-ceton), và các tế bào mất Kali do phân giải glycogen và phân giải protein [6].
Chỉ định Insulin ở BN thiếu hụt Kali nghiêm trọng cần được trì hoãn cho đến khi nồng độ Kali trên 3,3 mEq/l để tránh loạn nhịp, ngưng tim hoặc nhược cơ hô hấp; các biến chứng này đặc biệt cao ở BN ĐTĐ có THA, nhồi máu/thiếu máu cơ tim, hoặc suy tim kèm theo [1][6][8].
Tăng Kali máu
Tỷ lệ tăng Kali máu ở BN ĐTĐ cao hơn so với dân số chung. Tái phân bố Kali từ khoang nội bào ra ngoại bào (tăng Kali máu do dịch chuyển) có thể làm tăng Kali máu mà không tăng lượng Kali toàn cơ thể; tình trạng này bao gồm toan máu (pH giảm mỗi 0,1 thì Kali tăng xấp xỉ 0,4 mmol/l), thiếu hụt insulin, tình trạng
ưu trương, ly giải tế bào (tiêu cơ vân), và thuốc (như beta blockers). Giảm lọc Kali ở cầu thận (tổn thương thận cấp và bệnh thận mạn) và nhiều thuốc can thiệp vào bài tiết Kali (ACEIs, ARB, ức chế renin, beta blockers, lợi tiểu giữ Kali) làm tăng Kali máu [4][6].
Tuy nhiên, nguyên nhân quan trọng nhất là hội chứng giảm renin-giảm aldosterone máu (làm giảm bài tiết Kali qua ống thận), trong đó bệnh thận ĐTĐ chiếm 43% – 63%, là nguyên nhân thường gặp nhất. Hội chứng này có đặc điểm suy thận nhẹ đến vừa và bệnh nhân biểu hiện điển hình là tăng Kali máu không triệu chứng. Sự tiến triển thành tăng Kali máu rõ rệt thường gặp ở các BN với các yếu tố nguy cơ khác làm giảm hiệu quả của bài tiết Kali, như suy thận, giảm thể tích, hoặc sự sử dụng các thuốc ảnh hưởng đến bài tiết Kali, đặc biệt ở BN ĐTĐ trên 60 tuổi (có sự giảm sản xuất renin) [6].
Nghiên cứu của Sarguru và cs cho thấy sự tăng nhẹ Kali ở BN ĐTĐ so với nhóm chứng [10]. Godwill và cs trong nghiên cứu năm 2018 thấy có sự tăng rõ rệt Kali máu ở T2DM so với chứng [5]. Một số nghiên cứu tương tự cho thấy Insulin ngoại sinh có thể làm tăng nhẹ Kali máu vì nó thúc đẩy luồng Kali vào hệ cơ xương và tế bào gan, làm tăng hoạt động của bơm Na+-K+ ATPase [10].
Tăng Kali máu cũng do sự thiếu hụt tiết Insulin và sự giảm sử dụng glucose ngoại biên làm giảm dung nạp carbohydrate và tăng ĐM [6][10].
4.3. Rối loạn về Magnesium
Trong nhiều nguyên nhân gây hạ Mg ở BN ĐTĐ, lợi niệu thẩm thấu làm mất Mg không thích đáng trong nước tiểu là cơ chế nổi bật.
Thiếu hụt Mg có thể thúc đẩy sự sinh xơ vữa thông qua nhiều cơ chế khác nhau như làm tăng các cytokines gây viêm và quá trình oxy hóa lipid, gia tăng sự tăng trưởng tế bào nội mô và ức chế sự sửa chữa DNA của tế bào. Thiếu hụt Mg có tầm quan trọng lâm sàng vì vai trò đồng tác nhân trong các phản ứng enzyme liên quan đến các tiến trình chuyển hóa [3][6]. Hậu quả lâm sàng quan trọng nhất của hạ Mg máu là do sự biến đổi về chức năng của màng tế bào dễ bị kích thích trong hệ thần kinh, cơ, hệ thống dẫn truyền của tim. Hạ Mg máu liên quan nhiều biến chứng mạn tính ở BN ĐTĐ như THA, dày thành ĐM cảnh, bệnh ĐM vành, rối loạn lipid máu, bệnh võng mạc ĐTĐ, bệnh lý thần kinh, đột quỵ do thiếu máu cục bộ, loét bàn chân, bệnh thận ĐTĐ (từ Albumin niệu vi thể đến bệnh thận tiến triển), cũng như là yếu tố dự đoán bệnh thận giai đoạn cuối trên BN bệnh thận ĐTĐ [6].
Một số nghiên cứu cho thấy có hạ Mg máu trên BN ĐTĐ tại Trung Quốc, Pakistan, Ấn Độ [4]. Nghiên cứu của Shenqi W. và cs (343 BN, năm 2013) cho thấy nồng độ Mg giảm chủ yếu ở BN ĐTĐ có biến chứng mạch máu lớn [11]. Deepti G.N. và cs thực hiện nghiên cứu (năm 2017, Ấn Độ) nhằm tìm hiểu kiểu RLĐG ở BN ĐTĐ và so sánh kết quả giữa BN ĐTĐ được kiểm soát tốt và không tốt, cho thấy giảm đáng kể nồng độ Mg ở BN ĐTĐ, và có tương quan nghịch có ý nghĩa giữa HbA1c và Mg máu.
Ở BN ĐTĐ không được kiểm soát tốt thì có sự biến động về nồng độ Mg so với BN ĐTĐ được kiểm soát tốt ĐM [3].
Thiếu hụt Mg liên quan đến bất dung nạp carbohydrate và kháng insulin, từ đó gây ra ĐTĐ hoặc làm xấu thêm ĐTĐ có sẵn [6].
Can thiệp bổ sung Mg++ có thể cực kỳ hữu ích trong việc ngăn ngừa và điều trị hội chứng tim mạch chuyển hóa ở BN ĐTĐ [3].
5. RỐI LOẠN ĐIỆN GIẢI LIÊN QUAN CÁC THUỐC HẠ ĐƯỜNG HUYẾT
Sự sử dụng các thuốc hạ ĐM đã tăng nhiều từ khi tỷ lệ bệnh ĐTĐ gia tăng. Các thuốc điều trị hạ ĐM hiện dùng khá an toàn, nhưng chúng có liên quan nhất định đến rối loạn toan-kiềm và điện giải:
- Các thuốc hạ ĐM có thể gây hạ Natri máu như: Chlorpropamide (do làm tăng hiệu quả của ADH), Tolbutamide (giảm bài tiết nước qua thận), Insulin; hoặc lợi tiểu (đặc biệt ở người lớn tuổi), hoặc Amitriptyline trong điều trị bệnh lý thần kinh ĐTĐ.
- Sử dụng Metformin có liên quan đến sự xuất hiện tình trạng toan lactic, dù nhiều nghiên cứu còn nghi ngờ mối liên hệ trực tiếp với biến chứng này.
Ngoài ra, vài nghiên cứu cho rằng Metformin có liên hệ trực tiếp đến giảm nồng độ Mg máu [14]. Đã có trường hợp hạ Mg máu có triệu chứng (nồng độ Mg máu 0,66 mEq/l, hay 0,33 mmol/l) gặp trong trường hợp tiêu chảy do Metformin gây ra [6].
- Insulin có thể gây hạ Mg máu ở BN ĐTĐ kiểm soát kém do tăng ĐM làm tăng mất Mg qua thận do lợi niệu thẩm thấu [14]. Liệu pháp Insulin có thể gây hạ Kali máu trầm trọng, đặc biệt ở BN trước đó có nồng độ Kali máu thấp [6].
- Thiazolidinediones (Pioglitazone, Rosiglitazone) có tác dụng phụ gây ứ dịch nhưng được báo cáo gây hạ Natri chỉ 1 lần.
- Các thuốc đồng vận thụ thể GLP1 tuy rằng trong thực nghiệm có ảnh hưởng đến cân bằng nước và điện giải, tuy nhiên, rối loạn Natri máu (hoặc các rối loạn điện giải khác) có liên quan đến các thuốc này chưa được báo cáo trên người.
- Trong các nghiên cứu gần đây, thuốc hạ ĐM thế hệ mới như thuốc ức chế SGLT2 cho thấy không liên quan đến bất thường điện giải [6]. Tuy nhiên, có ý kiến cho rằng thuốc ức chế SGLT2 có liên hệ với bệnh ĐTĐ nhiễm toan-ceton có ĐM cao, tuy hiếm nhưng nghiêm trọng, cũng như có làm tăng nồng độ Kali, Mg máu [14].
6. KẾT LUẬN
- Rối loạn điện giải là thường gặp ở BN ĐTĐ và có thể liên quan đến sự gia tăng tỷ lệ bệnh tật và tử vong. Những rối loạn này đặc biệt thường gặp ở ĐTĐ mất bù, người cao tuổi hoặc có suy thận. Bên cạnh đó sử dụng thuốc điều trị ĐTĐ và bệnh kèm cũng có thể gây nên các rối loạn này. Các chất điện giải liên quan thường gặp bao gồ Natri, Kali,
Nắm rõ cơ chế sinh lý bệnh của những rối loạn này sẽ dễ thành công hơn trong việc điều trị. Ngưng dùng các thuốc có khả năng gây rối loạn điện giải, cũng như kiểm soát chặt chẽ ĐM, có tầm quan trọng đặc biệt trong việc ngăn ngừa RLĐG ở BN ĐTĐ.
Các bác sỹ lâm sàng cần lựa chọn hợp lý giữa các thuốc điều trị ĐTĐ không chỉ dựa vào hiệu quả làm giảm ĐM và giảm nguy cơ tim mạch mà còn vào nguy cơ gây rối loạn điện giải hoặc toan-kiềm của BN.
Nồng độ các chất điện giải cần được xem như xét nghiệm thường quy trong qáu trình điề trị và theo dõi bệnh nhân đái tháo đường [6][8][14].
TÀI LIỆU THAM KHẢO
- Bộ Y tế (2020) , Hướng dẫn chẩn đoán và điều trị đái tháo đường típ 2 (Ban hành kèm theo Quyết định số 5481/QĐ-BYT ngày 30 tháng 12 năm 2020).
- ADA (2021), Introduction: Standards of Medical Care in Diabetes – 2021, Diabetes Care 2021 Jan; 44(Supplement 1): S1-S2
- Deepti N., Sumina Cherian, K. Lakshmi (2017), A comparative study of electrolyte imbalances in controlled and uncontrolled diabetes mellitus, International Journal of Clinical Biochemistry and Research 2017;4(1):22-24
- Eugenie A.A.A, Thierry C.M.M., Casimir A., Henri T. (2016), Electrolyte disturbances in diabetic patients in Cotonou, Benin, Int J Res Med Sci. 2016 Dec;4(12):5430-5435
- Godwill A.E., Friday N.N., Thom-Justus C.A., Micheal C.A., Emmanuela N.A., Marian N.U., Ambrose N.N. (2018), Influence of Type 2 Diabetes on Serum Electrolytes and Renal Function Indices in Patients, Journal of Clinical and Diagnostic Research, 2018 Jun, Vol- 12(6): BC13-BC16
- Liamis , Liberopoulos E., Barkas F., Elisaf M. (2014), Diabetes mellitus and electrolyte disorders, World J Clin Cases. 2014;2(10):488–496.
- Liamis , Tsimihodimos V., Elisaf M. (2015), Hyponatremia in Diabetes Mellitus: Clues to Diagnosis and Treatment, J Diabetes Metab 6: 560
- Marco B., Pier S., Mattia B., Ettore B., Luigi M.C. (2018), Hyperglycemic Hyperosmolar State: A Pragmatic Approach to Properly Manage Sodium Derangements, Current Diabetes Reviews, 2018, 14, 534-541
- Rashid N.K., Farhana S., Syedhh K., Muhammad H.S. (2019), Pattern of electrolyte imbalance in Type 2 diabetes patients: Experience from a tertiary care hospital, Pak J Med Sci May – June 2019 Vol. 35 No. 3
- Sarguru D., Vanaja , Balaji R. (2016), Evaluation of serum electrolytes in type II diabetes mellitus, Int. J. Pharm. Sci. Rev. Res., 40(1), September – October 2016; Article No. 45, Pages: 251-253.
- Shenqi , Xuhong H., Yu L., Huijuan L., Li W., Yuqian B., Weiping J. (2013), Serum electrolyte levels in relation to macrovascular complications in Chinese patients with diabetes mellitus, Cardiovascular Diabetology 2013, 12:146
- Shridhar R., Sushith S., Mangalore B. , D’Sa J., Gopal R. M., Pragathi G., Kiran P.K. K., Mohandas R., Bhuvanesh S.K. (2020), Serum electrolytes levels in patients with type 2 diabetes mellitus: a cross-sectional study, Diabetes Mellitus, 2020;23(3):223-228
- Tahniyah , Shapur I., Mehruba A. A., Shohael M. A. (2020), Electrolyte abnormalities in diabetes mellitus in the presence of normal serum creatinine, Sri Lanka Journal of Diabetes Endocrinology and Metabolism 2020/ Volume 10, No 2
- Theodosios , Elefthria T., Christos R., Moses E., George Liamis (2017), Acid- base and electrolyte disorders associated with the use of antidiabetic drugs, Expert OpinDrug Saf. 2017 Oct;16(10):1121- 1132
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam



