Hoạt động giáo dục thường xuyên
Cường giáp là một tình trạng không phổ biến ảnh hưởng đến khoảng 0,1% đến 0,4% thai kỳ. Tình trạng này được đánh dấu bởi sự tăng nồng độ hormone tuyến giáp lưu thông trong máu, T4 và T3, cũng như sự giảm hormon kích thích tuyến giáp (TSH), hay còn được gọi là thyrotropin. Mặc dù khá hiếm, nhưng việc xác định và điều trị cường giáp có vai trò quan trọng trong việc giảm thiểu các biến chứng cho bà mẹ và thai nhi. Hoạt động này xem xét việc đánh giá và quản lý cường giáp trong thai kỳ cũng như giải thích vai trò của một đội ngũ chuyên gia trong việc quản lý những bệnh nhân mắc phải tình trạng này.
Mục tiêu:
- Xác định căn nguyên của cường giáp trong thai kỳ
- Mô tả những đánh giá thích hợp về cường giáp trong thai kỳ
- Xem xét những phương án quản lý cường giáp trong thai kỳ
- Mô tả tầm quan trọng của việc củng cố sự phối hợp chăm sóc của đội ngũ chuyên gia để cải thiện kết quả cuối cùng cho bệnh nhân bị ảnh hưởng bởi cường giáp trong thai kỳ
Giới thiệu
Cường giáp là một tình trạng không phổ biến ảnh hưởng đến khoảng 0,1% đến 0,4% thai kỳ. Tình trạng này được đánh dấu bởi sự tăng nồng độ hormone tuyến giáp lưu thông trong máu, T4 và T3, cũng như sự giảm hormone kích thích tuyến giáp (TSH), hay còn được gọi là thyrotropin. Mặc dù khá hiếm, nhưng việc xác định và điều trị cường giáp có vai trò quan trọng trong việc giảm thiểu các biến chứng cho bà mẹ và thai nhi. Lý tưởng nhất, cường giáp được chẩn đoán trước khi thụ thai, và bắt đầu điều trị đến khi hoàn tất với tình trạng tuyến giáp bình thường. Tuy nhiên, hơn một nửa trường hợp mang thai ở Mỹ không có kế hoạch, làm cho việc chẩn đoán sớm tình trạng bất thường của tuyến giáp trở thành bắt buộc. Bài viết này đề cập đến nguyên nhân, dịch tễ, sinh lý bệnh và đánh giá ban đầu về cường giáp trong thai kỳ, theo sau đó là bàn luận về điều trị, quản lý và những biến chứng.
Nguyên nhân
Cường giáp trong thai kỳ cần được điều trị đa số thường có nguyên nhân từ bệnh Graves, được ước tính chiếm tới 85% đến 95% những ca bệnh cường giáp có ý nghĩa lâm sàng. Tình trạng tự miễn dịch được đánh dấu bằng sự hiện diện của kháng thể thụ thể thyrotropin (TSH) (TRAb), có thể bắt giữ các thụ thể tuyến giáp và gây ra sự kích hoạt chúng, dẫn đến tăng sản xuất hormone tuyến giáp.
Dịch tễ
Tỷ lệ mắc bệnh Graves nói chung là 0,5%. Tỉ lệ mắc phải cường giáp trong thai kỳ là từ 0,1% đến 0,2%. Bệnh Graves thường xảy ra ở phụ nữ trong độ tuổi từ 20 đến 40 tuổi, tỉ lệ mắc tăng theo tuổi tác. Ý nghĩa lâm sàng của cường giáp từ những nguyên nhân khác thì ít phổ biến hơn. Ví dụ, cường giáp do những bướu giáp nhỏ ít xảy ra ở những phụ nữ dưới 40 tuổi, tỉ lệ mắc ít hơn 0,001% đến 0,002%. Ở nững khu vực được biết đến với sự thiếu hụt iốt, tỉ lệ cường giáp có thể cao hơn vì sự phát triển của những bướu giáp chức năng.
Sinh lý bệnh
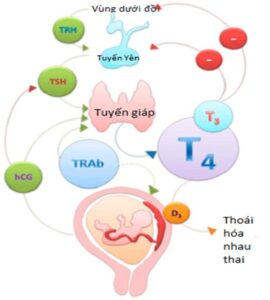
Trong suốt thai kỳ, nhiều sự thay đổi sinh lý đã góp phần làm biến đổi nồng độ hormone tuyến giáp. Do sự tăng nồng độ estrogen trong máu, thai kỳ mang đến sự gia tăng 50% lượng globulin mang thyroxin (TBG – thyroxine-binding globulin), với sự tăng T4 liên kết lưu hành trong máu, dẫn đến giảm nồng độ T4 tự do. Để bù trừ, tuyến giáp phì đại và tăng sản xuất T4 và T3 lên đến 50%. Do sự tương đồng của TSH với chorionic gonadotropin của người (hCG), sự gia tăng nồng độ hCG trong ba tháng đầu thai kỳ dẫn đến sự kích thích tuyến giáp, từ đó làm tăng hơn nữa nồng độ T4 tự do. Nồng độ hCG đạt đỉnh trong khoảng thời gian từ tuần 8 đến 12 của tuổi thai và giảm dần sau đó.
Ngược lại, sự phát triển nhau thai ức chế enzyme deiodinase típ 3 (DIO3), có tác dụng bất hoạt T4 và T3. Tác dụng quá mức của enzyme này có thể dẫn đến suy giáp. Thường thì sự ảnh hưởng này vượt trội so với sự tăng hCG được sản xuất trong thời gian đầu thai kỳ, dẫn đến kết quả cuối cùng là tăng T4 tự do cùng giảm TSH trung bình và phạm vi giới hạn. Sự tăng T4 tự do thoáng qua này thường sẽ biến mất vào giữa thai kỳ khi nồng độ hCG ổn định và giảm dần.
Có sự tăng nhu cầu iốt trong chế độ ăn, từ 150 microgram lên 250 microgram mỗi ngày, vì sự tăng tổng hợp hormone tuyến giáp trong suốt thai kỳ. Cũng như sự mất iốt đáng kể qua nước tiểu bởi tăng tốc độ lọc cầu thận trong thai kỳ.
Bệnh Graves liên quan đến TRAb gắn với thụ thể TSH và tác động đến việc sản xuất hormone tuyến giáp. Những kháng thể này có thể bị kích thích hoặc ức chế. Trong bệnh Graves, tác dụng cuối cùng của TRAb là kích thích gây ra sự gia tăng bệnh lý T4 tự do thường yêu cầu phải được quản lý y tế.
Thai kỳ dẫn đến một thời kỳ ức chế miễn dịch để tránh việc loại thai nhi đang phát triển ra khỏi cơ thể mẹ. Đo nồng độ kháng thể bao gồm TRAb giảm trong thai kỳ, đặc biệt là trong tam cá nguyệt thứ hai và ba. Ở thời kỳ hậu sản, hệ thống miễn dịch trở về bình thường như trước khi mang thai và nồng độ kháng thể tăng dần lên. Sự tăng lên này dẫn đến nguy cơ tái phát bệnh Graves hay một tình trạng khác được gọi là viêm tuyến giáp sau sinh.
Tiền sử và thăm khám
Nhiều dấu hiệu và triệu chứng của cường giáp phản ánh các quá trình sinh lý bình thường của thai kỳ, bao gồm nhịp tim nhanh và khó thở. Những triệu chứng khác của cường giáp như là đổ mồ hôi, sợ nóng, đánh trống ngực, mất ngủ, tiểu nhiều, bồn chồn, tăng sự thèm ăn, ngứa, lo lắng và rùng mình. Khám lâm sàng có thể thấy bướu giáp và tăng huyết áp. Những người bị ảnh hưởng bởi bệnh Graves, mắt lồi xuất hiện trong khoảng 50% thời gian và phù niêm trước xương chày thì ít hơn 10% thời gian bệnh.
Xác định tiền sử bệnh Graves rất quan trọng cho dù phẫu thuật hay liệu pháp iốt phóng xạ được thực hiện, vì TRAb có thể tồn tại dai dẳng và gây ra cường giáp thai nhi.
Xét nghiệm đánh giá
Khi bị nghi ngờ khởi phát cường giáp, những xét nghiệm đánh giá tương tự như những bệnh nhân không mang thai. Việc đánh giá được bắt đầu với nồng độ TSH, nó thường giảm trong thai kỳ bởi sự kích thích tuyến giáp gây ra bởi hCG, dẫn đến sự phản hồi âm lên việc sản xuất TSH. Nếu nồng độ TSH thấp hơn giới hạn bình thường, nồng độ hormon tuyến giáp nên được kiểm tra để giúp phân biệt cường giáp thực sự với những thay đổi sinh lý trong thai kỳ. Thông thường, nồng độ T4 tự do sẽ được dùng để lượng giá. T4 và T3 toàn phần, T4 tự do hay TBG có thể hữu ích trên lâm sàng nếu xét nghiệm được.
Sự giải thích các nghiên cứu trong phòng thí nghiệm là khác nhau ở những bệnh nhân mang thai, vì những giá trị bình thường sẽ khác nhau ở mỗi tam cá nguyệt cũng như khi không mang thai do sự tăng nồng độ TBG. Giá trị bình thường của TSH cụ thể cho từng tam cá nguyệt. Nồng độ TSH lần lượt là 0,1 đến 2,5 mlU/L, 0,2 đến 3,0 mlU/L, và 0,3 đến 3,5 mlU/L ở tam cá nguyệt thứ nhất, thứ hai, thứ ba. Nếu giá trị bình thường của người không mang thai được áp dụng do sai sót, việc phân loại sai tình trạng của tuyến giáp có thể xảy ra. Nồng độ T4 tự do cần được thiết lập cho từng phòng thí nghiệm riêng biệt.
Chẩn đoán xác định cường giáp có thể khó khăn do sự giao động do nồng độ hormone tuyến giáp thường biến động trong thai kỳ. Nếu chẩn đoán chưa thật sự chắc chắn, việc thích hợp là theo dõi xu hướng thay đổi nồng độ hormone tuyến giáp bằng việc làm thêm những xét nghiệm hơn là lập tức điều trị thuốc kháng giáp. Những tác động bất lợi về cận lâm sàng của cường giáp chưa được chứng minh. TRAbs thường được đo lường trong bệnh Graves và có thể được dùng để xác định chẩn đoán và phân biệt với nhiễm độc giáp thoáng qua trong thai kỳ. Điều quan trọng cần lưu ý là những xét nghiệm thường quy không phân biệt được TRAbs kích thích và ức chế. Nếu chẩn đoán không chắc chắn, những xét nghiệm nhạy hơn của TRAbs kích thích nên được thực hiện. TRAbs cũng nên được xét nghiệm ở bất cứ những phụ nữ nào có tiền sử bệnh Graves hay TRAbs dương tính, những người đã có một đứa trẻ sơ sinh bị ảnh hưởng bởi bệnh Graves hay đã từng được thực hiện liệu pháp iốt phóng xạ hoặc phẫu thuật cắt bỏ tuyến giáp. Xét nghiệm sàng lọc này được khuyến cáo bởi Hiệp hội tuyến giáp Hoa Kỳ và Hội Tuyến giáp ở giữa tuần 20 đến 24 của tuổi thai.
Điều trị / Quản lý
Cường giáp trong thai kỳ được điều trị bằng thuốc ức chế tổng hợp hormone tuyến giáp quá mức. Các loại thuốc kháng giáp (ATD) thường được sử dụng tại Mỹ là thioamides, propylthiouracil (PTU) và methimazole (MMI). Carbimazole là một tiền chất của methimazole thường được sử dụng ngoài khu vực Bắc Mỹ, với hiệu quả và tác dụng phụ tương tự. Tất cả ATD có thể vượt qua hàng rào nhau thai và gây ảnh hưởng đến thai nhi.
Trước đây, PTU thường được sử dụng điều trị cường giáp cho tất cả bệnh nhân. Tuy nhiên, nó có liên quan đến sự nhiễm độc lên gan dẫn đến suy gan và theo sau đó là nhu cầu cấy ghép gan. Vì vậy, methimazole thường được sử dụng hơn ở hiện tại nếu dung nạp được thuốc. Một ngoại lệ xảy ra ở giai đoạn sớm của thai kỳ do sự kết hợp methimazole và carbimazole liên quan đến bệnh lý hiếm gặp ở phôi thai, bao gồm chứng ngừng phát triển da, khuyết tật trên thành bụng, hẹp thực quản, hẹp lỗ mũi, những bất thường ở mắt, đường tiết niệu, và tuần hoàn. Sau tam cá nguyệt thứ nhất, sự hình thành các hệ cơ quan hoàn thành, bệnh nhân sẽ được chuyển sang sử dụng methimazole. Quá trình chuyển đổi này là cần thiết để giảm khả năng nhiễm độc gan. PTU có liên quan đến những dị tật bẩm sinh ít nghiêm trọng hơn mà nó có thể không được phát hiện đến nhiều năm sau sinh. Một số dị tật bẩm sinh được ghi nhận sau sinh bao gồm sự phát triển không bình thường hoặc thiếu một bên thận, đảo ngược phủ tạng, và dị tật tim mạch. Những dị tật này thường xảy ra đơn độc, ngược lại với những bệnh lý phôi thai do methimazole gây ra thường liên quan đến những dị tật ở đa cơ quan. Bởi vì những ảnh hưởng xấu đến sức khoẻ của bà mẹ cũng như những rủi ro mất thai nhi do cường giáp quá mức không được điều trị, việc điều trị thuốc kháng giáp là cần thiết, mặc cho những khả năng gây quái thai của thuốc. Nếu bệnh nhân không dung nạp với PTU, sử dụng methimazole được ưu tiên hơn là không điều trị gì cả, ngay cả trong ba tháng đầu thai kỳ. ATD vượt qua hàng ràng nhau thai và có thể khắc phục cường giáp thai nhi gây ra bởi TRAb của mẹ. Tuy nhiên, ATD có thể tác động quá mức lên cường giáp thai nhi dù cho bà mẹ có tuyến giáp bình thường, và dẫn đến suy giáp thai nhi. Vì vậy, mục tiêu điều trị là sử dụng thuốc kháng giáp với liều thấp nhất có thể, với mục tiêu nồng độ TSH thấp hơn một chút với giới hạn bình thường và nồng độ T4 tự do của mẹ ở giới hạn cao nhất của ngưỡng bình thường. Nếu TSH trở về bình thường, điều đó cũng có nghĩa là thai nhi đã được nhận quá nhiều ATD.
Khi bắt đầu điều trị, hiệu chỉnh liều hoặc thay đổi thuốc, xét nghiệm chức năng tuyến giáp nên được thực hiện để xác định tình trạng tuyến giáp. Xét nghiệm có thể được thực hiện mỗi 2 đến 4 tuần theo chỉ định để chắc rằng tình trạng bình thường của tuyến giáp được duy trì. PTU và methimazole đều là những thuốc kháng giáp hiệu quả nhưng đòi hỏi liều lượng khác nhau do có dược động học khác nhau. Khi chuyển đổi thuốc, tỉ lệ 1/20 giữa methimazole/PTU nên được áp dụng như một đơn vị chuyển đổi ban đầu. PTU được sử dụng từ 100 đến 300 mg một ngày chia 3 lần do thời gian bán thải ngắn hơn methimazole chỉ cần dùng 5 đến 15mg một lần mỗi ngày. Vì vậy, việc chuyển đổi thuốc có thể dẫn đến cường giáp có chu kì, cho đến khi mà liều thuốc được điều chỉnh thích hợp.
Vì sự ức chế miễn dịch tự nhiên trong suốt thai kỳ, nồng độ TRAb thường giảm trong nửa sau của thai kỳ. TRAb có thể được kiểm tra lại trong tam cá nguyệt thứ ba, và nếu nồng độ của nó thấp hay không thể định lượng, bác sĩ có thể cân nhắc giảm dần và ngừng hẳn thuốc kháng giáp.
Tác dụng phụ của thioamide có thể xảy ra lên tới 15% phụ nữ. Những tác dụng phụ thường gặp là phát ban và ngứa. Những tác dụng phụ khác bao gồm đau khớp, sốt, buồn nôn, và thay đổi vị giác. Những tác dụng phụ nghiêm trọng hơn như mất bạch cầu hạt, viêm mạch máu, nhiễm trùng, nhiễm độc gan thì hiếm gặp hơn.
Kali iodide (KI) là một loại thuốc khác có thể dùng để điều trị cường giáp mức độ nhẹ. Tuy nhiên những nghiên cứu về nó trong thai kỳ còn hạn chế. Hầu hết chúng được sử dụng trong thai kỳ tại Nhật Bản và cho thấy hiệu quả trong điều trị cường giáp nhẹ và ít tác dụng phụ. Nhưng điều đáng chú ý là Nhật Bản có lượng iốt cao hơn hầu hết các nước khác trên thế giới, vì vậy hiệu quả của KI không thể tự suy ra cho các nước khác được. Tuy nhiên KI có thể được cân nhắc cho phụ nữ cường giáp nhẹ không dung nạp ATD.
Phẫu thuật được thực hiện tốt nhất là ở ngoài thai kỳ. Với những phụ nữ không kiểm soát được cường giáp với liều ATD cao, như những người dị ứng ATD, hay không tuân thủ điều trị thì phẫu thuật có thể được xem xét. Phẫu thuật cũng là một lựa chọn cho những bệnh nhân có bướu giáp lớn có thể dẫn đến cản trở khí quản và thực quản. Phẫu thuật cắt bỏ hoàn toàn tuyến giáp có thể được thực hiện trong thai kỳ, tốt nhất là ở tam cá nguyệt thứ hai, khi mà rủi ro mất thai nhi và biến chứng thấp nhất.
Nếu bệnh Graves được điều trị trước khi mang thai với thủ thuật cắt hoặc đốt bỏ tuyến giáp, thì có thể TRAb vẫn còn tồn tại. Những kháng thể này là IgG và có thể qua hàng rào nhau thai và gây ra cường giáp thai nhi. Trong trường hợp đặc biệt này, việc điều trị bằng chiến lược ngăn chặn và thay thế có thể được cho phép thực hiện. Nó đòi hỏi phải điều trị cường giáp thai nhi bằng thuốc kháng giáp đồng thời duy trì tình trạng bình thường tuyến giáp của mẹ bằng levothyroxine, loại thuốc không thể qua nhau thai dễ dàng như ATD.
Nhiệt iốt phóng xạ (RAI) là một phương pháp có thể được sử dụng phá huỷ những mô tuyến giáp hoạt động. Tuy nhiên, RAI bị chống chỉ định tuyệt đối trong thai kỳ vì có khả năng các phóng xạ iốt vượt qua hàng rào nhau thai và sau đó phá huỷ tuyến giáp của thai nhi dẫn đến suy giáp bẩm sinh. Trước khi tuyến giáp của thai nhi phát triển, RAI có nguy cơ dẫn đến sảy thai hoặc dị tật. Phụ nữ lựa chọn điều trị bằng RAI ngoài thai kỳ được khuyến cáo tránh thụ thai trong vòng ít nhất 6 tháng. Điều này có tác dụng đảm bảo phóng xạ iốt có đủ khoảng trống hoạt động và cho phép đạt được thời gian thích hợp để tình trạng tuyến giáp ổn định với levothyroxine.
Thuốc chẹn beta như propanolol có thể sử dụng trong thai kỳ để kiểm soát các triệu chứng đến khi tuyến giáp bình thường trở lại. Một khi tình trạng tuyến giáp đã ổn định, chẹn beta nên được dừng vì những nguy cơ dẫn đến thai chậm tăng trưởng trong tử cung, nhịp tim chậm của thai nhi, và hạ đường huyết sơ sinh nếu còn tiếp tục sử dụng thuốc
Theo dõi thai nhi
Ở phụ nữ mắc bệnh Graves, siêu âm hình thái thai nhi có thể cung cấp cơ hội để sàng lọc những bằng chứng về hình thái và chức năng tuyến giáp của thai nhi. Khảo sát này nên được tiến hành trong khoảng từ tuần 18 đến 22 của tuổi thai. Những phát hiện có thể chỉ ra những rối loạn chức năng tuyến giáp như phì đại tuyến giáp, thai chậm tăng trưởng trong tử cung, phù thai, phát triển xương sớm, tim thai nhanh, bướu cổ, thiểu ối, hoặc suy tim.
TRAb nên được kiểm tra lại ở giữa tuần thứ 18 đến 22 và 30 đến 33 để đánh giá những nguy cơ của thai nhi và cường giáp sơ sinh. Mặc dù chưa có sự đồng thuận giữa các Hiệp hội, nhưng có thể theo dõi thêm nếu nồng độ TRAbs cao hơn 3 lần giới hạn trên của mức bình thường hoặc nếu có tiền sử sinh ra trẻ có rối loạn tuyến giáp. Những theo dõi thêm bao gồm siêu âm định kỳ, chỉ số ối, đánh giá nhịp tim thai nhi, và siêu âm tuyến giáp thai nhi để kiểm tra bướu cổ.
Chẩn đoán phân biệt
Trong khi bệnh Graves là nguyên nhân cường giáp có ý nghĩa lâm sàng trong thai kỳ thì những nguyên nhân khác nên được cân nhắc để xác định xem có cần thiết phải điều trị không.
- Nhiễm độc giáp thoáng qua (GTT) , còn được gọi là cường giáp thoáng qua (TGH) là nguyên nhân thường gặp dẫn đến cường giáp thoáng qua trong thai kỳ. Nó ảnh hưởng tới 1% đến 3% trong thai kỳ và do đó thường xuyên gặp hơn so với bệnh Graves trong thai kỳ. Cường giáp thoáng qua có nguyên nhân do sự tương đồng giữa tiểu đơn vị beta hCG và TSH. Nồng độ hCG tăng trong 3 tháng đầu thai kỳ dẫn đến sự kích thích tuyến giáp và sau đó gây ra tăng nồng độ T4 tự do, T4 và T3 toàn phần, cũng như giảm nồng độ TSH. Sự tăng tạm thời hormone tuyến giáp này thường được giải quyết vào tuần 14-20 của tuổi thai khi mà nồng độ hCG giảm và không cần phải điều trị bằng thuốc kháng giáp. GTT thường kèm theo buồn nôn và nôn có thể nghiêm trọng như chứng ốm nghén nặng. Có tới 50% đến 70% phụ nữ ốm nghén nặng có biểu hiện của cường giáp. GTT có thể phân biệt với bệnh Graves gây ra cường giáp bởi việc thiếu TRAbs. GTT cũng không có bướu cổ và bệnh nhãn khoa khi khám sức khoẻ, và kết cấu tuyến giáp cũng bình thường trên siêu âm. Tỉ lệ mắc GTT tăng lên cùng với sự tăng hCG. Nồng độ hCG tăng cao hơn nhiều trong các trường hợp đa thai, thai trứng. Trong GTT, mức hCG thường cao hơn 200.000 IU/L.
- Thai trứng là một loại trong bệnh nguyên bào nuôi. Thai trứng toàn phần thường đi kèm với nồng độ hCG rất cao và có thể tăng kích thích các thụ thể TSH. Loại bỏ hoàn toàn thai trứng bằng cách nong và nạo hút thai là cần thiết cho việc điều trị.
- U tuyến nhân đơn độc và đa nhân liên quan đến các bướu tự sản xuất hormone tuyến giáp. Những bướu này thường được tìm thấy ở phụ nữ 40 tuổi trở lên. Hormone tuyến giáp được sản xuất bởi những bướu này ít hơn những người mắc bệnh Graves. Bởi vậy, thuốc kháng giáp có thể không thật cần thiết. Nếu sử dụng thuốc kháng giáp, Sẽ có nhiều nguy cơ thai nhi suy giáp hơn so với bệnh Graves vì không có sự kích hoạt TRAb cạnh tranh để kích thích tuyến giáp thai nhi. Siêu âm có thể hỗ trợ chẩn đoán phân biệt, nhưng chẩn đoán cuối cùng được thực hiện nhờ vào xạ hình tuyến giáp. Thủ thuật này là chống chỉ định tuyệt đối trong thai kỳ.
- Viêm tuyến giáp bán cấp, hay còn được gọi là viêm tuyến giáp bán cấp DeQuervain, là một nguyên nhân viêm tuyến giáp hiếm gặp do nhiễm vi rút, dẫn đến giải phóng hormone tuyến giáp.
- Các thụ thể hormone tuyến giáp có thể bị đột biến dẫn đến sự đề kháng với hormone tuyến giáp. Từ đó dẫn đến tăng nồng độ TSH và làm tăng thêm hormone tuyến giáp lưu thông trong máu và tăng sự tiếp xúc của thai nhi với hormone giáp. Phụ nữ mang thai có đề kháng hormone giáp làm tăng nguy cơ sảy thai tự nhiên. Ngoài ra cũng có thể đột biến thụ thể TSH dẫn đến quá mẫn với hCG và gây ra cường giáp, tương tự như cường giáp thai kỳ thoáng qua.
- Có một vài nguyên nhân về khối u hiếm gặp trong cường giáp thai kỳ. U giáp buồng trứng là một loại u buồng trứng có chứa mô tuyến giáp chức năng. Đây có thể là một nguyên nhân cường giáp hiếm gặp trong thai kỳ. U tuyến yên sản xuất TSH là một khối u lành tính hiếm gặp của tuyến yên có khả năng sản xuất TSH. Ở bệnh nhân ung thư tuyến giáp, những tổn thương di căn có thể có một số chức năng và sản xuất TSH.
- Cường giáp cũng có thể xảy ra do sử dụng levothyroxin quá mức để điều trị suy giáp.
Tiên lượng
Với việc điều trị và theo dõi chặt chẽ các chỉ số xét nghiệm, kết quả thai kỳ được cải thiện và những bất lợi được giảm thiểu. Phụ nữ có nguy cơ biến chứng cao nhất nếu kiểm soát cường giáp kém. Nếu không được điều trị, 10% phụ nữ có thể bị suy tim sung huyết. Cơn bão giáp trạng có thể đe doạ tính mạng và làm nặng thêm khoảng 1% đến 2% thai kỳ bị ảnh hưởng bởi cường giáp.
Nhiều phụ nữ mang thai thuyên giảm bệnh Graves vào cuối thai kỳ do tác dụng ức chế miễn dịch của thai kỳ kèm theo nồng độ TRAb giảm. Cũng có thể TRAb chuyển từ hoạt động kích thích sang ức chế.
Rủi ro bệnh trầm trọng hơn hoặc tái phát trong khoảng 3 đến 18 tháng sau sinh do hệ thống miễn dịch hồi phục, nguy cơ cao nhất là vào 7 đến 9 tháng sau sinh. Hầu hết phụ nữ thuyên giảm bệnh Graves trước khi mang thai sẽ tái phát sau sinh hoặc bị viêm tuyến giáp.
Biến chứng
Điều trị cường giáp trong thai kỳ là cần thiết để giảm những biến chứng cho mẹ và thai nhi. Những biến chứng của bà mẹ như là tăng nguy cơ mất thai, tăng huyết áp thai kỳ, tiền sản giật, nhau bong non và chuyển dạ sinh non. Khi nhiễm độc tuyến giáp tiến triển thành cơn bão giáp trạng, sẽ dẫn đến tăng nguy cơ suy tim sung huyết, phải nhập viện để chăm sóc đặc biệt và có thể tử vong sản phụ. Nồng độ hormone tuyến giáp thích hợp rất quan trọng với sự phát triển của thai nhi. Hormone tuyến giáp được biết đến với tác động lên hình thái não bộ bởi việc điều khiển sự di chuyển, phát triển và biệt hoá các tế bào thần kinh của thai nhi. Các biến chứng của thai nhi bị cường giáp bao gồm sinh non, cân nặng sơ sinh thấp, bướu cổ, nhịp tim nhanh, phù thai, suy tim, trưởng thành xương sớm, chậm tăng trưởng trong tử cung, và những bất thường trong sự phát triển hệ thần kinh. Sự tác động lên thai nhi có thể do hormone tuyến giáp dư thừa đi qua hàng rào nhau thai sau đó kích thích tuyến giáp của thai nhi. Những nguy cơ của thai nhi tăng với sự tăng TRAb của mẹ.
Điều trị thuốc kháng giáp quá mức trong thai kỳ có thể làm cho thai nhi bị suy giáp. Ngược lại, phụ nữ điều trị thuốc kháng giáp thích hợp trong suốt thai kỳ thường sinh ra đứa trẻ có tuyến giáp bình thường. Tuy nhiên, TRAb đã đi qua hàng rào nhau thai trước đây vẫn còn hiện diện. Thuốc kháng giáp được trẻ sơ sinh chuyển hoá trong vòng 2 đến 3 ngày sau sinh. TRAb sau đó có thể gây ra cường giáp sơ sinh, ảnh hưởng khoảng 15 đến 2% trẻ sơ sinh có mẹ mắc bệnh Graves. Điều này có thể biến mất một vài tuần sau sinh hoặc kéo dài từ 4 đến 6 tháng. Nếu cường giáp sơ sinh vẫn tồn tại, nó có thể liên quan đến 27% tỉ lệ bệnh tật và 1.2% tỉ lệ tử vong. Di chứng có thể bao gồm suy tim, rối loạn chức năng gan, tật đầu nhỏ, bệnh sọ não, tăng áp phổi, rối loạn đông máu và khuyết tật trí tuệ.
Cơn bão giáp trạng
Cơn bão giáp trạng là một biến chứng đe doạ tính mạng có thể xảy ra khi cường giáp không được kiểm soát và là biểu hiện tình trạng bệnh mất bù. Thêm vào cường giáp không được kiểm soát thường là một sự kiện tác động dẫn đến cơn bão giáp. Những sự kiện này có thể là chuyển dạ, sinh mổ, tiền sản giật, chấn thương hoặc nhiễm trùng. Bệnh nhân có thể biểu hiện tình trạng nặng nhịp tim nhanh, rối loạn nhịp tim nhanh, thay đổi trạng thái tinh thần, sợ nóng, sốt, buồn nôn và nôn, tiêu chảy, suy tim sung huyết, và suy đa tạng. Ngoài việc sử dụng thuốc kháng giáp, cơn bão giáp trạng đòi hỏi phải nhập viện chăm sóc tích cực, thay thế chất điện giải, truyền dịch hồi sức, làm mát, oxy. PTU hoặc methimazole có thể sử dụng để ngăn chặn sự tổng hợp hormone tuyến giáp. Ít nhất 1 giờ sau liệu pháp ATD, dung dịch KI hoặc Lugol có thể dùng để ngăn chặn sự giải phóng thêm hormone từ tuyến giáp. Nếu được sử dụng trước hoặc quá sớm sau ATD, KI có thể làm nặng thêm cơn bão giáp. Thuốc chẹn beta có thể sử dụng để cải thiện tình trạng nhịp tim nhanh và loạn nhịp tim nhanh. Glucocorticoid liều cao có thể dùng để giảm sử chuyển đổi T4 thành T3 ở ngoại vi. Nếu có suy tim, digoxin có thể được sử dụng để tăng cung lượng tim. Nó cũng rất quan trọng để giải quyết những sự kiện tác động lên cơn bão giáp, chẳng hạn như kháng sinh cho một nhiễm trùng tiềm ẩn. Nếu bệnh nhân bị sốt, acetaminophen nên được sử dụng thay vì aspirin, vì aspirin có thể làm tăng hormone tuyến giáp trong máu.
Như đã đề cập ban đầu, suy thai có thể được ghi nhận. Khi bà mẹ được điều trị, tình trạng của thai nhi sẽ được cải thiện. Việc sinh đẻ nên tránh nếu có thể vì cả chuyển dạ hay sinh mổ đều có thể làm nặng thêm cơn bão giáp.
Viêm tuyến giáp sau sinh
Viêm tuyến giáp sau sinh (PPT) là một tình trạng thường xảy ra trong 6 tuần sau sinh nhưng cũng có thể lên đến 1 năm do sự phục hồi miễn dịch sau thời gian ức chế miễn dịch sinh lý của thai kỳ. Các kháng thể kháng giáp peroxidase vẫn tồn tại, và TRAb thường không xuất hiện. Bình thường giai đoạn cường giáp thoáng qua có thể gây ra bởi sự phá huỷ miễn dịch tự động của các mô tuyến giáp và giải phóng hormone tuyến giáp dự trữ. Theo sau đó là một giai đoạn đánh dấu bởi suy giáp có thể sẽ tổn tại. Điều quan trọng là phải phân biệt PPT với một bệnh Graves mới khởi phát. PPT không cần điều trị bằng ATD vì cường giáp chỉ là thoáng qua. Tuy nhiên, chẹn beta có thể sử dụng để kiểm soát triệu chứng trong suốt giai đoạn này. Tỉ lệ mắc PPT nói chung khoảng 5.4%. Phụ nữ mắc đái tháo đường típ 1 có nguy cơ cam gấp 3 đến 4 lần.
Sự khuyên ngăn và tư vấn cho bệnh nhân
Phụ nữ có kế hoạch mang thai thường tìm tới những buổi tư vấn tiền sản. Ở phụ nữ mắc bệnh Graves, đây là thời điểm thích hợp để bàn luận về các lựa chọn điều trị trước khi mang thai. Một số phụ nữ có thể cọn phẫu thuật hoặc nhiệt iốt phóng xạ (RAI) để chữa bệnh cường giáp Graves của họ, đặc biệt là những phụ nữ có nồng độ TRAb cao hoặc có tiền sử với các vấn đề về tuyến giáp thai nhi trong lần mang thai trước đó. Phẫu thuật có thể được ưa chuộng hơn RAI ở những phụ nữ có nồng độ TRAb cao, vì RAI có thể làm tăng TRAb trong giai đoạn đầu. Lộ trình này có thể làm giảm nhu cầu sử dụng thuốc kháng giáp và tránh các tác dụng phụ bất lợi cho mẹ cũng như khả năng gây quái thai do PTU và methimazole, nhưng đòi hỏi phải sử dụng hormone tuyến giáp thay thế suốt đời. Nồng độ hormone tuyến giáp cần được tối ưu hoá với levothyroxine trước khi mang thai. Trong một vài trường hợp, TRAb vẫn tồn tại có thể vượt qua hàng rào nhau thai và dẫn đến cường giáp thai nhi, nó đòi hỏi một chiến lược chặn và thay thế chi tiết như trên.
Hầu hết những phụ nữ không mang thai mắc bệnh Graves sử dụng methimazole vì nó ít nguy cơ gây độc cho gan hơn PTU. Một số phụ nữ có thể chuyển sang PTU trước khi bắt đầu mang thai. Nếu bệnh nhân vẫn chọn giữ nguyên methimazole cho đến trước khi bắt đầu mang thai, điều quan trọng là phải tư vấn cho bệnh nhân về nguy cơ của bệnh phôi thai khi sử dụng methimazole nếu cô ấy không chuyển sang PTU trước khi đến giai đoạn hình thành cơ quan. Khi so sánh với nguy cơ bênh phôi thai của methimazole, nguy cơ gây nhiễm độc gan của PTU thấp hơn.
Tóm lại và những vấn đề khác
Cường giáp tìm thấy trên cận lâm sàng thường không kèm theo những tác dụng phụ và cũng không đòi hỏi phải điều trị. Điều trị có thể dẫn để suy giáp thai nhi và những kết quả bất lợi. Sử dụng những giới hạn bình thường cụ thể theo từng tam cá nguyệt và giải thích chúng một cách thích hợp giúp tránh việc điều trị không cần thiết đồng thời trán những kết quả không mong muốn từ việc điều trị không hợp lí.
Cho con bú không bị chống chỉ định khi dùng ATD, miễn là liều thấp. Phụ nữ nên dùng ATD sau khi cho con bú để tạo sự trao đổi chất trước khi cho con bú vào lần tới. Nếu dùng ATD liều cao, nên đảm bảo theo dõi T4 tự do cho trẻ sơ sinh. PTU ít có trong sữa mẹ hơn methimazole, nhưng methimazole được ưa chuộng hơn vì PTU có thể gây độc cho gan của mẹ. Nhiệt iốt phóng xạ cho tuyến giáp của mẹ hoàn toàn bị chống chỉ định khi đang cho con bú vì I-131 đi vào sữa và tích tụ trong mô vú của mẹ.
Nâng cao hiệu quả nhóm được chăm sóc sức khoẻ
Quan niệm phổ biến việc sàng lọc bệnh lý tuyến giáp trong thai kỳ vẫn còn gây tranh cãi. Trong khi các Hiệp hội Sản khoa đề nghị mục tiêu tầm soát bệnh lý tuyến giáp cho những trường hợp có nguy cơ cao bị rối loạn chức năng tuyến giáp, có một số ý kiến thảo luận cho rằng nên sàng lọc phổ quát. Xét nghiệm chức năng tuyến giáp có chi phí tương đối thấp. Nếu tất cả phụ nữ mang thai được sàng lọc bệnh lý tuyến giáp trong lần khám thai đầu tiên, rất nhiều trường hợp cường giáp quá mức và suy giáp có thể được chẩn đoán sớm hơn. Điều này cho phép can thiệp sớm hơn và tối ưu hoá nồng độ hormone tuyến giáp để giảm thiểu những nguy cơ cho mẹ và thai nhi.
Nếu không được sàng lọc phổ quát, tất cả những nhân viên trong đội ngũ chăm sóc sức khoẻ nên nhận biết những dấu hiệu của cường giáp thai kỳ, để biết khi nào cần sàng lọc bệnh lý tuyến giáp cho họ. Các bác sĩ, trợ tá bác sĩ, điều dưỡng và trợ lý y tế nên biết cách khai thác tiền sử như là tiền sử bệnh ý tuyến giáp trước đây, hay bất kỳ những thủ thuật nào trên tuyến giáp.
Các nhà cung cấp dịch vụ chăm sóc hàng đầu và các bác sĩ nội tiết nên đưa ra câu hỏi liệu bệnh nhân mắc bệnh Graves có đang lên kế hoạch mang thai trong tương lai hay không. Điều này cho phép bệnh nhân tối ưu hoá nồng độ hormone tuyến giáp của họ bằng loại thuốc thích hợp và được tư vấn đầy dủ trong giai đoạn tiền sản, nên đề nghị hoãn việc mang thai đến khi tuyến giáp trở về trạng thái bình thương. Bất kỳ thay đổi nào trong phác đồ dùng thuốc kháng giáp nên được thực hiện năm tuần trước mang thai để hạn chế việc tiếp xúc với loại thuốc không phù hợp và tối ưu hoá nồng độ hormone tuyến giáp sớm trong thai kỳ.
Nên theo dõi những đứa trẻ sơ sinh được sinh ra bởi những bà mẹ mắc bệnh Graves về những dấu hiệu và triệu chứng của cường giáp thoáng qua hoặc bệnh Graves sơ sinh do TRAb vượt qua hàng rào nhau thai trước sinh.
Tài liệu tham khảo
-
- Earl R, Crowther CA, Middleton P. Interventions for hyperthyroidism pre-pregnancy and during pregnancy. Cochrane Database Syst Rev. 2013 Nov 19;(11):CD008633. – PubMed
- Moleti M, Di Mauro M, Sturniolo G, Russo M, Vermiglio F. Hyperthyroidism in the pregnant woman: Maternal and fetal aspects. J Clin Transl Endocrinol. 2019 Jun;16:100190. – PMC – PubMed
- King JR, Lachica R, Lee RH, Montoro M, Mestman J. Diagnosis and Management of Hyperthyroidism in Pregnancy: A Review. Obstet Gynecol Surv. 2016 Nov;71(11):675-685. – PubMed
- Lazarus JH. Management of hyperthyroidism in pregnancy. Endocrine. 2014 Mar;45(2):190-4. – PubMed
- Lazarus JH. Management of hyperthyroidism in pregnancy. Endocrine. 2014 Mar;45(2):190-4. – PubMed
- Kobaly K, Mandel SJ. Hyperthyroidism and Pregnancy. Endocrinol Metab Clin North Am. 2019 Sep;48(3):533-545. – PubMed
- Hackmon R, Blichowski M, Koren G. The safety of methimazole and propylthiouracil in pregnancy: a systematic review. J Obstet Gynaecol Can. 2012 Nov;34(11):1077-1086. – PubMed
- Negro R, Stagnaro-Green A. Clinical aspects of hyperthyroidism, hypothyroidism, and thyroid screening in pregnancy. Endocr Pract. 2014 Jun;20(6):597-607. – PubMed
- Sarkar S, Bischoff LA. Management of Hyperthyroidism during the Preconception Phase, Pregnancy, and the Postpartum Period. Semin Reprod Med. 2016 Nov;34(6):317-322. – PubMed
- Cooper DS, Laurberg P. Hyperthyroidism in pregnancy. Lancet Diabetes Endocrinol. 2013 Nov;1(3):238-49. – PubMed
- Stagnaro-Green A, Dong A, Stephenson MD. Universal screening for thyroid disease during pregnancy should be performed. Best Pract Res Clin Endocrinol Metab. 2020 Jul;34(4):101320. – PubMed
- Illouz F, Luton D, Polak M, Besançon A, Bournaud C. Graves’ disease and pregnancy. Ann Endocrinol (Paris) 2018 Dec;79(6):636-646. – PubMed
- Laurberg P, Andersen SL. ENDOCRINOLOGY IN PREGNANCY: Pregnancy and the incidence, diagnosing and therapy of Graves’ disease. Eur J Endocrinol. 2016 Nov;175(5):R219-30. – PubMed
- De Groot L, Abalovich M, Alexander EK, Amino N, Barbour L, Cobin RH, Eastman CJ, Lazarus JH, Luton D, Mandel SJ, Mestman J, Rovet J, Sullivan S. Management of thyroid dysfunction during pregnancy and postpartum: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab. 2012 Aug;97(8):2543-65. – PubMed
Nguồn: https://pubmed.ncbi.nlm.nih.gov/32644629/
Bài viết được dịch thuật và biên tập bởi CLB Nội tiết trẻ trên DEMACVN.COM – Vui lòng không reup khi chưa được cho phép!
Người dịch: Lê Vy
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam