Giới thiệu
Đái tháo đường là một rối loạn phổ biến, tác động đến gần nửa tỷ người trên thế giới và 8 đến 9% dân số Mỹ.
Tăng huyết áp xảy ra thường xuyên trên bệnh nhân đái tháo đường, đái tháo đường cùng tăng huyết áp làm tăng đáng kể nguy cơ bệnh về tim mạch và thận. Điều trị hiệu quả tăng huyết áp ở những bệnh nhân như vậy sẽ làm giảm nguy cơ tim mạch.
Về sinh lý bệnh, dịch tễ và lựa chọn liệu pháp hạ áp ở bệnh nhân đái tháo đường sẽ được trình bày trong bài viết này. Chẩn đoán tăng huyết áp và mục tiêu đường huyết trên bệnh nhân đái tháo đường được thảo luận riêng.
Sinh lý bệnh
Ngoài sự phát triển của bệnh thận, ít nhất có hai yếu tố khác được đưa ra để góp phần tăng huyết áp ở bệnh nhân đái tháo đường: tăng thể tích dịch ngoại bào và tăng độ cứng thành mạch.
Giữ Natri và tăng thể tích có thể xảy ra bởi insulin và tăng đường máu trong việc vận chuyển glucose qua màng lọc. Lượng glucose lọc qua dư thừa được tái hấp thu ở ống lượn gần thông qua cơ chế đồng vận chuyển Natri-glucose, dẫn đến sự gia tăng tương đương với tái hấp thu Natri. Vì vậy, việc vận chuyển muối có xu hướng làm tăng huyết áp, hậu quả này có thể được thay đổi bằng cách hạn chế muối.
Bệnh nhân đái tháo đường có thể tăng độ cứng thành mạch, đây được cho là hậu quả của việc tăng liên kết phân tử đường với phân tử protein và cuối cùng là bệnh lý xơ vữa động mạch. Giảm áp lực động mạch, bao gồm giảm ngưỡng đường huyết và bệnh đái tháo đường thật sự, có thể góp phần tăng áp lực tâm thu không tương xứng với áp lực tâm trương kèm theo là sự tăng huyết áp biến đổi và nguy cơ tử vong.
Dịch tễ học
Tăng huyết áp là một vấn để phổ biến cả ở bệnh nhân đái tháo đường típ 1 và típ 2, nhưng thời gian xảy ra liên quan đến thời gian mắc bệnh đái tháo đường khác nhau.
Trong tổng số những người đái tháo đường típ 2, thời điểm tăng huyết áp từ 5% sau 10 năm, đến 33% sau 20 năm và 70% sau 40 năm. Có một mối quan hệ chặt chẽ giữa sự phổ biến của tăng huyết áp và tăng albumin niệu. Huyết áp thường bắt đầu tăng trong phạm vi bình thường hoặc trong vài năm sau khi khởi phát tăng albumin niệu vừa phải (thuật ngữ mới cho cái mà trước đây được gọi là “microalbumin niệu” và cũng thường được gọi là”albumin niệu cao”). Huyết áp sau đó tăng dần với bệnh thận tiến triển.
Những đặc điểm này được minh hoạ trong một nghiên cứu 981 bệnh nhân đái tháo đường típ 1 trong 5 năm trở lên. Tăng huyết áp xuất hiện 19% bệnh nhân có albumin niệu bình thường, 30% có tăng albumin niệu vừa phải, và 65% tăng albumin niệu nghiêm trọng (thuật ngữ mới cho cái trước đây được gọi là “macroalbumin niệu” và đôi khi được gọi là “albumin niệu rất cao”). Tỷ lệ tăng huyết áp cuối cùng đạt từ 75-85% ở những bệnh nhân bệnh thận đái tháo đường tiến triển. Nguy cơ tăng huyết áp cao nhất là ở những người da đen, cũng là những người nguy cơ suy thận cao hơn do bệnh thận đái tháo đường.
Những phát hiện có sự khác biệt ở bệnh nhân đái tháo đường típ 2. Trong một loạt hơn 3500 bệnh nhân mới được chẩn đoán, 39% đã có sẵn tăng huyết áp. Khoảng một nửa bệnh số bệnh nhân, sự tăng huyết áp xảy ra sau khi khởi phát tăng albumin niệu vừa phải. Tăng huyết áp có liên quan chặt chẽ tới béo phì, và không có gì ngạc nhiên khi những bệnh nhân tăng huyết áp có nguy cơ mắc bệnh tim mạch và tử vong. Trong số những bệnh nhân mắc bệnh tiểu đường nói chung ở Mỹ, tăng huyết áp phổ biến gần 70%.
MỤC TIÊU HUYẾT ÁP
Những khuyến nghị của UpToDate về mục tiêu huyết áp trên những bệnh nhân tăng huyết áp có bệnh lý đái tháo đường được trình bày chi tiết ở bài viết khác. Nhưng nhìn chung, bệnh nhân có đái tháo đường có nguy cơ tim mạch cao hơn so với dân số nói chung, và vì vậy chúng tôi khuyến cáo nên kiểm soát huyết áp chặt chẽ hơn.
Mục tiêu huyết áp cũng phụ thuộc vào phương pháp đo huyết áp.
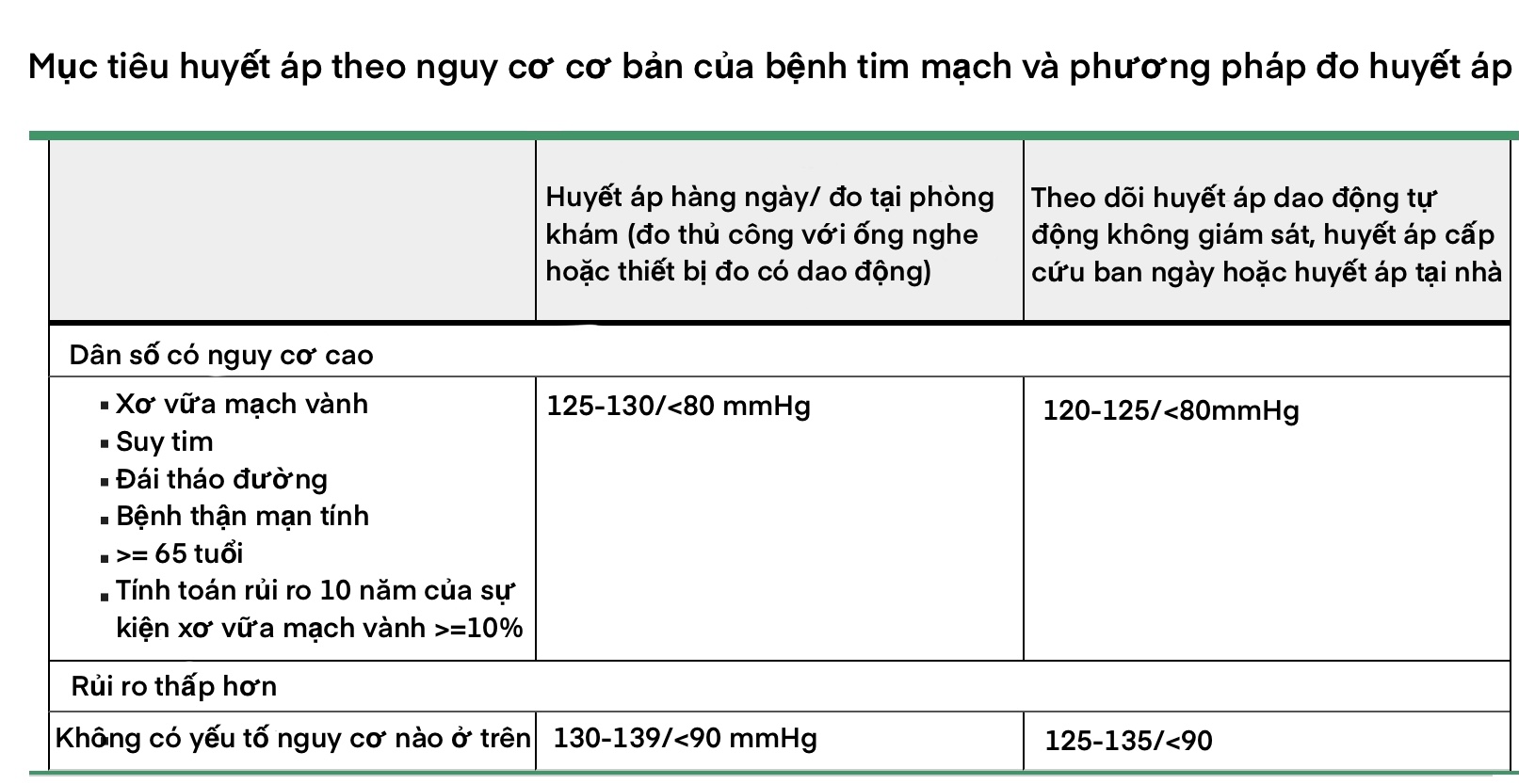
Các khuyến nghị của chúng tôi rất phù hợp với Hướng dẫn về tăng huyết áp của Hội tim mạch Hoa Kỳ/ Hiệp hội tim mạch Hoa Kỳ (ACC/AHA) cũng như Hướng dẫn của Hội đái tháo đường Hoa Kỳ (ADA) cho thấy mục tiêu huyết áp thấp hơn 130/80mmH ở những bệnh nhân đái tháo đường có nguy cơ tim mạch nhiều hơn 10% trong 10 năm.
Ủng hộ cho những khuyến cáo này đến từ các thử nghiệm ngẫu nhiên, phân tích tổng hợp, và nhưng nghiên cứu quan sát lớn. Một bài trình bày chi tiết cho cách tiếp cận cơ bản của chúng tôi, bao gồm sự thảo luận về hành động để kiểm soát nguy cơ tim mạch trong thử nghiệm về bệnh đái tháo đường tăng huyết áp (ACCORD BP) sẽ được nói đến trong một bài viết riêng.
TIẾP CẬN HẠ HUYẾT ÁP
Vì tăng huyết áp làm gia tăng nguy cơ tim mạch ở những bệnh nhân đái tháo đường, nên tất cả bệnh nhân đái tháo đường và tăng huyết áp thường xuyên nên được bắt đầu sử dụng thuốc hạ áp. Điều trị thuốc ở bệnh nhân đái tháo đường và tăng huyết áp là một liệu pháp bảo vệ rõ ràng.
Thêm vào đó, tất cả bệnh nhân đái tháo đường và tăng huyết áp nên được tư vấn thay đổi lối sống để giảm huyết áp. Thành công tuân thủ liệu pháp không dùng thuốc có thể cho phép giảm liều hoặc số lượng loại thuốc hạ áp sau này.
Liệu pháp không dùng thuốc (thay đổi lối sống)
-Sự can thiệp không dùng thuốc để ngăn ngừa và điều trị tăng huyết áp gồm những cách thay đổi lối sống như
- Hạn chế muối
- Giảm cân
- Tăng tiêu thu những loại trái cây, rau quả tươi và các sản phẩm từ sữa ít béo
- Tăng cường tập thể dục
- Tránh hút thuốc và uống rượu quá mức
Chúng tôi đồng ý với hướng dẫn năm 2020 của Hiệp hội đái tháo đường Hoa Kỳ (ADA), khuyên rằng trong số bệnh nhân có huyết áp tâm thu ≥120 mmHg hoặc huyết áp tâm trương ≥80 mmHg thì các liệu pháp không dùng thuốc như trên nên được áp dụng để hạ huyết áp.
Khi nào nên bắt đầu điều trị bằng thuốc hạ áp
-Quyết định bắt đầu sử dụng thuốc nên được cá nhân hoá và liên quan đến sự thoả thuận chung giữa bệnh nhân và bác sĩ. Nhưng nhìn chung, chúng tôi khuyên nên sử dụng thuốc huyết áp bắt đầy ở những bệnh nhân tăng huyết áp sau đây (lời khuyên của chúng tôi được sự đồng thuận rộng rãi với những khuyến nghị được đưa ra bởi Hướng dẫn năm 2017 của Hội Tim mạch Hoa Kỳ/Hiệp hội Tim mạch Hoa Kỳ [ACC/AHA] và hướng dẫn năm 2020 của ADA):
- Bệnh nhân có huyết áp tâm thu ban ngày ngoài phòng khám ≥135 mmHg hoặc huyết áp tâm trương ≥85 mmHg (hoặc huyết áp trung bình tại phòng khám ≥140/90 mmHg nếu không có chỉ số ngoài phòng khám)
- Bệnh nhân có huyết áp tâm thu ban ngày ngoài phòng khám ≥130 mmHg hoặc huyết áp tâm trương ≥80 mmHg (hoặc huyết áp trung bình tại phòng khám ≥130/80 mmHg nếu không có chỉ số ngoài phòng khám) và có một hoặc nhiều hơn những điều dưới đây:
– Được chẩn đoán lâm sàng có bệnh tim mạch (ví dụ như hội chứng vành mạn [bệnh tim thiếu máu cục bộ], suy tim, bệnh lý động mạch cảnh, tiền sử đột quỵ hoặc bệnh lý động mạch ngoại biên)
– Đái tháo đường típ 2
– Bệnh thận mạn
– Từ 65 tuổi trở lên
Ước tính nguy cơ mắc bệnh xơ vữa động mạch, bệnh tim mạch trong 10 năm ít nhất là 10%
Những khuyến nghị này hơi khác so với hướng dẫn năm 2020 của ADA; cụ thể, ADA khuyến nghị không bắt đầu sử dụng thuốc hạ áp ở bệnh nhân đái tháo đường típ 2 và huyết áp <140/<90 mmHg nếu nguy cơ 10 năm <10%
Điều trị sớm tăng huyết áp đặc biệt quan trọng ở bệnh nhân đái tháo đường cả để phòng ngừa bệnh lý tim mạch và giảm sự tiến triển của bệnh thận cũng như bệnh võng mạc đái tháo đường. Điều này được ví dụ điển hình bởi nghiên cứu theo dõi trong 21 năm bệnh tiểu đường Steno; cụ thể là quản lý thích hợp huyết áp tâm thu, đường huyết (A1C), và cholesterol tỷ trọng thấp (LDL) dẫn đến giảm 20% nguy cơ tuyệt đối trong 13 năm, và lợi ích của nó tồn tại đến trong 21 năm.
Lựa chọn thuốc hạ áp
-Nhân tố ảnh hưởng đến việc lựa chọn thuốc hạ áp ở bệnh nhân đái tháo đường phụ thuộc vào những khả năng sau:
- Ngăn ngừa tỷ lệ tử vong
- Ngăn ngừa những biến cố tim mạch bất lợi như nhồi máu cơ tim, đột quỵ, suy tim
- Ngăn ngừa bệnh thận tiến triển nếu có
Sự lựa chọn không phụ thuộc vào điểm cuối bệnh lý võng mạc, vì các thử nghiệm so sánh không chứng minh được sự vượt trội của tác nhân này so với những tác nhân khác đối với bệnh võng mạc.
Tổng quan về cách tiếp cận của chúng tôi
-Những hướng dẫn chính bao gồm ACC/AHA 2017, Hiệp hội tăng huyết áp châu Âu/ Hiệp hội tim mạch châu Âu (ESH/ESC), ADA và hướng dẫn của Canada đều đưa đến kết luận đồng ý rằng hạ đường huyết là yếu tố quyết định chính trong việc giảm nguy cơ tim mạch ở cả bệnh nhân trẻ và già với huyết áp cao (bao gồm cả những bệnh nhân đái tháo đường), không phải là lựa chọn thuốc hạ áp; điều này ũng đúng cho bệnh nhân đái tháo đường.
Tuy nhiên, với bệnh nhân có bệnh thận đái tháo đường, chất ức chế hệ renin-angiotensin (ức chế enzyme chuyển angiotensin [ACE] hoặc chẹn thụ thể angiotensin [ARBs]) có thể làm chậm sự tiến triển bệnh thận hiệu quả hơn những loại thuốc hạ áp khác. Ngoài bệnh thận, những thử nghiệm giả dược có kiểm soát về ức chế ACE và ARBs ở những bệnh nhân nguy cơ cao đã đưa đến một vài chuyên gia kết luận rằng những yếu tố này mang lại lợi ích đặc biệt cho tim mạch. Tuy nhiên, những dữ liệu hiện có phù hợp hơn với kết luận thay vì loại thuốc hoặc nhóm thuốc nào được sử dụng thì huyết áp mục tiêu mới là yếu tố chính quyết định đến lợi ích tim mạch.
Phụ thuộc vào hiệu quả của ức chế ACE và ARBs trên bệnh thận tiến triển, các tiếp cận toàn diện của chúng tôi trên bệnh nhân đái tháo đường cần điều trị thuốc hạ áp như sau:
- Ở những bệnh nhân có albumin niệu tăng nghiêm trọng ≥300mg/ngày (trước đây được gọi là “macroalbumin niệu” và đôi khi gọi là “albumin niệu rất cao”), chúng tôi điều trị với ức chế ACE hoặc ARB như là một phần của phác đồ để đạt được mục tiêu huyết áp
- Chúng tôi cũng sử dụng thuốc cho những bệnh nhân có albumin niệu tăng vừa (trước đây được gọi là “microalbumin niệu” và đôi khi gọi là “albumin niệu cao”) có tăng huyết áp, mặc dù lợi ích của ức chế angiotensin lên bệnh thận tiến triển cho những bệnh nhân này vẫn chưa được chứng minh.
- Ở những bệnh nhân không có tăng albumin niệu, điều trị đơn độc ban đầu bao gồm ức chế ACE, ARB, lợi tiểu thiazide, hoặc chẹn kênh Canxi. Tuy nhiên, vì lợi tiểu thiazide có những tác động bất lợi lên chuyển hoá glucose, nên rất nhiều chuyên gia sẽ chọn ức chế ACE, ARB, hoặc chất đối kháng Canxi là lựa chọn điều trị đầu tiên.
- Những bệnh nhân có huyết áp >20/10 mmHg so với mục tiêu của họ thì ban đầu nên được chỉ định phối hơp điều trị (với chỉ một viên thuốc, nếu có). Ngoài ra, một số bệnh nhân khởi đầu đơn trị liệu, và loại thuốc thứ hai thường được yêu cầu thêm để đạt mục tiêu huyết áp. Trong phác đồ này (tức là khi cần tới hai thuốc hạ áp), chúng tôi thường điều trị ức chế ACE hoặc ARB với chẹn kênh canxi dihydropyridine tác dụng kéo dài. Sự kết hợp giữa ức chế ACE hoặc ARB với lợi tiểu là một cân nhắc thay thế có thể chấp nhận được, và có thể còn được ưu tiên ở những bệnh nhân phù; tuy nhiên, thử nghiệm tránh các biến cố tim mạch dựa vào sự phối hợp điều trị bệnh nhân sống với tăng huyết áp tâm thu (ACCOMPLISH) cho thấy rằng sự phối hợp ức chế ACE hoặc ARB với chẹn kênh canxi dihydropyridine tác dụng kéo dài vượt trội hơn so với khi kết hợp cùng lợi tiểu thiazide, bao gồm cả trong số những bệnh nhân đái tháo đường.
Khi sử dụng hai loại thuốc hạ áp trong cùng một viên thuốc thường được ưu chuộng hơn vì nó liên qua đến việc tuân thủ điều trị tốt hơn.
Nếu một chất ức chế ACE hoặc ARB được chỉ định nhưng không có để sử dụng, các thuốc thay thế hàng đầu là chẹn canxi và lợi tiểu. Tuy nhiên, những bệnh nhân có tăng albumin niệu nghiêm trọng thì nondihydropyridine (ví dụ như diltiazem, verapamil) thường được lựa chọn hơn dihydropyridine (ví dụ như amlodipine, felodipine) vì chẹn kênh canxi nondihydropiridine có thể giảm albumin niệu.
Tăng albumin niệu nghiêm trọng (từ 300mg/ngày trở lên)
-Ở những bệnh nhân tăng huyết áp cùng đái tháo đường có tăng albumin niệu nghiêm trọng, được định nghĩa bằng một xét nghiệm đo lường (như thu thập nước tiểu 24 giờ) hoặc ước tính (như sử dụng mẫu nước tiểu ngẫu nhiên để tính tỉ lệ albumin/creatinin [ACR]) lượng albumin được bài xuất ≥300 mg/ngày, chúng tôi khuyến nghị nên điều trị với ức chế ACE hoặc ARB hơn là những loại thuốc hạ áp khác. Có thể bổ sung những loại thuốc khác nếu cần để đạt được mục tiêu huyết áp
Cách tiếp cận này phụ thuộc vào những thử nghiệm ngẫu nhiên có độ tin cậy cao chứng minh rằng những loại thuốc này làm chậm sự tiến triển bệnh thận so với với các liệu pháp thay thế. Ngoài ra, bằng chứng trực tiếp từ những thử nghiệm cá nhân trên bệnh nhân không mắc đái tháo đường cũng ủng hộ kết luận ức chế ACE và ARBs làm giảm nguy cơ suy thận trên những bệnh nhân tăng albumin niệu nghiêm trọng. Tuy vậy, ức chế ACR và ARBs không được xem là làm giảm tỷ lệ tử vong do mọi nguyên nhân hay tỷ lệ xuất hiện các biến cố tim mạch lớn so với những loại thuốc hạ áp khác.
- Đái tháo đường típ 1 – Dữ liệu đáng tin cậy nhất ủng hộ ức chế angiotensin ở bệnh nhân đái tháo đường típ 1 đến từ thử nghiệm ở 409 người lớn có protein niệu ≥500 mg/ngày và creatinin huyết thanh ≤2.5 mg/dL (221 micromol/L). Bệnh nhân được chỉ định ngẫu nhiên sử dụng captopril (25 mg 3 lần mỗi ngày) hoặc giả dược; những loại thuốc hạ áp khác, trừ chẹn kênh canxi, có thể được bổ sung nếu cần. Captpril giảm tỉ lệ tử vong hoặc bệnh thận giai đoạn cuối (ESKD; 11 so với 21%) trong 3 năm, giảm khả năng tăng nồng độ creatinin huyết thanh gấp đôi (12 so với 21%) và làm chậm sự giảm độ thanh thải creatinin hàng năm (11 so với 17% mỗi năm). Những thử nghiệm nhỏ hơn cũng đưa đến kết luận tương tự rằng ức chế ACE làm chậm sự tiến triển bệnh thận ở những bệnh nhân đái tháo đường típ 1.
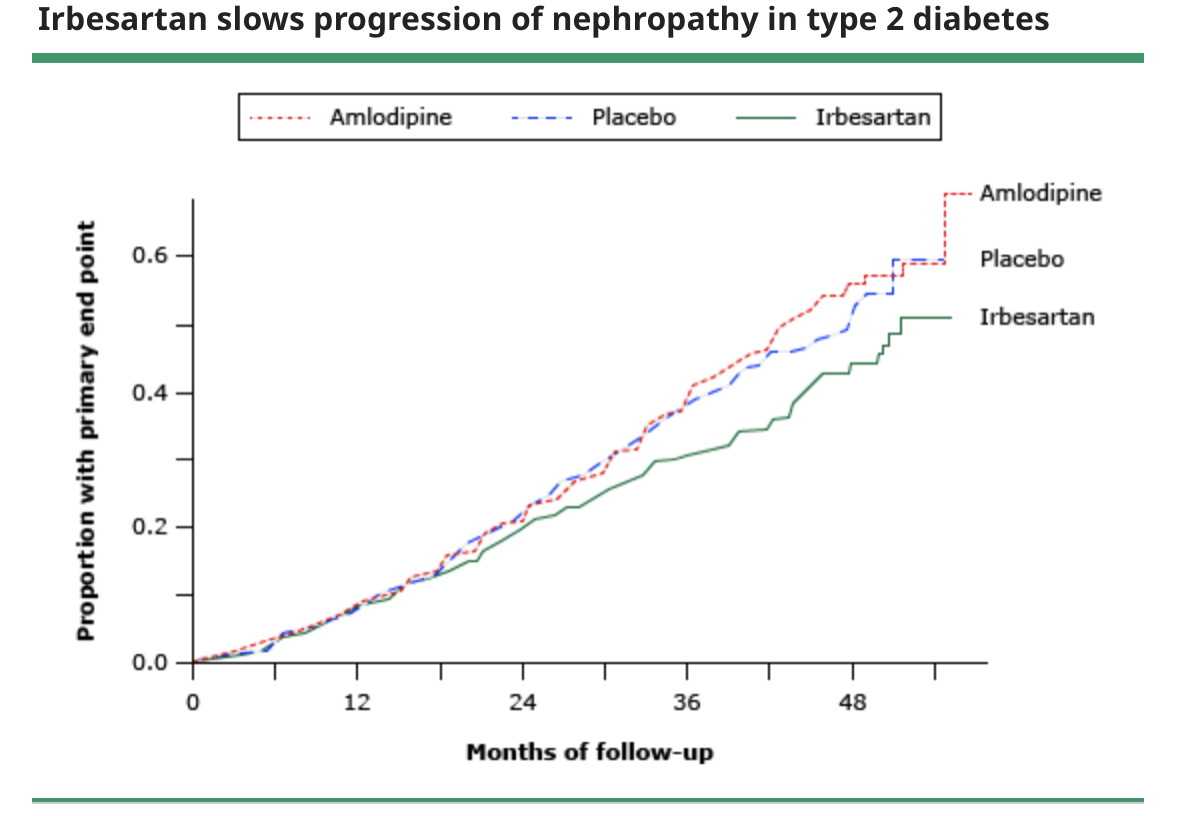
- Đái tháo đường típ 2 – Trong đái tháo đường típ 2, dữ liệu đáng tin cậy nhất so sánh ức chế hệ renin-angiotensin với liệu pháp thay thế đến từ thử nghiệm bệnh thận đái tháo đường Irbesartan (IDNT) và thử nghiệm giảm điểm cuối trên bệnh nhân đái tháo đường không phụ thuộc insulin sử dụng thuốc đối kháng Angiotensin II Losartan (RENAAL):
– Trong IDNT, 1715 bệnh nhân tham gia từ 30 đến 70 tuổi có đái tháo đường típ 2, tăng huyết áp, protein niệu ≥0.9 g/ngày, và creatinin huyết thanh trung bình là 1.7 mg/dL (150 micromol/L) được chi định ngẫu nhiên với irbesartan (75 đến 300mg mỗi ngày), amlodipine (2.5 đến 10 mg mỗi ngày) hoặc giả dược. Mục tiêu huyết áp tâm thu ≤135 mmHg,hoặc thấp hơn 10mmHg so với giá trị lúc sàng lọc (nếu huyết áp tâm thu lúc sàng lọc ≥145 mmHg), và mục tiêu huyết áp tâm trương ≤85 mmHg. Trong 2.6 năm, khả năng tăng gấp đôi nồng độ creatinin huyết thanh thấp hơn ở irbesartan (17%) so với amlodipine (25%) và giả dược (24%); ngoài ra, irbesartan làm giảm không đáng kể tỉ lệ mắc ESKD (14% so với 18% của amlodipine và giả dược. Nhóm bệnh nhân được chỉ định dùng giả dược có huyết áp cao hơn trong suốt thử nghiệm so với nhóm được chỉ định irbesartan; tuy nhiên, huyết áp ở nhóm bệnh nhân dùng irbesartan và amlodipine thì tương đồng, và vì vậy lợi ích của irbesartan không phụ thuộc vào huyết áp đạt được.
– Trong RENAAL, 1513 người lớn mắc đái tháo đường típ 2, albumin niệu >300mg/ngày (ACR niệu trung bình khoảng 1250 mg/g), và creatinin huyết thanh trung bình 1.9 mg/dL (168 micromol/L) được chỉ định ngẫu nhiên với losartan (50 đến 100 mg một lần mỗi ngày) hoặc giả dược; các loại thuốc bổ sung được thêm vào khi cần để đạt mục tiêu huyết áp. Trong 3.4 năm, tỉ lệ ESKD đã giảm với losartan (20 so với 26%), cũng như sự tăng gấp đôi creatinin huyết thanh (22 so với 26%). Không giống như IDNT, thử nghiệm này không có hoạt động so sánh, và huyết áp trung bình trong suốt quá trình nghiên cứu thấp hơn ở những bệnh nhân được chỉ định losartan.
Ức chế ACE và ARBs có hiệu quả tương đương ở những kết quả quan trọng của bệnh nhân trong số những người mắc đái tháo đường cũng như trong nhóm dân số lớn hơn. Vì vậy, nhìn chung một trong hai đều có thể được sử dụng trong điều trị bệnh nhân đái tháo đường và albumin niệu.
Một số nghiên cứu cho thấy ức chế ACE vượt trội hơn ARBs trong phòng ngừa tử vong và những biến cố tim mạch trên bệnh nhân đái tháo đường. Lấy ví dụ về một phân tích tổng hợp của 48 thử nghiệm so sánh giữa ức chế ACE hoặc ARBs với giả dược hoặc thuốc hạ áp khác cho thấy ức chế ACE giảm đáng kể tỉ lệ tử vong so với giả dược (9.3 so với 10.5%) nhưng ARBs không giảm tỉ lệ tử vong so với giả dược (5 so với 5%). Tuy nhiên, cả ức chế ACE và ARBs giống nhau là đều không có lợi ích đáng kể đối với tỉ lệ tử vong khi so sánh với những thuốc hạ áp khác (lần lượt là 10.2 so với 11.9% và 8.5 so với 10.5%). Việc thiếu đi lợi ích khi ARBs được so sánh với giả dược có thể do sự thật là một nửa người trong thử nghiệm thuộc nhóm bệnh nhân có nguy cơ thấp (tức là có huyết áp bình thường và/ hoặc albumin niệu bình thường). Thêm vào đó, cả hai loại thuốc đều có lợi ích đáng kể trên suy tim; Ức chế ACE giảm đáng kể nguy cơ nhồi máu cơ tim, và ARBs giảm đáng kể nguy cơ đột quỵ.
Những phân tích tổng hợp khác gồm nhiều thử nghiệm giống nhau cho thấy sự trái ngược với nghiên cứu được đề cập phía trên rằng ARBs tương đương với ức chế ACE. Lấy ví dụ trong một mạng lưới phân tích tổng hợp sử dụng cả so sánh trực tiếp và gián tiếp để đánh giá các thử nghiệm liệu pháp thuốc hạ áp trên bệnh nhân đái tháo đường và cho thấy ức chế ACE và ARBs có tác động giống hệt nhau về tỉ lệ tử vong và ESKD. Ngoài ra, phân tích tổng hợp trên bệnh nhân có và không có bệnh đái tháo đường chỉ ra rằng ức chế ACE và ARBs làm giảm tỉ lệ tử vong và biến cố tim mạch với mức độ tương đương.
Albumin niệu tăng vừa phải (từ 30 đến 299 mg/ngày)
-Trên những bệnh nhân tăng huyết áp mắc đái tháo đường có albumin niệu tăng vừa phải, được định nghĩa bằng một xét nghiệm đo lường (như thu thập nước tiểu 24 giờ) hoặc ước tính (như sử dụng mẫu nước tiểu ngẫu nhiên để tính tỉ lệ ACR) lượng albumin được bài xuất từ 30 đến 299 mg/ngày, chúng tôi đề nghị điều trị với ức chế ACE hoặc ARB hơn là những loại thuốc hạ áp khác. Ngoài ra những loại thuốc khác có thể bổ sung nếu cần để đạt mục tiêu huyết áp.
Cơ sở cho phương pháp này đến từ bằng chứng ức chế ACE và ARBs được so sánh với những thuốc hạ áp khác là có thể ngăn chặn sự tiến triển từ albumin niệu tăng vừa phải sang albumin niệu tăng nghiêm trọng ở những bệnh nhân đái tháo đường. Ngoài ra hai loại thuốc này cũng có thể làm chậm sự tăng creatinin huyết thanh, và những dữ liệu thông qua quan sát cho thấy có sự giảm albumin niệu kèm giảm tỉ lệ mắc ESKD.
Tuy nhiên, không có những dữ liệu tin cậy đối với những bệnh nhân có albumin niệu tăng vừa phải về việc ức chế ACE và ARB vượt trội hơn những thuốc ưu tiên hàng đầu để phòng ngừa suy thận, tỉ lệ tử vong do mọi nguyên nhân hay các biến cố tim mạch.
Albumin niệu bình thường (dưới 30 mg/ngày)
-Ở những bệnh nhân không có tăng albumin niệu (qua xét nghiệm đo lường hoặc ước tính với lượng albumin niệu <30 mg/ngày), đơn trị liệu ban đầu có thể là ức chế ACE, ARB, lợi tiểu thiazide hoặc chẹn kênh canxi. Tuy nhiên, vì thuốc lợi tiểu thiazide có những bất lợi, mặc dù nhỏ, như tác động đến chuyển hoá glucose, nên nhiều chuyên gia sẽ chọn ức chế ACE, ARB, hoặc chất đối kháng canxi trở thành thuốc khởi trị. Phương pháp này nhìn chung giống với lựa chọn thuốc huyết áp trên bệnh nhân không mắc bệnh đái tháo đường.
Ở những bệnh nhân đái tháo đường và albumin niệu bình thường, ức chế ACE và ARBs không mang lại sự bảo vệ vượt trội chống lại ESKD, tỉ lệ tử vong do mọi nguyên nhân, và các biến cố tim mạch, khi so sánh với những loại thuốc đầu tay khác.
Tránh kết hợp những thuốc ức chế hệ renin-angiotensin
-Một vấn đề riêng biệt khác là liệu có nên sử dụng ARB với ức chế ACE không vì khi kết hợp chung sẽ mang lại hiệu quả kiểm soát huyết áp tốt hơn so với đơn trị liệu và cũng làm giảm albumin niệu tốt hơn. Tuy nhiên, dựa vào những dữ liệu có giá trị trên bệnh nhân đái tháo đường cũng như những bệnh nhân có nguy cơ tim mạch cao, chúng tôi khuyến nghị tránh liệu pháp kết hợp ức chế ACE với ARB hoặc thuốc ức chế trực tiếp renin.
Trong nhóm phân tích phụ của thử nghiệm “Ongoing Telmisartan Alone and in Combination with Ramipril Global Endpoint” (ONTARGET) được trích dẫn ở trên, ramipril, temisartan, và liệu pháp kết hợp được so sánh trên 6365 bệnh nhân đái tháo đường. Không có sự khác biệt trong những kết quả chính về tỉ lệ tử vong do nguyên nhân tim mạch, nhồi máu cơ tim, đột quỵ hoặc nhập viện vì suy tim giữa các nhóm. Tuy nhiên, trong tất cả các nhóm gồm 25,620 bệnh nhân với bệnh mạch máu hoặc đái tháo đường có sự gia tăng tác dụng phụ (bao gồm có thể gia tăng tỉ lệ tử vong) ở những bệnh nhân được chỉ định dùng phối hợp cả hai thuốc, so với nhóm chỉ sử dụng ramipril.
Ngoài ra,sự phối hợp giữa ức chế ACE với ARB hoặc thuốc ức chế trực tiếp renin trong hai thử nghiệm lớn khác ở bệnh nhân có bệnh thận đái tháo đường (Aliskiren Trial in Type 2 Diabetes Using Cardiovascular and Renal Disease Endpoints [ALTITUDE] and Veterans Affairs Nephropathy in Diabetes [VA NEPHRON-D]) không có sự vượt trội so với đơn trị liệu ức chế ACE và còn xuất hiện nhiều tác dụng phụ hơn.
Một phân tích tổng hợp so sánh đa trị liệu tiếp theo cho thấy liệu pháp kết hợp giữa ức chế ACE và ARB không vượt trội hơn so với giả dược trong phòng ngừa ESKD ở những bệnh nhân đái tháo đường và tăng huyết áp. Tuy vậy, đơn trị liệu với ức chế ACE hoặc ARB đem đến lợi ích tương tự khi so sánh với giả dược, và liệu pháp kết hợp thì có nhiều tác dụng phụ hơn.
CHỈ ĐỊNH CHO THUỐC HẠ ÁP THAY THẾ
Việc lựa chọn thuốc hạ áp điều trị đầu tay có thể khác với phương pháp được mô tả ở trên nếu bệnh nhân có một trong những rối loạn dưới đây:
- Nhồi máu cơ tim gần đây (trong khoảng 3 năm trở lại đây)
- Suy tim
Bệnh nhân nhồi máu cơ tim gần đây
-Chẹn beta, loại thuốc thường không được khuyến cáo đơn trị liệu đầu tay hoặc một phần của liệu pháp kết hợp trên bệnh nhân tăng huyết áp, được chỉ định cho những bệnh nhân có nhồi máu cơ tim trong khoảng 3 năm trở lại đây. Bệnh nhân có nhồi máu cơ tim cũng thường được kê đơn ức chế enzyme chuyển angiotensin (ACE) hoặc chẹn thụ thể angiotensin (ARB), bất kể họ có albumin niệu hay không.
Mặc dù có những lo ngại về che lấp những dấu hiệu hạ đường huyết và có thể làm trầm trọng thêm bệnh động mạch ngoại biên, nhưng chẹn beta làm giảm huyết áp hiệu quả trên bệnh nhân đái tháo đường. Trong số những loại thuốc chẹn beta, carvedilol, một sự kết hợp giữa chất đối kháng beta-andrenergic không chọn lọc và alpha-1 adrenergic giúp cải thiện tỉ lệ sống cho những bệnh nhân suy tim, nó có thể có những lợi ích nhất định khi so sánh với những loại thuốc chẹn beta khác trên bệnh nhân đái tháo đường. Tuy nhiên, bisoprolol và metoprolol thường được chỉ định phổ biến hơn là lựa chọn thay thế hợp lý.
Vấn đề này được xử lý tốt nhất trong hiệu quả của đường huyết với đái tháo đường: thử nghiệm kết hợp Carvedilol-Metoprolol với bệnh tăng huyết áp (GEMINI) trên 1235 bệnh nhân tăng huyết áp (>130/80mmHg) và đái tháo đường típ 2; tất cả bệnh nhân được điều trị với ức chế ACE hoặc ARB, trong khi những loại thuốc hạ áp khác đều được ngừng sử dụng. Bệnh nhân được chỉ định ngẫu nhiên với carvedilol (6.25 đến 25mg 2 lần mỗi ngày) hoặc metoprolol (50 đến 200 mg 2 lần mỗi ngày); hydrochlothiazide và chẹn canxi dihydropyridine được thêm vào nếu cần thiết để đạt được huyết áp dưới 130/80 mmHg.
Carvedilol có liên quan đến những lợi ích đáng kể dưới đây sau 5 tháng; huyết áp tương tự nhau giữa hai nhóm:
- Không có sự thay đổi đường huyết (A1C) so với mức tăng trung bình 0.15% khi dùng metoprolol và tăng nhạy cảm insulin (9.1%) không thay đổi khi dùng metoprolol. Ngoài ra, một vài bệnh nhân rút khỏi thử nghiệm vì sự kiểm soát đường huyết ngày càng kém (0.6 so với 2.2%).
- Tỷ lệ thấp hơn tiến triển đến tăng albumin niệu vừa phải ở những bệnh nhân không không có albumin niệu ban đầu (6.6 so với 11.1% khi sử dụng metoprolol) và 16% liên quan đến việc giảm bài tiết albumin.
Sự kiểm soát đường huyết kém khi sử dụng metoprolol cũng đã được ghi nhận trong những nghiên cứu chẹn beta khác.
Trong nghiên cứu về tương lai của bệnh đái tháo đường tại Anh (UKPDS) trên những bệnh nhân đái tháo đường típ 2, atenolol có hiệu quả như captopril về cả hạ huyết áp và bảo vệ chống lại bệnh vi mạch. Tuy nhiên, trong nghiên cứu đái tháo đường song song về can thiệp losartan lên điểm cuối hạ huyết áp (LIFE), losartan mang lại sự bảo vệ đáng kể hơn với những bất lợi tim mạch so với atenolol.
Bệnh nhân suy tim
-Suy tim thường gặp trên bệnh nhân đái tháo đường. Những người suy tim giảm phân suất tống máu (HFrEF) thường được điều trị với thuốc ức chế hệ renin-angiotensin (ức chế ACE, ARBs, hặc ức chế thụ thể angiotensin-neprilysin [ARNIs]) bất kể họ có albumin niệu hay không. Vì loại thuốc này làm giảm tỷ lệ tử vong và bệnh tật trong HFrEF. Bệnh nhân suy tim với phânn suất tống máu được bảo tồn (HFpEF) thường được kê đơn thuốc đói kháng thụ thể mineralocorticoid vì chúng có thể giảm tỷ bệnh tật ở nhóm dân số này. Thông thường, bệnh nhân HFeEF cần nhiều loại thuốc hạ áp để kiểm soát huyết áp, và trong số những người mắc đái tháo đường, việc lựa chọn thuốc nên được thực hiện theo như cách đã được mô tả ở trên.
Thảo luận chi tiết về dược lý trên bệnh nhân suy tim được trình bày ở bài viết khác.
ĐƯỜNG LINK VỀ HƯỚNG DẪN CHO XÃ HỘI
Đường link về những hướng dẫn cho xã hội và hướng dẫn do chính phủ tài trợ từ các quốc gia và khu vực được lựa chọn trên toàn thế giới đã được cung cấp riêng.
TÓM TẮT VÀ KHUYẾN NGHỊ
- Những nhân tố gây ra tăng huyết áp cho bệnh nhân đái tháo đường bao gồm bệnh thận, tăng thể tích dịch ngoại bào và tăng độ cứng thành mạch. Tăng huyết áp là vấn đề phổ biến ở cả bệnh nhân đái tháo đường típ 1 và típ 2, nhưng thời gian xảy ra liên quan tới thời gian mắc đái tháo đường là khác nhau giữa hai nhóm. Trong đái tháo đường típ 1, tỷ lệ tăng huyết áp tại thời điểm được chẩn đoán bệnh thấp, và tăng dẫn lên sau vài chục năm. Trong đái tháo đường típ 2, một tỷ lệ đáng kể những bệnh nhân có tăng huyết áp tại thời điểm được chẩn đoán đái tháo đường.
- Nhìn chung, bệnh nhân đái tháo đường có nguy cơ tim mạch cao so với dân số nói chung, và vì vậy chúng tôi đặt ra mục tiêu kiểm soát huyết áp chặt chẽ hơn. Các khuyến nghị của chúng tôi về mục tiêu huyết áp trên bệnh nhân đái tháo đường được trình bày chi tiết một bài viết khác. Huyết áp mục tiêu cũng phụ thuộc vào phương pháp đo.
- Chỉ định không dùng thuốc nên được đưa ra một các thích hợp cho những bệnh nhân tăng huyết áp. Chúng bao gồm hạn chế muối; giảm cân; tăng cường ăn rau quả tươi và các sản phẩm ít chất béo từ sữa; tăng cường tập thể dục; và tránh hút thuốc cũng như uống nhiều rượu.
- Quyết định bắt đầu điều trị thuốc nên được cá nhân hoá và liên quan đến sự thoả thuận giữa bệnh nhân với bác sĩ. Nhưng nhìn chung chúng tôi khởi trị thuốc hạ áp trên bệnh nhân đái tháo đường có huyết áp tâm thu ban ngày đo ngoài phòng khám ≥130 mmHg hoặc huyết áp tâm trương ≥80 mmHg (hoặc huyết áp trung bình thích hợp đo tại phòng khám ≥130/80 mmHg nếu không có các chỉ số đo ngoài phòng khám.
- Cách chúng tôi chọn thuốc huyết áp phụ thuộc một phần vào albumin niệu của bệnh nhân:
- Ở những bệnh nhân tăng albumin niệu nghiêm trọng ≥300 mg/ngày (trước đây được gọi là “macroalbumin niệu” và thường được gọi là “albumin niệu rất cao”), chúng tôi điều trị bằng ức chế enzyme chuyển angiotensin (ACE) hoặc chẹn thụ thể angiotensin (ARB) giống như một phần của phác đồ để đạt mục tiêu huyết áp.
- Chúng tôi cũng sử dụng những loại thuốc này trên bệnh nhân tăng albumin niệu vừa phải (trước đây được gọi là “microalbumin niệu” và thường được gọi là “albumin niệu cao”) có tăng huyết áp, mặc dù những lợi ích của ức chế angiotensin lên bệnh thận tiến triển trên nhóm bệnh nhân này vẫn chưa được chứng minh.
- Ở những bệnh nhân không có tăng albumin niệu, khởi trị đơn trị liệu có thể là ức chế ACE, ARB, lợi tiểu thiazide, hoặc chẹn kênh canxi. Tuy nhiên, vì lợi tiểu thiazide có những tác động bất lợi lên chuyển hoá glucose, mặc dù nhỏ, nhưng nhiều chuyên gia sẽ chọn ức chế ACE, ARB, hoặc chất đối kháng canxi để điều trị ban đầu.
- Những bệnh nhân có huyết áp >20/10 mmHg so với mục tiêu của họ thì ban đầu nên được chỉ định phối hơp điều trị (với chỉ một viên thuốc, nếu có). Ngoài ra, một số bệnh nhân khởi đầu đơn trị liệu, và loại thuốc thứ hai thường được yêu cầu thêm để đạt mục tiêu huyết áp. Trong phác đồ này (tức là khi cần tới hai thuốc hạ áp), chúng tôi thường điều trị ức chế ACE hoặc ARB với chẹn kênh canxi dihydropyridine tác dụng kéo dài.
- Nếu ức chế ACE hoặc ARB được chỉ định nhưng không thể sử dụng, những thuốc thay thế đầu tiên đó là chẹn kênh canxi và lợi tiểu. Tuy nhiênn, trên những bệnh nhân tăng albumin niệu nghiêm trọng, nonhydropyridine (như diltiazem, verapamil) thường được chỉ định hơn là hydropyridine (như amlodipine, felodipine), vì chẹn canxi nonhydropyridine có thể thể làm giảm albumin niệu.
- Việc lựa chọn liệu pháp hạ áp đầu tay có thể khác với cách được mô tả ở trên nếu bệnh nhân có một trong những rối loạn sau: nhồi mau cơ tim gần đây (trong vòng 3 năm trở lại đây), những trường hợp này dùng chẹn beta là thích hợp, hoặc với suy tim những loại thuốc hạ áp khác nhau có thể được sử dụng bất kể mức độ albumin niệu.
REFERENCES
- Epstein M, Sowers JR. Diabetes mellitus and hypertension. Hypertension 1992; 19:403.
- Nosadini R, Sambataro M, Thomaseth K, et al. Role of hyperglycemia and insulin resistance in determining sodium retention in non-insulin-dependent diabetes. Kidney Int 1993; 44:139.
- Cruickshank K, Riste L, Anderson SG, et al. Aortic pulse-wave velocity and its relationship to mortality in diabetes and glucose intolerance: an integrated index of vascular function? Circulation 2002; 106:2085.
- Viazzi F, Bonino B, Mirijello A, et al. Long-term blood pressure variability and development of chronic kidney disease in type 2 diabetes. J Hypertens 2019; 37:805.
- van den Boom L, Buchal G, Kaiser M, Kostev K. Multimorbidity Among Adult Outpatients With Type 1 Diabetes in Germany. J Diabetes Sci Technol 2020; :1932296820965261.
- Chapter 1: Definition and classification of CKD. Kidney Int Suppl (2011) 2013; 3:19.
- Parving HH, Hommel E, Mathiesen E, et al. Prevalence of microalbuminuria, arterial hypertension, retinopathy and neuropathy in patients with insulin dependent diabetes. Br Med J (Clin Res Ed) 1988; 296:156.
- Koebnick C, Imperatore G, Jensen ET, et al. Progression to hypertension in youth and young adults with type 1 or type 2 diabetes: The SEARCH for Diabetes in Youth Study. J Clin Hypertens (Greenwich) 2020; 22:888.
- Mogensen CE, Hansen KW, Pedersen MM, Christensen CK. Renal factors influencing blood pressure threshold and choice of treatment for hypertension in IDDM. Diabetes Care 1991; 14 Suppl 4:13.
- Hypertension in Diabetes Study (HDS): I. Prevalence of hypertension in newly presenting type 2 diabetic patients and the association with risk factors for cardiovascular and diabetic complications. J Hypertens 1993; 11:309.
- Raghavan S, Ho YL, Kini V, et al. Association Between Early Hypertension Control and Cardiovascular Disease Incidence in Veterans With Diabetes. Diabetes Care 2019; 42:1995.
- Kabakov E, Norymberg C, Osher E, et al. Prevalence of hypertension in type 2 diabetes mellitus: impact of the tightening definition of high blood pressure and association with confounding risk factors. J Cardiometab Syndr 2006; 1:95.
- Whelton PK, Carey RM, Aronow WS, et al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Hypertension 2018; 71:e13.
- de Boer IH, Bangalore S, Benetos A, et al. Diabetes and Hypertension: A Position Statement by the American Diabetes Association. Diabetes Care 2017; 40:1273.
- American Diabetes Association. 10. Cardiovascular Disease and Risk Management: Standards of Medical Care in Diabetes-2019. Diabetes Care 2019; 42:S103.
- Emdin CA, Rahimi K, Neal B, et al. Blood pressure lowering in type 2 diabetes: a systematic review and meta-analysis. JAMA 2015; 313:603.
- Xie X, Atkins E, Lv J, et al. Effects of intensive blood pressure lowering on cardiovascular and renal outcomes: updated systematic review and meta-analysis. Lancet 2016; 387:435.
- Ettehad D, Emdin CA, Kiran A, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet 2016; 387:957.
- Adamsson Eryd S, Gudbjörnsdottir S, Manhem K, et al. Blood pressure and complications in individuals with type 2 diabetes and no previous cardiovascular disease: national population based cohort study. BMJ 2016; 354:i4070.
- ACCORD Study Group, Cushman WC, Evans GW, et al. Effects of intensive blood-pressure control in type 2 diabetes mellitus. N Engl J Med 2010; 362:1575.
- Buse JB, Ginsberg HN, Bakris GL, et al. Primary prevention of cardiovascular diseases in people with diabetes mellitus: a scientific statement from the American Heart Association and the American Diabetes Association. Circulation 2007; 115:114.
- James PA, Oparil S, Carter BL, et al. 2014 evidence-based guideline for the management of high blood pressure in adults: report from the panel members appointed to the Eighth Joint National Committee (JNC 8). JAMA 2014; 311:507.
- Mancia G, Fagard R, Narkiewicz K, et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension: the Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2013; 31:1281.
- American Diabetes Association. (8) Cardiovascular disease and risk management. Diabetes Care 2015; 38 Suppl:S49.
- Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. UK Prospective Diabetes Study Group. BMJ 1998; 317:703.
- Executive summary: Standards of medical care in diabetes–2010. Diabetes Care 2010; 33 Suppl 1:S4.
- Vijan S, Hayward RA. Treatment of hypertension in type 2 diabetes mellitus: blood pressure goals, choice of agents, and setting priorities in diabetes care. Ann Intern Med 2003; 138:593.
- Snow V, Weiss KB, Mottur-Pilson C, Clinical Efficacy Assessment Subcommittee of the American College of Physicians. The evidence base for tight blood pressure control in the management of type 2 diabetes mellitus. Ann Intern Med 2003; 138:587.
- Hansson L, Zanchetti A, Carruthers SG, et al. Effects of intensive blood-pressure lowering and low-dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomised trial. HOT Study Group. Lancet 1998; 351:1755.
- Patel A, ADVANCE Collaborative Group, MacMahon S, et al. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007; 370:829.
- Turnbull F, Neal B, Algert C, et al. Effects of different blood pressure-lowering regimens on major cardiovascular events in individuals with and without diabetes mellitus: results of prospectively designed overviews of randomized trials. Arch Intern Med 2005; 165:1410.
- American Diabetes Association. 10. Cardiovascular Disease and Risk Management: Standards of Medical Care in Diabetes-2020. Diabetes Care 2020; 43:S111.
- Gaede P, Vedel P, Parving HH, Pedersen O. Intensified multifactorial intervention in patients with type 2 diabetes mellitus and microalbuminuria: the Steno type 2 randomised study. Lancet 1999; 353:617.
- Gæde P, Oellgaard J, Carstensen B, et al. Years of life gained by multifactorial intervention in patients with type 2 diabetes mellitus and microalbuminuria: 21 years follow-up on the Steno-2 randomised trial. Diabetologia 2016; 59:2298.
- Oellgaard J, Gæde P, Rossing P, et al. Reduced risk of heart failure with intensified multifactorial intervention in individuals with type 2 diabetes and microalbuminuria: 21 years of follow-up in the randomised Steno-2 study. Diabetologia 2018; 61:1724.
- Bangalore S, Fakheri R, Toklu B, Messerli FH. Diabetes mellitus as a compelling indication for use of renin angiotensin system blockers: systematic review and meta-analysis of randomized trials. BMJ 2016; 352:i438.
- Effects of ramipril on cardiovascular and microvascular outcomes in people with diabetes mellitus: results of the HOPE study and MICRO-HOPE substudy. Heart Outcomes Prevention Evaluation Study Investigators. Lancet 2000; 355:253.
- Daly CA, Fox KM, Remme WJ, et al. The effect of perindopril on cardiovascular morbidity and mortality in patients with diabetes in the EUROPA study: results from the PERSUADE substudy. Eur Heart J 2005; 26:1369.
- Jamerson K, Weber MA, Bakris GL, et al. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high-risk patients. N Engl J Med 2008; 359:2417.
- Weber MA, Bakris GL, Jamerson K, et al. Cardiovascular events during differing hypertension therapies in patients with diabetes. J Am Coll Cardiol 2010; 56:77.
- Birkenhäger WH, Staessen JA. Treatment of diabetic patients with hypertension. Curr Hypertens Rep 1999; 1:225.
- Bakris GL, Weir MR, Secic M, et al. Differential effects of calcium antagonist subclasses on markers of nephropathy progression. Kidney Int 2004; 65:1991.
- Lewis EJ, Hunsicker LG, Bain RP, Rohde RD. The effect of angiotensin-converting-enzyme inhibition on diabetic nephropathy. The Collaborative Study Group. N Engl J Med 1993; 329:1456.
- Hebert LA, Bain RP, Verme D, et al. Remission of nephrotic range proteinuria in type I diabetes. Collaborative Study Group. Kidney Int 1994; 46:1688.
- Lewis EJ, Hunsicker LG, Clarke WR, et al. Renoprotective effect of the angiotensin-receptor antagonist irbesartan in patients with nephropathy due to type 2 diabetes. N Engl J Med 2001; 345:851.
- Brenner BM, Cooper ME, de Zeeuw D, et al. Effects of losartan on renal and cardiovascular outcomes in patients with type 2 diabetes and nephropathy. N Engl J Med 2001; 345:861.
- Jafar TH, Schmid CH, Landa M, et al. Angiotensin-converting enzyme inhibitors and progression of nondiabetic renal disease. A meta-analysis of patient-level data. Ann Intern Med 2001; 135:73.
- Kent DM, Jafar TH, Hayward RA, et al. Progression risk, urinary protein excretion, and treatment effects of angiotensin-converting enzyme inhibitors in nondiabetic kidney disease. J Am Soc Nephrol 2007; 18:1959.
- Kasiske BL, Kalil RS, Ma JZ, et al. Effect of antihypertensive therapy on the kidney in patients with diabetes: a meta-regression analysis. Ann Intern Med 1993; 118:129.
- Parving HH, Hommel E, Jensen BR, Hansen HP. Long-term beneficial effect of ACE inhibition on diabetic nephropathy in normotensive type 1 diabetic patients. Kidney Int 2001; 60:228.
- Berl T, Hunsicker LG, Lewis JB, et al. Impact of achieved blood pressure on cardiovascular outcomes in the Irbesartan Diabetic Nephropathy Trial. J Am Soc Nephrol 2005; 16:2170.
- Pohl MA, Blumenthal S, Cordonnier DJ, et al. Independent and additive impact of blood pressure control and angiotensin II receptor blockade on renal outcomes in the irbesartan diabetic nephropathy trial: clinical implications and limitations. J Am Soc Nephrol 2005; 16:3027.
- Cheng J, Zhang W, Zhang X, et al. Effect of angiotensin-converting enzyme inhibitors and angiotensin II receptor blockers on all-cause mortality, cardiovascular deaths, and cardiovascular events in patients with diabetes mellitus: a meta-analysis. JAMA Intern Med 2014; 174:773.
- Wu HY, Huang JW, Lin HJ, et al. Comparative effectiveness of renin-angiotensin system blockers and other antihypertensive drugs in patients with diabetes: systematic review and bayesian network meta-analysis. BMJ 2013; 347:f6008.
- Savarese G, Costanzo P, Cleland JG, et al. A meta-analysis reporting effects of angiotensin-converting enzyme inhibitors and angiotensin receptor blockers in patients without heart failure. J Am Coll Cardiol 2013; 61:131.
- Barnett AH, Bain SC, Bouter P, et al. Angiotensin-receptor blockade versus converting-enzyme inhibition in type 2 diabetes and nephropathy. N Engl J Med 2004; 351:1952.
- ONTARGET Investigators, Yusuf S, Teo KK, et al. Telmisartan, ramipril, or both in patients at high risk for vascular events. N Engl J Med 2008; 358:1547.
- Mann JF, Schmieder RE, McQueen M, et al. Renal outcomes with telmisartan, ramipril, or both, in people at high vascular risk (the ONTARGET study): a multicentre, randomised, double-blind, controlled trial. Lancet 2008; 372:547.
- Parving HH, Lehnert H, Bröchner-Mortensen J, et al. The effect of irbesartan on the development of diabetic nephropathy in patients with type 2 diabetes. N Engl J Med 2001; 345:870.
- Makino H, Haneda M, Babazono T, et al. Prevention of transition from incipient to overt nephropathy with telmisartan in patients with type 2 diabetes. Diabetes Care 2007; 30:1577.
- Ravid M, Savin H, Jutrin I, et al. Long-term stabilizing effect of angiotensin-converting enzyme inhibition on plasma creatinine and on proteinuria in normotensive type II diabetic patients. Ann Intern Med 1993; 118:577.
- Kidney Disease: Improving Global Outcomes (KDIGO) Diabetes Work Group. KDIGO 2020 Clinical Practice Guideline for Diabetes Management in Chronic Kidney Disease. Kidney Int 2020; 98:S1.
- Heerspink HJ, Kröpelin TF, Hoekman J, et al. Drug-Induced Reduction in Albuminuria Is Associated with Subsequent Renoprotection: A Meta-Analysis. J Am Soc Nephrol 2015; 26:2055.
- Mogensen CE, Neldam S, Tikkanen I, et al. Randomised controlled trial of dual blockade of renin-angiotensin system in patients with hypertension, microalbuminuria, and non-insulin dependent diabetes: the candesartan and lisinopril microalbuminuria (CALM) study. BMJ 2000; 321:1440.
- Gradman AH, Basile JN, Carter BL, et al. Combination therapy in hypertension. J Am Soc Hypertens 2010; 4:90.
- Palmer SC, Mavridis D, Navarese E, et al. Comparative efficacy and safety of blood pressure-lowering agents in adults with diabetes and kidney disease: a network meta-analysis. Lancet 2015; 385:2047.
- Bakris GL, Fonseca V, Katholi RE, et al. Metabolic effects of carvedilol vs metoprolol in patients with type 2 diabetes mellitus and hypertension: a randomized controlled trial. JAMA 2004; 292:2227.
- Giugliano D, Acampora R, Marfella R, et al. Metabolic and cardiovascular effects of carvedilol and atenolol in non-insulin-dependent diabetes mellitus and hypertension. A randomized, controlled trial. Ann Intern Med 1997; 126:955.
- Messerli FH, Bangalore S, Julius S. Risk/benefit assessment of beta-blockers and diuretics precludes their use for first-line therapy in hypertension. Circulation 2008; 117:2706.
- Gress TW, Nieto FJ, Shahar E, et al. Hypertension and antihypertensive therapy as risk factors for type 2 diabetes mellitus. Atherosclerosis Risk in Communities Study. N Engl J Med 2000; 342:905.
- Sarafidis PA, Bakris GL. Antihypertensive treatment with beta-blockers and the spectrum of glycaemic control. QJM 2006; 99:431.
- Efficacy of atenolol and captopril in reducing risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 39. UK Prospective Diabetes Study Group. BMJ 1998; 317:713.
- Lindholm LH, Ibsen H, Dahlöf B, et al. Cardiovascular morbidity and mortality in patients with diabetes in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002; 359:1004.
Nguồn: https://www.uptodate.com/contents/treatment-of-hypertension-in-patients-with-diabetes-mellitus?search=treatment%20hypertensin%20diabetes&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1#H107630297
Bài viết được dịch thuật và biên tập bởi CLB Nội tiết trẻ trên DEMACVN.COM – Vui lòng không reup khi chưa được cho phép!
Người dịch: Lê Vy
 Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam
Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam Hội Nội Tiết – Đái Tháo Đường Miền Trung Việt Nam